Если не лечить лицевую челюсть

А между тем такие щелчки могут быть ранним признаком болезней височно-нижнечелюстного сустава, которые без лечения рано или поздно лишают возможности открыть рот. Как избежать серьёзных осложнений и что делать при появлении хруста.

Наши эксперты: челюстно-лицевой хирург, завотделением челюстно-лицевой и реконструктивной хирургии ФГБУ НКЦО ФМБА России, к. м. н. Давид Назарян

и челюстно-лицевой хирург, специалист по ВНЧС отделения челюстно-лицевой и реконструктивной хирургии ФГБУ НКЦО ФМБА России Георгий Захаров.
Откуда звук
Для того чтобы понять, почему возникает хруст в челюсти, необходимо разобраться в анатомии височно-нижнечелюстного сустава (ВНЧС).
ВНЧС – единственный в организме парный сустав, состоящий из двух суставных головок и височных ямок, в которых они располагаются. Между головкой и ямкой находятся суставной диск, синовиальная жидкость, окружённые связками и мышцами. Когда вы говорите или жуёте, верхняя челюсть всегда остаётся неподвижной, а открывание рта обеспечивает лишь нижняя челюсть как раз благодаря движениям сустава и окружающим нижнюю челюсть мышцам. Если всё в норме, нижняя челюсть двигается бесшумно, однако если сустав повреждён, связки растянуты, а мышцы спазмированы, при открывании рта в суставе возникают колебания воздуха, которые и дают характерные щелчки и похрустывание. Если пустить болезнь на самотёк, то вскоре к хрусту присоединяются боль и трудности при открывании рта. Иногда процесс оказывается настолько запущенным, что больной может приоткрыть рот всего на несколько миллиметров. В самых тяжёлых случаях возникает вывих сустава нижней челюсти, который может сопровождаться отрывом суставного диска. И тогда уже не обойтись без операции на ВЧНС.

Не допустить осложнений
Но, даже если болезненный процесс не зашёл слишком далеко и движения в суставе пока не ограничены, а имеется лишь хруст и небольшая болезненность, не стоит оставлять эти ощущения без внимания. Ведь воспалительный процесс в суставе может затронуть ухо или тройничный нерв. А это грозит серьёзными нарушениями слуха, сильной болью в области лица – боли при невралгии тройничного нерва настолько интенсивны, что их часто называют суицидальными. Кроме того, спазм жевательных мыщц, который возникает при нарушении работы сустава, иногда распространяется и на мышцы шеи, что может привести к болям в этой области и вызвать проблемы с позвоночником.

Комплексное лечение
Чтобы лечение было эффективным, нужно обращаться в медицинские центры, где работает целая команда врачей, состоящая из стоматолога-ортопеда, ортодонта и челюстно-лицевого хирурга, а к кому из этих специалистов идти на первичный приём – непринципиально.
Перед тем как начать лечение, необходимо пройти целый ряд обследований.
Диагностика включает в себя оценку прикуса в загипсованных моделях челюстей в артикуляторе, 3D-компьютерную томографию и МРТ ВНЧС в состоянии закрытого и открытого рта, медицинскую фотографию.
Если болезнь уже запущена, то первая задача врачей – снять острые проявления. В ряде случаев лечение начинается с блокад, чтобы стоматолог мог просто заглянуть в рот, который не открывается из-за нарушений в работе ВНЧС. Во многих случаях снять боль и воспаление в суставе позволяет ношение специальных ортодонтических кап. Они изготавливаются индивидуально для каждого больного и разгружают повреждённый сустав. Как правило, такие капы нужно носить по несколько часов в день (их часто надевают на ночь), и нередко этого оказывается достаточно, чтобы улучшить самочувствие пациента.
Но всё же лечение не может быть эффективным, если не устранить причины болезни. Среди них:
Нарушения прикуса. Необходимо понимать, что зубы и прикус – это опора ВНЧС: когда прикус неровный, то компенсаторных свойств связок и мышц со временем оказывается недостаточно. Они не выдерживают нагрузки, нарушается равновесие в жевательном аппарате, которое и приводит к болевым ощущениям. Поскольку сустав, зубные ряды и жевательные мышцы – это единый механизм, то в большинстве случаев своевременное исправление прикуса приводит к нормализации в работе жевательного аппарата и патология сустава полностью излечивается.
Отсутствие зубов. Лишённый опоры сустав испытывает повышенные нагрузки, к тому же при отсутствии зубов нарушается смыкание челюстей, может измениться прикус и возникнуть асимметрия лица. Поэтому необходимо максимально быстро восполнять дефект отсутствующих зубов.
Врождённые скелетные деформации, например, прогеничный прикус, когда нижние зубы находят на верхние или, наоборот, очень глубокий прикус, когда верхние зубы выдаются далеко вперёд и образуется глубокая щель между ними и нижними зубами. В этих случаях обычно требуется ортогнатическая операция. Усилиями ортодонта и челюстно-лицевого хирурга выполняется комплексное лечение с нормализацией как прикуса, так и асимметрии лица.
Важно!
В Интернете можно найти немало гимнастик, которые якобы помогают избавиться от щелчков и боли в области ВНЧС. Однако не стоит делать упражнения без предварительной оценки врачом стадии заболевания, иначе велик риск ещё больше повредить сустав. Кроме того, причины болезни могут быть разными, и в ряде случаев упражнения необходимы, а в некоторых случаях вызовут ещё больший дисбаланс в суставе.
Как лечат остеомиелит челюсти – и что нужно знать, чтобы не допустить развития этого заболевания
Своевременное и адекватное лечение не только возвращает здоровье человеку, но и уберегает от последствий, которые могут быть очень тяжелыми. К таким осложнениям относится остеомиелит челюсти – опаснейшая болезнь, характеризующаяся разрушением челюстных костей. В сегодняшнем материале речь пойдет о том, что это такое – остеомиелит челюсти (верхней или нижней), чем он опасен, и как его лечить.
Что такое остеомиелит? Остеомиелит челюсти – это патология, характеризующаяся гнойно-воспалительными и некротическими процессами (отмирания тканей) в костном веществе челюсти. Близость зубов, десен, лицевых мышц, челюстных суставов и других важных органов лица/головы относит остеомиелит 1 в разряд крайне опасных патологий, требующих тщательного лечения. Как выглядит остеомиелит челюсти, можно узнать при рассмотрении нижеприведенного фотоснимка.
Особую опасность представляет как появление гноя (который может распространиться на окружающие области), так и необратимые некротические процессы (иногда кость приходится даже удалять).
Согласно МКБ-10 (Международной классификации болезней, разработанной Ассамблеей ВОЗ 2 ), остеомиелит челюсти имеет коды с М86.0 по М86.9 (в зависимости от типа заболевания).

В основе заболевания всегда лежит инфекция. Чаще всего оно возникает при попадании в кость стрептококков и стафилококков, сальмонеллы, брюшнотифозных палочек. Реже – синегнойной палочки, грибков, возбудителей туберкулеза. Причем, чем слабее иммунитет и снабжение тканей челюстной системы кислородом, полезными веществами, тем выше шанс инфицирования.
Патогенная микрофлора обычно проникает в кость тремя путями – через больной зуб, через кровоток, через травму лица или кости. Кстати, один из способов классификации остеомиелита челюсти основывается именно на причинах – поэтому подробнее рассмотрим их в следующем разделе.
Различают как минимум 9 различных подвидов заболевания, каждый из которых может одновременно относиться к разным группам. Например, диффузный хронический гематогенный остеомиелит челюсти – чтобы понять, что это означает, предлагаем ознакомиться с дальнейшей классификацией.
- очаговый: болезнь затрагивает небольшой участок, протяженностью примерно 1-3 зуба,
- диффузный: воспаление распространяется на большие костные участки, куда вовлечены сегменты зубов (вплоть до целого ряда) или челюстные суставы, лицевые кости.
Одонтогенный означает, что причина в больном зубе – это может быть как периодонтит (воспаление у корней), так и киста или гранулема. Причем, шансы появления остеомиелита челюстных костей возрастают в несколько раз, если у пациента уже неоднократно случались рецидивы периодонтита хронического типа.

Интересный факт! Чаще всего одонтогенный остеомиелит бывает у людей в возрасте 20-40 лет – и у мужчин патологию диагностируют в 2 раза чаще, чем у женщин.
Также одонтогенный остеомиелит челюсти может возникнуть после удаления зуба – особенно после удаления зуба мудрости. Здесь гнойно-некротический процесс начинается при попадании в лунку удаленного зуба микробов – с инструмента стоматолога или при несоблюдении правил гигиены пациентом. Также в лунке может остаться кусочек больного корня – в котором есть кариес, или же вокруг имеется гранулема или киста.
Причиной появления травматического поражения челюстных костей становится какое-либо механическое воздействие:
- падения и удары головой,
- неудобные протезы или завышенные коронки, пломбы: здесь сначала начинается периодонтит, который при отсутствии лечения вызывает воспаление костной ткани,
- огнестрельные ранения в область лица,
- последствия челюстно-лицевых операций,
- последствия неудачной операции по наращиванию кости: обычно такую процедуру проводят перед двухэтапной имплантацией зубов, хотя многие клиники отказались от наращивания из-за его низкой эффективности.

Гематогенный остеомиелит челюсти означает, что инфекция проникла в челюстную кость через кровеносную систему из какого-либо инфекционного очага в организме. Например, во время тяжелой болезни – гриппа, менингита или скарлатины, хронического тонзиллита или урогенитальной инфекции. Болезнь начинается внезапно и развивается быстро.
Чаще всего гематогенный тип диагностируют у детей (в 75% случаев), причем у мальчиков в 3-5 раз чаще, чем у девочек. У новорожденных воспалению челюстных костей предшествует инфицирование пупочной ранки или кожи.

Еще один способ классификации остеомиелита челюсти основывается на стадиях, через которые протекает заболевание в процессе своего развития – это острая, подострая и хроническая. Рассмотрим их подробнее, а также остановимся на симптомах.

Острый остеомиелит челюсти в первые 2-3 дня заболевания имеет смазанную симптоматику, поэтому могут возникнуть сложности с диагностикой. Человек чувствует общую слабость, теряет аппетит, поднимается температура до 39-40 градусов Цельсия, возникает озноб, увеличиваются лимфоузлы. За это же время постепенно появляются, а затем стремительно нарастают болевые ощущения в голове и в области челюстной кости, которые могут отдаваться в висок, в глазницу.
На 2-3 день острой стадии десны становятся отекшими, нарастает боль. А на 3-4 день из-под десны в области концентрации боли появляются гнойные выделения (при надавливании). Еще спустя несколько дней отек распространяется на жевательные мышцы, возникают сложности с открыванием и закрыванием рта. Структурные изменения в костном веществе становятся видны на рентгене только спустя 10-14 дней после начала болезни. Анализы показывают повышенное количество лейкоцитов и СОЭ, снижение гемоглобина.
Важно! При остром диффузном воспалении (в зависимости от его места положения) может неметь подбородок, теряться чувствительность мышц, возникать острый гайморит, абсцессы и флегмоны.
В упрощенном понимании подострая стадия – это продолжение острой, и наступает она примерно через 10-12 дней после начала болезни. Здесь наблюдается угасание сильной боли, состояние больного улучшается, анализы нормализуются. Но появляется заметная шаткость зубов, особенно в непосредственной близи к патологическому очагу, а на деснах образуются свищи. На рентгене определяются нечеткие очаги разрушения костного массива.

Хроническая стадия начинается после подострой (примерно через 2 недели) и может длиться от нескольких недель до нескольких лет. Состояние человека нормальное, нет жалоб на боль. Но это при условии, что патология находится в ремиссии – причем шаткие зубы могут даже немного укрепиться, десны менее отечны, чем при острой и подострой стадии (однако приобретают синюшный оттенок из-за некротических процессов под ними).
На заметку! Именно в хронической стадии начинаются процессы образования секвестров – омертвления челюстной кости, могут выпадать зубы над патологическим очагом.

Если же хронический остеомиелит челюсти находится в стадии обострения, то снова возвращается боль, хотя и не такая сильная как при острой стадии в самом начале болезни. Возникают дополнительные свищевые ходы, через которые из кости эвакуируется гной. Причем, если свищевой ход закрывается, то гнойные массы остаются внутри кости – и это негативный признак. Общее состояние человека ухудшается, опять возрастает температура, анализы свидетельствуют о сильном воспалительном процессе. Визуально меняется лицо из-за отека, абсцесса или флегмоны.
Данная форма еще называется альбуминозной и отличается от остальных отсутствием гноя, вместо которого образуется серозный экссудат (жидкость) или слизь, насыщенные белком. Диагностика редко бывает информативна, обычно диагноз ставится в ходе хирургической операции, когда обнаруживаются протяженные отслоения надкостницы от альвеолярного отростка. В целом, заболевание отличается слабой симптоматикой, обширные воспаления и отеки отсутствуют.

Разновидность гематогенного остеомиелита (чаще встречается у подростков, и локализуется обычно в костях ног, а не лица). Особенностью абсцесса Броди считают ограниченное омертвение губчатой кости с последующим ее расплавлением – в итоге в этом месте образуется костная полость. Патология характеризуется вялой симптоматикой, т.к. боль и отек довольно слабы.
Склерозирующая форма патологии, характеризующаяся уплотнением костного вещества. Провоцирует его появление золотистый стафилококк, проникающий в кость после травм (внезапных или регулярных), сильных переохлаждений. Выявить заболевание помогает рентген-диагностика – на снимке хорошо определяются участки уплотнения костного вещества и патологические полости.

Одна из редчайших форм, встречающаяся чаще всего у детей примерно 10-летнего возраста. Патология имеет неясное происхождение, но эксперты склоняются к тому, что ее вызывают травмы (даже незначительные). Особенность в том, что над пораженными участками кости находятся припухлости и множественные очаги болезненности.
У детей течение остеомиелита челюсти чаще всего происходит стремительно. За очень короткое время (буквально – за часы) появляются следующие симптомы:
- общая вялость и бледность кожи,
- скачок температуры до 39-40 градусов Цельсия,
- жалобы на боль в зубе или голове,
- отказ от пищи,
- сонливость,
- болезненность при жевании.

При распространении токсинов по организму, появляется рвота, спутанность сознания, судороги. Поэтому при первых симптомах нужно как можно скорее обращаться за профессиональной медицинской помощью и не заниматься самолечением.
Asya93, отзыв с форума woman.ru

Также пациента нередко направляют на ультразвуковую диагностику (УЗИ) для оценки состояния лицевых мышц, кровотока, прилежащих лимфатических узлов.
Задумываясь о том, чем лечить патологию, нужно знать, что лечение остеомиелита челюсти всегда комплексное и проводится в условиях стационара. Для снятия воспаления пациенту прописывается курс антибиотиков. Причем иногда даже сразу нескольких – например, цефуроксим детям, взрослым – гентамицин + оксациллин, а после основного курса – офлоксацин.
Такой курс лечения длится 4-6 недель (при острой форме) и более – при хроническом течении болезни. Также назначаются общеукрепляющие и иммуномодулирующие препараты для ускорения реабилитации. При угрозе сепсиса необходимы меры, направленные на очищение крови пациента от токсинов и инфекции – например, переливание плазмы.

Вылечить патологию только лишь медикаментозно нельзя – обязательно требуется хирургическое вмешательство для удаления причинных зубов, вскрытия гнойных очагов (ставится дренажная трубка для оттока жидкости) и/или отсечении отмершей кости (секвестрэктомия). После чего в прооперированную область подсаживается костная крошка – если очаг был небольшим, либо массивный костный блок, накладываются специальные мембраны для регенерации. Здоровые, но подвижные из-за болезни, зубы шинируют стекловолокном или металлической нитью.
На заметку! В целом, при своевременном обращении к стоматологу, прогноз лечения благоприятный. Однако возвращение к привычной жизни может занять несколько месяцев, т.к. кость восстанавливается долго и могут возникнуть трудности с открыванием/закрыванием рта.
В качестве дополнительных мер для ускорения выздоровления пациенту предлагают физиотерапию – УВЧ, УФО, электрофорез, магнитотерапию. Как разрабатывать челюсть после остеомиелита, тоже расскажет лечащий врач. Для этого чаще всего назначается массаж, пережевывание жевательных резинок. В среднем период восстановления занимает до 3-х лет, но тут все индивидуально.

Также пациентам, которым удаляли зубы, нужно решать вопрос о протезировании. На период реабилитации показано ношение съемных протезов, а после полного восстановления можно провести ортодонтическую коррекцию брекетами или поставить импланты. Для сложных случаев показана базальная и скуловая методика имплантации.

Последствия отказа от лечения, равно как и неполноценное лечение патологии или прерывание курса антибиотиков, могут привести к очень опасным последствиям, о которых обязательно следует знать. Список осложнений остеомиелита челюсти выглядит следующим образом:
В целях профилактики важно тщательно проводить гигиену полости рта, вовремя лечить – причем не только зубы (кариес, пульпит), но и любые другие инфекционные патологии организма. А после выздоровления не забывайте про укрепление иммунитета – полноценно питайтесь и больше времени проводите на свежем воздухе.
Также следует избегать травм лица, а при их появлении своевременно обращаться за медицинской помощью. Особое внимание нужно уделить детям во время смены прикуса (в возрасте 5-12 лет) – ведь воспаление кости может повредить формирующийся зачаток постоянного зуба.
- Харьков Л.В., Яковенко Л.Н., Чехова И.Л., Хирургическая стоматология и челюстно-лицевая хирургия детского возраста, 2005 г.
- Всемирная организация здравоохранения.
Здравтсвуйте! У меня сынок несколько дней назад укусил пуговицу на кофте, а теперб плачет постоянно и кушает плохо. Что делать, вдруг это остеомиелит, а то так страшно про него написано? лучше сходить к зубному или к детской врачу?
Здравствуйте, Ирина. Конечно, обратиться к врачу нужно не откладывая, но что касается остеомиелита, то это спорный диагноз. Поскольку данная патология обычно развивается 2-3 недели. Возможно, что вашего сына травма периодонта или пульпит, но может быть и перелом корня зуба. Однако, в любом случае, у детей болезни протекают стремительно, поэтому сейчас важно поставить верный диагноз и принять адекватные меры.
Нижняя челюсть человека — единственная подвижная кость черепа, и одновременно одна из самых уязвимых. Сустав, соединяющий ее с черепом, подвержен различным заболеваниям и травмам при самых обычных действиях: приеме пищи, пении, занятиях спортом, а также из-за стоматологических проблем и аномального прикуса. В этой статье расскажем, как избежать вывиха, и что делать, если он уже произошел.
Причины подвывихов и вывихов челюстного сустава
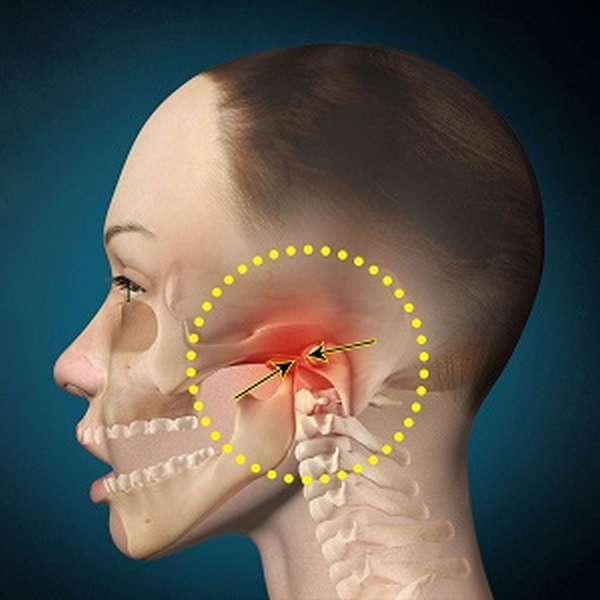
Височно-нижнечелюстной сустав расположен в месте соприкосновения нижней челюсти с нижней частью височной кости в специальном углублении — суставной ямке. Она обеспечивает нижнюю челюсть хорошей подвижностью во всех четырех направлениях.
Вывих — стойкое смещение челюстного сустава за пределы его физиологической подвижности, когда суставная головка располагается спереди от суставного бугорка. Смещение вызывает полное нарушение соприкосновения суставных поверхностей.
При подвывихе нижней челюсти суставные поверхности частично контактируют, но суставная головка нижней челюсти слегка заходит за вершину суставного бугорка или устанавливается у его вершины.
Статистика показывает, что вывих височно-нижнечелюстного сустава чаще распространен у женщин, чем у мужчин. Данный факт объясним анатомическим строением. У мужчин суставная ямка намного глубже, и обеспечивает надежное сцепление и защиту от травм.
Справка! Постоянные травмы челюсти свидетельствуют о дефектах строения — очень маленьких суставных ямках или слабых связках. При регулярных рецидивах смещения патология может перейти в хроническую форму, появится так называемый «,привычный вывих»,.

Причины смещения суставов:
- механические травмы: аварии, сильный удар, ушиб при падении,
- травма по причине естественных процессов — зевок, крик, смех, рвота, пережевывание твердой пищи,
- использование челюсти не по назначению — открывание банок и бутылок, дверных ручек,
- врожденные дефекты суставной капсулы,
- заболевания костей, суставов, связок и мышц — артрозы, артриты, остеомиелит, подагра, ревматизм,
- болезни нервной системы — энцефалит, эпилепсия, судороги.
Растяжение связок челюсти также является причиной частичного или полного выхода головки нижней челюсти из полости суставной ямки. Патология роста может вызвать ослабление связок, тогда человек после первого вывиха будет сталкиваться с проблемой регулярно.
Челюстной вывих опасен развитием осложнений. Во время травмы происходит нарушение связок и травмирование капсулы, окружающие ткани разрываются, повреждаются, в результате происходят необратимые изменения в строении, которые не позволяют обеспечить достаточную прочность связки после заживления.
Классификация смещений
По видам смещения подразделяется на:
- боковой – сустав удален от ямки вправо или влево,
- передний – головка сустава смещена перед ямкой,
- при заднем вывихе суставное крепление находится позади полости.
Человек имеет два височно-нижнечелюстных сустава по обеим сторонам челюсти. Различают односторонний и двусторонний подвывих/вывих соответственно.
Смещение сустава может быть первичным, из-за травм, и хроническим — рецидивирующий вывих/подвывих, происходящий в связи с патологией строения челюстного сустава. Первичный вывих нижней челюсти часто бывает двусторонним задним и боковым. Двусторонний передний вывих после травм практически не встречается.
Травмы различают:
- легкие – смещение только сустава,
- сложные – наличие повреждений связок и других тканей, окружающих сустав.

Симптомы вывихов и подвывихов челюсти
Симптомы вывиха челюстного сустава:
- боль, отдающая в ухо, висок, парализующая боль в области шеи,
- дискомфорт в области подбородка, сустав челюсти хрустит,
- нарушение открывания и закрывания рта и амплитуды движения челюсти,
- обильное слюноотделение,
- сильный отек,
- деформация и отклонение от анатомически правильного положения, видоизменение прикуса,
- нарушения речи,
- кровотечение из ротовой или ушной полости,
- частичная утрата зрения.
При заднем двустороннем вывихе челюсть закрыта, пациент не может ее открыть. Нижние зубы расположены далеко сзади в сторону горла, боль и отечность под ушными мочками. Речь невнятная, обильное слюнотечение. Больной может только сидеть или стоять. В положении лежа человек испытывает удушье.
Задний односторонний вывих — схожая клиника с двусторонним, но боли и припухлость отмечается с одной стороны, искривление рта видно внешне.
Боковой двусторонний вывих — нижняя челюсть закрыта и смещена в сторону. Вывих хорошо визуализируется при внешнем осмотре. Речь практически нечленораздельная, повышенное слюноотделение, боли и отек ниже ушей.
Передний двусторонний вывих — рот открыт, челюсти не смыкаются, речь невнятная или вообще невозможна, боль и отек ниже ушей, повышенное слюноотделение. Такие вывихи встречаются очень редко.
Подвывих также может быть односторонним и двухсторонним. При любых подвывихах рот закрыт, челюсть частично подвижна, ограничения в движении обусловлены болью в суставах. Во время смены положения пациент слышит хруст в челюсти возле уха. Человек практически не глотает слюну, отмечается сильное слюнотечение.
Первая помощь при вывихе сустава челюсти
Самостоятельно вправлять травмированную челюсть нельзя. Неквалифицированная помощь может привести к серьезным осложнениям. Больного с вывихом челюстного сустава нужно срочно доставить в травматологическое отделение к врачу-хирургу.
Во время транспортировки нижнюю челюсть можно зафиксировать платком или шарфом, приложить к месту травмы холодный компресс. Принятие обезболивающих средств при данной травме малоэффективно.
Диагностика
Для подтверждения вывиха или подвывиха нижней челюсти врач выполняет рентгенографию височно-нижнечелюстного сустава в передней и боковых проекциях. Рентгенография или лучевая диагностика обязательна, так как некоторые симптомы характерны для перелома.
Снимки КТ и рентгена височно-нижнечелюстного сустава покажут тяжесть повреждения, тип вывиха. Если есть сомнения в постановке диагноза, ортопед назначает МРТ челюстно-лицевого сустава, аксиографию и артроскопию суставов.
Лечение подвывиха височно-нижнечелюстного сустава
Подвывих суставной головки нижнечелюстного сустава лечится таким же образом, как и полный вывих. Терапия направлена на быстрое заживление и восстановление необходимых двигательных функций. Квалифицированная медицинская помощь – залог быстрого и полного восстановления двигательных функций челюсти и предотвращения рецидивов.
Назначая терапию, врач учитывает возможные осложнения вывиха и назначает лекарственные препараты, которые снимают воспаление, уменьшают болевой синдром. В период восстановления пострадавший не двигает челюстью. После снятия шин пациент делает упражнения для восстановления подвижности, проходит прогревание, массаж, физиотерапию.
Подвывих вправляется врачом в большинстве случаев руками после внешнего осмотра и рентгеновского снимка. Силовое вправление челюсти проводит ортодонт, хирург или травматолог. Часто врач применяет общую или местную анестезию, так как методика причиняет острую боль. Покой суставу затем обеспечивается при помощи плащевидной повязки.
В тяжелых случаях проводят операцию — головку сустава уменьшают и фиксируют скобами. Пациент проходит медицинское обследования для выявления причины травмы. Лечение направлено на укрепление связок, улучшение метаболизма.
Профилактические процедуры проводят, чтобы избежать появления ревматизма и корректировать прикус. Восстановительный процесс длится два месяца, пациент носит ортопедический протез, лангеты, обездвиживающие работу суставов челюсти, питание разрешено только жидкой и перемолотой пищей.
Своевременное обращение к врачу поможет избежать нарушения жевательных функций, предупредит хронические появления травмы.
Существует несколько техник, которые осуществимы только специалистами — травматологами или ортодонтами. Каждый метод подходит для вправления определенного вида вывиха.
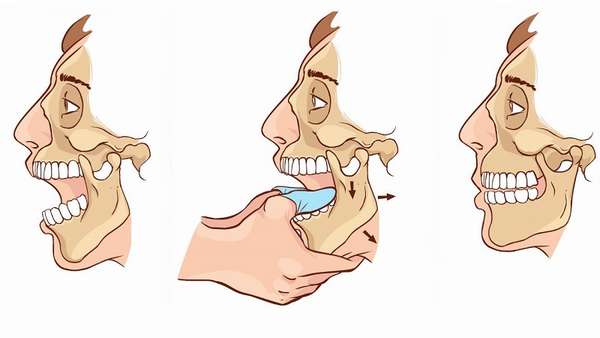
Врач обматывает большие пальцы рук тканью, бинтом или полотенцем, пациент садится на кушетку, затем врач встает перед больным, берет двумя руками нижнюю челюсть с обеих сторон — большие пальцы располагает в районе коренных зубов, а другими охватывает нижнюю челюсть снаружи и снизу.
Опускает нижние зубы сильным давлением, поддевая передний конец челюсти. Щелчок и ощущение поднятия нижней челюсти вверх подтверждают успешное вправление челюсти на место.
После успешной процедуры пациенту накладывают плащевидную повязку на неделю. В течение этого времени запрещено широко или резко раскрывать рот, не рекомендуют употреблять в пищу твердые продукты.
Данный метод включает два варианта вправления челюсти:
- Врач вставляет пальцы внутрь ротовой полости пациента, определяет сустав, вдавливает челюсть быстро назад и вниз одновременно и вправляет сустав. При этом слышится щелчок.
- Врач нащупывает нарушенный сустав с внешней стороны, в области дуг скулы, после осуществляет вправление аналогично первому варианту. Этот метод менее болезненный и занимает несколько секунд.
В случае давних вывихов с передним смещением, когда остальные способы неэффективны или противопоказаны, используют данный метод под местным или общим наркозом.
Больной занимает горизонтальное положение на спине. Доктор кладет тканевые тампоны диаметром более 1,5 см между щеками в области прикуса зубов обеих челюстей, после давит на подбородок вверх и назад. Сустав становится в правильное положение, челюсть смыкается, зубы не повреждаются благодаря тканевым валикам.
Если метод Попеску не помогает, производят хирургическое вмешательство с последующим ношением специальных протезов.
Протезирование применяется в случаях, когда методы вправления неэффективны, вывихи приобрели хроническую форму или есть риск развития рецидива.
Ортодонтические приспособления бывают съемными и постоянными. Устанавливаются протезы исключительно на зубы, требуют регулярной гигиены. Основное предназначение — фиксация сустава, невозможность слишком широко открывать рот, чтобы избежать повторной травмы. Фиксаторы со временем приводят состояние челюсти в норму, однако риск повторного вывиха остается.
Врачи категорически запрещают вправлять челюсть самостоятельно, так как без профессионального обследования, рентгеновского снимка нельзя определить, вывих у вас или перелом челюсти.
В случае предположительного вывиха челюсти пострадавшему можно оказать первую медицинскую помощь до момента прибытия скорой или самостоятельно отвезти его в травмпункт.
При реабилитации на дому применяют народные средства, что в комплексе с консервативной терапией ускоряет процесс заживления. Лечение проходит под контролем врача.
Заключение
Травмы челюстного сустава — очень тяжелое состояние. Категорически запрещено вправлять вывих самостоятельно. Чтобы предотвратить травмы челюсти, соблюдайте осторожность при занятиях спортом, аккуратно передвигайтесь в зимний период при гололедице. Также следует своевременно выявлять и лечить системные заболевания, способствующие развитию патологии.
Запущенная стадия травмы приводит к деформации нижней части лица, формирует неправильный прикус. В случае травмы челюсти незамедлительно обращайтесь к врачу.
Читайте также:


