Защемление нерва при грыже уколы
- 13 Сентября, 2019
- Неврология
- Софья Андреева
Медицинская справка
Когда под воздействием различных факторов верхний и нижний позвонки начинают оказывать на диск повышенное давление, последний смещается. Он утрачивает свои функции. Фиброзное кольцо начинает деформироваться. Одновременно с этим пульпозное ядро выдавливается наружу. Таким образом формируется позвоночная грыжа. Патологический процесс всегда сопровождается болями, которые с течением времени увеличивают интенсивность.
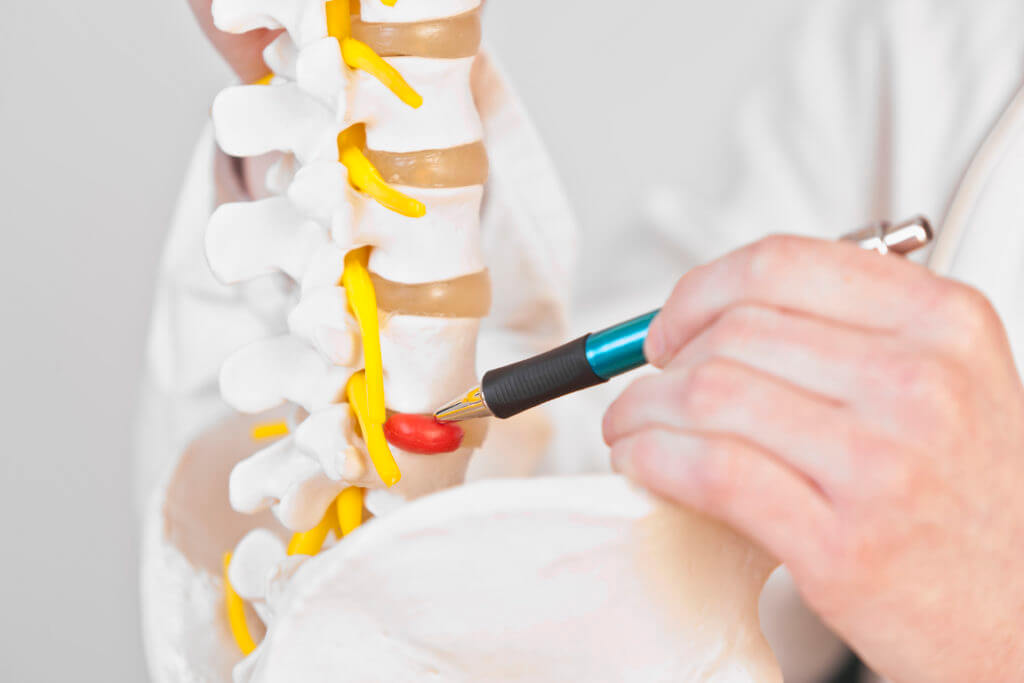
Основные причины
Существует большое количество факторов, способных привести к данному заболеванию. Обычно на человека оказывают влияние одновременно несколько из них.
Основные причины скрываются в нездоровом образе жизни и имеющихся патологиях двигательного аппарата:
- венозный застой из-за малоподвижного образа жизни;
- неправильное питание, провоцирующее дефицит витаминов и минералов;
- избыточная масса тела;
- некачественный матрас и подушка;
- пагубные привычки;
- чрезмерные нагрузки на позвоночник, связанные с профессиональной или спортивной деятельностью;
- полученные ранее травмы;
- патологии позвоночного столба (остеохондроз, сколиоз, кифоз);
- перенесенные инфекции;
- врожденные аномалии позвоночника.
У женщин спровоцировать позвоночную грыжу может беременность. В этот период нагрузка на весь организм возрастает в несколько раз. Однако, согласно статистическим данным, мужчины страдают от патологии намного чаще. Причиной выступает плохо развитая хрящевая ткань, которая подвержена дегенеративным изменениям.
Клиническая картина
На начальном этапе патологического процесса единственным его симптомом выступает дискомфорт в спине или шее. Чаще всего его списывают на мышечное перенапряжение. По мере прогрессирования недуга приступы боли приобретают продолжительный характер, становятся более выраженными. На поздних стадиях они уже не зависят от физической активности и сопровождают человека постоянно.
Боль — это не единственное проявление грыжи. Симптомы во многом определяются локализацией патологии. Для общей клинической картины характерны следующие признаки:
- острый болевой синдром в позвоночнике, который усиливается после физической нагрузки и уменьшается в состоянии покоя;
- отечность;
- искривление позвоночника;
- мышечное напряжение;
- чувство жжения, покалывания в зоне поражения.
Чаще всего у пациентов диагностируется грыжа поясничного отдела позвоночника. При этом пациенты жалуются на следующие проблемы со здоровьем:
- приступы острой боли в зоне поясницы;
- потеря чувствительности кожи в зоне нижних конечностей;
- цистит;
- геморрой как следствие нарушения циркуляции крови;
- диарея/запор;
- мочекаменная болезнь;
- атрофия мышц.
Боль, как правило, носит нисходящий характер. При очередной попытке наклониться или разогнуть спину она заметно усиливается.

Методы диагностики
Уколы при боли в спине при грыже может назначить только специалист. Этим вопросом занимаются невропатолог и мануальный терапевт. Однако лечение подбирается после комплексного обследования организма и изучения клинической картины пациента, его анамнеза.
Диагностика обычно состоит из следующих мероприятий:
Также врач может назначить дополнительные исследования в зависимости от индивидуальных особенностей организма пациента.
Методы лечения
Терапия при данной патологии подразумевает комплексный подход. Конкретную схему лечения подбирает врач индивидуально для каждого пациента. В острый период рекомендуется постельный режим. Для купирования болевого синдрома и спазмов, остановки последующего разрушения хрящевых тканей назначаются различные препараты. Для лечения грыжи поясничного отдела позвоночника они используются в форме инъекций и мазей. Крайне важно соблюдать подобранную дозировку и другие рекомендации врача.
После окончания острого периода назначаются:
- лечебная гимнастика;
- массаж;
- различные физиопроцедуры;
- санаторно-курортное лечение.
Особой эффективностью характеризуются при боли в спине при грыже уколы. Более подробно об их разновидностях речь пойдет далее в статье.
Разновидности инъекций
При не осложненном течении заболевания используют препараты из следующих лекарственных групп:
- нестероидные противовоспалительные средства (НПВС) для снятия боли и воспаления;
- витамины группы В с целью усиления кровотока, ускорения восстановления поврежденных нервов и волокон;
- миорелаксанты для расслабления мускулатуры.
Особенности НПВС
Основу лечения составляют нестероидные противовоспалительные средства. Они непосредственно воздействуют на очаг поражения, купируя воспаление и боль.
Уколы при грыже позвоночника поясничного отдела или любого другого применяют внутримышечно. В случае сильной боли используют два препарата: один — с утра для снятия воспаления, а второй — вечером для облегчения острой боли.
Эпидуральная блокада
Если НПВС оказываются неэффективны, врач назначает инъекции стероидов и эпидуральную блокаду позвоночной грыжи. По отзывам пациентов, их применение позволяет быстро купировать боль. Однако высока вероятность привыкания. Сами инъекции вводятся непосредственно в очаг поражения, что сопровождается дискомфортом.
Для блокады используются следующие препараты:
Уколы при грыже позвоночника должен делать только квалифицированный специалист.
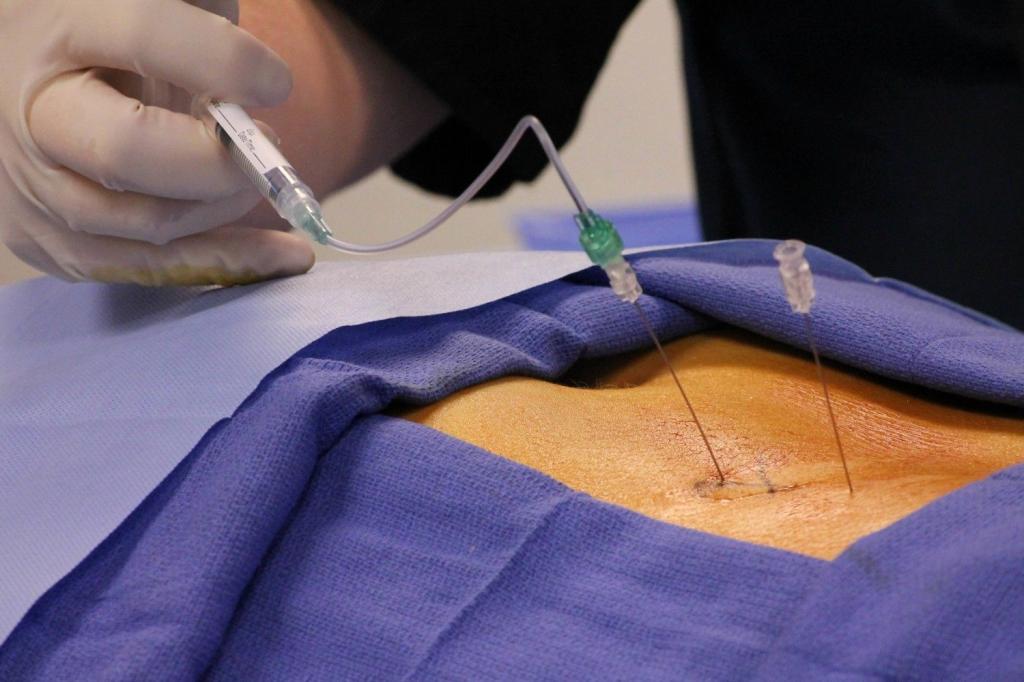
Инъекции стероидов
Кортикостероиды используются в случае выраженного воспалительного процесса, при признаках протрузии и защемлении нервных окончаний. Они действуют не только в момент введения инъекции, но и после достижения в крови максимальной концентрации. По своей эффективности сопоставимы с хирургическим вмешательством.
Среди препаратов наибольшей популярностью пользуются следующие:
Уколы при грыже позвоночника оказывают противовоспалительный эффект, избавляют от отечности, положительно воздействуют на мышечный аппарат. Дозировку и продолжительность приема подбирает врач. При этом он обязательно должен учитывать возраст пациента, тяжесть заболевания, наличие сопутствующих проблем со здоровьем.
Уколы при грыже позвоночника поясничного отдела с кортикостероидами — это такой метод лечения, который используется в том случае, когда все остальные методы воздействия на проблему оказываются неэффективными. Однако частое их применение недопустимо. Может возникнуть привыкание, а увеличение дозировки не всегда приводит к положительному результату.
Лечебная гимнастика
Выполнение специальных упражнений на регулярной основе важно как для борьбы с заболеванием на начальных его этапах, так и во время восстановления после операции. План занятий разрабатывает лечащий врач в индивидуальном порядке. Сначала все упражнения выполняются под его руководством. Через некоторое время можно приступать к домашним занятиям, придерживаясь рекомендаций доктора и избегая чрезмерных нагрузок, подъема тяжестей.
Ниже перечислены самые простые и одновременно эффективные упражнения:
- Обойти комнату на четвереньках, держа спину и руки прямыми.
- В этой же позе вытягивать попеременно руку и ногу с противоположных сторон. Можно зафиксировать на несколько секунд положение для укрепления связок.
- Вис на перекладине.
Также на начальной стадии болезни можно заниматься йогой. Единственное ограничение — не выполнять упражнения в кровати. При возникновении боли или дискомфорта занятия лучше прекратить.

Хирургическое вмешательство
Если диагноз был поставлен на поздней стадии патологического процесса, а традиционные методы лечения оказались неэффективны, пациенту рекомендуется операция. Ее назначают при болях в спине при грыже, уколы и другие медикаменты с которыми не могут справиться, осложнениях неврологического характера. Также показаниями выступают импотенция у мужчин и недержание мочи.
Существует несколько вариантов проведения хирургического вмешательства:
Важно понимать, что хирургическое вмешательство — это крайняя мера. К ее помощи врачи стараются не прибегать, если здоровье пациента находится в относительной безопасности.
Восстановительный период
После курса терапии с применением обезболивающих уколов при позвоночной грыже или операции пациенту необходима реабилитация. Она позволяет закрепить полученный от лечения эффект и предупредить рецидивы впоследствии.
В первую очередь рекомендуется к использованию специальный корсет. Он позволяет грамотно распределить и даже уменьшить нагрузку на позвоночник. Одновременно с этим часть давления переносится на брюшную полость. Качественное изделие обычно выполнено из плотного, но гибкого материала. Продолжительность его ношения определяет врач.
Важную роль в процессе реабилитации играет вытяжение позвоночника, что позволяет вернуть смещенные его составляющие на место. С этой целью пациенту назначают занятия на специальных тренажерах. Результат закрепляется курсом ЛФК.
Если у пациента имеются проблемы с весом, необходимо придерживаться правильного питания. Для нормализации массы тела рекомендуется уменьшить калорийность ежедневного рациона, увеличить количество клетчатки. Также следует отказаться от жареного, соленого и жирного. Под запрет попадают алкогольные напитки и специи. Важно не забывать о правильном питьевом режиме (до двух литров воды в сутки).

Способы профилактики
Соблюдая довольно простые правила, можно снизить вероятность появления позвоночной грыжи и других заболеваний двигательного аппарата. Для этого необходимо:
- Контролировать массу тела.
- Следить за правильной осанкой.
- Стараться избегать подъема тяжестей.
- Регулярно выполнять утреннюю гимнастику и специальные упражнения для вытягивания позвоночника.
- Отказаться от пагубных привычек.
- Надевать обувь на высоких каблуках в исключительных случаях.
Перечисленные рекомендации, конечно, не являются полной гарантией отсутствия проблем с позвоночником. Однако они позволяют минимизировать вероятность их появления.
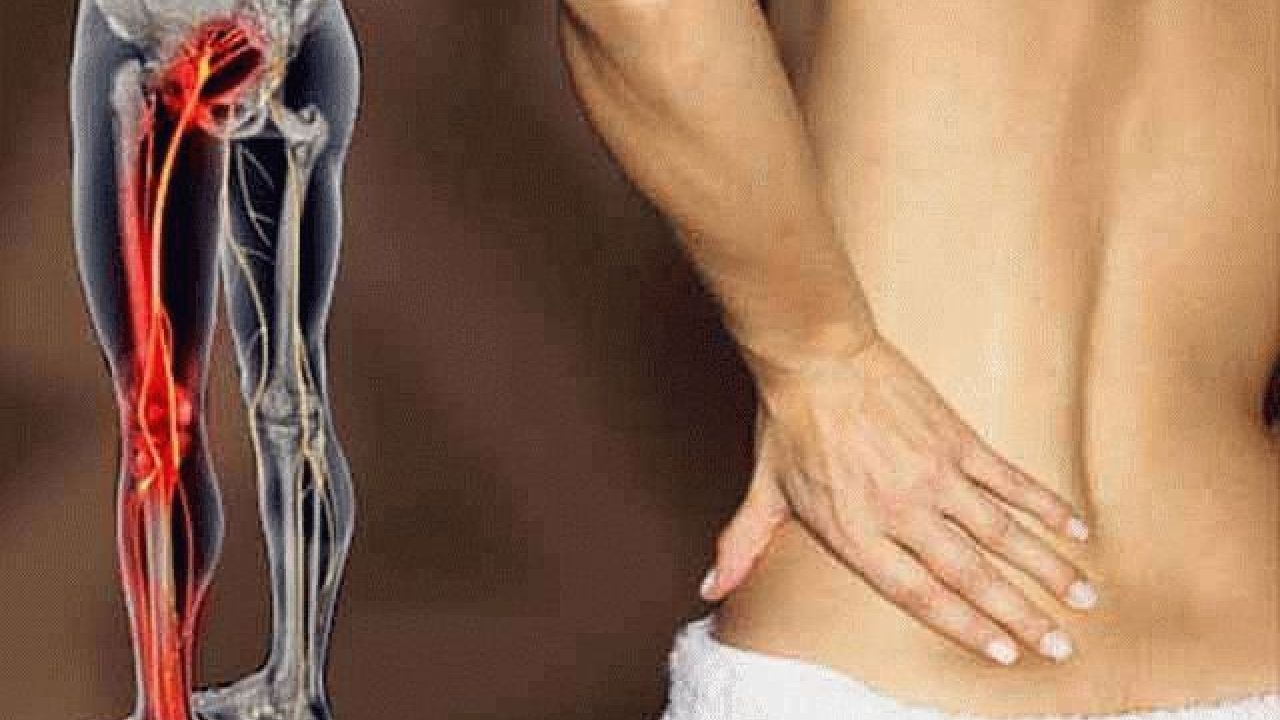
Любое защемление нерва в пояснице дает выраженный болевой синдром, сопровождающийся неврологическими признаками неблагополучия со здоровьем. Это онемение, парестезии, мышечная слабость, судороги и т.д. Нервное защемление в пояснице приводит к временной нетрудоспособности, поскольку пациент утрачивает возможность наклоняться, сгибать и разгибать туловище, выполнять некоторые другие движения. На весь период лечения показано ограничение физических нагрузок. В первые дни после защемления корешкового нерва в пояснице показан строгий постельный режим без оказываемого мышечного напряжения на пораженную область.
Соответственно, при появлении соответствующих клинических симптомов защемления нерва в пояснице для лечения следует обратиться на прием к врачу. Доктор предоставит лист временной нетрудоспособности, что позволит дать отдых спине и исключить вероятность развития неприятных осложнений. Нельзя продолжать ходить на работу и выполнять свои привычные домашние дела. Сразу же после защемления необходимо обеспечить полный физический покой поясничному отделу позвоночника. Важно понимать, что длительная компрессия нервного волокна нарушает его трофику и может привести к атрофии. В результате этого будет нарушена иннервации большого участка тела. В ряде случаев это становится причиной нарушения функции кишечника и мочевого пузыря.
Защемление корешкового нерва в пояснице может быть обусловлено дегенеративными дистрофическими изменениями в позвоночнике. В молодом возрасте часто причиной становится смещение тела позвонка, рубцовая деформация связочного аппарата, компрессионный перелом позвонка и т.д.
Корешковое защемление в пояснице может давать сопутствующие клинические симптомы, указывающие на развитие патологий в тех органах и системах человеческого тела, за иннервацию которых отвечает пораженный корешок. Предлагаем узнать, за что и какие поясничные корешковые нервы отвечают:
- L1 и L2 отвечает за иннервацию аппендикса и слепой кишки, брюшной полости и верхней части бедра (при его поражении развиваются грыжи белой линии живота, могут возникать длительные спастические или атонические запоры, сменяющиеся диареей, воспаление толстого кишечника);
- L3 и его ответвления иннервацию половые органы, область колена и мочевой пузырь (провоцирует развитие синдрома гиперактивности мочевого пузыря, у женщин может возникать недержание мочи, у мужчин - импотенция, боли в коленях);
- L4 отвечает за правильное функционирование сосудов и мышц голени и стопы, предстательной железы у мужчин (при компрессии этого корешка возникают острые боли в голенях и стопах, развивается варикозное расширение вен нижних конечностей, может присутствовать ишиас, люмбалгия, в тяжелых случаях наблюдается длительная задержка мочеиспускания);
- L5 иннервирует голени, пальцы ног и стопы, (при повреждении могут развиваться стойкие отёки, острые постоянные боли в лодыжках, постепенно формируется плоскостопие за счет снижения тонуса мышечного свода стопы).
Еще одна вероятная опасность защемления корешкового нерва в пояснице заключается в том, что ответвления участвуют в формировании пояснично-крестцового и копчикового нервного сплетения. Они обеспечивают функциональность всей нижней части тела. При поражении корешкового нерва возникает плексопатия, воспаление нервного сплетения. Частично выпадают инновационные функции.
Причины защемления корешков в области поясницы
Защемление корешков в пояснице возникает в силу негативного действия разных факторов. Чтобы понять механизм патологического изменения, предлагаем ознакомиться со строением позвоночного столба:
- в поясничном отделе находится пять позвонков;
- между ними располагаются межпозвоночные хрящевые диски, обеспечивающие равномерное распределение амортизационной нагрузки при движениях и защищающие корешковые нервы от компрессии;
- между собой позвонки соединяются с помощью фасеточных и дугоотросчатых межпозвоночных суставов (они покрыты хрящевой суставной капсулой);
- стабильность позвонков обеспечивается хрящевым диском и связочным аппаратом, включающим в себя короткие межпозвонковые и длинные продольные связки);
- тела позвонков вместе с дугообразными отростками формируют внутреннее овальное отверстие;
- все вместе позвонки и межпозвоночные диски формируют спинномозговой канал;
- внутри него располагается спиной мозг, который при помощи ликвора через овальное отверстие в затылочной кости черепной коробки передает нервный импульс к структурам голоного мозга и обратно к частям тела;
- от спинного мозга отходят парные корешковые нервы, которые выходят через фораминальные отверстия в боковых частях тел позвонков.
В дальнейшем корешковые нервы разветвляются. Часть их них участвует в формировании поясничного, крестцового и копчикового нервных сплетений. Другие формируют седалищный, бедренный и другие крупные нервы.
Защемление в области поясницы может происходить на разных уровнях (дуральные оболочки, фораминальные отверстия, места разветвлений, точки входа и выхода из нервных сплетений. Основные причины, провоцирующие защемление корешкового нерва в пояснице – это:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз и его осложнения в виде протрузии, экструзии и грыжи диска);
- воспалительные процессы в области позвоночника и паравертебральных тканей (миозит, тендинит, артрит межпозвоночных суставов, болезнь Бехтерева, подагра, системная красная волчанка, неврит, радикулит, полиомиелит, клещевой энцефалит и т.д.);
- рост доброкачественных и злокачественных опухолей в месте расположения корешковых нервов и их ответвлений;
- отеки мягких тканей (могут быть геморрагическими, возникающими после травматического воздействия, застойные с выпотом лимфатической жидкости, серозными и т.д.);
- травматическое воздействие (переломы тела и остистых отростков позвонков, трещины, разрывы и растяжения связочной и сухожильной ткани, вывих или подвывих позвонка);
- нарушение осанки и искривление позвоночника, в том числе и сопряженное с перекосом костей таза;
- неправильная постановка стопы (полая стопа, косолапость или плоскостопие);
- внешние факторы негативного влияния (сдавливание, удары, низкая температура воздуха);
- смещение тел позвонков относительно центральной оси (спондилолистез в виде ретролистеза и антелистеза);
- стеноз спинномозгового канала аза счет образования остеофитов, анкилоза и т.д.
С высокой долей вероятности защемление корешкового нерва в пояснице могут спровоцировать следующие факторы риска:
- избыточная масса тела, создающая повышенную нагрузку на межпозвоночные хрящевые диски;
- неправильная осанка и привычка сутулиться;
- ведение малоподвижного образа жизни с преимущественно сидячим типом работы и без регулярных физических нагрузок на мышечный каркас спины;
- тяжелый физический труд, связанный с подъемом тяжестей и их переносом;
- курение и употребление алкогольных напитков – провоцирует нарушение процесса микроциркуляции крови и лимфатической жидкости, что влечёт за собой преждевременное разрушение хрящевой ткани межпозвоночных дисков;
- неправильный выбор обуви и одежды;
- неправильная организация спального и рабочего места.
Исключать все возможные причины и факторы риска следует на этапе диагностики. К моменту начала лечения действие патогенных факторов должно быть полностью исключено.
Симптомы и признаки защемления нерва в пояснице
Защемление нерва в пояснице – это боль, которая отличается высокой степенью интенсивности. Она может быть жгучей, простреливающей, пульсирующей. Если при защемлении нерва в пояснице боль отдает в область паха, то нужно исключать вероятность поражения органов брюшной полости и малого таза.
Защемление в пояснице отдает в ногу в том случае, если поражается седалищный или бедренный нервы. Эти патологии часто провоцируются вторичными мышечными спазмами, возникающими на фоне развития приступа остеохондроза.
Первые признаки защемления нерва в пояснице обычно появляются сразу же после воздействия провокационного фактора. Это может быть подъем тяжести, длительное статическое напряжение мышц поясничной зоны, падение, резкое движение и т.д. Постепенно симптомы защемления в пояснице нарастают, становятся нестерпимыми. Нестероидные противовоспалительные препараты, такие как ибуклин, ортофен, кеторол, диклофенак, анальгин, баралгин, не оказывают достаточного обезболивающего воздействия. Поэтому принимать их не стоит. Они не помогут до тех пор, пока не будет устранено давление с корешкового нерва.
Постепенно к боли добавляются неврологические симптомы защемления нерва в пояснице:
- онемение в отдельных участках нижних конечностей, ягодичной области, передней брюшной стенке и т.д.;
- парестезии и ощущение ползающих мурашек;
- нарушение тонуса сосудистой стенки, которое влечет за собой снижение температуры на отдельных участках, за иннервацию которых отвечает пораженный нерв, и бледность кожных покровов;
- мышечная слабость, которая постепенно может переходит в парез и паралич;
- быстрая утомляемость ног при ходьбе;
- нарушение работы кишечника (поносы и диареи, снижение уровня перистальтики);
- нарушение работы мочевого пузыря (гиперфункция, частые позывы к мочеиспусканию или его полное отсутствие в течение нескольких суток).
При появлении подобных симптомов необходимо обратиться на прием к неврологу или вертебрологу. Эти специалисты проведут осмотр, поставят предварительный диагноз и назначат лечение. Для диагностики используется рентгенографический снимок и МРТ поясничного отдела позвоночника, УЗИ внутренних органов брюшной полости и малого таза.
Что делать, чем и как лечить защемление
Первое, что делать при защемлении нерва в пояснице – отказаться от продолжения тех действий, которые его спровоцировали. Важно понимать, что продолжение работы или занятий спортом может привести к печальному результату. Следующее, что делать при защемлении в пояснице – лечь на спину на твердую ровную поверхность. Затем нужно попытаться расслабить напряженные мышцы.
Существует несколько способов того, как снять защемление в пояснице в домашних условиях. Первый – применять некоторые гимнастические упражнения, которые помогают увеличивать промежутки между позвонками, тем самым устраняя компрессию с нервного волокна. Но следует понимать, что перед тем, как лечить защемление нерва в пояснице с помощью гимнастики, необходимо исключить возможное смещение тела позвонка или его вывих. В таких ситуациях помощь может быть оказана только остеопатом или мануальным терапевтом.
Прежде чем лечить защемление в пояснице нужно исключить вероятность компрессионного перелома, особенно у пожилых людей, у которых высок риск развития остеопороза. У молодых людей рентгенографический снимок необходим в случае падения, ДТП, ушиба, ранения в области позвоночного столба.
Лечение защемления нерва в пояснице
Стандартная схема лечения защемления нерва в пояснице включает в себя:
- постельный режим и обеспечение полного физического покоя поясничного отдела позвоночника в течение первых 5-7 дней;
- затем назначается курс лечебной гимнастики, физиотерапии, массажа;
- для купирования острого болевого синдрома назначаются нестероидные противовоспалительные препараты в виде внутримышечных инъекций;
- для восстановления высоты межпозвоночных дисков назначаются хондропротекторы;
- также в схему лечения входят витаминные препараты, сосудорасширяющие и местное применение мазей.
Практически все применяемые лекарственные препараты могут быть исключены. Если использовать для лечения методы мануальной терапии. Они позволяют быстро восстановить нормальное состояние корешкового нерва, исключить его повторную компрессию. Выбор метода лечения всегда остается за пациентов. Но только лечебная гимнастика и кинезиотерапия в сочетании с остеопатией и рефлексотерапией позволяют добиваться полного восстановления позвоночного столба.
Имеются противопоказания, необходима консультация специалиста.
Уколы при защемлении нерва в пояснице назначаются для снятия болевого синдрома, уменьшения воспалительных явлений и расслабления спазмированных мышечных волокон. В зависимости от локализации поражения, стадии заболевания и характера мышечного спазма индивидуально подбирается комплекс препаратов.
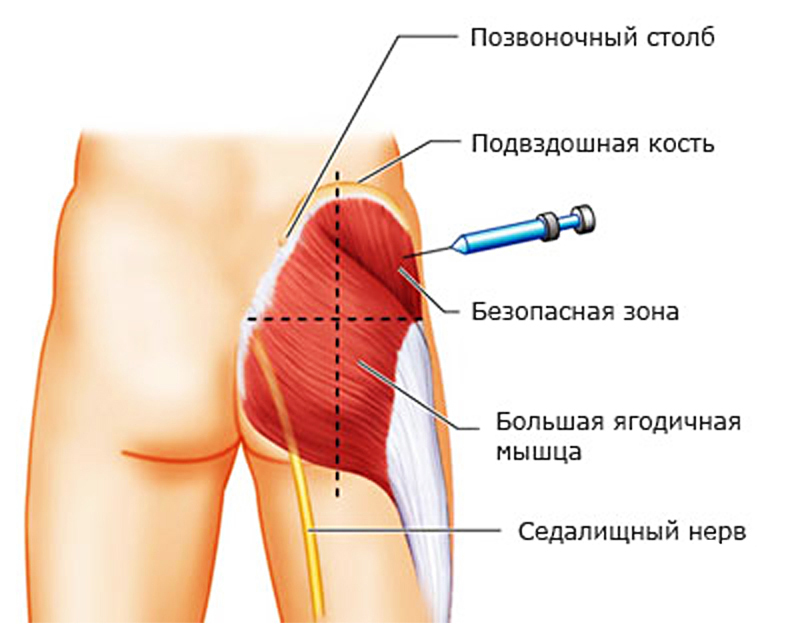
Преимущество инъекционного способа введения лекарства заключается в том, что целебные вещества действуют непосредственно на очаг воспаления и достигают его уже через 5–10 минут. При этом отсутствуют тошнота, изжога и горечь во рту, появляющиеся при приеме таблеток.
Симптомы и причины патологии
Ущемление поясничного нерва сопровождается характерной симптоматикой.

Учитывая симптомы заболевания, врач находит локализацию поражения и ставит предварительный диагноз.
К защемлению нерва приводят:
- травмы позвоночника;
- длительные физические нагрузки;
- систематические нарушения положения тела при выполнении работы;
- беременность в последнем триместре;
- регулярное нарушение режима питания, вес тела выше нормы;
- малоподвижный образ жизни.
Патологические причины защемления нервных корешков:
- остеохондроз позвоночника, приводящий к деформации или смещению позвонка;
- сдавливание корешков спинного мозга в области поясницы или участков самого нерва при нагрузках на позвоночник;
- дегенеративно-дистрофические изменения в межпозвоночном диске, приводящие к протрузии;
- непроизвольные сокращения мышц, которые появляются при воспалении;
- воспалительные заболевания позвоночника, приводящие к отекам тканей;
- опухоли позвоночника.

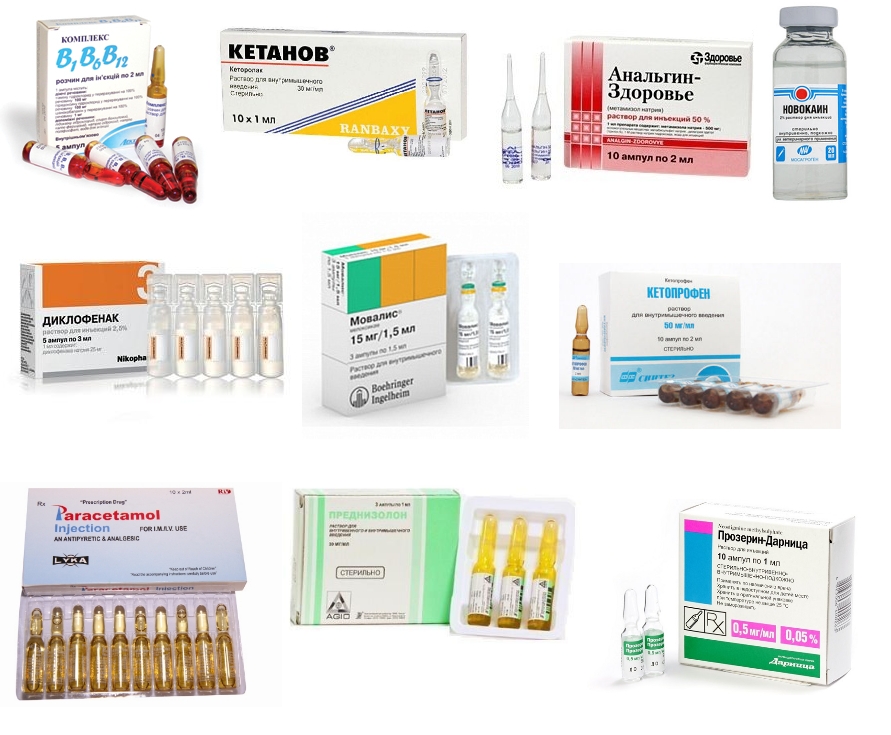
Список инъекционных препаратов

- Часто назначают препараты, содержащие витамины группы В, так как они обеспечивают работу сердечно-сосудистой и нервной систем, позитивно влияют на обмен веществ Это, например, Мильгамма, которая состоит из тиамина гидрохлорида (В1), пиридоксина гидрохлорид (В6), цианокобаламин (В12) и лидокаина гидрохлорид (В6).
- Для уменьшения боли применяют препараты Кетанов, Анальгин.
- Тройчатка. Содержит димедрол, анальгин, папаверин. Анальгин дает хороший обезболивающий эффект. Димедрол оказывает седативное воздействие. Папаверин используется как спазмолитическое средство.
- Если боли длительное время не проходят, пациенту назначают инъекции новокаина в поясницу с последующим растяжением мышц.
- Для лечения воспаления используют селективные и неселективные НПВС. Распространены такие неселективные НПВС: Диклофенак (Вольтарен, Ортофен), Мовалис (Мелоксикам), Кетопрофен. Побочным эффектом неселективных НПВС является их негативное воздействие на слизистую оболочку ЖКТ. Поэтому пациентам с болезнями печени, язвой желудка, склонностью к кровотечениям ЖКТ они противопоказаны. Запрещается также использовать их беременным женщинам и кормящим мамам.
Селективные НПВС (Нимесулид) действуют на ЖКТ более мягко, поэтому их можно использовать длительно. - При подозрении на возможные осложнения со стороны ЖКТ рекомендуют в комплексе с нестероидными противовоспалительными препаратами колоть ингибиторы протонной помпы (Рабепразол, Омепразол).
- При кардиоваскулярных осложнениях применяют инъекции с Парацетамолом, Нимесулидом.
- При наличии комплекса кардиологических и гастроэнтерологических заболеваний назначают Омепразол, Нимесулид с Аспирином.
- Кортикостероидные препараты (Преднизолон) назначаются в особых случаях. Они обладают мощным противовоспалительным действием, но имеют много побочных эффектов. Поэтому их принимают только под наблюдением врача.
- Миорелаксанты помогают снять мышечный спазм, рекомендуются в комплексе с НПВС.
- Для устранения остаточных явлений после блокады нервно-мышечной передачи миорелаксантами назначают Прозерин.
При непереносимости новокаина пациенту вводят блокады на основе лидокаина или его аналогов.
Особые указания
При терапии инъекциями следует строго придерживаться правил:

- Препарат, его дозировку и длительность курса лечения должен назначать врач после предварительного обследования.
- Делать уколы может только опытная медицинская сестра или доктор.
- Лекарственные средства должны соответствовать срокам и условиям хранения.
- Необходимо внимательно изучать название препарата на ампуле и на упаковке.
- Четко соблюдать инструкцию по приготовлению лекарственного раствора.
- Кожные покровы перед началом манипуляции нужно обработать спиртом.
- После введения иглы следует проверить, не поврежден ли какой-либо кровеносный сосуд.
- Вводить раствор медленно.
При соблюдении этих норм инъекция будет безболезненной, а риск осложнений минимальный.
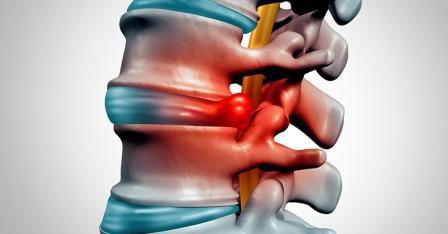
Поясничный отдел позвоночника подвергается очень большим нагрузкам при любом положении тела человека. Поэтому именно здесь возникают разные патологии. Самое серьезное заболевание поясничного отдела позвоночника - это грыжа межпозвоночных дисков. Эта патология вызывает ущемление нервов, из-за которого возникают сильные боли. В запущенных случаях лечить грыжу можно только хирургическим путем, но на начальных стадиях возможно применение консервативной терапии. Но в любом случае при сильных болях помогают только уколы при грыже поясничного отдела позвоночника. Их используют для снятия острых симптомов, чтобы возможно было применять остальные терапевтические методы.
Что такое грыжа поясничного отдела позвоночника
Какие уколы помогут? Таким вопросом задаются многие пациенты, испытывающие сильные боли в спине. Ведь симптомы грыжи часто невозможно снять обычными методами. Чтобы понять, почему это заболевание вызывает такие сильные боли, нужно знать, что такое грыжа.
Межпозвоночные диски представляют собой кольцо из хрящевой ткани, окружающее мягкое пульпозное ядро. Они располагаются между позвонками и обеспечивают амортизацию при любом движении. Диски защищают позвонки от истирания, смягчают удары и тряску при беге и прыжках, обеспечивают гибкость позвоночника.
Но в некоторых случаях происходит истончение хрящевой ткани и пульпозное ядро выдавливается между позвонками. Образуется грыжа. Такое выпячивание может сдавливать нервные корешки, что вызывает сильную боль. Обычно заболевание развивается постепенно, боли сначала несильные. Особенно если появление грыжи связано с дегенеративно-дистрофическими процессами в хрящевой ткани. Но если повреждение диска появляется после травмы или резкой повышенной нагрузки, то сразу возникает сильная боль.
А длительное сдавливание нервных корешков может привести к серьезным последствиям для здоровья. Возможен паралич нижних конечностей, нарушение функционирования органов малого таза. Поэтому лечить грыжу нужно как можно раньше. Тем более сейчас появилось множество современных методов, которые быстро облегчают состояние больного.
Лечение грыжи пояснично-крестцового отдела позвоночника
На начальных этапах это заболевание легко лечится методами консервативной терапии. При правильном подходе и своевременном начале лечения возможно вернуть диску его функции и полностью устранить грыжу. Но для этого необходим комплексный подход. Обязательно назначается лечебная гимнастика, массаж, физиотерапевтические процедуры. Но часто такое лечение невозможно начать из-за сильных болей. Поэтому сначала необходимо снять болезненные ощущения. Часто для этого достаточно обезболивающих препаратов и местной терапии с помощью мазей.
Но бывают такие сильные боли, что ничего не помогает. Чтобы можно было приступить к дальнейшему лечению, применяются уколы при грыже поясничного отдела позвоночника. Они за несколько дней снимают боли, что позволяет продолжить лечение.
Почему уколы эффективнее
Лечение грыжи пояснично-крестцового отдела позвоночника должно быть направлено на решение нескольких задач. Прежде всего - снятие болей. Это поможет вернуть подвижность позвоночника. Кроме того, необходимо снять воспаление и спазм мышц. Именно по этим причинам может быть нарушение кровообращения и ущемление нервных корешков. А спазмированные мышцы часто не дают диску принять правильную форму. И последнее, что тоже очень важно - восстановить функции хрящевой ткани диска. Для этого нужно обеспечить нормальное кровоснабжение и питание клеток.
Все эти цели могут решаться с помощью лекарственных препаратов. Но прием их внутрь или наружное использование часто оказываются неэффективными. Лучше всего действуют именно уколы при грыже поясничного отдела позвоночника. Они обеспечивают быструю доставку лекарственного средства прямо в пораженное место. Ведь лекарство вводится непосредственно в кровь или даже в область нервного корешка. Именно инъекционное лечение обеспечивает такие результаты:
- снятие боли;
- уменьшение воспалительного процесса;
- расслабление мышц;
- восстановление кровообращения и обменных процессов;
- улучшение состояния хрящевой ткани дисков.

Виды уколов при грыже
Все лечение при этом заболевании должно назначаться врачом после обследования и определения стадии патологии и индивидуальных особенностей организма. Иногда удается обойтись только наружными средствами и лечебной гимнастикой. Но очень часто требуются уколы при грыже поясничного отдела позвоночника. Название препаратов может быть знакомо пациентам, но не рекомендуется делать инъекции самостоятельно без назначения врача. Ведь при выборе лекарственного средства необходимо учитывать многие факторы.
При лечении грыжи назначаются несколько групп препаратов. Все они выполняют свои функции и выбираются в зависимости от состояния больного. Препараты могут использоваться самостоятельно или в составе комплексной терапии. Какие же назначаются уколы при грыже поясничного отдела позвоночника?
- На начальном этапе чаще всего применяются нестероидные противовоспалительные препараты. Это могут быть "Ибупрофен" или "Диклофенак" в ампулах, цена которых невысока. Обычно стоимость курса лечения будет составлять не более 100 рублей.
- Если не помогают НПВП или же боли в спине очень сильные, назначаются кортикостероидные гормональные средства. Это могут быть: "Дексаметазон", "Дипроспан" или "Гидрокортизон".
- Часто сильные боли вызываются спазмом мышц. Поэтому эффективно применение миорелаксантов, которые действуют на мышцы расслабляюще.
- После прекращения острого приступа боли используются инъекции хондропротекторов. Они помогают восстановить хрящевую ткань и функции межпозвоночных дисков.
- В качестве вспомогательного лечения часто назначаются витаминные препараты в инъекциях.
- В последнее время стали применяться гомеопатические препараты при грыже поясничного отдела позвоночника. Они тоже могут использоваться в виде инъекций.
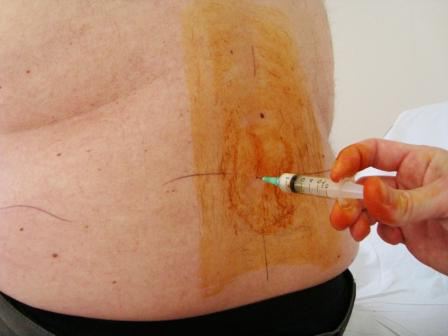
Что такое блокада
Чаще всего уколы при грыже поясничного отдела позвоночника делаются внутримышечно или же в экстренных случаях - внутривенно. Но иногда применяются блокады - введение препарата непосредственно в болезненный участок. Блокада - это довольно сложный способ инъекций, поэтому должна проводиться только специалистом. При неправильном введении иглы возможно повреждение нервов и ухудшение состояния пациента.
Блокады бывают двух видов. Это паравертебральная блокада, при которой укол делается между ребер. При этом лекарственный препарат доставляется прямо в поврежденный нерв. Но чаще всего применяется эпидуральная блокада, при которой препарат вводится в очаг боли между оболочкой спинного мозга и надкостницей. Такой способ инъекции требует проведения анестезии, поэтому делается только в медицинском учреждении.
Для блокад используются анестетики, например, "Новокаин" или "Лидокаин", стероидные гормоны, например, "Дексаметазон", а также комбинация НПВП с витамином В1.
Нестероидные противовоспалительные средства
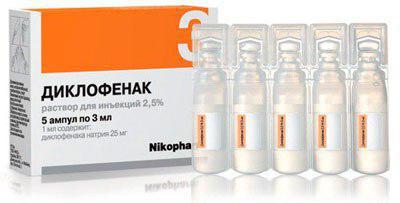
Такие препараты назначаются при грыже чаще всего. Они эффективно снимают боль, воспаление и отек, а побочные эффекты вызывают редко. Преимуществом этих препаратов является еще и то, что стоят они недорого, поэтому доступны каждому пациенту. Например, цена "Диклофенака" в ампулах составляет всего 60 рублей за 5 штук. Купить этот препарат можно в любой аптеке, он очень эффективен при грыже и вызывает меньше всего побочных эффектов.
Все нестероидные противовоспалительные средства должны назначаться врачом. Ведь они могут иметь противопоказания. Кроме того, существуют препараты нескольких поколений, обладающие разной эффективностью. Какие же препараты в уколах назначаются чаще всего?
- Всего один курс уколов "Диклофенака" способен избавить пациента от болей при грыже. Препарат обладает минимумом побочных эффектов.
- К первому поколению препаратов относятся также "Кетопрофен", "Кеторол", "Ревмоксикам", "Дексалгин". Они могут быть неэффективны при сильных болях.
- "Мовалис" и "Целебрекс" - препараты второго поколения. Они быстро снимают боль при грыже, уменьшают воспалительный процесс и убирают отек.
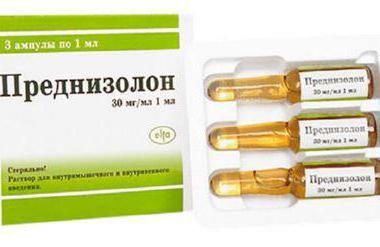
Стероидные гормональные препараты
В экстренных случаях при очень сильной боли, а также после курса НПВП, если он не оказал нужного эффекта, применяются стероидные гормоны. Они обладают тоже обезболивающим и противовоспалительным действием, но более сильным. Такие препараты можно использовать не более 5 дней. К негативным их эффектам относится привыкание организма к их действию, а также разрушающее действие на хрящевую ткань при длительном применении.
Чаще всего применяются при грыже поясничного отдела позвоночника "Дексаметазон", "Преднизолон" или "Дипроспан". Но использовать их для лечения можно не всем. Противопоказаны глюкокортикоиды при язве желудка, сахарном диабете, туберкулезе. Из-за большого количества побочных эффектов такие препараты назначают только в крайних случаях, при осложненной форме заболевания.
Миорелаксанты
Сильная боль, возникшая при выпячивании межпозвоночного диска, вызывает спазм мышц, окружающих позвоночник. Этот спазм еще усиливает боль, так как удерживает позвонки прижатыми друг к другу и не дает диску вернуться на место. Поэтому часто для уменьшения болевых ощущений применяются миорелаксанты в инъекциях. Это препараты, способствующие расслаблению мышц и улучшению кровообращения в тканях.
Чаще всего используется препарат "Мидокалм". Его можно применять вместе с НПВП. Он редко вызывает побочные эффекты, но нельзя его использовать при нарушении функций почек, при язве и нервных расстройствах. Подобным эффектом обладают также препараты "Сирдалуд", "Баклофен", "Тизанидин", "Дитилин".
Хондропротекторы
После снятия болей для восстановления хрящевой ткани при грыже показано применение хондропротекторов. Эти препараты должны применяться длительное время, но при этом могут повреждать слизистую желудочно-кишечного тракта. Поэтому иногда назначаются такие средства внутримышечно. Чаще всего в виде инъекций используют "Хондрогард". Этот препарат замедляет процессы разрушения межпозвоночных дисков и стимулирует восстановление хрящевой ткани. Кроме того, применяются такие лекарства: "Дона", "Алфлутоп", "Румалон", "Эльбона" и другие.

Витаминные препараты
При грыже необходимо применение витаминов группы В. Они усиливают защитные силы организма и особенно благоприятно действуют на опорно-двигательный аппарат. Высокой эффективностью обладает комплексный препарат "Мильгамма". При использовании его в комплексном лечении он ускоряет исчезновение боли.
Часто применяется также "Тригамма". Уколы этого средства уменьшают болевые ощущения за счет присутствия лидокаина в составе. А витамины группы В помогают снять воспаление, улучшить метаболизм, ускорить восстановление нервной и хрящевой ткани.
Применение капельницы при грыже
Иногда препараты вводятся не внутримышечно или внутривенно струйно, а капельно. Такой способ обеспечивает постоянное поступление лекарственного средства и поддержание в крови его нужной концентрации. Чаще всего капельницы используются в экстренных случаях с целью обезболивания. Для этого могут применяться такие препараты:
- "Дексаметазон";
- смесь анальгетиков, НПВП и миорелаксантов;
- "Актовегин" действует на нервные корешки;
- "Анальгин" или "Спазган" снимают боль;
- для восстановления кровоснабжения назначается "Трентал" или "Эуфиллин".
При появлении болевых ощущений в спине нужно как можно раньше обратиться в медицинское учреждение. Самолечение при грыже недопустимо.
Читайте также:


