Заболевание вен на верхних конечностях симптомы
Варикозное расширение зачастую воспринимается как заболевание нижних конечностей, тем не менее, патология может затронуть любые вены в организме человека.
Венозная система на нижних конечностях страдает чаще, поскольку подвергается повышенному давлению — физическая активность, длительная ходьба, сидячий образ жизни. Что можно сказать о варикозе на руках, бывает ли он? Да, варикоз на руках бывает, при этом не так редко, как может казаться.
Патологическое расширение вен на руках встречается не так часто, как ногах. Тем не менее, большинство пациентов с данным диагнозом — женщины до 55 лет.
В каких случаях развивается варикоз: в чем причины?
Первопричиной является постоянная и повышенная нагрузка на руки. Особенно часто данная проблема встречается у профессиональных спортсменок, чья физическая деятельность, связанная с силовыми упражнениями. Кроме этого, повлиять на развитие варикоза могут и другие причины:
- повышенная слабость венозных клапанов (как правило, врожденная);
- изменения в работе гормонального фона;
- длительное употребление оральных контрацептивов;
- частое ношение тяжестей.
Женщины подвержены развитию патологии в 3 раза чаще, нежели мужчины. Такая закономерность связана с тем, что у пациентов мужского пола плечевой пояс более развит и лучше приспособлен к физическим нагрузкам.
Симптомы и первые признаки варикоза на руках
Особых клинических отличий между варикоз рук и ног нет, в целом патологии имеют схожее проявление. Отмечается появление извилистых, синеватых вен на руках. По мере прогрессирования клиническая картина становится ярче, ухудшается состояние больного. Отсутствие лечения приводит к развитию осложнений — тромбофлебит, тромбоз, трофические язвы. Наиболее опасным является тромбоз, способный привести к летальному исходу, при крайней запущенности патологии.
В начале развития заболевания, на первой стадии, симптомы незначительные и их сложно ассоциировать с варикозом. Постепенно симптоматика становится выраженнее:
- вена раздувается, увеличивается в размерах;
- в ходе пальпации можно обнаружить узелки;
- по мере развития заболевания узелки становятся синеватые, легко визуализируются.
Уже на данной стадии необходимо как можно скорее начать процесс лечения. Если упустить этот этап, симптоматика может усугубиться, тем самым провоцируя следующее:
- появление ощущения распирания в руках, отечности, дискомфорта;
- довольно часто наблюдается онемение кистей рук, в частности после длительного покоя;
- поверхность кожного покрова становится сухой, появляется шелушение;
- быстрое развитие усталости в руках, снижение выносливости;
- покалывание, болезненность, ноющие боли в суставах пальцев.
Методы диагностики варикоза
Для постановки точного диагноза и назначения корректного лечения, необходим не только очный осмотр врача, но и соответствующая диагностика. Это позволит определить точную причину патологию и максимально эффективно помочь пациенту в устранении данной проблемы.
Набор диагностических мероприятий включает проведение следующих процедур:
- Сбора анамнеза, осмотра пациента. Необходимо определить образ жизни пациента, его трудовую деятельность, сопутствующие заболевания, определить возможные причины, повлиявшие на развитие варикоза.
- Функциональные пробы. Представляют собой один из способов диагностики флебологических заболеваний. Пробы используется для определения недостаточности клапанов в системе поверхностных вен.
- Ультразвуковое исследование (допплерография). Точный диагноз может быть поставлен при помощи допплеровского сканирования пораженной вены. Этот метод не только подтверждает наличие болезни, но и помогает оценить ее стадию. При необходимости может назначаться ангиография — один из основных рентгенологических методов обследования в флебологии. Однако чаще его применяют при варикозе ног. Ангиография также может применяться в качестве терапевтического метода (ангиопластика).
- МРТ-флебография. Чаще назначается совместно с контрастирующим препаратом. Исследование позволяет получить подробную картинку состояния венозной системы, определить функциональное состояние клапанов вен, выявить дегенеративные изменения.
Методы лечения варикоза рук
Лечение варикоза рук входит в компетенцию профильных специалистов — флеболога, ангиохирурга. Подбор методов терапевтического воздействия начинается только после получения результатов диагностики.
Как правило, назначается комплексное лечение, которое включает прием препаратов, местных средств, физиопроцедур и ЛФК. Основу медикаментозного лечения составляют венотоники, при этом, могут назначаться средства для перорального приема и местного использования. Цель лекарственных средств — улучшить сосудистый тонус и кровообращение, затормозить процесс развитие патологии. Однако, эффективность препараты принесут только на ранних стадиях варикоза, при комплексном их использовании.
При отсутствии эффективности консервативного лечения или в случае запущенных стадий варикоза, целесообразно прибегнуть к хирургическому вмешательству. Метод оперативного лечения подбирается в индивидуальном порядке. Наиболее популярными являются малоинвазивные техники — склеротерапия, криохирургия, эндоскопическая диссекция. Данные методики направлены на удаление пораженной вены и сосудов из кровотока. Наиболее эффективной считается радиочастотная абляция вен. В ходе процедуры риск травматичности минимальный, возможность развития осложнений сведена к 2-4%. Данная манипуляция является наиболее оптимальный вариантом в лечении варикоза, как на руках, так и ногах.
Осложнения варикозного расширения вен
Варикоз — видимое расширение поверхностных вен. Это не только косметическая проблема, ухудшающая внешний вид рук, но и заболевание, способное вызвать ряд серьезных осложнений. Стоит отметить, что некоторые из них являются потенциально опасными для здоровья пациента:
- Тромбофлебит. Патология представляет собой воспаление поверхностных вен, сопровождается застоем крови и образованием тромбов. На данном этапе важно прибегнуть к максимально эффективному лечению и предупредить развитие тромбоза глубоких вен.
- Трофические язвы. Принято считать, что подобное повреждение кожного покрова встречается только при варикозе ног, тем не менее, это не так. Язвы могут иметь как артериальные, так и венозные причины; однако венозные язвы чаще встречаются. Дело в том, что все вышеупомянутые заболевания венозной системы имеют склонность к длительному течению, что проявляется локальным нарушением жизнеспособности тканей. Даже небольшие повреждения эпидермиса могут перерастать в хронические язвы, трудно поддающиеся лечению.
- Флебит. Из всех осложнений можно назвать наименее опасным, однако, требующим немедленного вмешательства со стороны врача. Состояние характеризуется воспалением стенок вен, является наиболее распространенным явлением при варикозе. В отличии от тромбофлебита не сопровождается образование тромба. Первый симптом осложнения — тупая ноющая боль, а вдоль пораженной вены можно прощупать уплотнение. При пальпации болевой синдром усиливается, при этом болезненность наблюдается в области прилегающей к уплотнению. Также в данном месте можно увидеть покраснение кожного покрова, что говорит о стремительном прогрессирования патологического процесса.
Чтобы исключить развитие подобных осложнений, следует своевременно обращаться за медицинской помощью, не тратя время на неэффективное самолечение.
Лечение запущенных стадий варикоза рук
На поздних стадиях варикоза потребуется применение более радикальных методов терапии. Запущенные формы патологии, как правило, не поддаются лечению консервативными способами. Чаще всего прибегают к процедурам хирургического направления. Более популярные и эффективные были описаны ранее. Кроме вышеописанных методик, могут применяться и такие:
- Лазерное лечение. Эндоваскулярная лазерная коагуляция позволяет эффективно устранить варикозное расширение вен. При этом манипуляция безболезненна, малотравматична и не оставляет рубцов. Терапевтический эффект основан на применении лазерного датчика, который склеивает стенки сосудов между собой. Таким образом, кровь циркулирует по другим, не патологически измененным сосудам. Это позволяет добиться стойкой ремиссии, исключить прогрессирование заболевание и развитие осложнений.
- Ультразвуковая терапия. Принцип данного метода схож с лазерным лечением. Сосудистый хирург вводит специальный катетер в пораженную вену через небольшой (0,5-1 см) разрез на коже. Через катетер подается радиочастотная энергия — тепло на венозную стенку. Постепенно, в ходе манипуляции и воздействию ультразвуком стенки вены сжимается до полного закрытия. После чего, кровь переправляется по здоровым сосудам и венам. Процедура проводится амбулаторно и не требует от пациента пребывания в стационаре.
Варикозное расширение на руках, не менее серьезная проблема, чем варикоз ног и также требует адекватного лечения. Как показывает практика, самолечение не дает нужного эффекта и зачастую только усугубляет течение патологии. Во избежание осложнений, опасных для здоровья, все терапевтические мероприятия следует согласовывать с профильными специалистами — флебологом, сосудистым хирургом, ангиохирургом.
Тромбофлебит – это воспаление стенки вены, характеризующееся поражением эндотелия и формированием тромба в просвете сосуда. Патологический процесс может развиваться как на верхних, так и на нижних конечностях. Он может быть:
- Поверхностным (локализуется в подкожных венах)
- Глубоким (страдают магистральные сосуды, расположенные ближе к кости)
Тромбофлебит необходимо отличать от другого заболевания – флеботромбоза – поражения вен без воспаления, характеризующегося только образованием тромба.
Причины и симптомы патологии

Этиология поражения вен на руках:
- Генетическая предрасположенность к травматизации эндотелия стенки сосудов.
- Перенесенные операции, ожирение, сахарный диабет, эндокринные заболевания, нарушающие обмен веществ, и сердечная недостаточность могут быть причинами дисфункции свертываемости крови, что приводит к образованию тромбов.
- Инфекция или острый воспалительный процесс в окружающих тканях переходит на стенку сосуда и агрессивно воздействует на нее. Примеры: перелом костей, флегмоны, отморожение, остеомиелит.
- Варикоз – дисфункция нормальной работы клапанов вен, в результате которой происходит обратный ток крови (рефлюкс).
- Инфекция в бассейне вены. Часто развивается после введения препаратов, не предназначенных для инъекций, либо очень агрессивных раздражающих лекарственных средств. Причиной может быть введение катетера в сосуд.
- Механическое препятствие, нарушающее отток крови.
- Посттромбофлебитический синдром – хроническая патология, появляющаяся после перенесения тромбоза глубоких вен с деструкцией клапанного аппарата.
- Аутоиммунные заболевания. В данной ситуации иммунная система организма атакует свои же клетки – эндотелий вен.
- Злокачественные новообразования (диссеминированный рак, острые лейкозы). Опухоль вырабатывает и выбрасывает в кровоток тромбопластиноподобные продукты, что создают ДВС-синдром.
Симптомы разнообразны и зависят от глубины залегания поврежденных сосудистых ветвей.

Обычно он выражается в виде следующего симптомокомплекса:
При тромбофлебите верхних конечностей симптомы и лечение отличаются в зависимости от глубины поражения ветвей сосудов.
Редко бывает гнойное расплавление тромба, переходящее в подкожную флегмону.

В этом случае симптомы выражены ярче, а развитие патологического процесса идет стремительнее.
- Боли умеренные или интенсивные, постоянные, усиливаются при движении руки.
- При поражении глубоких вен возможен риск образования флегмон (более острая клиническая картина).
- Отек конечности более выраженный.
- Болезненность мышц, они становятся плотными.
- Подкожные вены расширены, хорошо видны на поверхности руки.
- Высокая температура, лихорадка.
- Возможно развитие сепсиса и септического шока: потеря сознания, возможны тошнота и рвота, резкое падение артериального давления, учащенное дыхание и сердцебиение, повышение температуры тела выше 38°С или ее падение ниже 36°С.
Диагностика тромбофлебита верхних конечностей
При тромбозе глубоких вен верхних конечностей симптомы не позволяют руке функционировать, доставляют дискомфорт пациенту, лишают его сна. Все это приводит пациента в больницу для получения помощи.
Узкий специалист — ангиолог – при осмотре обращает внимание на отечность, болевой синдром и покраснение руки. Этой информации может быть недостаточно для распознавания тромбофлебита. Дополнительно врач использует и другие методы диагностики: лабораторные и инструментальные.

- УЗИ:
- Доплерография. Самый распространенный метод ультразвукового исследования вен. Практически не имеет противопоказаний.
- Дуплексное сканирование вен. Отражает проходимость сосудистого просвета.
- Триплексное исследование. Позволяет оценить интенсивность и направление кровотока.
- Соноэластография. Новейший метод УЗИ, показывающий плотность тканей. Применяется для диагностики онкологических заболеваний.
- КТ-ангиография. Подробно иллюстрирует состояние стенки вены и кровотока. Наиболее информативный способ исследования тромбофлебита.

Существует ряд заболеваний со схожей симптоматикой, поэтому врач должен уточнить диагноз, чтобы проводить верный курс лечения.
- Мигрирующий тромбофлебит верхней конечности. Склонность к рецидиву, течение длительное. Поражает самые крупные вены.
- Послеоперационные поражения. Отличаются местом расположения – чаще в глубоких сосудах. Во избежание этих осложнений после хирургического вмешательства людям, склонным к тромбообразованию в верхних конечностях, утягивают плечи или предплечья эластичным бинтом.
- Злокачественные образования. Выявляются с помощью соноэластографии. Отличается планом лечения.
- Варикозная дилатация вен. Будут проявляться трофические язвы кожи и экземы.
- Целлюлит – дистрофия тканей, базирующаяся на нарушении микроциркуляции в подкожно-жировой клетчатке.
- Лимфедема – невозможность оттока лимфы. Образуется ярко выраженный отек.
- Растяжение или разрыв мышц. Особенность – синюшность кожи. В анализах не будет маркеров воспаления и гиперкоагуляции крови.
Лечение заболевания
Если поражение локально, то терапия допускается амбулаторная.
Врач назначает специальную диету с уменьшенным употреблением соли, ограничивает физическую активность, советует держать пораженную руку выше уровня тела.
Прогрессирующие формы патологии лечат только в стационаре под постоянным контролем медицинского персонала – так тромбофлебит поверхностных вен устраняется быстрее и эффективнее.

При запущенных случаях длительное медикаментозное лечение может не помочь. Приходится прибегать к услугам сосудистого хирурга. Применяются следующие оперативные вмешательства:

Лечиться в домашних условиях травами можно, но это очень рискованно: если процесс тромбообразования уже начался, без лекарственных средств его затормозить сложно.
Данные рецепты лучше использовать в качестве мер профилактики:
- Настойка на водке из плодов и цветков Конского каштана. Ангиопротектор, лизирует тромб.
- Огуречный сок – 500 мл натощак. Действует аналогично обезболивающему.
- Отвар из коры дуба: 1 ст. ложка сырья на 250 мл кипятка. Варить 30 мин. Принимать по 1 ст. ложке 3 раза в день.
- Масляный настой календулы прикладывают к пораженному участку. Оказывает противовоспалительный и противоотечный эффект.
- Мякиш белого хлеба смешивают с яблочным уксусом и пищевой содой. Смесь наносят на вспухшую область. Сверху обматывают полотенцем. Оставляют компресс на ночь.
Профилактика
Лечить любое заболевание проще на начальных стадиях, своевременно обращаясь к врачу при появлении симптомов. Лучше всего – не болеть вовсе.
Меры для снижения риска возникновения и рецидива тромбофлебита:
- Двигательная активность. Необходимо регулярно сокращать все группы мышц для стимуляции сосудов во избежание венозного застоя.
- Не допускать обезвоживания.
- У больных в послеоперационный период должны быть утягивающие повязки или медикаментозные препараты для профилактики формирования сгустков крови.
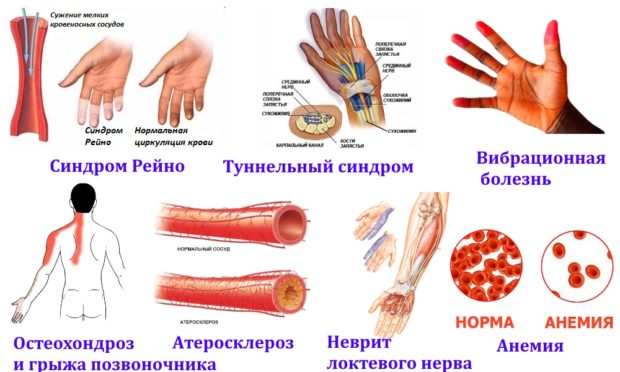
- Правильное питание. Высокий уровень холестерина в крови и сахарный диабет создают опасный гормональный фон, способствующий развитию атеросклероза и тромбофлебита.
- Допускается применение народных средств.
Холестериновые бляшки, поражающие стенки сосудов, способны вызвать опасное заболевание — атеросклероз. Он может возникнуть в артериях брюшной полости и сердца, в верхних и нижних конечностях. Сокращение кровообращения приводит к возникновению патологий, сбоев работы внутренних органов и систем, болевым ощущениям. При несвоевременном обращении к врачу возможен летальный исход из-за инсульта или инфаркта, обильного внутреннего кровотечения.
Атеросклероз артерий верхних конечностей
Повышенное содержание в крови липидов и холестерина приводит к формированию бляшек, которые снижают или даже полностью перекрывают просвет внутри сосуда. Если происходит частичное перекрытие просвета — это стеноз, если полное — окклюзия. В результате поражения сосудов сокращается объем доставляемой к тканям крови, кислорода и питательных веществ.
Обычно холестерин скапливается в однослойном пласте плоских мезенхимальных клеток, который расположен во внутренней части кровеносных сосудов. При полном или же частичном разрушении слоя бляшка отрывается или происходит образование тромба.
Медики выделяют 4 стадии атеросклероза рук. Первая — компенсация. Она проявляется в постоянном чувстве холода в пальцах, в частичной потере чувствительности и боли при соприкосновении с холодной поверхностью. За ней следует относительная компенсация. От постоянной нехватки кислорода болят кисти рук, а наиболее сильные ощущения возникают во время работы или движения. Иногда в руках возникает онемение.
Третий этап — недостаточный кровоток в артериях. Аномальное изменение сосудов приводит к постоянной боли даже без нагрузок. Онемение распространяется не только на кисти рук, но и на предплечья. Пальцы перестают слушаться и ухудшается мелкая моторика. Последняя стадия — это язвенно-некротическая патология. Кисти рук меняют цвет на серовато-голубой или синевато-голубой. Случайные порезы приводят к сильной боли и не проходящей отечности. Возможно также появление очагов некроза.
Облитерирующим атеросклерозом предплечья и кистей называют болезнь, которая возникает при отложении на стенках сосудов липидов и холестерина.
- Заболевание делят на два типа:
- Поражение аорта или центральный;
- Поражение всех артериальных сосудов или периферический.
Обычно болезнь носит системный характер и является последствием общих нарушений в работе организма.
К появлению заболевания приводят:
- Нарушение баланса липопротеинов атерогенного и антиатерогенного вещества в плазме;
- Повышенное содержание холестерина;
- Повышенный объем атерогенной фракции;
- Неправильное питание и вредные привычки;
- Патологии эндотелия;
- Генетическая предрасположенность.
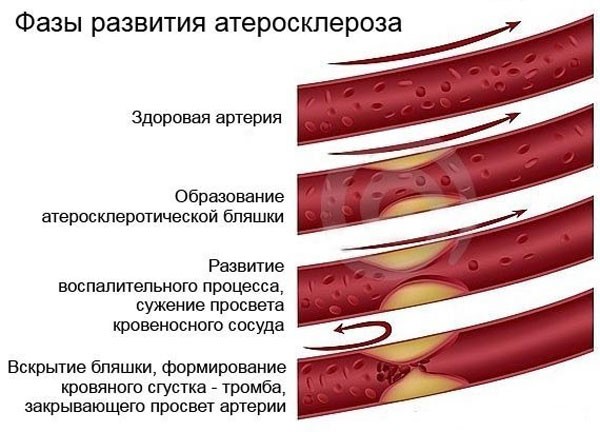
Патогенез или механизм возникновения и развития заболевания проходит в 5 этапов:
- Латентный период — деформирование слоя артерий;
- Атероматоз — появление мелкозернистого детрита;
- Липосклеротический этап — отложение холестериновых бляшек;
- Атеросклероз — прорастание соединительной ткани;
- Атерокальциноз — отложение солей кальция поверх холестериновых уплотнений.
Если на бляшках появляются раны, то это может привести к образованию тромботической массы и снижению кровотока, а также к застою крови.
Симптомы и причины атеросклероза рук
Проявление атеросклеротических признаков верхних конечностей начинается с момента закупорки кровеносного сосуда более, чем наполовину. В группе риска развития болезни те, кто злоупотребляет алкоголем и курением, имеет наследственную предрасположенность и частые стрессы. Также повышенный риск у женщин в период климакса и у всех людей, старше 45 лет.
Недостаток физической активности приводит к застою крови. Если в рационе человека много жирной пищи, то будет нарушена работа печени. Это сказывается на выработке ферментов, перерабатывающих холестерин. В результате его уровень будет повышаться, и начнется процесс накапливания вещества на стенках сосудов.
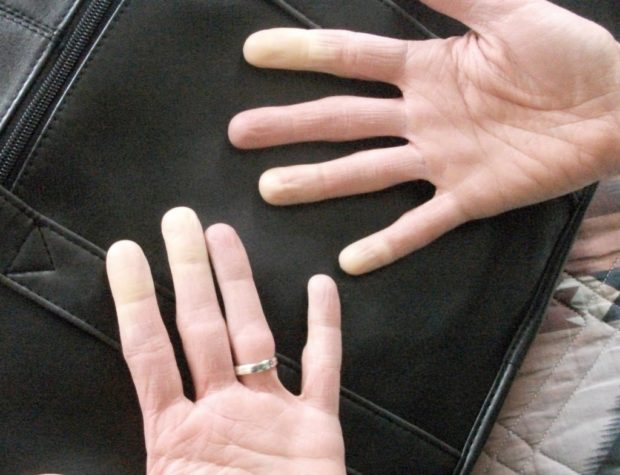
Сосудистый атеросклероз может развиваться и на фоне таких патологий, как:
- Артериальная гипертензия;
- Метаболические нарушения;
- Диабет;
- Нарушенный обмен веществ;
- Ожирение;
- Нарушенная работа щитовидной железы;
- Хронические болезни инфекционного характера;
- Аутоиммунные процессы.
Фоновым заболеванием называют болезнь, которая играет наибольшую роль в развитии основного недуга, а также его неблагоприятного течения и риска смертельной патологии. В диагнозе выявляют основную болезнь с осложнениями и сопутствующее заболевание.
Распознать болезнь можно по следующим симптомам:
- Болезненные ощущения в области сосудов;
- Слабость в мышцах рук;
- Частые судороги;
- Бледная, серая или синеватая кожа рук;
- Разница в показателях АД правой и левой руки;
- Повышенная чувствительность кожного покрова к перепадам температуры;
- Внезапное ощущение жжения и покалывания;
- Постоянное чувство холода в кистях и пальцах.
Для постановки диагноза обычно достаточно трех из перечисленных симптомов, проявляющихся одновременно.

Развивающуюся на фоне болезни ишемию распознают по:
- Бледной и синюшной коже рук;
- Появлению атрофии подкожных тканей;
- Утолщению ногтей и повышенному ороговению.
Симптомы болезни не проявляются одновременно и внезапно. Обычно они возникают постепенно и усиливаются со временем.
Лечение облитерирующего атеросклероза рук
При первом обращении к врачу записываются жалобы на болевые ощущения, время их начала и интенсивность, наличие у родственников аналогичных заболеваний. В ходе физикального осмотра проводится предварительная диагностика по возникновению болей при нажатии на кожу рук.

При осмотре врач проводит ряд тестов на выяснение природы заболевания и ее степени:
- Тест на появление слабости при сжатии мышц предплечья и кистей;
- Тест на появление боли и потери чувствительности при нажатии в области плечевого сплетения;
- Тест на возникновение боли при пальпировании ямки под ключицей, трапецевидной и парацерквикальной мышцы;
- Тест на выявление пониженной чувствительности кожных покровов рук.
- Тест Эдсона при наличии болезни покажет снижение пульса на запястье. Проводят его во время вдоха, когда пациент запрокидывает назад или склоняет набок голову. Еще один важный тест для лучевой артерии. Ее пережимают пальцем, а больной в течение 2 минут сжимает и энергично разжимает кулак. В нормальном состоянии кожный покров руки принимает нормальный цвет быстро. Во время диагностики обязательно делается рентгеновский снимок для выявления аномалии рук.
- Рентгеноконтрастная ангиография позволяет выявить суженные или закупоренные участки сосудов, расширения патологического характера, тромбы и их месторасположение.
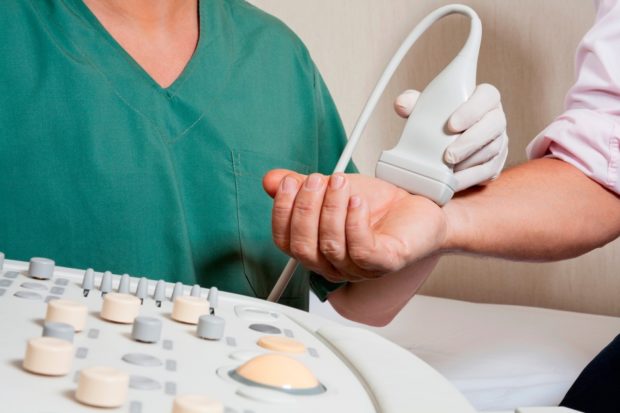
Назначают и ультразвуковое исследование сосудов. Оно позволяет выявить:
- Признаки начинающегося тромбоза;
- Венозную недостаточность в хронической стадии;
- Аневризму периферических сосудов.
УЗИ используют и для контроля над появлением участков расширенных вен, при ишемии, сопровождающейся патологическим состоянием сосудов. Заболевание артерий часто диагностируют уже после выявления ишемии и тромбоэмболии.
При атеросклерозе сосудов верхних конечностей метод, продолжительность и комплексность лечения зависит от стадии болезни. На начальном этапе, если оно не спровоцировано фоновыми заболеваниями, можно обойтись без лекарственных препаратов. Необходимо лишь:
- Исключить жирную пищу и продукты с большим количеством консервантов;
- Заниматься спортом и нести регулярные посильные физические нагрузки;
- Следить за уровнем артериального давления;
- Отказаться от вредных привычек;
- Снизить вес.
При развитии заболевания больному назначают лекарственные препараты. Для устранения сильных болевых ощущений прописывают обезболивающие уколы. Чтобы снизить давление выписывают препараты гипотензивной группы, которые также могут назначаться для улучшения кровотечения. Если имеется сахарный диабет, то необходимы препараты, регулирующие уровень глюкозы.
Средства народной медицины и физиотерапия применяются только по назначению врача и в комплексе с лекарственной терапией.
Изменение образа жизни и выполнение рекомендаций врача — главное средство предотвращения развития заболевания.
Показание к операции — полная облитерация сосуда. Существует несколько хирургических методов лечения заболевания.
Популярный способ — ангиопластика. Она заключается в надрезе сосуда и помещения баллончика на закупоренный участок. Баллончик надувается, расширяя стенки сосуда. Это приводит к нормализации движения крови. Еще один вид операции — симптаэктомия. Метод удаления всего узла используется, если болезнь находится в стадии развития и не запущена.
Шунтирование проводят при полностью закрытых сосудах и в случаях, когда не рекомендованы иные хирургические вмешательства. Его проводят методом вживления искусственных сосудов на месте пораженных участков. Если нужно удалить саму бляшку, то проводят эндартерэктомию. Это процесс открытия сосуда для вырезания атеросклерозного отложения.

При стентировании в артерию помещают тонкий материал, который расширяет диаметр сосуда и восстанавливает нормальное движение крови. В сложных ситуациях при гангренозном заражении проводят ампутацию. Операцию не относят к средствам лечения — это необходимая мера для сохранения жизни пациента.
Нарушение кровообращения приводит к атеросклерозу сосудов верхних конечностей. Симптомы и лечение зависят от степени поражения сосудов и фоновых заболеваний. Обычно на начальный стадиях пациенты ощущают онемение пальцем и чувство холода, непроизвольные судороги и болезненные ощущения во время работы и движения. Приводит к болезни не только патологические нарушения работы органов, но и неправильный образ жизни, несбалансированное питание и наследственность.
Гиподинамия ведет к ухудшению движения, а также застою крови. В результате происходит деформация сосудов.
Слишком жирная пища, обилие консервантов и химических добавок провоцируют сокращение выработки печенью ферментов, расщепляющих холестерин. Это сказывается на повышении его уровня и начале процесса отложения излишков на стенках сосудов. Если пропустить первичные симптомы, то болезнь может вызвать такие осложнения, как ишемия и гангрена. Привести это может к ампутации конечности и летальному исходу. Лечение заболевания лучше начинать на начальных стадиях, когда для улучшения здоровья достаточно придерживаться диеты и повысить физическую активность.
Читайте также:


