Врожденный подвывих как вы лечили
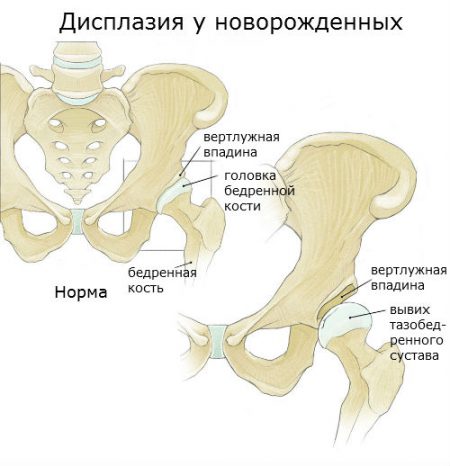
Врожденный вывих бедра – тяжелое состояние недоразвития тазобедренного сустава, приводящее при отсутствии своевременного комплексного лечения к инвалидизации ребенка.

В основе патологии лежит дисплазия (неправильное развитие) костной и хрящевой ткани в области тазобедренного сочленения, которая приводит к несоответствию друг другу суставных поверхностей.
Смещение бедра необходимо лечить вовремя, еще у новорожденного ребенка. Это поможет предотвратить тяжелые последствия дисплазии во взрослом возрасте.
Причины
В развитии дисплазии тазобедренного сустава играют роль несколько факторов и зачастую невозможно выявить точную причину заболевания. Необходимо соблюдать рекомендации врача акушера-гинеколога в течение периода беременности, чтобы не допустить возникновение патологии.
Появлению врожденного вывиха способствуют:
- Наследственный фактор. Вероятность дисплазии увеличивается, если случаи заболевания были у одного из родителей или близких родственников.
- Гормональные и обменные заболевания матери во время беременности: дефицит гормонов приводит к нарушению формирования плаценты и недостаточному поступлению питательных веществ в организм плода.
- Гипокальциемия – состояние организма беременной женщины, когда в крови имеется недостаточное содержание кальция, обеспечивающего в норме формирование скелета ребенка. Патология при своевременном обнаружении легко компенсируется изменением диеты, приемом витаминов и микроэлементов.
- Акушерская патология: тазовое предлежание, крупные размеры плода, маловодие. При этих состояниях формируется несоответствие между потребностями ребенка в питательных веществах и их доставкой, а нарушение анатомического положение плода приводит к неправильному формированию суставов.
- Патология полости матки – спайки, опухоли снижают объем полости, приводят к недостаточной подвижности тазобедренных суставов, сдавливают несформированные ткани.
- Общая гипотрофия – недостаточная сформированность тканей и органов ребенка к моменту родов.
У взрослых вывих в суставе возникает под действием других причин и требует других методов лечения.
Механизм развития
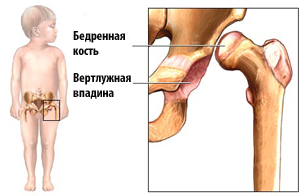
Под действием перечисленных факторов происходит смещение головки бедренной кости относительно суставной впадины костного таза. Связки сустава не могут удержать составляющие в физиологическом положении.
При движениях возникает соскальзывание одной суставной поверхности относительно другой. Процесс проходит несколько стадий и встречается в следующих вариантах:
- Предвывих – головка бедра находится в вертлужной впадине, но имеется недостаточное развитие элементов сочленения. При нормальном росте ребенка предвывих может быть бессимптомным, формирование сустава завершится самостоятельно с возрастом.
- Подвывих тазобедренного сустава – состояние, при котором головка бедренной кости выходит из суставной впадины. Врачи называют патологию термином латеропозиция, что означает отклонение бедра от таза кнаружи. При проведении тестов, значительном объеме движений ножка выскальзывает из полости вертлужной впадины.
- Врожденный вывих – полное несоответствие суставных поверхностей из-за неправильного положения или недоразвития отдельных элементов. Тяжело поддается консервативному лечению, часто требует хирургического вмешательства.
Вне зависимости от предполагаемого варианта патологии, требуется полноценная диагностика на основании клинической картины заболевания и рентгенологических данных.
Симптоматика
Выраженность проявлений болезни зависит не только от стадии заболевания, но и от возраста ребенка. Предвывих может вообще не проявлять себя до значительной нагрузки на пораженную конечность, так как смещение не выражено – это затрудняет диагностику патологии у новорожденных.
В разные периоды развития детей выявляются характерные признаки дисплазии тазобедренного сустава.
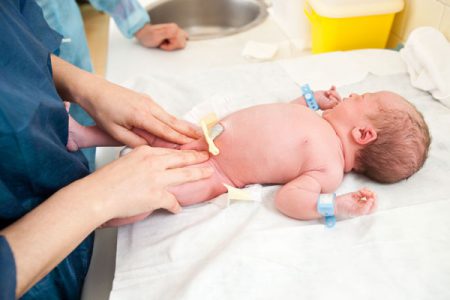
У детей после рождения клиническая картина неяркая даже при второй стадии болезни. Мышечный аппарат ещё не пострадал, контрактура не наблюдается. При сравнении больной и здоровой конечности у новорожденных различия неявные.
При пассивных движениях ножек в тазобедренном суставе врач педиатр или неонатолог обнаруживает симптом соскальзывания головки бедренной кости.
Это значит, что при отведении конечности внутрь происходит её выпадение из впадины сустава. Головка снова входит в углубление при тяге ножки кнаружи от срединной линии. Этот признак является явным симптомом недоразвития сочленения у новорожденных детей.

В течение первых месяцев жизни ребенка симптоматика болезни прогрессирует, и обнаружение патологии требует меньших диагностических усилий. Однако лечение требует более инвазивных (травмирующих) методов.
В дополнение к симптому соскальзывания появляются следующие признаки:
- Ограничение движения нижней конечности кнаружи. В норме амплитуда движений при отведении ножки от средней линии составляет около 80° в ранний период жизни и уменьшается до 50° к девяти месяцам.
- Асимметрия кожных складок ягодичной области. Если ребенка положить на живот, наблюдается неправильное положение ягодично-бедренных и коленных складок на пораженной конечности.
- Поворот ноги кнаружи. При активных движениях ребенка происходит непроизвольное вывихивание конечности из сустава, и ножка оказывается в положении наружного отведения.
- После второго месяца становится заметным укорочение больной конечности относительно здоровой.
Такие признаки должны побудить взрослых как можно скорее обратиться к врачу.

Дети с врожденным вывихом бедра труднее переносят нагрузки на нижнюю конечность, они начинают ходить гораздо позже, чем здоровые сверстники.
Изменения походки зависят от тяжести и локализации повреждений. Если поражен только один сустав, наблюдается неустойчивость движений, хромота. При двусторонней патологии больные дети передвигаются, переваливаясь с ноги на ногу.
Если ребенок встанет только на больную ногу и попытается согнуть её в коленном и тазобедренном суставах, произойдет наклон туловища в сторону здоровой конечности.
У взрослых людей при не вылеченной патологии имеются стойкие нарушения походки и объёма движений в суставе.
Диагностика
При малейших подозрениях на дисплазию тазобедренного сустава необходимо обратиться к педиатру. В случае необходимости врач направляет детей к травматологу или детскому хирургу, который проведет комплекс необходимых исследований.
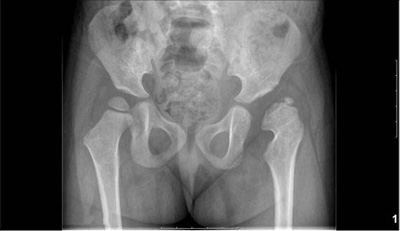
Основным методом диагностики врожденного вывиха тазобедренных суставов является рентгенография. Процедура несет определенный вред для новорожденных, но её применение обязательно для точной диагностики. Исследование определяет специальные рентгенологические симптомы, которые указывают на патологию:
- Ацетабулярный угол.
- Скошенность вертлужной впадины.
- Смещение бедра кверху.
- Позднее окостенение бедра и таза.
- Линия Шентона.
Ряд симптомов можно обнаружить после года жизни, когда вывих тазобедренного сустава приводит к анатомически неправильной позиции костных структур. К таким признакам относится положение бедра в позиции смещения, уменьшение головки бедра, её отклонение вперед, уплощенная вертлужная впадина и другие. У новорожденных рентген указывает только на косвенные симптомы дисплазии.
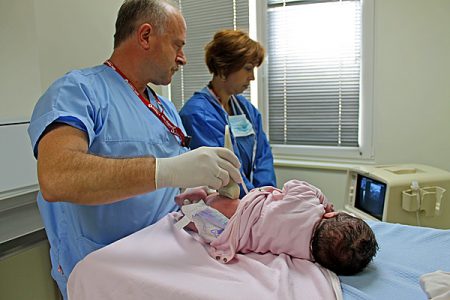
Рентгенография подтверждает диагноз в большинстве случаев, но для полноценного обследования ребенка могут понадобиться вспомогательные диагностические процедуры, которые укажут на поражение окружающих тканей и других органов опорно-двигательной системы.
В качестве вспомогательных методов исследования, дополняющих диагноз, проводятся:
- Магнитно-резонансная томография – указывает на вовлеченность в патологический процесс хрящевых и связочных структур. Дорогостоящая, но высокоинформативная методика.
- Ультразвуковое исследование сустава – покажет наличие воспалительных поражений, может использоваться как безопасный и быстрый метод у новорожденных для контроля состояния.
- Рентгенография кистей рук – используется для оценки формирования костной ткани. Ядра окостенения на кисти указывают на костный возраст ребенка, состояние его минерального обмена.
Лечение
Как и диагностика, терапия дисплазии сустава зависит от стадии заболевания и возраста ребенка. У новорожденных хирургическое лечение противопоказано, так как риск от операции слишком велик. Смещение головки бедра может корригироваться с помощью консервативных и оперативных методик лечения.
Консервативное лечение

Производится путем вытяжения конечности с ее отведением наружу. Другим способом устранения смещения является закрытое вправление вывиха, которое производится под общим наркозом.
После проведенной репозиции сустав закрепляется в гипсовой повязке на срок до 6 месяцев. Иммобилизация производится в различных положениях в зависимости от степени дисплазии.
Если у детей первых дней жизни устанавливается диагноз дисплазии тазобедренного сустава, к лечению прибегают не дожидаясь результатов диагностических исследований. Обычно в этом возрасте наблюдают развитие предвывиха, который хорошо поддается коррекции.
У новорожденных поражённую конечность укладывают в положение отведения от срединной линии, в такой позе нога удерживается до появления положительной динамики. Для создания заданной позы используются подушки и пеленки в форме буквы Т.
Мышцы бедра и тазового пояса постепенно расслабляются, после чего врач-травматолог устанавливает конечность в правильном положении относительно вертлужной впадины.
Вспомогательным методом является использование специальных шин, корсетных и бандажных устройств, преследующих ту же цель. В случае предвывиха симптомы самостоятельно регрессируют и дополнительное лечение не требуется.

Основной целью терапии является поддержание правильных соотношений между головкой бедра и впадиной тазовой кости. Лечение проводят в основном консервативно, используя специальные шины.
Отведение бедра также достигается постепенно с помощью гимнастики и бандажных конструкций. Иммобилизация в этот период жизни может привести к мышечной контрактуре, поэтому рекомендуются дозированные и правильные лечебные упражнения.
Если за время лечения оказанных мероприятий было недостаточно для устранения симптоматики заболевания, после 6–12 месяцев решают вопрос о выборе метода лечения. К хирургическому вмешательству прибегают при неэффективности других способов.
Такой вид лечения возможен при возрасте ребенка старше 1 года. Хирургическое вмешательство – крайняя мера, которая наиболее часто применяется при поздней диагностике заболевания, когда ребенок уже начал ходить. Способы оперативного лечения:
- Открытое вправление с углублением суставной поверхности, пластикой головки бедра – техника, применяемая для полного восстановления функции сочленения.
- Артродез тазобедренного сустава – замыкание сочленения без возможности движений. Применяется при невозможности выполнения других методик. В детской травматологии показания сведены к минимуму.
- Внесуставные операции реконструктивного характера. Включают реконструкцию шейки бедра, остеотомию, восстановление вертлужной впадины. Эти методы необходимы, когда вправление было достигнуто, но полный объем движений не достигнут по причине сопутствующей патологии опорно-двигательного аппарата.
Вывих тазобедренного сустава – тяжелая инвалидизирующая патология, которая требует ранней диагностики и лечения. Последствий для ребенка можно избежать, вовремя обратившись к квалифицированному специалисту.
Врождённый вывих бедра – это часто встречаемая патология. Сборное понятие врожденного вывиха бедра включает в себя несколько патологий, как одиночных, так и комбинированных. Дисплазия бедренного сустава встречается у 16 пациентов из 1000, а полноценный вывих формируется у 5 из 1000.
Опасность вывиха бедра заключается в неправильном формировании осанки, походки ребенка. В дальнейшем это приводит к постоянным болям, хромоте и дегенерации бедренных суставов. Врожденный вывих бедра к 25 годам приводит к инвалидности . А шансы на успех оперативного вмешательства уменьшаются на 7% с каждым последующим годом после диагностирования.
Что такое врождённый вывих тазобедренного сустава у детей
Врожденный вывих бедра ставят пациенту в том случае, когда нет полноценного контакта между поверхностями бедренной кости и суставной впадиной. В понятие врожденного вывиха бедра включают дисплазию тазобедренного сустава, врожденный порок развития суставной впадины, головки бедра и расположенных рядом тканей (капсулы, хряща, мускулатуры) .
Для врожденной патологии характерна дисплазия (недоразвитость) бедренного сустава, в первую очередь, тазобедренной впадины. По форме она становится плоской, а в ее полости находится жировая ткань. Именно поэтому головка бедра не может удержаться во впадине и выскакивает при каждом движении. Само ядро окостенения бедренной кости не отвечает возрасту ребенка, оно всегда меньше нормы. Поэтому головка бедра деформируется вместе с тазовой впадиной, становится овальной.
Даже такая сила давления головки может деформировать тазобедренную впадину. На новом месте упора костной структуры формируется небольшая площадь, при этом деформируется суставной хрящ. Одновременно растягиваются связки, соединяющие головку и впадину, суставная сумка, мышцы.
Если вывих диагностировали позднее одного года, или головка сместилась сильно по отношению ко впадине, образуется перетяжка на суставной сумке. Сумка приобретает форму песочных часов, меняется конфигурация мышц бедра.

Причины
Этиология заболевания остается неисследованной. Определенной первопричины не существует, но есть ряд факторов риска рождения ребенка с врожденным вывихом бедра :
- Этническая группа. Минимальное количество детей с врожденным вывихом бедра встречается среди китайцев и жителей Африки. Это объясняется ношением ребенка грудного возраста в стременах, когда бедра широко разведены и все анатомические структуры формируются правильно. Максимальное количество (до 5% детей с патологией) зафиксировано в России и Северной Америке.
- Наследственность. Если у родителей ребенка была врожденная дисплазия сустава или другие патологии опорно‐двигательного аппарата, то риск врожденного вывиха бедра повышается на 50%.
- Внешние факторы. Использование тесной коляски, тугое пеленание способствуют развитию вывиха бедра в первые годы жизни. Если при рождении есть склонность к патологии, ограничение подвижности ног ребенка приводит к прогрессированию вывиха.
Предрасположенность к врожденному вывиху повышается, если внутриутробное положение ребенка ягодичное, ребёнок первый в семье. Бедренная кость может нарушать губу тазобедренной впадины и создавать тенденцию к дальнейшему смещению головки относительно суставной поверхности бедра.
У первого ребенка – девочки, которая рождается в ягодичном предлежании, шанс оказаться с вывихом бедра составляет 1 к 35.
Виды и стадии

Вывихи бедра бывают: врожденными и приобретенными. По степени выраженности они полные либо неполные (когда часть головки все еще соприкасается с суставной впадиной). Среди врожденных видов выделяют: односторонние и двусторонние вывихи тазобедренного сустава (соотношение их частотности 7:1). Левое бедро поражается в 60% случаев, правое – в 20%.
Специалисты‐ортопеды после обследования выделяют такие виды патологического врожденного состояния сустава :
- нормальное (звуков при обследовании нет);
- склонен к подвывиху (с признаками слабости суставной капсулы, звуками при активных движениях в суставе);
- склонен к вывиху (есть положительный симптом Барлоу, когда слышен щелчок при вправлении головки, что свидетельствует о растяжении капсулы сустава);
- вывих бедренного сустава, который получается или не получается вправить.
Морфологически (по анатомическому строению) выделяют ацетабулярную, ротационную, эпифизарную и транзиторную дисплазии. При ацетабулярной дисплазии нарушается формирование впадины, при ротационной – нарушена конфигурация элементов, при эпифизарной – строение бедренной кости. Транзиторный тип подразумевает неправильную форму головки кости.
Симптомы
Симптоматика врожденного вывиха бедренного сустава у детей проявляется только внешними изменениями. Не будет смены настроения со стороны ребенка, плача или беспокойного поведения. Поэтому важно обращать внимание на визуальные особенности строения скелета. Ряд симптомов можно проверить в домашних условиях. Первые проверки делаются еще в роддоме педиатрами и ортопедами. Если ребенок лежит на спине, его оба бедра не будут касаться поверхности стола при вывихе бедра.
У детей старше одного года появляются новые симптомы врожденного вывиха бедра, которые прогрессируют со временем. Такой ребенок начинает поздно ходить (в возрасте старше 12 месяцев). Другие характерные особенности :
Каждый симптом требует дифференциальной диагностики с другими патологиями, а также подтверждения со стороны инструментальных методов обследования ребенка. Подробнее о проблеме читайте в этой статье.
Диагностика
Диагностические мероприятия начинаются с анамнеза, в котором важно узнать о наследственности, течении родов, родовых травмах. Это вариант диагностики врожденной патологии у детей до одного года. Далее врач переходит к осмотру ребенка, находя вышеперечисленные симптомы. Проверяется угол разведения ножек, симптом Ортолани, пальпируется головка бедренной кости, ее расположение.
Происходит определение линии Розера‐Нелатона. Это линия, соединяющая переднюю верхнюю ость таза с ягодичным горбом. Если большой вертлюг бедренной кости расположен выше этой линии при пальпации, значит есть вывих тазобедренного сустава.
Затем проводится ультразвуковое исследование сустава. Это эффективный и безопасный метод диагностики у детей от 3 до 6 месяцев.
Для верификации диагноза часто выполняют рентгенографию бедренного сустава. Желательно проводить исследование с трех месяцев. До этого возраста головка бедренной кости формируется из хряща, поэтому не визуализируется на рентгенограмме. Нет возможности оценить хрящевую составляющую структуры сустава. Во время выполнения обследования, ножки должны находиться в положении легкой ротации, приведенными к телу. Половые органы прикрываются прокладкой из свинца.

Чтение рентгенограмм затруднено, поэтому используются специальные ориентиры (ацетабулярный угол, триада Путти, линия Шентона). Все они позволяют определить наличие и степень смещения головки бедренной кости относительно впадины. До появления ядра окостенения головки бедра, основным ориентиром считается медиальный выступ шейки бедренной кости.
У детей старше одного года диагностика проводится такими методами:
- Осмотр. Головка находится выше линии Розера‐Нелатона. Существуют компенсаторные изменения (атрофия мышечной массы, перекос таза, искривления позвоночника).
- Пальпация. Головка бедренной кости прощупывается за пределами впадины.
- Измерение длины ног. При врожденном вывихе бедренного сустава наблюдается функциональное укорочение нижней конечности. Измерение проводится от передней верхней ости таза до одной из лодыжек.
- Рентгенография в двух проекциях (прямая и боковая). В оценке рентгенограммы трудностей нет, все костные структуры визуализируются. Оценивают состояние головки, проксимального конца бедра, взаимоотношение суставных структур.
Лечение
Чем раньше начнется лечение врожденного вывиха бедра, тем больше шансов на полное выздоровление без осложнений. Общее правило терапии: возраст до двух лет – консервативные методы, после двух лет – оперативное вмешательство.
Необходимо начинать с самых простых методик профилактики :
- Пеленание – правильное, свободное, методом прямоугольника. Ребенка просто заворачивают в полотенце, как в конверт, без дополнительного обматывания ног.
- Гимнастика – ротационные движения ножками ребенка, которые согнуты в коленях. Незначительные нажимания по оси конечности. Позиция ребенка – лежа на спине, на твердой поверхности. Количество повторений – 6–7 раз при каждом пеленании, ежедневно.
Для раннего лечения врожденной дисплазии бедренного сустава и подвывихов используются профилактические штанишки, подушка Фрейка, шина Шнейдерова, стремена Павлика . Все конструкции держат ноги ребенка в положении Лоренц‐1 (разведение). Именно так головка суставной кости полностью входит в ямку.
Профилактические штанишки – это доступная, мягкая конструкция с эластичными фиксаторами‐липучками. Носить такие штанишки можно ежедневно, снимая только в момент купания ребенка. Носить в течение трех месяцев.

Для более плотной фиксации используется подушка Фрейка. Это конструкция с дополнительным мягким компонентом между ногами ребенка. Она не позволяет сдвинуть ножки и легко амортизирует. Особенной ограниченности в движениях сам ребенок не чувствует.
Часто используют стремена Павлика. Это ортез, фиксирующий ноги ребенка в положении отведения и согнутыми в коленных суставах. Крепление располагается на уровне голени, стопы, а также проходит через туловище с фиксацией на груди (грудной бандаж) и плечах (плечевая штрипка). При этом сама область сустава не затрагивается крепежами.

Дополнительно с мягкой фиксацией необходимо проводить лечение рахита. Это поможет вовремя сформироваться точкам окостенения. Принимать витамин D можно в каплях по 1000 МЕ в сутки (что отвечает обычно двум каплям), за исключением летних месяцев. Необходимо помнить о морских ванночках, грудном вскармливании, прогулках на свежем воздухе.
Через 3 месяца выполняется рентген‐снимок. Если врожденный вывих вправился, то продолжается ежедневная фиксация стременами Павлика или шиной Шнейдерова до шестимесячного возраста.
В случае положительного результата, отсутствия изменений на рентгенограмме после шестимесячного возраста, ребёнка учат ходить не ранее 12 месяцев. Диспансерное наблюдение продолжается до трех лет.

Если на ранних этапах диагностирован полный врожденный вывих бедра, рекомендовано использовать шины с полным отведением нижних конечностей. К ним относят аппарат Гневковского. Выполняется фиксация прочными конструкциями с грудным бандажом (поддержкой) и элементами крепления на голенях.
Если патология была диагностирована в возрасте одного года , то лечебные мероприятия следующие :
- Шина Шнейдерова с дополнительной обмоткой бинтом.
- Закрытое вправление бедра под наркозом по методике Лоренца. Ребенок лежит на спине. Его ногу сгибают в тазобедренном и коленном суставах. Под большой вертлюг кладут кулак. При отведении бедра головка вправляется во впадину.
- Вправление по Гоффу. Совершается тяга по оси за бедро, сгибание ноги в коленном и бедренном суставах с одновременным отведением конечности. В этот момент ассистент нажимает на большой вертлюг пальцами. Последующий щелчок указывает на вправление вывиха.
Нога ребенка фиксируется гипсовой кокситной повязкой (вокруг таза и бедра). Положение конечности – сгибание в тазобедренном и коленном суставах под прямым углом до 6 месяцев (при одностороннем вывихе). При двустороннем вывихе гипс накладывается на срок до 9 месяцев .
Из видео вы узнаете гимнастические упражнения для лечения дисплазии.
Постоянные головные боли могут быть связаны не только с проявлением остеохондроза, но и с подвывихом позвонков. Ротационный подвывих С1 – это смещение суставных поверхностей верхнего позвонка относительно нижнего. Данный позвонок склонен к переломам, но чаще диагностируется его подвывих.
Немного анатомии
Первый шейный позвонок имеет довольно специфичное строение и отличается от других. Это кольцо с боковыми массами, которые прилегают к основанию черепа. Нижняя часть позвонка крепится ко второму шейному позвонку. Второй позвонок имеет зуб – тело первого позвонка. К этому зубу при помощи связок крепится атлант. Это называется суставом Крювелье.
Широкий диапазон движений обусловлен многочисленными связками, и эта особенность является причиной того, что возникает ротационный подвывих С1. Шейный отдел позвоночника является самым незащищенным. Чаще всего подвывих шейного позвонка диагностируется у новорожденных детей, в результате чего у них в дальнейшем развивается остеохондроз.
Отличие подвывиха от вывиха

Подвывих – это нарушение естественного соотношения между поверхностями сустава, при этом контакт между сочленяющимися поверхностями сохраняется. Вывих – это полная потеря контакта суставных поверхностей, но целость костей не нарушается.
Классификация
В зависимости от того, насколько сочленяющая поверхность сместилась, различают подвывих на ½, 1/3,¾. При почти полном смещении позвонков, но сохраненном контакте подвывих называют верховым.
Также подвывих шейного позвонка может быть:
- ротационным;
- активным – позвонки С1 и С2 расходятся;
- по Крювелье – пережимаются сосуды и спинномозговые нервы;
- по Кинбеку – осевой подвывих, при котором наблюдается подвывих и позвонка и атланта.
Ротационный подвывих С1 и активный подвывих в большинстве случаев диагностируются у младенцев. У взрослых людей чаще наблюдаются другие виды патологии.
Этиология явления
Ротационный подвывих С1 может возникнуть по различным причинам. Самыми распространенными из них являются:
- Слишком активные движения шеей во время спортивных занятий или при выполнении повседневных домашних дел.
- Неосторожное ныряние в воду.
- Падения и другие несчастные случаи.
- Сон на животе.
- Сильные нагрузки на позвоночник.
Ротационный подвывих С1 позвонка у детей возможен:
- При наличии врожденной анатомической патологии.
- В результате несовершенности связочного аппарата.
- При родовой травме.
- При патологии прохождения головки младенца – отклонении от центральной оси тела ребенка.
Клиническая картина
Признаки ротационного подвывиха С1 самые разнообразные. Клиническая картина напрямую зависит от степени смещения суставных поверхностей, а также от их расположения. У новорожденных в первые месяцы жизни патология симптомами не сопровождается, и признаки подвывиха появляются позже – когда на позвоночник оказывается нагрузка. Если лечебные мероприятия не будут проведены своевременно, состояние ребенка будет ухудшаться, что будет проявляться головными болями, капризностью, плохой памятью, повышенной утомляемостью и нарушением походки.
У взрослых людей специфическими признаками подвывиха шейного позвонка выступают следующие:
- острая боль в шейном отделе;
- шум в ушах;
- головокружение;
- уменьшение силы мышц в конечностях;
- судороги верхних конечностей;
- повышенный мышечный тонус в шее;
- патологии сна;
- болевые ощущения в спине и челюсти.
Пациент с подвывихом очень страдает от того, что не может вести нормальный образ жизни – его приходится значительно корректировать.
У ротационного подвывиха С1 имеются и неспецифические проявления. Это отечность (несильная) в области повреждения, болевые ощущения в шее при пальпации. Также при прощупывании шеи можно найти сегмент, который сместился с естественного положения. В некоторых случаях неспецифическим симптомом выступает разная длина ног. Пациент практически не может повернуть шею в сторону поражения, и его голова постоянно находится в стабильно неправильном положении.
Диагностические мероприятия
Методы современной диагностики позволяют в короткие сроки определить наличие подвывиха шейного позвонка, и начать правильное лечение патологии. Чаще всего используются следующие методы:
- Консультация невропатолога, который может предоставить нужную информацию о травме,
- Рентгенография, в ходе которой используется стандартная (боковая и прямая), а также дополнительные проекции. Например, снимки через рот, косые снимки, снимки в момент сгибания и разгибания шеи,
- КТ и МРТ. Во время этих диагностических процедур выявляется уменьшение высоты диска, смещение суставных поверхностей, асимметрия между зубом и атлантом. Также выясняется состояние мягких тканей,
- Если подозревается застарелый ротационный подвывих С1, назначается реоэнцефалография, поскольку в этом случае наблюдается ухудшение кровоснабжения головного мозга.
На основании полученных результатов невролог ставит диагноз и назначает терапию. Очень важно провести диагностику вовремя, пока не начались различные осложнения.
Подвывих у ребенка
Как уже было сказано, подобные травмы - не редкость у детей. В первую очередь это связано с несовершенством шейных связок и сухожилий, а также чрезмерной способностью мышечной ткани растягиваться даже при незначительных нагрузках.
Ротационный подвывих – это самый частый вариант подвывиха шейного отдела, который может произойти при резких поворотах головы. При этом у ребенка наблюдается вынужденное наклонное положение головы.
Активный подвывих наблюдается при сильном тонусе мышц, чаще всего устраняется самопроизвольно и к негативным последствиям не приводит.
Подвывих Кинбека наблюдается при повреждении позвонка С2. Это редкая патология, но требующая особого внимания, поскольку она может очень серьезно сказаться на здоровье ребенка.
В некоторых случаях подвывихи диагностируются не сразу после того, как ребенок получил травму. Это связано с отсутствием ярко выраженной симптоматики.
В чем опасность?

Самая большая опасность подвывихов заключается в том, что из-за смещения позвонков сосуды пережимаются, и это приводит к ишемизации мозговых участков. Если же будет перекрыт венозный отток, возможно повышение внутричерепного давления, что может спровоцировать отек мозга.
Другая опасность в том, что в области смещения позвонков проходит спинной мозг, который отвечает не только за двигательную функцию конечностей, но и за работу внутренних органов. Кроме того, в этом отделе расположен центр, который отвечает за дыхание. При пережимании смещенным позвонком спинного мозга, ухудшается кровообращение.
Также к последствиям смещения шейных позвонков относятся:
- онемение конечностей;
- слабость в руках и ногах;
- ухудшение чувствительности пальцев;
- головные боли;
- проблемы со сном.
Нарушение функциональности кишечника, мочевого пузыря, почек, паралич, проблемы с дыханием – это серьезные поводы для обращения к врачу. Не стоит ждать, что ротационный подвывих пройдет без медицинской помощи.
Что касается детей, здесь все сложнее. Пока ребенку не исполнился год, подвывих не дает о себе знать, но затем, когда малыш начинает ходить, у него отмечается неправильная походка. Родители обращаются к ортопеду, который диагностирует плоскостопие или сколиоз, в итоге патология остается невылеченной и впоследствии приводит к ухудшению состояния ребенка.
Первая помощь
Вправление подвывихов должен производить специалист, который имеет специальные навыки. Самостоятельно вправлять ротационный подвывих запрещено, так как это может привести к серьезным осложнениям, включая летальный исход.
Что касается первой помощи при подвывихе шейного позвонка, она заключается в обеспечении неподвижности поврежденного сустава. Для этого можно использовать любые средства, находящиеся под рукой. Далее необходимо транспортировать пострадавшего в больницу, либо вызвать скорую помощь.
Принципы лечения

Опытный специалист возвращает позвонки в их естественное положение. Проводится это вручную по принципу рычага. Также достаточно эффективным считается вытяжение с использованием петли Глиссона. Приспособление включает набор ремней и креплений, которые закрепляются на шее больного. При этом человек находится как бы в подвешенном состоянии.
Если запущенный подвывих привел к тому, что мышцы шеи перенапрягись и ущемили суставную капсулу, лечение ротационного подвывиха С1 необходимо начинать с купирования напряжения мышц.
Также эффективен метод Витюгова. Специалист проводит местную анестезию, в результате чего болевой синдром купируется, а мышечное напряжение снимается. Таким образом возможно самостоятельное вправление позвонка. В случае невосстановления положения смещенного элемента, он вправляется вручную.
Что касается медикаментов, то назначаются противовоспалительные и болеутоляющие препараты. Неплохой эффект дают новокаиновые блокады с "Дипроспаном". Чтобы снять тонус мышц, рекомендуется "Мидокалм", который является миорелаксантом центрального действия. Также назначаются ноотропные препараты, которые стимулируют кровообращение. Для улучшения работы нервной системы назначаются средства, которые содержат витамин В, например, "Мильгамма" и "Нейрорубин".
Восстановление
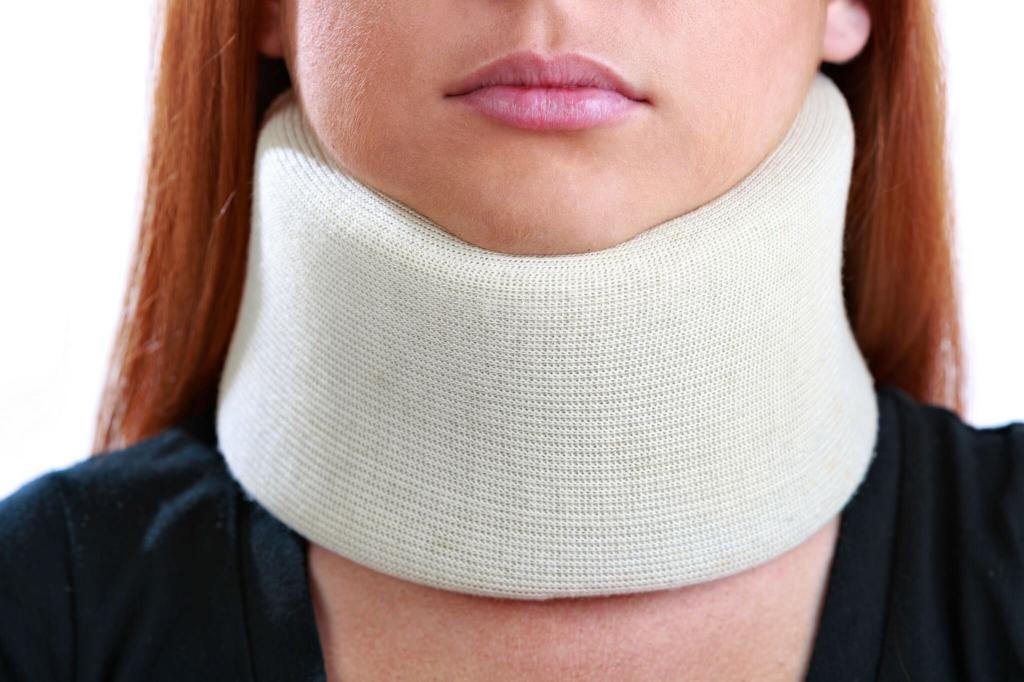
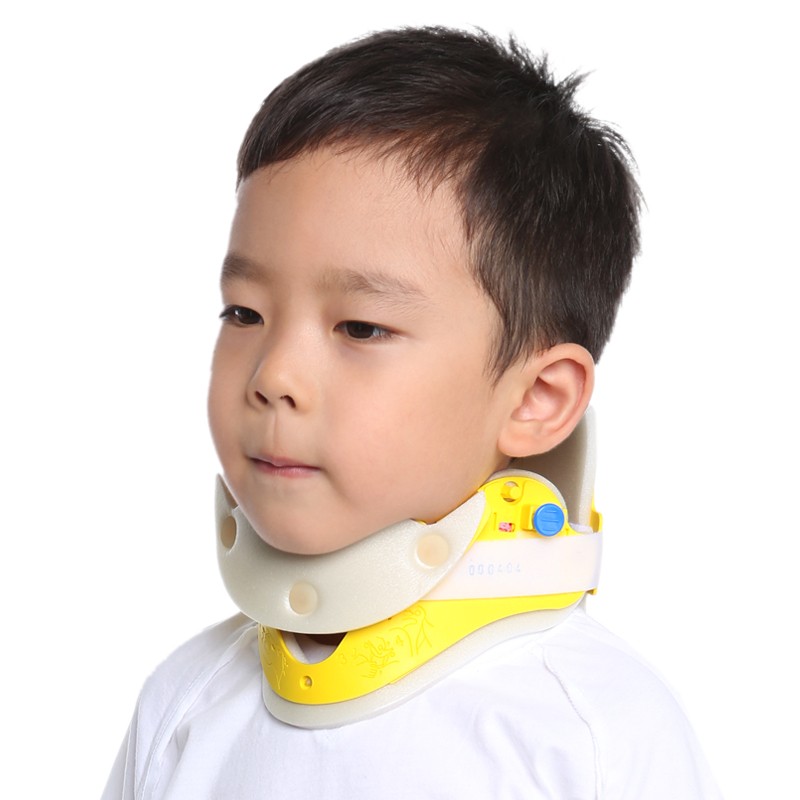
После того как позвонок вернется в нормальное положение, необходим ряд мер по восстановлению и стабилизации поврежденного отдела шеи. Для этого показано ношение воротника Шанца сроком до двух месяцев. Такая мера позволит снять с шейных позвонков нагрузку, а также ограничит движение шеей, что важно для предотвращения повторных подвывихов, поскольку после получения травмы связочный аппарат слабеет. После окончания острого периода показаны массаж, физиотерапия, иглорефлексотерапия, ЛФК. Эти процедуры позволят наладить кровообращение, устранить отечность, купировать боли, а также существенно сократить сроки реабилитационного периода.
Что такое воротник Шанца? Цена этого приспособления какова? Как его использовать? Воротник Шанца – это очень эффективное средство коррекционного восстановления, которое назначается пациентам всех возрастов. Основная цель данного приспособления – снижение нагрузки на шейный отдел, обеспечение теплом и легким массажем поврежденного участка. Воротник Шанца имеет насколько разновидностей, которые в основном различаются материалом изготовления (жесткостью). Что же касается конструкции, то изделие существенных различий не имеет.
Чтобы правильно выбрать воротник Шанца для взрослого или ребенка, необходима помощь ортопеда. Неправильно подобранное изделие может привести к ухудшению состояния пациента. Только специалист может выбрать правильный размер приспособления, при этом обязательно учитываются не только индивидуальные особенности пациента, но и клиническая картина патологии. Фиксатор шеи должен плотно облегать шею, но не давить на мягкие ткани. Носить воротник Шанца надо ежедневно, в некоторых случаях его рекомендуется не снимать даже на ночь. Обо всех нюансах ношения должен рассказать специалист. Что касается цены воротника Шанца, она варьируется от 200 до 900 рублей.
Читайте также:


