Вправить кости и наложить гипс
Наличие перелома — это не показание к наложению гипсовой повязки. Гипсовые повязки используют, чтобы иммобилизовать перелом кости для ускорения заживления, устранения боли за счет покоя и для стабилизации нестабильного перелома.
Гипсовые бинты представляют собой полосы хлопчатобумажной ткани, пропитанные декстрозой или крахмалом и для жесткости импрегнированные порошком полугидрата сульфата кальция. При добавлении воды к сульфату кальция происходит реакция с выделением тепла, которое ощущают и больной, и врач, накладывающий гипс.
Для того чтобы гипс застывал с разной скоростью, к нему добавляют различные ускоряющие застывание вещества. Обычная поваренная соль замедляет схватывание гипса; при необходимости можно добавить соль прямо в воду. Ускорение застывания происходит при повышении температуры воды или при добавлении в воду квасцов. Чем ниже температура воды, тем медленнее застывает гипс.
Существует несколько методов наложения гипсовой повязки. Гипсовые повязки, накладываемые непосредственно на кожу, хотя и предпочитаемые некоторыми врачами в прошлом, в настоящее время не применяют из-за вызываемых ими осложнений — пролежней от давления и нарушений кровообращения. Наиболее распространенный современный метод — надевание на конечность трубчатого бинта в начала и в конце планируемой гипсовой повязки с последующим обматыванием конечности полотняной подкладкой от дистального к проксимальному концу.
Слишком толстый слой подкладки снижает эффективность гипсовой повязки и позволяет избыточную подвижность. Обычно чем толще подкладка, тем больше требуется гипса. Вата, помещаемая между гипсом и кожей, смягчает давление повязки и улучшает фиксацию конечности, компенсируя некоторое сжатие тканей после наложения гипса. Гипсовая повязка должна раскатываться в том же направлении, что и ватная прокладка, каждый последующий тур бинта перекрывает предыдущий наполовину.
Ее всегда следует накладывать в поперечном направлении так, чтобы моток гипсового бинта почти постоянно находился в контакте с поверхностью конечности. Каждый виток следует слегка направлять вокруг конечности, оказывая давление, придающее форму повязке возвышением большого пальца. Каждый слой разглаживают возвышением большого пальца правой руки, в то время как левая рука ведет тур за туром. По мере уменьшения объема конечности для ровной укладки повязки большим и указательным пальцами правой руки делают небольшую складочку перед каждым разглаживанием оборота бинта.
После наложения повязки ее разглаживают ладонями обеих рук и возвышенностями больших пальцев. Помните, что прочность и долговечность гипсовой повязки обеспечиваются спаиванием каждого предыдущего слоя бинта с последующим разглаживающими движениями обеих рук. Нужно постараться сделать оба конца повязки одинаковой толщины, избегая утолщать ее в центре, поскольку это снижает устойчивость фиксации места перелома. Обычной ошибкой является использование большого числа узких бинтов вместо нескольких широких, что придает повязке бугристый вид. Для гипсования обычно применяют бинты шириной 10, 15 и 20 см. Другой частой ошибкой является недостаточно плотное наложение повязки, особенно на более объемной проксимальной части конечности. В этом месте требуется более плотное прилегание, чем в дистальном отделе.
Если необходимо укрепить гипсовую повязку, например гипсовый сапожок у тучного больного, то спереди накладывают дополнительную пластину, но ни в коем случае не дополнительные шины сзади, так как последние только утяжеляют, но не укрепляют повязку. Гипсовые сапожки просты в изготовлении и им следует отдавать предпочтение перед гипсовой повязкой с подстопником, хотя последний остается широко используемым приспособлением для амбулаторных больных.
Подстопник следует располагать под центром стопы, посредине расстояния между задним краем пятки и дистальным отделом основания пальцев стопы.
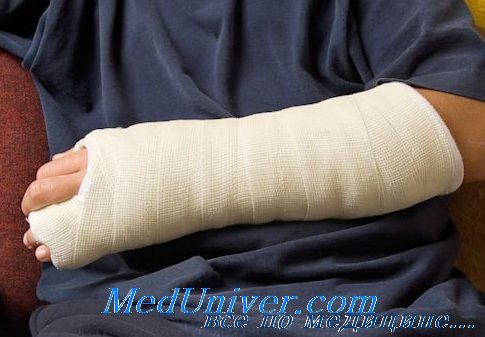
Накладывая гипсовую повязку на верхнюю конечность, надлежит оставить свободной кисть, завершив формирование повязки у дистальных головок пястных костей с тыльной стороны и у проксимальной сгибательной складки на ладони, чтобы пальцы могли свободно двигаться.
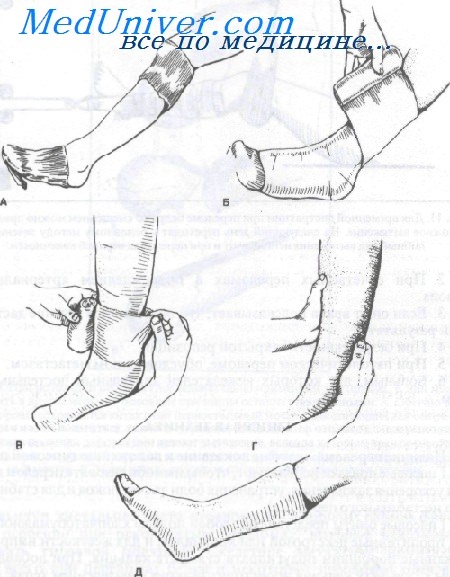
Наложение гипсовой повязки. Аналогичный метод применяют при наложении как на верхнюю, так и на нижнюю конечности.
А. Для укрывания кожных покровов выше и ниже места расположения гипсовой повязки используют трубчатый бинт.
Б. Непосредственно под слой гипса подкладывают вебрил или другой мягкий хлопчатобумажный материал.
В. Гипсовую повязку накладывают, как показано на рисунке, левой рукой. Правой рукой разглаживают гипс и подворачивают верхние уголки, которые образуются из-за разной толщины конечности.
Г. Каждый тур гипсового бинта разглаживают возвышением большого пальца и ладонями обеих рук для склеивания промежутков и формирования дополнительной опоры.
Д. Заключительный этап — подворачивание назад края трубчатого бинта и наложение последнего тура гипсовой повязки после ее моделирования до желаемой формы.
Лонгеты также используют для лечения переломов, как правило, задние лонгеты для нижней конечности при переломах лодыжек и костей стопы и аналогичные лонгеты для иммобилизации переломов костей верхней конечности. Преимущество лонгет в том, что они позволяют опухание мягких тканей без нарушения циркуляции. К месту повреждения можно приложить пузырь со льдом, поскольку лонгета не препятствует проникновению холода в ткани и максимальному проявлению его эффекта.
По этой причине, а также из-за легкости наложения лонгеты часто используют для экстренной и временной иммобилизации переломов. Однако лонгета допускает значительную подвижность и недостаточную стабильность там, где после репозиции требуется надежная фиксация.
В последнее время в практику внедрены легкие пластиковые лонгеты, проницаемые для рентгеновских лучей, которые можно носить в течение длительного времени. Их можно смачивать водой, не боясь размягчения или повреждения. При свежих переломах их применение ограничено, чаще они используются в качестве повторных или этапных повязок. Особенно они эффективны при открытых переломах, поскольку больной может принимать сеансы водотерапии, не снимая повязки. Однако их труднее наложить и еще труднее смоделировать.
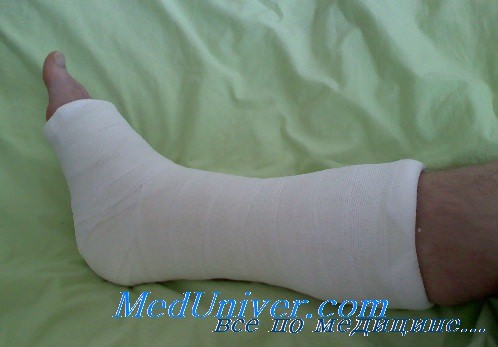
Пролежни — осложнения, развивающиеся от чрезмерного давления гипсовой повязкой. В этом случае больные жалуются на жгучие боли или дискомфорт. Избежать этого можно, устранив острые края или выступы гипсовой повязки. Войлочные прокладки, помещаемые между слоями подкладки в гипсовой повязке, имеют тенденцию смещаться, что может стать причиной образования пролежней.
Контроль за гипсовой повязкой. Каждый больной с циркулярной гипсовой повязкой должен получить письменные инструкции с описанием симптомов ишемии от сдавления. Усиливающаяся боль, опухание, похолодание или изменение цвета кожи дистального отдела конечности — признаки чрезмерного сдавления гипсовой повязкой. Больного необходимо осмотреть немедленно: он должен быть информирован об опасности игнорирования подобных проблем. В качестве общего правила авторы рекомендуют проверять на наличие признаков расстройства кровообращения любую циркулярную гипсовую повязку на следующий день.
Больной должен быть проинструктирован о необходимости придания ноге приподнятого положения для избежания подобного осложнения.
Если повязка слишком тугая, следует разрезать не только гипс, но и внутреннюю прокладку, что значительно уменьшит сдавление. Исследования показали, что при рассечении только гипсовой повязки значительного уменьшения сдавления не происходит. В то же время рассечение и гипса, и подкладки существенно уменьшает последнее.
Сравнительно быстрая реабилитация после остеосинтеза – одно из главных преимуществ выбора такой операции при переломах. Но это если понимать под реабилитацией возвращение пациенту максимальной подвижности и активности. В плане же восстановительных мероприятий остеосинтез требует терпения и регулярности, потому что поврежденный участок тела будет нуждаться в периодической и, главное, правильной нагрузке для разработки мышечного и костного аппарата.
Под остеосинтезом понимается репозиция костных отломков и фиксация их в анатомически правильном положении при помощи биосовместимых металлоконструкций. Проще говоря, кости совмещают и скрепляют пластинами с винтами либо штифтами. Спустя определенное время проводится повторная операция для их извлечения за ненадобностью. И чем грамотнее будет проведена реабилитация, тем выше вероятность благоприятного исхода удаления металлоконструкций: они не успеют обрасти надкостницей, но в то же время помогут костям прочно срастись.
Суть и преимущества остеосинтеза
Для этих целей используются металлические пластины из нержавеющих материалов (обычно сплавы титана). Они могут иметь специальную форму (буквой Т или Г), быть толстыми или тонкими, в зависимости от характера повреждения.
Благодаря надежной фиксации пластинами, операция остеосинтеза дает сразу несколько преимуществ:
- Преодоление болевых симптомов, воспалительных процессов и отеков в результате перелома.
- Вправление костей в их правильное положение.
- Относительно быстрое восстановление пациента (реабилитация занимает от 2 до 6 месяцев, после чего движения уже ничем не ограничены).
- Сама процедура проводится с помощью современного оборудования, доза наркоза тщательно рассчитывается, благодаря чему угрозы жизни и здоровью пациента практически нет.
Остеосинтез применяется для восстановления целостности различных костей и суставов, в том числе бедренной при переломе шейки.
Что вызывает?
Перелом голени встречается, в основном, вследствие автомобильных аварий. Исходя из того, что послужило причиной нарушения целостности кости, может быть травматическим и патологическим. Физиологический вид характеризуется тем, что кость ломается по причине оказания на нее чрезмерной нагрузки, механического давления.
При патологическом типе кость ломается даже от небольшого воздействия на нее, вследствие ослабевания костной ткани. Происходит это при таких заболеваниях, как туберкулез, остеомиелит, остеопороз, онкологические новообразования, врожденные аномалии.
К факторам, провоцирующим физиологическое повреждение кости, относят – падение на ногу, находящуюся в статичном положении (при катании на лыжах); механическое воздействие – сильные удары тяжелыми предметами.
Показания и противопоказания к проведению операции
Решение о проведении операции принимает хирург или травматолог – именно к этим специалистам нужно обратиться в первую очередь. В ряде случаев пациенту могут просто вправить кость, наложить гипс и вскоре выписать из больницы. Однако в некоторых ситуациях избежать операции невозможно. Показаниями к ее проведению являются такие травмы:
- Переломы открытые (с раной) и закрытые (без нее).
- Оскольчатые, раздробленные переломы.
- Сложные травмы (смещение стопы, невозможность двигать ею).
Рацион
Быстро восстановить поврежденную голень после травмы поможет правильно подобранное питание. В него в обязательном порядке должны входить продукты с большим содержанием Ca и Si (кальций укрепляет кости, кремний способствует усвоению кальция). В достаточном количестве ежедневно следует пить молоко, есть творог, рыбу, соевые продукты, хлеб с отрубями, бобовые, хурму, редис и др. Из ягод очень полезными для восстановления являются смородина и малина.
Даже при наличии гипса, пациенту следует чаще гулять по улице, так как только с ультрафиолетом в человеческом организме может вырабатываться витамин Д.
Особенности подготовки к вмешательству
Подготовка начинается с диагностики, которая включает в себя такие мероприятия:
- Визуальный осмотр, пальпация.
- Рентген (для уточнения диагноза пациента могут отправить на компьютерную или магнито-резонансную томографию).
- Общий анализ крови и мочи.
- ЭКГ – при необходимости.
Подготовка непосредственно перед операцией стандартная – отказ от приема пищи за 8–12 часов до вмешательства. Если пациент принимает какие-либо специальные препараты (от хронических заболеваний), ему стоит сообщить об этом врачу. Возможно, от некоторых лекарств придется отказаться на какое-то время.
Клиническая картина
При визуальном осмотре сустав увеличен в объеме, деформирован, в мягких тканях может появиться гематома. При открытом переломе наблюдается повреждение кожного покрова. Практически всегда образуется рана, в которой может быть видна костная ткань.
При пальпации появляется острая болезненность, патологическая подвижность, а в определенных случаях и крепитация отломков.
Разновидности остеосинтеза
Существует несколько видов этого вмешательства. Они классифицируются, в зависимости от особенностей повреждений голеностопа:
- Остеосинтез внутренней лодыжки предполагает использование 1 или 2 тонких спиц, а также винтов из стали или титана. Особенности проведения реальной операции по остеосинтезу внутренней лодыжки можно увидеть на видео:
- Расхождение вилки голеностопа – сложная травма, для лечения которой с 2 сторон вводятся длинные винты или болты (обычно под углом 45о).
- Перелом наружной лодыжки – в этом случае к кости фиксируется титановая или стальная пластина (с помощью нескольких винтов).
- Перелом двухлодыжечный – тяжелая травма, при которой ломается как внутренняя, так и наружная сторона лодыжки. Показана операция для фиксации костей с обеих сторон.
- При переломах большеберцовой кости могут наблюдаться повреждения переднего нижнего или нижнего заднего края.
Профилактика
Профилактика данного осложнения заключается в правильном выборе фиксатора, применении его с учетом сил растяжения, обязательном выполнении костной пластики при нестабильных переломах.
- Очень важно избегать нагрузки до консолидации перелома. Лечение осложнения заключается в удалении сломанной пластины или стержня, замене их новыми имплантатами, осуществлении декортикации и костной пластики во время реостеосинтеза.
- Повторные и новые переломы могут возникнуть после удаления пластин и винтов в тех случаях, когда пластина при жесткой фиксации принимала на себя основную нагрузку.
- При длительном оставлении такой пластины происходит ослабление (спонгиозирова-503) кортикального слоя, находящегося под пластиной, приводящее к уменьшению его прочности.
Предупредить осложнение можно с помощью ранней диагностики атрофии кортикального слоя, применения при операциях адекватного, не очень массивного имплантата, ранней функциональной нагрузки конечности, для того чтобы кость подвергалась физиологической нагрузке.
- Нестабильность фиксации наблюдается в 3—5% случаев остеосинтеза, обычно при неправильном выборе фиксатора или ошибках в технике операции. При нестабильной фиксации целесообразно выполнить реостеосинтез с заменой фиксатора или гипсовую иммобилизацию.
- Синдром переднего большеберцового нерва развивается вследствие сдавливания нерва в узком канале передней группы мышц разгибателей стопы. Переднее ложе группы мышц узкое, не способно к растяжению.
- Иногда при травме и остеосинтезе развивается отек, сдавливающий кровеносные сосуды, снабжающие кровью эту мышечную группу, в результате чего развивается асептический некроз мышц и нервов в этом ложе. Лечение заключается в немедленной фасциотомии с восстановлением кровотока.
- Синдром Зудека после стабильно-функционального остеосинтеза наблюдается редко, так как остеосинтез является основным средством профилактики данного заболевания. Предотвратить его развитие можно с помощью своевременно начатых активных движений в суставах поврежденной конечности.
- Ранее широко обсуждали вопрос об опасности возникновения жировой эмболии после интрамедуллярного остеосинтеза. В настоящее время установлено, что она чаще развивается через 3—5 дней после травмы при выполнении отсроченного остеосинтеза.
- Осложнения могут возникнуть также как следствие внешней фиксации, но они, как правило, менее тяжелые, чем развивающиеся после внутреннего остеосинтеза. Нагноение ран в области введенных в кость стержней наблюдается в 5—10% случаев, при недостаточном лечении нагноение может перейти в остеомиелит. Лечение заключается в своевременном удалении спиц и стержней, введении в рану антибиотиков, дренировании раны, при наличии секвестров показана секвестрэктомия.
- При чрескостном остеосинтезе могут наблюдаться также замедленная консолидация перелома, нарушение функции конечности, повреждение сосудов и нервов, нарушение крово- и лимфообращения, дерматиты и экзема.
Возможные осложнения после операции
Практика показывает, что осложнения после операции возникают редко, а серьезной угрозы здоровью пациента практически нет.
Однако в некоторых случаях при ошибках во время манипуляции, а также из-за тяжелой травмы сустава могут возникнуть такие осложнения:
- Инфицирование раны, частичный некроз ткани.
- Воспалительные процессы, отек после остеосинтеза лодыжки проходит очень быстро – эти симптомы успешно снимаются современными медикаментами.
- Неправильное срастания перелома, формирование ложных суставов.
- Кровотечения после вмешательства.
- Дистрофия стопы.
- Артроз.
- Иногда пациенты жалуются и на то, что после операции мешает пластина. Такое наблюдается крайне редко, поскольку обычно человек не ощущает никаких посторонних симптомов. Пластину могут удалить спустя несколько месяцев после вмешательства, когда кости окончательно срастутся. Решение об этом принимает хирург.
Период реабилитации: 3 основных стадии
Период полного восстановления занимает от 2–3 до 5–6 месяцев. Ходить сразу после остеосинтеза можно только на костылях, при этом активность движений сначала сильно ограничена. Впоследствии восстановить полную свободу передвижения удается уже на 3 месяц.
Это наиболее ответственный этап периода восстановления. Поврежденный голеностопный сустав помещают в гипс или в жесткий ортез.
При этом нагрузка на него может быть только дозированной, с существенными ограничениями – передвигаться можно только на костылях, исключая опору на больную конечность. Слабая нагрузка разрешается только спустя 1–2 недели, в ряде случаев – после 5–6 недель. С первого же дня назначают сеансы физиотерапии.
Следующий этап реабилитации после остеосинтеза лодыжки занимает до 2 месяцев с момента вмешательства. В этот момент проводят лечебно-физкультурные упражнения, прописанные врачом, продолжают посещать сеансы физиотерапии:
- УВЧ;
- магнитотерапия;
- лазеротерапия.
Обратите внимание! В первые недели пациенту необходимо тщательно следить за самочувствием и исполнять все требования врача для скорейшего восстановления. Если ощущаются боли, появляется отечность и другие симптомы, необходимо как можно быстрее сообщить об этом доктору.
Во время этого периода нагрузка на ногу увеличивается, но не до 100% (применяются костыли, ходьба ограничена). Перемещения по дому практически полноценные, допускается выполнять обычные бытовые действия, однако переносить тяжести нежелательно. Пациент продолжает посещать сеансы массажа и физиотерапевтические процедуры:
- электротерапия;
- парафиновые ванночки;
- лечебные ванны (подводный массаж);
- обычный массаж;
- лазеротерапия.
Если ранее пациенту ставили аппарат внешней фиксации, на этом этапе его снимают, после чего нагрузка на поврежденную конечность постепенно увеличивается. Возвращение к полноценным движениям обычно происходит между 2 и 3 месяцем, но может затянуться и до полугода. Заниматься активными видами спорта можно спустя 6–12 месяцев, по согласованию с врачом, и с применением бандажа для голеностопа.
Физиотерапия
Восстановление после перелома голени на каждом этапе следует сопровождать прохождением физиотерапевтических процедур. Для 1-й декады после повреждения не лишними будут:
- Интерференционные токи. Они снижают отеки, уменьшают кровоподтеки и притупляют боль;
- УФ-излучение обеззараживает;
- Электрофорез с бромом снимает болевой синдром.
В следующем после декады месяце делают такие назначения:
- Интерференционные токи для улучшения обменных процессов в теле и в костях и для повышения регенерации ткани;
- УВЧ улучшает кровоток, регенерацию и повышает общий иммунитет;
- УФ-излучение;
- Массаж.
Отзывы пациентов о проведенной операции
Каждый случай имеет собственные отличия: в одних ситуациях перелом может быть несложным, и восстановление произойдет быстро, в других случаях могут наблюдаться длительные осложнения – все зависит от конкретного диагноза. Однако отзывы пациентов, которые уже перенесли операцию на лодыжке, в основном удовлетворительные. Благодаря современным медицинским технологиям, врачи берутся за лечение даже сложных переломов.
«Год назад случайно сломала ногу – очень неприятно. Правда, перелом был не очень серьезным и были надежды, что все пройдет без особых осложнений. Диагноз – перелом пятой плюсневой кости (это ступня). Поэтому врачи сразу предложили сделать операцию по остеосинтезу. Подготовка к процедуре стандартная – анализы, консультации, рентген. В назначенный день очень переживала – могут ведь и заразу занести, может не срастись, я так, по крайней мере, думала.
«Мой случай очень тяжелый и простой одновременно. Суть такая – 11 февраля поскользнулась, каблук поехал по льду, я сгруппировалась набок, но неудачно – упала с хрустом и очень неприятной болью. Самое страшное было, когда увидела свою ногу – стопа нетипично вывернута наружу. В тот же день мне сразу сделали рентген, дали обезболивающее, стали накладывать гипс, я успокоилась немного.
«Дожила до 33 лет, никаких переломов не было. И тут очень неудачно упала – сломала 2 кости на правой ноге в области голеностопа. Боли очень сильные, изо всех сил терпишь, чтобы не кричать. Скорая быстренько доставила в травматологию, где почти сразу (после рентгена, конечно) поставили диагноз: перелом большой и малой берцовой кости. Щиколотку тщательно обкололи обезболивающим, так что заснуть получилось нормально. Но спать долго не пришлось – в этот же день врачи вручную (в буквальном смысле) собрали мне кости. Наложили гипс на голень и на стопу, сказали, что конечность восстановится сама, но надо подождать месяца 1,5-2.
Постоянно наблюдалась у врача, пришла спустя 1,5 месяца на обследование, сделали рентген. В итоге, результат печальный – 1 косточка срослась не до конца, а 2 вообще начала срастаться неправильно! Это какой-то кошмар – нужно было срочно делать операцию, и все по новой. В общем, опять больница, операция. Анестезию ставят в спинной мозг эпидуральную, проколом. Думала, что страшно, на самом деле – ничего подобного. Вообще все без боли, повесили ширмочку, чтобы я ничего не видела, я же была полностью в сознании. Ощущения нормальные, болей вообще никаких, только чувствуешь вибрацию, сверление, как будто это не с тобой делают, а со столом, например, на котором лежишь.
Ходить на костылях я смогла уже на следующий день. Вмешательство прошло очень хорошо. Причем еще и бесплатно: как сама услуга, так и металлоконструкции, которые мне поставили. Вот так выглядят мои снимки после операции остеосинтеза: пластина не мешает, вообще ощущения как у здоровой, полноценной ноги.
Перелом лучевой кости со смещением — составляет в медицинской практике около 40% от всех переломов руки. Данная травма развивается в результате перемещения фрагментов сломанной кости и требует грамотного, своевременного лечения.
Причины возникновения и классификация

Перелом лучевой и локтевой кости с сопутствующим смещением можно получить вследствие падения на вытянутую руку, удара.
Перелом лучевой кости в типичном месте подразделяют на сгибательный (со смещением обломка к тыльной стороне ладони) и разгибательный (с характерным смещением костного фрагмента к лучевой стороне).
Врачи-травматологи классифицируют данного вида травмы следующим образом:
- Закрытый перелом лучевой кости — без сопутствующего повреждения мягких тканей и кожных покровов. Считается наиболее безопасным, поскольку риски развития инфекционных осложнений минимальны.
- Открытая травма — характеризуется наличием раневой поверхности, в которой могут просматриваться костные осколки. Часто сопровождается кровотечением.
- Оскольчатый перелом — возникает в результате компрессии, сдавливания конечности. Травма характеризуется распадением лучевой кости на мелкие костные осколки, зачастую сопровождается повреждением мягких тканей.
- Внутрисуставный — характеризуется локализацией линии перелома в области сустава, что грозит развитием гемартроза и нарушением суставных функций.
Хрупкость костной ткани существенно повышает риски повреждения даже при незначительных нагрузках и силовых воздействиях.
Врачи выделяют следующие клинические симптомы, характерные для переломов лучевой кости со смещением:
- Отечность поврежденной конечности;
- Болезненные ощущения с тенденцией к усилению при пальпации или попытках совершения движения;
- Синяки, гематомы, подкожные кровоизлияния;
- Суставные боли;
- Визуальное укорочение конечности;
- Патологическая подвижность.
В большинстве случаев, данная травма сопровождается повреждениями локтевой кости, что провоцирует сильные, нарастающие боли, локализованные в области локтевого сустава, ограничение двигательной функции конечности. Травмированная рука становится бледной и холодной на ощупь, что обусловлено нарушениями процессов кровообращения и кровоснабжения.
В чем опасность?
Нарушение целостности лучевой кости с сопутствующим смещением — травма серьезная. Травматологи выделяют следующие наиболее распространенные осложнения данного вила переломов:
- Неправильное сращивание костных обломков, грозящее деформацией верхней конечности и нарушением ее основных функций;
- Ущемление нерва;
- Неврит (болезнь Зудека-Турнера).
- Костная атрофия;
- Отеопороз;
- Остеомиелит.
Неправильное и несвоевременное лечение способно привести к серьезным последствиям, таким как утрата способности нормально двигать рукой, пальцами кисти. Если были повреждены мышцы, связки или сухожилия, двигательная активность значительно ограничивается и любые движения доставляют пациенту сильнейшую боль.
В дальнейшем вероятны такие неблагоприятные осложнения, как ишемическая контрактура — снижение суставной подвижности, патологические изменения костной структуры, развитие остеомиелита — инфекционного поражения костной ткани, протекающего в хронической форме. Чтобы не допустить столь нежелательных осложнений и свести возможные риски к минимальным показателям, перелом необходимо лечить, причем делать это нужно правильно.
Скорость оказания первой помощи имеет важное значение для предупреждения возможных осложнений и последующего успешного лечения. Первым делом, травмированную руку необходимо обездвижить. Иммобилизация проводится путем наложения шины или тугой фиксирующей повязки.
Этот пункт имеет особенное значение при оскольчатых переломах. Ведь смещающиеся костные обломки могут повредить сосуды, нервные окончания, мышечные ткани, что существенно усугубит ситуацию.
Если речь идет об открытом переломе, то рану необходимо обработать антисептическим раствором, остановить кровотечение. Наложить стерильную повязку.
К области повреждения на 20–25 минут рекомендуется приложить ледяной компресс, для облегчения состояния больного, предупреждения чрезмерной отечности и появления обширных гематом. После этого больного нужно как можно быстрее доставить в травматологическое отделение, где ему будет оказана профессиональная медицинская помощь.

Особенности лечения
При переломе лучевой кости руки со смещением лечение и срок срастания зависят от вида, степени тяжести повреждения, возрастной категории и индивидуальных особенностей пациента. В большинстве случаев, такого вида переломы срастаются на протяжении 2 месяцев. При этом следует учитывать возраст больного. У ребенка перелом может срастись за 1–1,5 месяца, а лицам старше 60-лет для полноценного восстановления может потребоваться 2,5-3 месяца.
Тактика лечения зависит от типа перелома. При закрытых повреждениях применяют метод аппаратного вправления. Под действием местной анестезии специалист вправляет поврежденные костные фрагменты, после чего используются специальные аппаратные приспособления. После того, как репозиция завершается, на область предплечья пациента накладывают лангетную повязку.
Если была повреждена локтевая кость или же головка лучевой кости, применяется метод закрытой репозиции. Данная операция предполагает сопоставление костных обломков при помощи спиц, которые водятся через кожные покровы. В некоторых, наиболее тяжелых случаях, для фиксации фрагментов кости используют пластины с отверстиями и специальные винты.
По истечении 1–1,5 месяцев, после образования костной мозоли, фиксирующие устройства в обязательном порядке должны быть извлечены!
При наличии множественных смещений, переломах суставной головки, требуется открытая полостная операция — остеосинтез. В процессе хирургического вмешательства, которое проводится под действием общего наркоза, поврежденную кость специалист собирает вручную и фиксирует при помощи специальных титановых пластин. После этого накладываются швы и гипсовая повязка.
Применение методики остеосинтеза позволяет существенно сократить реабилитационный период, в силу обеспечения более быстрого, надежного и качественного срастания кости.
Реабилитационный период и его особенности
Гипс при переломе лучевой кости с сопутствующим смещением накладывают обычно на 4–5 недель. Точные сроки ношения гипса устанавливаются лечащим врачом в индивидуальном порядке. Уже с момента наложения повязки начинается восстановительный период. На начальных этапах больным рекомендуется применение хондропротекторов, препаратов с содержанием кальция, витаминно-минеральных комплексов и иммуномодуляторов.
Спустя неделю-полторы после наложения гипса пациентам уже разрешают поднимать руку, двигать пальцами. С этого момента, предварительно согласованного с доктором, начинаются занятия лечебной физкультурой, направленные на восстановление двигательной активности, работоспособности и функциональности травмированной руки.

Подбирать упражнения должен лечащий врач. Степень допустимой нагрузки и продолжительность занятий регулируется специалистом, по индивидуальной схеме.
Практикуется при восстановлении и диетотерапия. Для скорейшего, успешного восстановления пациенту необходимо включить в свой рацион пищу, богатую белками и кальцием. В ежедневное меню должны входить такие продукты, как яйца, мясо нежирных сортов, рыба, холодец, желе, морепродукты, бобовые.
Для того чтобы полезные вещества лучше усвоились организмом и принесли максимальную пользу, в дневные часы рекомендуется отдавать предпочтение белковой пищи, а вечером употреблять больше продуктов, богатых фосфором и кальцием.
После того, как снимают гипс или лангетную повязку, начинается период активного восстановления. Для того чтобы ускорить этот процесс, доктора рекомендуют пациентам курсы массажа и физиотерапевтические процедуры:
- Электрофорез;
- УВЧ-терапию;
- Магнитную терапию;
- Ультрафиолетовое облучение.
Такие процедуры помогут улучшить обменные процессы, активизировать регенерацию, уменьшить боли и воспалительные проявления, ускорить сращивание костных обломков. Однако, ведущую роль в восстановлении функциональности и подвижности конечности играет лечебная физкультура.
Гимнастические упражнения после снятия гипса рекомендуется выполнять в небольшом тазике, погружая кисти в теплую воду. Хороший эффект дают плавные движения по направлению вверх-вниз, повороты ладонью. Через неделю водной гимнастики можно приступать к сгибательным и разгибательным упражнениям, поворотам ладони. Хороший результат в плане разработки мелкой моторики дают собирание мозаики, пазлов, спичек и т.д.
Перелом со смещением в области лучевой кости требует проведения хирургического вмешательства, ношения гипсовой повязки и последующей комплексной реабилитации. В среднем, этот процесс занимает около 2-3 месяцев — именно столько времени необходимо для сращивания кости и восстановления функций конечности.
Читайте также:


