Воспалительные синдромы орбитальных мышц
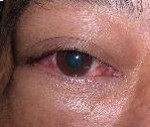
Миозит орбиты – острое или хроническое воспаление глазодвигательных мышц. Основные симптомы заболевания – распирающая боль в периорбитальной области, мышечная слабость, диплопия, ограничение подвижности глазного яблока. Глазная щель сужена, веки отечны. Для постановки диагноза применяется офтальмоскопия, биомикроскопия, УЗИ, тонометрия, гониоскопия, КТ орбит и головного мозга. Тактика лечения сводится к назначению антибиотиков, ангиопротекторов, НПВС, антигистаминных средств, гормональных препаратов и радиотерапии. После купирования острого процесса применяется электрофорез.
МКБ-10


- Причины
- Патогенез
- Классификация
- Симптомы миозита орбиты
- Осложнения
- Диагностика
- Лечение миозита орбиты
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Миозит орбиты – заболевание, при котором поражается одна или несколько наружных мышц глаза. Впервые патология была описана в 1903 году американским ученым Г. Глизоном. Согласно статистическим данным, первичный идиопатический вариант встречается у 33% больных, страдающих миозитом. На долю вторичной формы приходится 67% случаев. Часто патологию рассматривают в общей структуре псевдотумора орбиты. Развитие современных методов диагностики в офтальмологии позволило сократить частоту проведения энуклеаций на 27%. Идиопатический вариант болезни чаще диагностируют у лиц мужского пола после 40 лет. Вторичное поражение мышц глазницы встречается во всех возрастных группах.

Причины
Этиология данного заболевания до конца не изучена. Ученые полагают, что в основе первичной формы лежит аутоиммунный процесс, при котором повреждается скелетная мускулатура. В тоже время, остается неизвестным, почему в этот процесс вовлекаются именно наружные мышцы глазного яблока. Основными причинами вторичного воспаления глазодвигательных мышц являются:
- Травматические повреждения. Непосредственное травмирование мышц или костных стенок орбиты осложняется вторичным миозитом, что обусловлено локальным повреждением мышечных волокон. Патология может возникать на фоне контузии глаза.
- Инфекционные заболевания. Пусковым фактором становится грипп, ангина, ревматизм. Тропностью к миоцитам обладают токсины или продукты распада, образующиеся при сифилисе и токсоплазмозе глаза. После проведения этиотропного лечения все симптомы патологии исчезают.
- Воздействие физических факторов. Возникновению симптомов миозита часто предшествует переохлаждение или ожог. При формировании послеожоговых рубцов устранить симптомы не удается.
- Интоксикация организма. Преходящий миозит – это одно из частых проявлений наркотического или алкогольного отравления. Интоксикация ядохимикатами в условиях производства (пары ртути, свинца) также потенцирует развитие болезни.
- Несоблюдение правил гигиены. Пренебрежение гигиеной глаз способствует проникновению патологических агентов в глазничную полость. Косметические средства, остающиеся на коже при несвоевременном снятии макияжа, токсически воздействуют на структуры глазного яблока.
- Ятрогенное воздействие. Клиническая картина развивается в раннем или отдаленном послеоперационном периоде. Хирургическое вмешательство по поводу коррекции страбизма нередко осложняется воспалением глазодвигательных мышц.
Патогенез
Механизм развития первичного идиопатического миозита не выяснен. В патогенезе вторичной формы тип пускового фактора напрямую зависит от этиологии. При травмах или интраоперационном повреждении мышц патологический процесс запускают провоспалительные агенты (интерлейкины 1, 2, 6, 8, гамма-интерферон, фактор некроза опухолей а). Наружные мышцы глаза при инфекционном генезе болезни поражаются токсинами возбудителя и продуктами распада окружающих тканей. Острая интоксикация этанолом и наркотическими веществами приводит к снижению тонуса скелетной мускулатуры. Со временем атония сменяется спазмом, судорожными подергиваниями, которые потенцируют развитие миозита. В основе воспаления мышц глазницы при переохлаждении лежит нейрогенный механизм.
Классификация
С учетом причины развития различают первичный идиопатический и вторичный миозит. Этиология первичной формы остается неизвестной, вторичный вариант возникает на фоне других патологических состояний и заболеваний внутриорбитальной локализации. Согласно клинической классификации выделяют следующие разновидности заболевания:
- Острая. Отличается внезапным началом и положительной динамикой при своевременном назначении лечения. Клиническая симптоматика нивелируется самостоятельно на протяжении 6 недель. Рецидивы не наблюдаются.
- Хроническая. Длительность течения более 2 месяцев. Пациенты часто утверждают, что симптомы присутствуют в течение многих лет. Периоды обострений чередуются с кратковременными ремиссиями. Хроническое течение наиболее характерно для идиопатической формы болезни.

Симптомы миозита орбиты
При идиопатической форме первые проявления возникают на фоне полного благополучия. Пациенты предъявляют жалобы на острую боль в области глазницы, чувство выраженной мышечной слабости. Визуально определяется отечность век. Глазничная щель сужается за счет вторичного птоза. Подвижность век и глазного яблока резко ограничена или невозможна. При одностороннем поражении больные отмечают двоение перед глазами. Болевой синдром нарастает при движении глаз в сторону поражения. Очень быстро прогрессирует явление экзофтальма. Увеличение глазных мышц в объеме сопровождается чувством распирающей боли в глазнице.
На стороне поражения появляется головная боль, которая усиливается при попытке совершать движения глазными яблоками. Конъюнктива гиперемирована. Линия перехода орбитальной конъюнктивы в пальпебральную сглажена за счет отека. Ухудшение зрения возникает только при компрессии ДЗН у пациентов с высокой степенью экзофтальма. Клинические проявления нарастают при общем переохлаждении организма, эмоциональном перенапряжении. При тяжелом течении возможно незначительное повышение температуры тела, отечность всей периорбитальной зоны.
При вторичном миозите орбиты прослеживается четкая взаимосвязь между развитием симптомов болезни и действием определенных факторов (переохлаждение, коррекция страбизма, интоксикация). При травматическом или ятрогенном генезе патологии репозиция глаза практически невозможна. У больных с интоксикацией симптомы носят временный характер, а устранение действия этиологического фактора позволяет добиться стойкой клинической ремиссии. Для вторичного миозита, возникающего на фоне переохлаждения, часто характерно рецидивирующее течение.
Осложнения
При отсутствии своевременного лечения возникают рубцово-атрофические изменения, которые практически не подвергаются обратному развитию. У большинства пациентов развивается офтальмогипертензия, резистентная к гипотензивной терапии. При высокой степени тяжести наблюдаются признаки застоя диска зрительного нерва, возможен последующий переход в тотальную атрофию. Прогрессирующее снижение остроты зрения становится причиной амавроза. Хроническая форма осложняется рестриктивной миопатией. Ретробульбарная клетчатка может замещаться фиброзной или хрящевой тканью.
Диагностика
На первом этапе диагностики проводится физикальное обследование пациента. Визуально определяется экзофтальм в сочетании с отечностью окологлазничной зоны. Для измерения степени выстояния глазного яблока может применяться экзофтальмометрия. При инфекционном миозите осуществляется выявление возбудителя патологии при помощи серологических методик. Специфические методы исследования включают в себя:
Дифференциальная диагностика проводится с новообразованиями орбиты и эндокринной офтальмопатией. При прогрессирующей опухоли глазницы болевой синдром менее выражен, взаимосвязь с движениями глаз практически не прослеживается. При миозите мышцы поражаются по всей длине, в то время как при эндокринной офтальмопатии это происходит только на ограниченных участках.

Лечение миозита орбиты
Терапевтическая тактика зависит от причин развития заболевания. Этиотропная терапия применяется только при возникновении миозита на фоне инфекционной патологии. При травматическом генезе проводится оперативное вмешательство, направленное на восстановление целостности пораженной мышцы. Консервативная терапия болезни включает:
- Антибиотики. В лечении миозита используются антибактериальные препараты широкого спектра действия. Лекарственные средства вводятся ретробульбарно. Рекомендован короткий курс антибиотикотерапии длительностью 5-7 дней.
- Нестероидные противовоспалительные средства. Медикаменты данной группы высокоэффективны при легкой степени выраженности патологии. НПВС назначаются при остром течении или в период обострений.
- Гормональные препараты. Показаны при тяжелом или осложненном течении и склонности к частым рецидивам. Глюкокортикостероиды часто применяются в лечении идиопатического миозита при отсутствии эффекта от НПВС.
- Ангиопротекторы. Сосудоукрепляющие средства препятствует чрезмерной экссудации и нарастанию отека. Укрепление сосудистой стенки позволяет избежать развития осложнений со стороны сетчатки.
- Радиотерапию . Используется для лечения резистентных форм болезни и для профилактики рецидивов в случае недостаточной эффективности классической схемы терапии. Проводится облучение дозой 20 Гр на латеральную стенку орбиты.
После устранения острого воспалительного процесса назначается физиотерапевтическое лечение. Поочерёдно применяется электрофорез антибактериальных препаратов в комбинации с антигистаминными средствами и глюкокортикостероидами. Параллельно осуществляется осмотерапия. Гипотензивные средства неэффективны.
Прогноз и профилактика
Прогноз при остром орбитальном миозите благоприятный. При хроническом течении возможны рецидивы заболевания. Специфические превентивные меры не разработаны. Неспецифическая профилактика сводится к соблюдению техники безопасности (использование очков, маски) при работе в производственных условиях, своевременному снятию декоративной косметики. Пациент должен находиться под динамическим наблюдением у офтальмолога в течение трёх месяцев после купирования симптоматики. Развитие повторных приступов требует назначения противорецидивной терапии радиоволновыми методами.
Полимиозит — инфекционно-аллергическос поражение мышц, где наряду с воспалительными реакциями развиваются дегенеративные изменения вплоть до некроза мышечных волокон. Это заболевание полиэтиологическое, но с единым патогенезом, в основе которого лежат аллергические реакции с образованием антител в мышечной ткани. Если антитела вырабатываются в эктодерме, то развивается более тяжелая форма заболевания — дерматомиозит. Болезни предшествуют ангина, травма, массивная инсоляция, прием медикаментов (антибиотики, сульфаниламиды), имеют значение эндокринные сдвиги во время беременности, родов, климакса. Полимиозит (дерматомиозит) может сочетаться с опухолью, васкулитом, диффузными болезнями соединительной ткани, саркоидозом. Его течение может быть мягким и злокачественным.
Для всех вариантов полимиозита основным клиническим проявлением является мышечная слабость, сочетающаяся в последующем с атрофией мышц. Вначале будет миалгия в покое, при движении, при надавливании на мышцы, нарастающая слабость в мышцах плечевого и тазового пояса. Далее мышцы уплотняются, увеличиваются в объеме, за счет отека они приобретают тестоватую консистенцию, нарастает болезненность, кожа над мышцами также отечна, после исчезновения отечности мышц и кожи выявляется атрофия мышц.
Нарастающая слабость приводит к тому, что больной не может сесть, поднять конечности, голову, становится обездвиженным, что наблюдается лишь при тяжелых вариантах течения полимиозита (дерматомиозита). Если вовлекаются в процесс мышцы лица, появляется маскообразиость, поражение диафрагмы приводит к вентиляционным нарушениям, поражение мышц гортани и глотки проявляется ослаблением голоса, гнусавостью, дисфагией, поперхиванием, попаданием пищи в носоглотку, у некоторых больных возникают глазодвигательные расстройства и птоз. В отдельных случаях полимиозит сочетается с поражением суставов, схожим с ревматоидным артритом.
Токсический миозит возникает при тяжелых интоксикациях алкоголем, при лечении такими препаратами, как колхицин, винкристин, при интоксикациях, развившихся после укуса некоторых насекомых и животных, особенно в жарких странах. Алкогольный миозит проявляется болезненностью и отечностью мышц, миоглобинурией и почечной недостаточностью, полиневритами и атрофией мышц.
Паразитарный миозит имеет токсико-аллергическую природу — это реакция мышечной ткани на внедрение паразита, что наблюдается при трихинеллезе, цистицеркозе, токсоплазмозе, реже — эхинококкозе. Преимущественно страдают проксимальные отделы конечностей. Больные жалуются на боли в мышцах, быструю утомляемость мышц, при пальпации мышц в проксимальных отделах определяются болезненность и небольшое уплотнение.
Профессиональный миозит возникает при нарушении трофики мышц, длительно подвергавшихся интенсивному динамическому или статическому напряжению, однообразным движениям. Больные жалуются на болезненные ощущения в мышцах, снижение их силы. При пальпации таких мышц может быть умеренная болезненность, в их глубине определяются узелки и тяжи (фиброзиты, целлюлиты), это часто сочетается с тепдовагинитами. Обычно страдают мышцы плечевого пояса и верхних конечностей.
Оссифицирующий миозит — метапластический процесс, при котором происходит обызвествление, а в последующем истинное окостенение соединительнотканных прослоек в толще мышцы. Это возможно при чрезмерных физических и спортивных нагрузках: например, у гимнастов поражается дельтовидная, двуглавая мышцы, у наездников — приводящая мышца бедра. Обызвествление и окостенение сухожилий у места их прикрепления к костям или околосуставных тканей возможно в результате травмы. Подобное наблюдается при трофоневрозах, возникающих при спинной сухотке, травме спинного мозга и крупных нервных стволов, при полиневритах, сирингомиелии, а также в исходе дерматомиозита.
Клинически оссифицирующий миозит проявляется ограничением движений, скованностью мышц шеи, спины, проксимальных отделов конечностей, иногда мышц головы, изменением осанки, патологической позой. В мышцах при пальпации определяются плотные, разной величины и формы образования, возможна болезненность. Оссифицирующий миозит нельзя путать с обызвествлением синовиальных сумок при бурситах.
Нейромиозит - воспапенис мышечной ткани с одновременным поражением интрамускулярных нервов или дистатьных отделов аксонов нервов. Он проявляется болями в мышцах, усиливающимися при пальпации, особенно в местах их прикрепления. Болезненность определяется при пальпации мышц латеральное остистых отростков пояснично-крестцового отдела позвоночника, у гребешка ости подвздошной кости, у средины гребня этой кости, седалищного бугра, в нижней трети бедра, посредине задней поверхности, в подколенной ямке, сзади головки малоберцовой кости, у наружной лодыжки, на тыле стопы (болевые точки Балле). В отличие от миозита при нейромиозите будут выявляться слабо-положительные симптомы натяжения.
Полифибромиозит — воспалительный процесс в мышцах, сопровождающийся выраженной реакцией со стороны соединительной ткани с развитием в ней фиброзных изменений. Больных беспокоят боли при движении, имеется резкая болезненность в местах прикрепления мышц. В мышцах при пальпации определяются плотные болезненные тяжи, узелки, иногда в процесс вовлекаются сухожилия, они уплотняются, становятся болезненными, воспалительный процесс может закончиться развитием контрактуры. Фиброзные изменения в мышцах спины, плечевого пояса приводят к формированию патологических поз. Типичным признаком полифибромиозита является отсутствие расслабления мышц во время сна и при общей анестезии. Полифибромиозит может быть следствием полимиозита, распространенного травматического миозита или иметь черты системного заболевания.
Мышечная слабость - довольно распространенный клинический синдром. Чаще он имеет неспецифический характер и является сопутствующим проявлением при психоэмоциональном и физическом переутомлении, при любой инфекции, интоксикации, при соматических заболеваниях. Однако этот синдром может занимать центральное место в клинической картине таких болезней, как миастения и полимиозит.
Миастения — мышечная слабость, может быть в виде нозологической формы и синдрома при органических заболеваниях нервной системы различной этиологии.
Миастения как нозологическая форма представляет собой нервно-мышечное заболевание, этиология которого не выяснена, но в 60% случаев ее связывают с патологией вилочковой железы. Основные клинические проявления болезни — мышечная слабость и патологическая утомляемость. Мышечная слабость отличается от парезов тем, что она резко возрастает при повторных активных движениях и может достигнуть степени полного паралича. Выделяют локальную и генерализованную формы.
Локальная форма проявляется поражением глазодвигательных мышц (опущение век — птоз, двоение предметов — диплопия), а также мышц гортани, глотки и языка, жевательных мышц, что приводит к парезу мягкого нёба и надгортанника, затруднению глотания (дисфагия), изменению голоса вплоть до афонии, расстройству речи (дизартрия), больные быстро утомляются при разговоре. Реже болезнь проявляется слабостью мышц конечностей в проксимальных отделах, шеи и дыхательной мускулатуры. Генерализованная форма может протекать с тяжелыми расстройствами дыхания.
Для больных миастенией характерны миастенические кризы (внезапные или спровоцированные физической нагрузкой), проявляющиеся генерализованной мышечной слабостью вплоть до полной обездвиженности с нарушением дыхания и глотания.
Миастенический синдром возможен при таких заболеваниях, как рак легкого, молочной, предстательной железы, яичника, при полимиозите, дерматомиозите, боковом амиотрофическом склерозе и некоторых других болезнях нервной системы. Миастенический синдром иногда предшествует клиническим проявлениям опухоли, слабость и утомляемость в этих случаях больше выявляется в нижних конечностях.
Миопатия — прогрессирующая мышечная дистрофия, сборная группа заболеваний, при которых дистрофия мышечной ткани развивается первично. Миопатия — это хроническая патология нервно-мышечного аппарата наследственного характера, проявляющаяся грубыми изменениями в поперечно-полосатых (скелетных) мышцах, волокна которых замещаются соединительной тканью и жиром.
Миопатический синдром может возникнуть при заболеваниях щитовидной железы, болезни Иценко—Кушинга, длительной стероидной терапии, при недостаточности половых желез, после рентгенокастрации, при климаксе (миопатия Невина), при гипоталамических расстройствах после перенесенной инфекции, травмы. Он наблюдается при полимиозите и дерматомиозите, первичном амилоидозе, саркоидозе, трихинеллезе, злокачественных новообразованиях.
И.А. Реуцкий, В.Ф. Маринин, А.В. Глотов

Синдром Толоса-Ханта представляет собой офтальмоплегию (паралич глазодвигательных мышц), которая сопровождается сильными болевыми ощущениями. Патология встречается в равной мере у мужчин и женщин, реже – в детском возрасте.
- О заболевании
- Причины развития
- Симптомы
- Диагностика
- Методы лечения
- Профилактика
- Что нужно запомнить?
О заболевании
Процесс может развиваться справа и слева, однако, чаще всего, односторонний. Пациенты отмечают внезапное начало с появления боли в орбите и ограничения движений глазным яблоком – офтальмопарезом.
Патогенез синдрома связан с неспецифическим воспалением (формированием гранулем) в кавернозном синусе, верхней глазной щели или полости орбиты. Офтальмопарез возникает при гранулематозном воспалении и поражении трех пар черепно-мозговых нервов: глазодвигательного (3-я пара), блокового (4-я пара) и отводящего (6-я пара).
Дисфункция зрачка появляется при повреждении симпатических волокон возле каротидной артерии или же парасимпатических волокон, окружающих глазодвигательный нерв. Вовлечение структур вне кавернозного синуса, верхней глазной щели и орбиты развивается редко. Если происходит поражение тройничного нерва (5-я пара), это приводит к парестезии в области лба.
Причины развития
Этиология синдрома остается до конца не изученной. Воспаление кавернозного синуса и верхней глазной щели имеет не инфекционное происхождение и связано, вероятно, с аутоиммунным компонентом. Спонтанная ремиссия возможна, однако рецидивы возникают у 40% пациентов.
Симптомы
Поскольку синдром Толоса-Ханта имеет множество сходных с другими заболеваниями симптомов, выделяют ряд признаков, на основании которых можно заподозрить патологию. К ним относят:
- Появление внезапной, острой ретро- или периорбитальной боли, которая повторяется при отсутствии терапии.
- Присоединение диплопии (двоения в глазах) и офтальмопареза, которые следуют за болью и, в редких случаях, могут стать первыми симптомами за несколько дней до боли в глазном яблоке.
- Снижение зрения в пораженном глазе – происходит лишь в случае перехода воспалительного процесса на зрительный нерв.
- Парестезии в области лба при поражении тройничного нерва.
- В подавляющем большинстве случаев характерно одностороннее появление симптомов, но в литературе описаны и билатеральные варианты (с поражением орбит).
Не существует патогномоничных признаков, характерных только для синдрома Толоса-Ханта, что затрудняет диагностику. Поэтому важно исключить другие серьезные заболевания, которые могут приводить к утрате зрения и даже летальному исходу, если не выявлены своевременно. При физикальном обследовании выделяют следующие клинические признаки:
- Болезненная офтальмоплегия и офтальмопарез.
- Симптом Горнера – птоз (опущение верхнего века) и миоз (сужение зрачка).
- Иногда выявляют отек диска зрительного нерва, что характерно для поражения орбиты.
Слабый или отсутствующий роговичный рефлекс на стороне поражения указывает на повреждение тройничного нерва.
Посмотрите видео, на котором демонстрируются главные симптомы синдром Толоса-Ханта.
Диагностика
Диагноз выставляют на основании критериев, предложенных международной ассоциацией головной боли (International Headache Society), которые включают:
- эпизоды унилатеральной боли в области орбиты и глаза на протяжении восьми недель, если не проводилась терапия;
- парез 3-го, 4-го или 6-го черепно-мозговых нервов, который сочетается с болью или появляется за две недели до нее;
- облегчение симптомов на протяжении 72-х часов после начала терапии;
- отсутствие других причин по данным магнитно-резонансной томографии/компьютерной томографии с контрастным веществом.

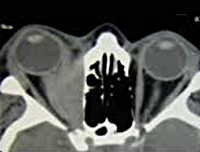
Синдром Толоса-Ханта на МРТ
Возникновение подобных симптомов может быть связано с множеством других заболеваний. Дифференциальную диагностику обязательно проводят со следующими патологиями:
- Опухолями орбиты.
- Метастазами в головной мозг.
- Аневризмой сосудов мозга.
- Диабетической нейропатией.
- Эпидуральной гематомой.
- Менингиомой.
- Мигренью с сильной головной болью.
- Лимфомами центральной нервной системы.
- Туберкулезным менингитом.
- Системной красной волчанкой.
- Злокачественными опухолями костных структур черепа.
- Нейросаркоидозом.
К дополнительным методам обследования относятся:
- лабораторные тесты – общий анализ крови, определение электролитов крови, уровня глюкозы, гормонов щитовидной железы, ANA (антинуклеарные антитела), LE клеток (lupus erythematosus), FTA (трепонемный тест), антинейтрофильных цитоплазматических антител, уровеня ангиотензин-превращающего фермента, ВИЧ – инфекции.
- определение Anti-GQ1b (антиганглиозидных антител) помогает дифференцировать раннюю форму синдрома Толоса-Ханта и отличить ее от синдрома Миллера Фишера;
- МРТ мозга и орбит с использованием контрастного вещества или него, магнитно-резонансная ангиография, компьютерная томография позволяют визуализировать признаки воспалительного процесса в кавернозном синусе, верхней орбитальной щели и орбите.
С помощью методов визуализации, которые ассоциируются с идиопатическим воспалительным процессом орбиты глаза, выявляют:
- увеличение размеров зрительного нерва или внешних глазных мышц;
- сужение внутренней сонной артерии внутри кавернозного синуса (при проведении ангиографии).
В тоже время, изменения в указанных структурах могут отсутствовать. Рекомендуются консультации офтальмолога и нейрохирурга для исключения заболеваний с похожей клинической картиной. В некоторых случаях пациентам проводят биопсию, которая позволяет подтвердить присутствие неспецифического воспаления с формированием гранулем или без них. Биопсию кавернозного синуса провести технически сложно, поэтому она используется только в следующих случаях:
- при прогрессировании симптомов и слабой ответной реакции на лечение;
- для исключения опухолевых процессов;
- при нетипичном течении и частых рецидивах.
Стоит отметить, что гистологическая картина гранулематозного или не гранулематозного воспаления не отличается от таковой при псевдо опухолях орбиты глаза.
Методы лечения
Для облегчения боли используют кортикостероиды, которые являются препаратами выбора и улучшают состояние пациента через 24-72 часа после начала терапии. Механизм действия преднизолона связан с подавлением активности гранулоцитов и лимфоцитов, синтеза антител и повышенной проницаемости капилляров.
Важно! Лечение следует продолжать 7-10 дней и, после облегчения болевого синдрома, постепенно снижать дозировку препарата. Если не наступает облегчение симптомов на протяжении 72-х часов от начала лечения, диагноз синдрома Толоса-Ханта ставится под сомнение.
Офтальмопарез не разрешается быстро и, как правило, необходимо несколько месяцев для восстановления двигательной функции мышц глазного яблока. В тяжелых случаях, когда воспалительный процесс вызвал сильное повреждение, функция может не восстановиться до первоначального состояния. Если гормональная терапия неэффективна, используют препараты с иммуносупрессивным действием — метотрексат и азатиоприн, а также лучевую терапию. Азатиоприн оказывает супрессивное действие преимущественно на Т-лимфоциты. Около 10% пациентов имеют идиосинкразию (врожденную повышенную чувствительность к препарату) поэтому необходимо контролировать уровень лейкоцитов и лимфоцитов. Не благоприятным считается снижение лейкоцитов крови до 3000 клеток в микролитре (мкл), а лимфоцитов – до 1000 клеток в мкл.
Хирургическое лечение синдрома Толоса-Ханта применяется редко и используется больше с целью гистологического исследования полученных образцов ткани.
Возможные осложнения связаны с распространением воспалительного процесса на зрительный нерв, что в тяжелых случаях приводит к потере зрения.
Профилактика
Поскольку природа заболевания не изучена, профилактические мероприятия сводятся к ведению здорового образа жизни и своевременному обращению за медицинской помощью. Ранняя диагностика и лечение предупреждают развитие серьезных осложнений.
Прогноз в большинстве случаев благоприятный, так как с помощью лечения удается добиться стойкой ремиссии. Некоторые авторы (Gimenez-Roldan et al.) сообщают о случаях рецидивов через 13 лет после постановки диагноза и успешного лечения.
Что нужно запомнить?
- Синдром Толоса-Ханта представляет собой одностороннюю болезненную офтальмоплегию, которая встречается преимущественно во взрослом возрасте.
- Причины развития синдрома неизвестны и продолжают изучаться, патогенез связан с развитием неспецифического воспаления в кавернозном синусе, верхней глазной щели и орбите глаза.
- Главными симптомами являются внезапная, односторонняя, резкая боль и ограничения движения глазным яблоком вплоть до полного отсутствия произвольных движений – офтальмоплегии.
- Диагностика синдрома Толоса-Ханта основана на критериях, предложенных Международной ассоциацией головной боли и, в меньшей степени, на данных магнитно-резонансной томографии и ангиографии.
- Наиболее эффективными препаратами являются кортикостероиды, использование которых гарантирует облегчение симптомов через 24-72 часа от начала терапии.
- Специфическая профилактика не разработана.
Литература
- Zanus C, Furlan C, Costa P, Cosentini D, Carrozzi M. The Tolosa-Hunt syndrome in children: a case report. Cephalalgia. 2009. 29:1232-1237.
- Goto Y, Hosokawa S, Goto I, et al. Abnormality in the cavernous sinus in three patients with Tolosa-Hunt syndrome: MRI and CT findings. J Neurol Neurosurg Psychiatry. 1990 Mar. 53(3):231-4.
- Yagi A, Sato N, Taketomi A, et al. Normal cranial nerves in the cavernous sinuses: contrast-enhanced three-dimensional constructive interference in the steady state MR imaging. AJNR Am J Neuroradiol. 2005 Apr. 26(4):946-50.
- Foubert-Samier A, Sibon I, Maire JP, Tison F. Long-term cure of Tolosa-Hunt syndrome after low-dose focal radiotherapy. Headache. 2005 Apr. 45 (4):389-91.
- Cohn DF, Carasso R, Streifler M. Painful ophthalmoplegia: the Tolosa-Hunt syndrome. Eur Neurol. 1979. 18(6):373-81.
- Gimenez-Roldan S, Guillem A, Munoz L. [Long-term risk of relapses in Tolosa-Hunt syndrome]. Neurologia. 2006 Sep. 21(7):382-5.
- Go JL, Rajamohan AG. Imaging of the Sella and Parasellar Region. Radiol Clin North Am. 2017 Jan. 55 (1):83-101.
- Pérez CA, Evangelista M. Evaluation and Management of Tolosa-Hunt Syndrome in Children: A Clinical Update. Pediatr Neurol. 2016 Sep. 62:18-26.
Читайте также:


