Воспаления связок у подростков
Занятие спортом, особенно на профессиональном уровне, ведёт к чрезмерным физическим нагрузкам, которые испытывает костно-мышечная система. Тренировочный процесс в активных видах спорта (волейбол, баскетбол, спортивная гимнастика) приводит к частой травматизации нижних конечностей.

Из-за этого в детском и подростковом возрасте возрастает риск развития болезни Шляттера. При этом заболевании происходит разрушение бугристости большеберцовой кости в районе прикрепление сухожильных фасций.
Что такое болезнь Осгуда-Шляттера коленного сустава?
Впервые данная разновидность патологии коленного сустава была систематизирована и описана врачом Осгудом Шляттером (или Осгуд Шлаттер) в 1906 году, именем которого впоследствии был назван этот недуг.
Кроме этого, в медицинской литературе болезнь может встречаться под другими названиями:
- Асептическое поражение большеберцовой кости с местом локализации в эпифизе.
- Остеохондропатия бугристого участка большой берцовой кости.
Патологический процесс развивается постепенно, изначально поражается хрящевая ткань коленного сустава. Из-за чего под коленной чашечкой образуется выпячивание (в виде шишки).
С течением времени, происходит перерождение ткани хряща в костную, и как следствие может нарушаться амплитуда движения коленного сустава.
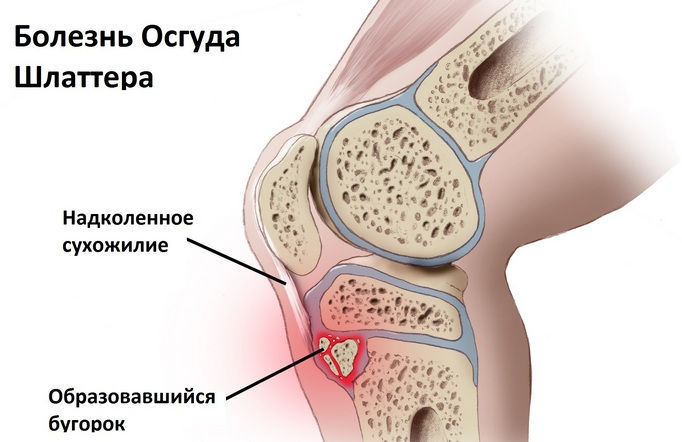
Детальное изучение этой болезни позволяет установить, что по своей сути она является проявлением остеохондроза. В связи с этим, по международной классификации (МКБ 10)ей присвоен цифровой код М92.5 (остеохондроз в юношеском возрасте, с местом локализации на большой берцовой кости).
Причины возникновения болезни Шляттера коленного сустава
Несмотря на то, что данное заболевание исследуется уже длительное время, окончательного ответа о его этиологии ещё не дано. В основном практикующие специалисты склоняются к мнению о том, что провоцирующим фактором является систематическае травматизация коленного сустава.
В связи с этим, существует ряд факторов, которые увеличивают шанс развития данной патологии:
- Длительная нагрузка на сумочно-связочный аппарат коленного сустава.
- Часто получаемые микротравмы в области колена.
- Нарушение целостности или растяжение сухожильных фасций.
- Переломы берцовой кости и голени.
Болезнь Шляттера у подростков
Основной пик развития данной патологии фиксируется у подростка в период формирования костного скелета. У юношей он соответствует 12-14 годам, а у девочек 11-13.
В подростковом периоде, болезнь возникает из-за следующих факторов:
- Возрастной. Частота заболевания в возрасте от 10 до 15 лет имеет более высокие показатели, чем у взрослого населения.
- Зависимость от пола. Чаще регистрируется у мальчиков, так как они введут более подвижный образ жизни.
- Физическая активность. Развитию недуга в подавляющем большинстве случаев, подвержены дети, которые занимаются активными или силовыми видами спорта (хоккей, футбол, баскетбол, тяжёлая атлетика).
Болезнь Шляттера коленного сустава у взрослых
Из-за того, что зоны роста костного скелета закрываются после достижения 25 летнего возраста, процесс возникновения этой патологии у взрослого человека наблюдается крайне редко.
У взрослого населения, болезнь могут вызывать полученные травмы колена, вывих, перелом, растяжение связок, повреждение хрящевой ткани.

Диагностика
Опытному врачу ортопеду не составляет большого труда распознать заболевание и установить диагноз, даже не прибегая к дополнительным видам исследования. Для этого выслушивается жалобы пациента, которые сопоставляются с данными внешнего осмотра.
Для подтверждения диагноза и дифференцирования с туберкулезом, остеомиелитом или опухолью, применяется:
- Рентгенологическое исследование сустава. Рентген помогает установить наличие опухоли, ушиба или растяжения сумочно-связочного аппарата (так же он может быть утолщен). Кроме этого боковая проекция позволяет судить о состоянии бугристости коленного сустава (наличие изолированных костных фрагментов).
- Допускается использование методов УЗИ или МРТ при необходимости.

Для исключения патологических процессов инфекционного характера назначается:
- Клиническое исследование крови.
- Анализ крови на ПЦР и С-реактивный белок.
- Проведение ревмо-проб.
Симптомы в зависимости от стадии болезни
Для этого патологического процесса характерно поэтапность развития.
Различают три степени этого состояния:
- 1 степень. Может появляться незначительная боль в коленном суставе, но при визуальном обследовании появление характерной шишки не обнаруживается.
- 2 степень. Под коленной чашечкой вначале появляется едва заметный бугорок, который имеет возвышенное положение по сравнению с соседними участками тела. Боли приобретают интенсивный характер.
- 3 степень. Процесс становится хроническим, при визуальном обследовании обнаруживается выступающая шишка под коленом. Она на ощупь может иметь повышенную температуру и сильно болеть. Иногда могут появляться первые признаки нарушение амплитуды движения в суставе.
Последствия болезни Шляттера коленного сустава
Но в некоторых случаях может происходить:
Лечение болезни Шляттера
Чтобы обеспечить излечение от этой патологии в кратчайшие сроки, необходимо использовать комплексное лечение, которое предполагает применять следующие методики и средства:
- Использовать фиксаторы и бандажи разнообразных видов .
- Применять кинезиотейпирование или тейпирование коленного сустава.
- Лечить фармакологическими препаратами.
- Допускается использование физиотерапевтических процедур и массажа.
- Ежедневно использовать гимнастические упражнения поддерживающие тонус коленного сустава.
- Операбельная терапия.
- Методики и рецепты народного врачевания.
В зависимости от стадии течения болезни могут применяться различные виды фиксаторов.
Они имеют разную конструкцию и обеспечивают разную степень жесткости:
- Циркулярный наколенник из ткани. Изготавливается преимущественно из натуральной ткани или шерсти животных. Помимо фиксации коленки, обладает согревающим действием.
- Наколенник-фиксатор неопреновый. Отличается длительным сроком эксплуатации, имеет небольшую массу и обеспечивает оптимальную фиксацию в коленном суставе.
- Ортез. По сравнению с вышеперечисленными ортопедическими изделиями, применение ортеза обеспечивает качественную фиксацию сустава. Это становится возможным из-за наличия в нём боковых пластин, которые плотно прилегают к участкам тела.
- Тутор. Самый жесткий фиксатор, действие которого соизмеримо только с гипсовой лангетной. Основным достоинством этого изделия, является возможность сохранять объём движений.

Данная методика появилась относительно недавно. Возможность её осуществления связана с выпуском особой ленты — кинезиотейпа. Кинезиотейп наклеивается на кожу, обеспечивая возможность повышать физические нагрузки на сустав.
Существуют некоторые различия между тейпированием и кинезиотейпированием. В первом случае предполагается лечебная иммобилизация (может быть болезненной), с применением обычного пластыря. Она, как правило, ограничивает подвижность и облегчает нагрузку на сустав.
Кинезиотейпирование применяется для увеличения подвижности и сохранения полного объема движений в суставе.

Применение аптечных средств позволяет уменьшить болевые ощущения, которые заметно снижают качество жизни пациента.
В этом случае доктор назначает использование препаратов обладающих спазмолитическим и анальгезирующим действием:
- Но-шпа.
- Спазмалгон.
- Кетанов.
Применяются наружные средства в качестве растирок:
- Фастум гель.
- Финалгон.
- Алором и мазь на основе Индометацина.
В стадии обострения используют:
- Ибупрофен.
- Диклоберл или Диклофенак.
В качестве поддерживающей терапии назначают препараты, в составе которых присутствует:
- Кальций.
- Витамины группы Е и В (Компливит).
Аппаратные процедуры дают позитивную динамику в случае длительного применения физиотерапии (не менее 3 месяцев).
Для восстановления полной подвижности сустава и устранения болевых ощущений применяют:

- Курсы токов высокой частоты и магнитотерапия (способна оказывать положительное воздействие в 60% случаев).
- Электрофорез с лидокаином, хлористым кальцием или никотиновой кислотой. Если не наступает положительный эффект, с помощью электрофореза вводится Калия йодид или Аминофиллин.
- Метод ударно-волновой терапии осуществляется пневматически или с помощью электромагнитного излучателя. Аппарат воспроизводит фокусированное волны, которые проникают глубоко в ткани, снимая воспаление.
- Квантовая терапия при помощи лазера. Основана на применении лазера низкой интенсивности, который расширяет кровеносные сосуды, тем самым восстанавливая трофические процессы в тканях.
- Использование аппликаций парафина и озокерита позволяет обеспечить быстрое снятие симптомов воспаления.
- Массаж, способен оказывать регенерирующее действие на мышечные группы и сухожильные фасции.

Чтобы лечебная гимнастика возымела должный эффект, её необходимо проводить ежедневно, желательно в одно и то же время (по утрам).
С этой целью рекомендуется выполнять ЛФК или утреннюю зарядку, в состав которой включается следующие упражнения:
- В положении стоя поочередно поднимать левую и правую ногу, согнутую в колене, стараясь максимально приблизить к грудной клетки. Опускание конечности производить плавно, подтягивая носок к себе, чтобы возникло напряжение в икроножных мышцах.
- Произвести упору на одну ногу, и закрыв глаза пытаться сохранить равновесие, при этом вторая нога должна быть согнута в колене.
- Сидя на полу, вытянуть ноги перед собой. Попеременно производить движение носками кончиков пальцев ног на себя, и от себя.
- В положение лежа приподнять ноги, и выполнять движения напоминающие кручение педалей велосипеда.
- Сесть на пол в позе лотоса (как при занятии йогой), руками обхватить пальцы ног, и пытаться локтями рук надавливать на колени, приближая их к поверхности пола.
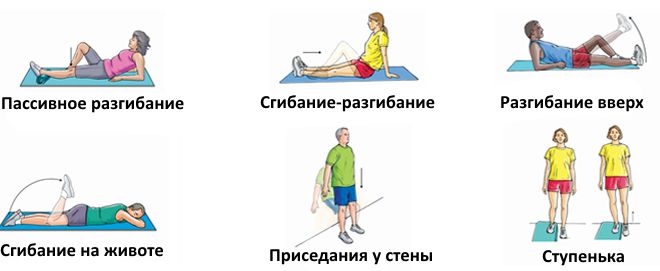
Количество повторений по лечебной физкультуре происходит по 10 раз.
Операционное вмешательство, это радикальный метод, который применяется при отсутствии позитивной динамики в лечении если:
- Терапия осуществлялась более 2 лет.
- Развиваются осложнения, которые нарушают целостность кости, или ведут к разрыву связок надколенника.
- Диагноз был установлен после 18 лет.
В основе операции лежит резекция очагов, которые подверглись некротизации (разрушению), и введению импланта фиксирующего бугристость берцовой кости.
Рецепты народного врачевания
В качестве дополнительного лечения в домашних условиях, после согласования с доктором, можно применять методики альтернативной медицины:
- Для компресса очень хорошо подойдёт настой из сухих корневищ окопника и чернокорня. Для приготовления настоя берется по 5 ложек каждого ингредиента, после чего они заливаются кипятком, и настаивается 10-12 часов. Повязка с компрессом должна находиться на колене не более 8 часов.
- Снять болевые ощущения поможет пихтовое масло, если его использовать утром и вечером.
- Использование масла из семян подсолнечника или оливковое также для компресса допускается.
Профилактика остеохондропатии Шляттера
Для предотвращения развития этого заболевания необходимо:
- Соблюдать меры безопасности при проведении тренировочного процесса.
- После тренировки применять физиотерапевтические процедуры для профилактики (ванны, гидромассаж, охлаждающие компрессы).
- Следить за состоянием массы тела.
- Период интенсивных тренировок должен сопровождаться хорошим питанием, а в качестве витаминизированной добавки использовать поливитаминные комплексы с достаточным содержанием кальция.
Правильное питание при заболевании Шляттера
В основе диетического питания, при этом заболевании, лежит употребление продуктов с повышенным содержанием витаминов и кальция:
- Ежедневный рацион должен включать овощи, богатые содержанием грубой клетчатки (капуста, свекла и тыква, болгарский перец и томаты). Из фруктов необходимо отдавать предпочтение абрикосам, цитрусовым, хурме.
- Большим содержанием кальция обладает кисломолочная продукция (кефир, ряженка и йогурт).
- Стараться избегать употребления жирных сортов мяса, по возможности замещая их постной говядиной, мясом курицы, морепродуктами (сардины, камбала, тунец).
Занятия спортом и болезнь Шляттера
Чтобы ускорить восстановительный процесс костной ткани и сухожилий спортсмена, необходимо обеспечить минимальные физические нагрузки на коленный сустав.
Большинство специалистов в области хирургии и ортопедии считают, что использование традиционных методик терапии предполагает отложить тренировочный процесс на несколько лет.
Кроме этого, для устранения ощущения дискомфорта в результате болевого синдрома необходимо отстранение от спортивных тренировок от года до трёх лет.
Заболевание Шляттера и служба в армии
Призывной возраст в Российской Федерации распространяется на молодых людей достигших 18 лет. К этому времени данная патология находится в стадии регресса. И поэтому она не является причиной освобождения от воинской повинности и призыва в армию.
Возможна отсрочка, если возникает необходимость произвести полный курс лечебных мероприятий (обычно она составляет от 6 до 12 месяцев). Призыв не осуществляется в том случае, если болезнь Шляттера привела к функциональному нарушению двигательной способности сустава.
Лечение в Израиле и Европе
Терапия этой патологии в лечебных клиниках Израиля имеет ряд преимуществ, так как в основе лечебного процесса используется новейшие технологии, позволяющие устранить симптомы заболевания в кратчайшие сроки.
Кроме этого, в отличие от лечебных центров Германии или Италии, стоимость лечения значительно ниже.
Заключение
Заболевание Шляттера в основном хорошо поддается терапии и его можно вылечить. Болевые симптомы исчезают навсегда, и воспоминаниям об этой болезни является наличие шишки под коленным суставом, что является только косметическим дефектом.
Оперативное вмешательство показано только в некоторых случаях. Её проведение обычно не вызывает никаких опасений, так как она не относится к категории повышенной сложности.
Болезнь Шляттера (код МКБ – 10:М92.5) – это поражение опорно-двигательного аппарата, при котором страдают определенные участки трубчатых костей. Ее относят к остеохондропатии – группе патологий, которые зачастую проявляются у детей и подростков. На сегодняшний день истинные причины возникновения заболеваний не установлены. Все же мнение специалистов сводится к тому, что болезнь Шляттера коленного сустава у подростка развивается в результате дисбаланса развития костей и нарушения функционирования кровеносных сосудов. Все это возникает на фоне серьезных физических нагрузок.

Болезнь сопровождается болями
Возрастная категория подверженности болезни
Болезнь Осгуда Шляттера является возрастным заболеванием, и в основном с ним сталкиваются подростки и дети в возрасте от 10 лет до 18 лет. Именно в этот период они начинают интенсивно расти. При этом есть некоторые отличия между девочками и мальчиками. Так как у девочек половое созревание начинается раньше, то и риск развития патологии припадает на возрастной период 11-12 лет. У мальчиков он составляет 13-14 лет.
Болезнь является очень распространенной. Согласно статистике, ее диагностируют у 11% всех детей. Особенно это касается тех, кто активно занимается спортом. Недуг начинает развиваться на фоне полученной травмы, даже незначительной.
Итак, к основным факторам риска можно отнести:
- Возраст. Зачастую патология развивается у детей и подростков до 18 лет. Во взрослом возрасте риск минимален. Основной признак – шишка под коленом.
- Пол. Синдром Шляттера бугристости большеберцовой кости зачастую наблюдается у мальчиков, так как они больше всего увлекаются различными видами спорта. В результате риск получения травм у них очень высок.
- Вид спорта. В зону риска попадают дети, которые занимаются активными видами спорта, такими как футбол, баскетбол, хоккей и другие. Иногда болезнь возникает на фоне сопутствующих заболеваний, таких как плоскостопие. Как известно, военкомат отмечает наличие такого недуга в карте призывника.
Чтобы предотвратить возникновение осложнений, необходимо своевременно обратиться за помощью к специалисту, но для этого нужно знать основные симптомы недуга.
Характер боли
Заболевание сопровождается различной симптоматикой. Одним из главных симптомов являются боли в области коленного сустава. Их характер напрямую зависит от индивидуальных особенностей организма. Так, некоторые дети ощущают незначительные боли при выполнении определенных движений и упражнений, таких как прыжки или бег. Другие же – страдают от изнурительных и постоянных болей не только в ноге, но и в спине.
Как правило, патология поражает только одну конечность, но бывают и исключения. При поражении обеих ног подросток чувствует характерные боли и дискомфорт. Симптоматика будет продолжаться до тех пор, пока не закончится период роста костей. При острой форме потребуется квалифицированное лечение, вплоть до проведения операции.
Причины проявления болезни
Причины развития недуга заключаются не только в физических нагрузках, но и в особенностях строения опорно-двигательного аппарата. Все трубчатые кости, расположенные в конечностях, имеют определенные зоны роста. Они расположены на их концах и представлены в виде хрящевой ткани, которая обладает меньшей прочностью, чем кости.
В результате недостаточной прочности и воздействия физических нагрузок зоны роста подвергаются повреждениям. Это проявляется в их отечности и возникновении болей. Помимо этого, при физической активности можно растянуть сухожилия. На фоне этого четырехглавая мышца, которая соединяет большеберцовую кость и чашечку, натягивается. Помимо этого, при активном росте питание апофиза нарушается.
Под влиянием таких факторов начинает развиваться воспаление, которое приводит к оссификации не сформированной до конца кости. При этом наблюдается ненормальное разрастание костной ткани в области апофиза. Таким образом, под коленом формируется бугорок, который является основным симптомом синдрома Шляттера.

Физические нагрузки сопутствуют развитию синдрома Шляттера
Возможные осложнения
Осложнения и негативные последствия заболевания встречаются очень редко. Зачастую недуг отличается доброкачественным течением. Самостоятельный регресс возникает после того, как человек перестает расти. А это значит, что в любом случае в возрасте 23-25 лет заболевание перестает прогрессировать. Это связано с тем, что после достижения этого предела ростковые зоны костей закрываются. В результате основные причины возникновения и развития недуга исчезают.
В некоторых случаях, особенно при запущенной стадии, у человека остается внешний дефект. Он представлен в виде бугорка, который размещен под коленом. Несмотря на наличие такого образования, оно не влияет на функционирование коленного сустава и самой конечности, хотя бывают и исключения.
В редких случаях под воздействием различных факторов заболевание протекает с осложнениями. Прежде всего, это касается фрагментации бугристости. Иными словами, происходит отрыв связки и отсоединение секвестра от большеберцовой кости. Фрагментация сопровождается нарушением функционирования сочленения и конечности. Единственным решением является хирургическое вмешательство, в процессе которого восстанавливается целостность связки.
Диагностика болезни
Диагностировать болезнь Шляттера не составляет труда для квалифицированного врача. Для этого достаточно просто выполнить несколько простых процедур:
- Осмотр пациента и сбор необходимой информации. В результате пальпации специалист может определить наличие воспалительного процесса, что свидетельствует о патологии. Помимо этого ему необходима вся информация о присущих симптомах. К вниманию также берется описание прошлых или сопутствующих заболеваний, а также о приеме препаратов на сегодняшний день.
- Рентгенологическое обследование (рентген). Проводится для того, чтобы подтвердить диагноз. В данном случае проводится обследование сочленения в боковой проекции. На рентгеновском снимке видна остеохондропатия бугристости большеберцовой кости и ее фрагментация, если таковая имеется.
Если в результате таких исследований врач сомневается в поставленном диагнозе, то пациенту назначается КТ, УЗИ и МРТ. Что касается лабораторных исследований, то в них нет надобности, так как анализ крови и мочи будет в пределах нормы.

При диагностике часто применяют рентгенологическое исследование
Оперативное вмешательство
Зачастую болезнь на начальном этапе не нуждается в лечении, так как она самостоятельно регрессирует на протяжении определенного времени. Для этого нужно просто придерживаться определенных условий. Основной задачей является предотвращения нагрузок и возникновения повреждений конечности. Но если недуг снижает качество жизни, нарушает функционирование ног и вызывает боли, то пациенту назначается комплексная терапия.
В большинстве случаев, на что указывает информация с форумов, справиться с недугом можно посредством консервативного лечения в домашних условиях, которое включает в себя прием медикаментозных средств и физиотерапию. Избавляться от недуга нужно путем приема определенных лекарств и соблюдения предписаний врача. Не стоит забывать о режиме, диете, тейпировании, использовании ортопедических стелек и отстранении от занятий спортом. Все эти методы направлены на предотвращение развития недуга и полное его устранение.

Консервативное лечение включает в себя массаж и другие методы физиотерапии
Для устранения симптоматики применяют лечебный массаж, гимнастику и ЛФК, электрофорез, мази и даже эфирные масла. Разрабатывание конечности позволит ускорить выздоровление.
К сожалению, бывают случаи, когда консервативное лечение не дает желаемого результата. В таком случае врачи рекомендуют провести операцию, которая направлена на устранение симптоматики и восстановление нормальной работы конечности. Показания к проведению процедуры таковы:
- недуг развивается на протяжении 2 лет и более;
- консервативное лечение, которое проводилось 9 мес., не дало желаемого результата;
- степень поражения очень высока – наличие фрагментации кости и отрыва связки;
- на момент диагностирования заболевания больному уже исполнилось 18 лет.
При проведении операции специалисты придерживаются основного принципа: с минимальным ущербом добиться высоких показателей. Таким путем хирург устраняет некротический очаг и подшивает фиксирующую бугристость трансплантата кости. После этого травматолог накладывает давящую повязку в виде бандажа на левую или правую ногу. Такой наколенник больной должен носить на протяжении одного месяца. При этом не рекомендуется тренироваться.
После операции пациент проходит реабилитационный период, на протяжении которого назначаются специальные упражнения и медикаменты. Это позволяет ускорить купирование болей и восстановление конечности после вмешательства.
Из этой статьи вы узнаете о болезни Шляттера коленного сустава у подростков и детей: что это за патология. По каким причинам появляется, какие виды спорта способствуют ее возникновению. Симптомы, диагностика и лечение.

Автор статьи: Стоянова Виктория , врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Болезнь Осгуда-Шляттера (названа именем доктора, впервые описавшем заболевание) – это нарушение структуры бугристости, расположенной на передней поверхности большеберцовой кости. К ней прикрепляется собственное сухожилие надколенника.
Под влиянием постоянных усиленных нагрузок и хронической травматизации кровоснабжение этой зоны нарушается, она воспаляется и разрушается. У человека нарастает болезненность при движении. Позже в области колена обнаруживается объемное образование.
В 99 % случаев диагноз устанавливается между 10 и 18 годами. Это вызвано активным ростом костей в этом возрасте.
До 25 % спортсменов до 20 лет переносят данную болезнь. Спортсмены оказываются в группе риска по развитию патологии, так как их суставы работают в условиях усиленной нагрузки. Возникающие травмы также повышают риск развития болезни. Поскольку девочки меньше вовлечены в различные виды двигательной активности, они болеют реже.
Болезнь Осгуда-Шляттера обычно без осложнений отступает к 20 годам, как только прекращается рост костей. Недуг проходит самостоятельно без лечения. Терапия требуется только при выраженных симптомах патологии.
Лечением занимаются травматологи, хирурги и ортопеды.
Механизм возникновения болезни Шляттера
Данная болезнь относится к остеохондропатиям – группе патологий, которые протекают с различными изменениями структуры хрящей и костей.
Частые тренировки приводят к регулярному сокращению квадрицепса бедра и растяжению собственной связки надколенника. Это вызывает травматизацию недостаточно окрепших околосуставных тканей.
Поскольку нагрузка не прекращается, микротравмы и микроразрывы не успевают заживать. В результате бугристость большеберцовой кости становится областью хронической травмы, ее кровоснабжение нарушается.
Из-за недостаточного питания возникает асептическое воспаление (негнойное), ткань кости в месте повреждения деформируется, превращаясь в болезненный нарост, а затем постепенно отмирает.

Поскольку такие микроповреждения появляются не за один день, симптомы нарастают постепенно:
- поначалу человек чувствует незначительную боль при движении;
- затем на фоне непрекращающихся нагрузок она усиливается, на голени появляется болезненная припухлость.
Иногда патология протекает в сочетании с тендинитом (воспалением сухожилий надколенника и четырехглавой мышцы бедра), поэтому боль ощущается и по ходу сухожилия.
Заболевание может протекать волнообразно – более острые периоды сменяются полным восстановлением, а потом симптомы возобновляются. Но чаще более или менее выраженная болезненность сохраняется постоянно, в течение длительного времени – от 12 до 24 месяцев.
К окончанию роста все симптомы остеохондропатии Шляттера бесследно исчезают в 99 % случаев без лечения. Обычно это случается в период от 17 до 20 лет.
У взрослых болезнь Шляттера диагностируют в 1 % случаев. Обычно она является результатом неэффективного лечения или осложнений патологии в подростковом или юношеском возрасте.
Причины патологии
Главная причина – повреждения уязвимой области вследствие:
- микротравм, возникающих из-за постоянной, чрезмерной нагрузки;
- травмы коленного сустава и голени;
- воспаления (артрит, остеомиелит).
Больше всего заболевших встречается среди спортсменов и танцоров.
В период быстрого роста костей им требуется активное кровоснабжение. При постоянном травмировании в это время кровоснабжение ухудшается и нарушается развитие участка кости.
Болезнь Шляттера коленного сустава провоцируется физическими активностями:
- Фигурное катание и танцы на льду, спортивные танцы.
- Футбол, хоккей.
- Легкая атлетика (бег).
- Лыжные гонки.
- Другие виды спорта.
Характерные симптомы
Заболевание начинается со слабой боли в голени, связанной с сильными движениями ногой. После прекращения активности боль проходит. На этом этапе патология не ухудшает качество жизни пациента, не ограничивает его трудоспособность.
Постепенно боль появляется при обычных движениях, таких как ходьба.
После очередной тренировки, иногда без установленных причин, боли усиливаются до нестерпимых. На голени появляется отечное, болезненное уплотнение, заметно выступающее над поверхностью кожи.

Отечное уплотнение на голени при болезни Шляттера
На этом этапе любые движения вызывают у человека боль и ограничение подвижности.
Боль может быть постоянной, разной степени выраженности, с резкими приступами при нагрузке. Или полностью стихает на какой-то период, а затем снова возобновляется.
При этом у больного никогда не бывает лихорадки и признаков общей интоксикации. Локальных изменений над областью шишки также нет.
У всех взрослых, перенесших заболевание в детстве, на голени прощупывается выпячивание. Активные движения в суставе сохраняются в полном объеме. Некоторых беспокоят ноющая боль и ломота в колене при резком изменении погодных условий.
Остеохондропатия часто поражает обе ноги.
Возможные осложнения
Очень редкими, но опасными осложнениями остеохондропатии являются:
- смещение надколенника;
- деструкция кости (разрушение костной и хрящевой ткани);
- остеоартроз колена (разрушение суставных поверхностей).
При несвоевременном или неэффективном лечении они обычно сохраняются у взрослых.

Нажмите на фото для увеличения
Диагностика
Предварительный диагноз устанавливают, осматривая и опрашивая пациента.
- болезненная припухлость локализована в типичном месте;
- пациент попадает в определенную возрастную группу;
- пациент занимается регулярными физическими нагрузками.
Заключительный диагноз устанавливают по результатам исследований:
- Рентгенографии – рентгенограммы делают в разных проекциях, характерна деформация бугристости большеберцовой кости.
- МРТ, КТ или УЗИ – выявляют недостатки кровоснабжения или новые кровеносные сосуды, дефекты костей, микроповреждения мягких тканей.
- Денситометрии – исследование помогает определить плотность кости в области поражения.
- Анализов крови, позволяющих исключить инфекционные заболевания (остеомиелит, костный туберкулез, сифилис) и ревматологические болезни (ревматоидный артрит).
Обследование исключает заболевания, похожие на остеохондропатию Шляттера по симптомам – туберкулез, остеомиелит, переломы большеберцовой кости, сифилис, злокачественные новообразования.

Рентгенограмма при болезни Шляттера
Методы лечения
Болезнь Осгуда-Шляттера излечивается в 99 % случаев. При диагностировании этой болезни любое лечение будет только сдерживать прогрессирование патологического процесса. Выздоровление происходит самостоятельно без специального лечения. Терапия назначается только для снятия симптомов.
Полного излечения можно ожидать только с остановкой роста костей. Обычно это происходит в возрастной период от 17 до 20 лет.
Консервативные методы позволяют достичь ремиссии в подавляющем большинстве случаев.
Первый и обязательный этап терапии – отмена интенсивной физической активности (отказ от тренировок и всевозможных репетиций).
Для снятия нагрузки с ноги может потребоваться ортез (фиксирующая накладка из ткани со вставками пластика или металла) или фиксирующая повязка. Если этих мер недостаточно, то пациенту накладывают гипс на срок до нескольких недель.

Ортез на коленный сустав
Второй этап – назначение комплекса медикаментов, которые помогут устранить боль и снимут асептическое воспаление тканей:
- Для обезболивания назначают местные средства, хороший эффект дают Диклофенак-гель, Фастум-гель или Индометацин. Медикаменты в таблетках или уколах применяют очень редко.
- Неприятные ощущения помогает снять электрофорез с Новокаином (под влиянием электрического тока малой силы лекарство попадает прямо к месту назначения)
- Поврежденные участки кости укрепляют, применяя электрофорез, насыщающий кость кальцием.

Нажмите на фото для увеличения

Процедура электрофореза
После стихания выраженности симптомов лечение болезни Шляттера коленного сустава продолжают, назначая физиотерапию. Она помогает улучшить метаболизм в тканях, ускорить их восстановление и заживление.
Лечащий врач может назначить:
- ударно-волновую и магнитотерапию;
- грязевые аппликации;
- парафинотерапию;
- УВЧ (ультравысокочастотную терапию);
- массаж;
- ЛФК, задействующую мышцы бедра.
Консервативная терапия длится не менее 3–6 месяцев, редко – до 3 лет. Все это время ноге обеспечивают покой без строгого постельного режима.

Примеры возможных упражнений при болезни Шляттера. Нажмите на фото для увеличения
Хирургические методы применяют при:
- быстром разрушении кости;
- упорных болях;
- сохранении симптомов после 20 лет.
Обычно операцию проводят не раньше, чем в 14 лет. Отмерший участок кости и ее отломки удаляют, дефект восстанавливают специальным трансплантатом.
После процедуры на ногу накладывают давящую повязку (сроком на 4 недели), назначают антибиотики (Доксициклин, Цефазолин, Амоксиклав) и противовоспалительные средства (Ибупрофен, Вольтарен, Диклофенак), а также физиотерапию.
На восстановление конечности после операции уходит до 3 месяцев, на полное восстановление – не меньше 6. После этого срока ногу разрешают нагружать в прежнем режиме.
Профилактикой заболевания является разумное ограничение физических нагрузок.

Нажмите на фото для увеличения
Из альтернативных способов лечения болезни Шляттера хорошие результаты дает остеопатия. В основе этой альтернативной системы – восстановление баланса между различными частями и структурами тела с целью улучшения их функций.
Остеопатия напоминает массаж и мануальную терапию.
В процессе лечения удается:
- Расслабить связки, сухожилия и мышцы.
- Восстановить кровоснабжение пораженной области.
- Снять выраженные симптомы.
- Запустить процессы саморегуляции и даже обратное развитие заболевания.
Большое преимущество остеопатии – отсутствие возрастных ограничений.
В домашних условиях можно лечиться доступными средствами по рецептам народной медицины:
- Компресс, улучшающий кровоснабжение. Возьмите свежую луковицу. Измельчите в блендере, добавьте 0,5 ч. л. сахара. Выложите смесь на ткань, прикладывайте к месту поражения (на 2–4 часа) в течение месяца. Повторите через 2 недели.
- Прогревающая растирка. Возьмите по 1 ч. л. камфарного масла, сока алоэ, ментола. Добавьте в смесь по 0,5 ч. л. гвоздичного и эвкалиптового масла. Втирайте в область поражения 2 раза в день (если нет раздражения – месяц или до исчезновения беспокоящих симптомов). Повторите курс через 14 дней.
Первоисточники информации, научные материалы по теме
- Вконтакте
- Одноклассники
- Мой мир
![]()
Симптомы и лечение тендинита коленного сустава![]()
К какому врачу обратиться, если болят колени![]()
Чем лечить боль под коленом
Читайте также:





