Воспаление седалищно пещеристой мышцы
Проведено изучение особенностей клинического течения миофасциально-связочного болевого синдрома у гинекологических больных с хронической воспалительной патологией органов малого таза. Разработана методика лечения, включающая воздействие на связочный и мышечный аппарат гениталий.
В гинекологической практике врача-клинициста часто встречаются пациенты с жалобой на постоянную, мучительную боль в области таза. Одной из наиболее часто встречаемых причин пельвиальгий является миофасциальный болевой синдром, характеризующийся гипертонусом мышечного аппарата малого таза. В литературе подробно описан патогенез патоморфологических сдвигов в мышцах, закономерности развития миогенного триггерного пункта, в то время как вне поля зрения большинства исследователей остался самый распространенный морфологический субстрат — фасциально-связочный.
С точки зрения гинеколога, таз является не только вместилищем для гениталий, но и представляет собой мощный поддерживающий аппарат в виде связок (собственная связка яичника, воронкотазовая, подвешивающая связка яичника, широкая связка матки, кардинальная, круглые и крестцовоматочные связки). Последние, будучи тесно связаны с органами гениталий, не могут быть интактными при наличии гинекологической патологии.
В доступной литературе, посвященной изучению хронической тазовой боли, отсутствуют сведения о клинической картине поражения в зависимости от локализации триггерных пунктов связок и мышц малого таза. Вне поля зрения исследователей осталось изучение связочного аппарата собственно гениталий, в то время как именно гипертонусы этих структур часто являются поддерживающим фактором хронической боли. Отсутствие воздействия на связочный аппарат малого таза, наиболее часто вовлекаемый в патологический процесс, не может не отражаться на разработке эффективных дифференцированных лечебно-реабилитационных мероприятий.
Целью настоящей работы было изучение особенностей клинического течения миофасциально-связочного болевого синдрома у гинекологических больных с хронической воспалительной патологией органов малого таза в стадии ремиссии с последующей разработкой дифференцированных лечебно-диагностических мероприятий.
Было обследовано 137 гинекологических больных с хронической патологией органов малого таза в стадии ремиссии в возрасте от 21 года до 50 лет с длительностью заболевания от 9 месяцев до 23 лет.
Обследование включало клинический, лабораторный, бактериологический, инструментальный, психологический, нейрофизиологический методы исследования.
В процессе исследования была разработана и проведена методика мануального внутривлагалищного тестирования мышц и связок таза и гениталий, которая позволила выявить болезненные укорочения собственных связок яичников, триггерные зоны воронко-тазовых связок и триггерные зоны крестцово-маточных связок
В зависимости от локализации триггерного пункта методами клинико-функционального анализа все больные с хронической тазовой болью были распределены на 2 подгруппы:
1-я — больные с преимущественным поражением мышечных структур малого таза (63 женщины).
2-я — больные с преимущественным поражением связочных структур малого таза (74 женщины).
Клинически у большинства больных хроническая тазовая боль носила сенестопатический характер и ощущалась как дискомфорт, чувство тяжести, мучительное жжение и покалывание в промежности. Самым частым провоцирующим болевой синдром фактором в области малого таза были статические нагрузки.
При попытке полового сношения 43% женщин страдали диспареунией и болью во влагалище. Наиболее часто при этом диагностировалось поражение луковично-губчатой и седалищно-пещеристой мышц. В 79,3% при этом диагностировалось поражение луковично-губчатой мышцы, мышцы, поднимающей задний проход, внутренней запирательной и грушевидной мышц. Триггерные зоны седалищно-пещеристой мышцы также вызывали боль во влагалище, но менее часто были связаны с коитусом.
Кокцигодиния наблюдалась у 8,0% гинекологических больных с хронической тазовой болью. В 4 случаях копчик при наружной пальпации был безболезненный. Пальпация вентральной поверхности копчика выявляла выраженную болезненность и напряжение копчиковой и большой ягодичной мышц, а также мышцы, поднимающей задний проход. Латерофлексия копчика наблюдалась в 11,4% случаев и сопровождалась болезненностью и напряжением копчиковых мышц.
Нижний квадрантный вегетативно-ирритативный синдром наблюдался у 38,7% больных. При осмотре кожных покровов, наряду с вегетативными компонентами нарушения чувствительности, наблюдались изменения окраски и температуры в области нижних конечностей. Выявлялась асимметрия кожной температуры с изменением ее в сторону понижения на больной стороне. В 26% наблюдений отмечались трофические изменения кожи, гиперкератоз, расслаивание и помутнение ногтей.
Нейропатия запирательного нерва была диагностирована у 3,6% женщин с ХТБ. Четыре женщины страдали парестетичексой мералгией Бернгарда-Рота. Нейропатия срамного нерва была диагностирована у 13,1% женщин с ХТБ и сопровождалась рефлекторной задержкой мочи и сексуальными расстройствами.
При исследовании больных с ХТБ отмечалась явная заинтересованность мышечно-фасциально-связочного аппарата малого таза. В исследуемых мышцах и связках малого таза обнаруживали локальные болезненные мышечные уплотнения различных размеров и консистенции, при вибрационном раздражении которых возникал характерный паттерн отраженной боли с вегетативной окраской. Эти образования расценивались как миогенные или связочные ТП. Наиболее часто у больных с ХТБ встречалось поражение седалищно-пещеристой (46,0%), луковично-губчатой (46,0%), седалищно-кавернозной (42,3%) мышц, сопровождающиеся жгучей болью в гениталиях и во влагалище. Дискомфорт усиливался при половом акте.
Гипертонус грушевидной мышцы наблюдался у 41,6% обследованных больных. Клиническая картина состояла из локально-мышечного синдрома, вследствие сдавления седалищного нерва и сопровождающих его сосудов в подгрушевидном пространстве.
Поражение мышцы, поднимающей задний проход, наблюдалось у 40,9% больных. В клинической картине отмечались боли в аногенитальной области, крестце, влагалище. Дискомфорт усиливался при дефекации, коитусе, а также в положении лежа на спине. В 57% случаев поражение было двусторонним.
Поражение внутренней запирательной мышцы (30,6%) проявлялось глубинной болью в области таза, ягодицы, тазобедренного сустава с иррадиацией в анально-копчиковую область и верхнюю часть задней поверхности бедра. Усиление дискомфорта наблюдалось при внутренней ротации бедра.
При исследовании гинекологических больных у всех пациентов с хронической тазовой болью наблюдалось поражение связочного аппарата малого таза. Так, патологическое напряжение крестцово-остистых связок наблюдалось у 29,2% больных, крестцово-бугорных связок — у 27,0% больных. При приведении колена к подмышечной впадине одноименного и противоположного плеча отмечалось усиление боли в глубине таза, иррадиирующей в область паха, половых органов, и ограничение исследуемого движения. Вовлечение в патологический процесс связочного аппарата таза нередко сопровождалось блокадой крестцово-подвздошного сустава (38%), определяемой по тесту Стоддарда, гипертонусом грушевидной, внутренней и внешней запирательных мышц. Наиболее часто диагностировалось поражение глубокого связочного аппарата матки и яичников.
При оценке конфигурации позвоночника в сагиттальной плоскости из всех показателей превалировал гиперлордоз (63,5%). Исходя из этого, можно сделать вывод, что мышечно-тоническим изменениям тазового дна способствуют гиперэкстензионные изменения тазового пояса и ног.
Вертебральный синдром у больных с висцеральной патологией малого таза был выражен незначительно, что подтверждалось данными рентгенологического исследования. Показатель ПБ ПДС был выражен минимально (1 балл) у 13,1% больных, симптом ипсилатерального напряжения проявлялся у 11,7% больных.
В результате исследования было установлено, что функциональные блокады крестцово-подвздошного сустава встречались у 49,2% больных 1-й и 36,5% больных 2-й подгруппы, блокады крестцово-копчикового сустава наблюдались у 33,3% больных 1-й и 24,3% больных 2-й подгруппы, блокады пояснично-крестцового перехода у 23,8% больных 1-й и 23,0% больных 2-й подгруппы, блокады нижнепоясничных суставов у 19,0% больных 1-й и 23,0% больных 2-й подгруппы.
Следует отметить, что показатель болезненности структур пораженных ПДС, а также показатель симптома ипсилатерального напряжения многораздельных мышц у больных в основной группе и больных в группе сравнения были выражены минимально.
Таким образом, клинический симптомокомплекс ХТБ состоял из патологии мышечно-связочного аппарата малого таза, синдрома сексуальных расстройств, нижнеквадрантного вегетативно-ирритативного синдрома.
Электрофизиологическая картина миофасциально-связочного синдрома характеризовалась укорочением проведения импульса по центральным отделам нервной системы, что свидетельствовало о функциональной заинтересованности ЦНС в патогенезе болевого синдрома у данных больных.
Анализ полученных результатов показал, что традиционная терапия ХТБ не позволяет полностью купировать алгический синдром. В связи с этим лечение больных с ХТБ включало в себя традиционную мануальную терапию, направленную на ликвидацию триггерных зон, вертебральный и экстравертебральные очаги паталогической ирритации.
Прием мягкой техники постизометрической релаксации (ПИР) заключался в сочетании кратковременной (5-10 сек) изометрической работы минимальной интенсивности и пассивного растяжения мышцы последующие 5-10 секунд до легкой болезненности. В этом положении связка фиксируется для повторения изометрической работы натяжением с увеличенной исходной длиной. Повторение приема 3-5 раз приводит к стойкой аналгезии. Следующий сеанс мануальной терапии мы применяли не позднее 36-48 часов.
При релаксации связочного аппарата малого таза мы использовали приемы растяжения и прессуры. Усилие, растягивающее связку должно быть более продолжительным, чем ПИР мышц и длиться до 1 минуты и более. Показанием к использованию приема прессуры являлся устойчивый триггерный алгический феномен (Trawell J., Simons D., 1984). Процедура выполняется надавливанием двумя пальцами (указательным и средним) на триггерную зону в месте возникновения триггерной боли.
Отметим, что в нашей работе не применялось воздействие прессурой на собственную и воронко-тазовую связки яичника, так как в их составе проходят крупные сосуды, питающие яичник.
Кроме того, нами применялась методика толчковой мобилизации матки с дополнительным вращением, во время которой пальцы манипулирующей во влагалище правой руки отодвигают шейку матки в максимально высокое положение, отводят ее в сторону, противоположную стороне выявленного триггерных зон, и фиксируют ее. Левая рука захватывает матку, смещает ее максимально в эту же сторону и ротирует вентрально. В момент ротации правой рукой осуществляется толчковая мобилизация шейки матки. Прием применяется последовательно на левую и правую связки. Отметим, что при таких манипуляциях оказывается воздействие и на кардинальные связки, прикрепляющиеся к ребрам шейки матки, и на широкие маточные связки, фиксированные к ребрам матки. Прием повторяется дважды по 45 секунд.
Болезненные уплотнения крестцово-остистых и крестцово-бугорных связок требуют сочетанного приема локальной прессурной ишемии связочных триггерных зон с последующей релаксацией указанных связок.
В результате проведенного лечения болевой синдром исчез у 79% у 15% — значительно уменьшился, тогда как при традиционной терапии (физио- и курортолечение, медикаментозные препараты) выраженный эффект можно было отметить у 56 % больных.
Таким образом, предлагаемый метод лечения гинекологических больных с ХТБ на фоне ремиссии воспалительных заболеваний половых органов, включающий воздействие на связочный и мышечный аппарат гениталий, более эффективен, чем стандартные методы лечения.
Круглова О.В., Мальцева Л.И., Азизова А.А.
Казанская государственная медицинская академия
Самарская областная клиническая больница
Мальцева Лариса Ивановна — доктор мед. наук, профессор, зав. кафедрой акушерства и гинекологии 1



Причины воспаления седалищного нерва
Медики выделяют несколько причин возникновения воспаления седалищного нерва:
- Появление новообразований;
- Смещение межпозвоночного диска или возникновение грыжи;
- Инфекционные заболевания, провоцирующие воспалительный процесс;
- Гинекологические заболевания;
- Остеофиты позвонков (патологические наросты на позвонках или других костях, образующиеся вследствие остеохондроза).
К возникновению ишиаса могут быть причастны также травмы органов малого таза, сильные нагрузки на организм, поднятие тяжестей. Она распространена среди тех людей, которые никогда не занимались спортом и резко решили начать с больших нагрузок.
Встречается воспаление седалищного нерва и у женщин в положении, потому что при беременности в теле женщины смещается центр тяжести и увеличивается нагрузка на позвоночник, который не всегда бывает готов к таким изменениям.
Симптомы воспаления седалищного нерва
При воспалении седалищного нерва у людей боль бывает настолько сильной, что выбивает его из нормального ритма жизни, к симптомам можно отнести:
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва нужно начинать с приема врача. Доктору нужно обязательно рассказать, когда появилась боль, какая она по характеру (ноющая, острая, прострелы), проявляется ли она постоянно или возникает периодически, в какие части тела распространяется. От этих рассказов зависит эффективность лечения. Если вы самостоятельно принимали обезболивающие препараты, обязательно сообщите врачу их названия.
После беседы медик осмотрит вас, оценит состояние кожи и мышц, проверит неврологические симптомы и назначит необходимые методы обследования.
Лечение ишиаса проводится в несколько этапов: сначала доктор снимает боль, используются также те препараты, прием которых способствует уменьшению воспаления. Устранив первичные симптомы, начинается активное лечение: физиотерапия, массаж и т.д.
Достижение положительного эффекта во многом зависит и от самого пациента. Ему придется пересмотреть свой образ жизни, начать правильно питаться, соблюдать режим, заниматься лечебной физкультурой. Безусловно, подъем больших тяжестей полностью ограничивается.
В большинстве случаев определить, имеется ли у пациента воспаление седалищного нерва можно после первичного осмотра. Врач проверяет рефлексы больного, оценивает его походку, потому что люди с воспалением в основном начинают подволакивать ногу, или же движение конечности становится неестественным. Все потому что нога теряет чувствительность. Всему виной является потеря чувствительности ноги, ослабление мышц или сильные боли.
Если первичную диагностику можно провести и в простых условиях больничного кабинета, то понять, что именно стало причиной возникновения заболевания намного сложнее. Для точного выявления причин воспаления седалищного нерва нужно использовать передовые методы, такие как МРТ. Именно магнитно-резонансная томография поможет выявить нарушение строения позвоночника, смещение межпозвонковых дисков, трещины, травмы, грыжу. Такой метод диагностики отличается высокой точностью и максимальным удобством для пациента.
Симптоматическая терапия
Эта терапия проводится в острый период, когда боль является самой главной проблемой. Врач попросит вас уйти на покой – нужно снизить нагрузки на обе ноги, даже при условии одностороннего поражения. Делается это потому, что во время хромоты на больную ногу все равно приходится большое, давление, которое может спровоцировать усиление боли. Основу симптоматической терапии составляют лекарственные препараты. Для общего укрепления организма и опорно-двигательного аппарата назначают хондропротекторы, ноотропы, сосудорасширяющие, антиоксиданты.
Этиотропное лечение
Она проводится как в период обострения, так и во время стихания болей, направлено на устранение причины заболевания. Рекомендуется применение мануальной терапии, массажа, лечебной физкультуры, дефанотерапии и физиотерапевтических методов.
Мануальная терапия
Принцип мануальной терапии основан на ручном воздействии на опорно-двигательную систему специалистом – мануальным терапевтом – с лечебной целью. Терапевт воздействует непосредственно на опорно-двигательный аппарат – ставит позвонки на место, возвращает позвоночник и суставы в физиологичное положение, восстанавливает нормальную подвижность. Курс мануальной терапии назначают, если воспаление седалищного нерва сопровождается прострелами в пояснице, ограничением сгибания в позвоночнике, тянущими болями в ноге.
Массаж
Курс массажа доктор назначает, когда боль уже стихла. Он необходим для того, чтобы снять мышечный спазм, который может способствовать защемлению корешков спинного мозга или седалищного нерва. Разминание мышц способствует расширению кровеносных сосудов, улучшается приток крови к поражённой области, расслабляются мышцы спины и поясницы.
Лечебная физкультура
Гимнастика при защемлении седалищного нужна для того, чтобы нормализовать тонус мышц, исправить деформации позвоночного столба, улучшить функцию мышц. Занятия ЛФК включают комплекс упражнений в позициях стоя и лёжа. Это не только метод лечения, но и отличный способ профилактики.
Седалищно-пещеристая мышца – парная узкая мышечная лента. Берет свое начало у нижней ветви седалищной кости. Сокращаясь в паре с поверхностной поперечной мышцей промежности, принимает участие в эрекции у мужчин; у женщин особого значения не имеет.
Анатомическое строение
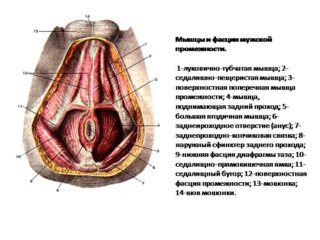
Седалищно-пещеристая (седалищно-кавернозная) мышца относится к мускульной группе половой диафрагмы и представляет собой узкую полоску мышечной ткани, прикрепленную коротким сухожилием к внутренней поверхности бугра седалищной кости. Огибает изнутри кнаружи ножку пещеристого тела полового члена или клитора, на тыльной стороне вплетаясь в его волокнистую оболочку. Иногда в этом месте мышца образует с одноименной парной петлю. В своей задней части располагается у начала поверхностной поперечной мышцы промежности.
Также к мускульной группе половой диафрагмы относятся:
- луковично-губчатый мускул, охватывающий латеральную и нижнюю часть луковицы полового члена у мужчин и окружающий влагалищное отверстие у женщин;
- поверхностный поперечный мускул промежности, представляющий собой узкую мускульную ленту, проходящую вдоль промежности, и выполняющая функции укрепления половой диафрагмы;
- глубокий поперечный мускул промежности – узкая парная мышечная лента, берущая свое начало у седалищных бугров, и соединяющаяся по средней линии с одноименной мышцей с другой стороны, участвующая в сжатии перепончатого отдела мочеиспускательного канала;
- сфинктер мочеиспускательного канала – парные поперечно-полосатые мышечные пучки, запирающие мочеиспускательный канал.
Иннервация седалищно-кавернозной мышцы осуществляется ветвями полового нерва крестцового сплетения.
Седалищно-пещеристая мышца у мужчин имеет большие размеры по сравнению с аналогичной у женщин, прикрепляется к бугру седалищного нерва и заканчивается у основания полового члена. У женщин отходит от костного отростка переднего края лонных костей до бугра седалищной кости.
Функции седалищно-пещеристой мышцы

Сокращение седалищно-кавернозной мышцы создает венозную окклюзию пещеристого тела полового члена или клитора за счет сдавления сосудов у их основания. При этом интракорпоральное давление повышается относительно общих значений тела. Застой крови в пещеристом теле вызывает увеличение полового члена у мужчин и изменение его угла по отношению к телу — эрекцию. Таким образом, функциями седалищно-кавернозной мышцы у мужчин являются:
- создание острого или прямого угла между стенкой брюшины и половым членом;
- увеличение интракорпорального давления в пещеристом теле, вызывающее эрекцию.
Функции седалищно-пещеристой мышцы у женщин незначительны.
Патологии седалищно-кавернозной мышцы
Нарушение артериального притока крови в пещеристые тела в сочетании с дисфункцией седалищно-кавернозной мышцы и нарушения механизма окклюзии вен являются одной из наиболее частых причин васкулогенной эректильной дисфункции.
Предрасполагающими факторами к развитию патологии являются:
- курение и злоупотребление алкоголем;
- нарушение кровообращения — тромбоз глубоких вен;
- сердечно-сосудистые заболевания: артериальная гипертензия, атеросклероз;
- эндокринные заболевания: сахарный диабет;
- нарушения липидного обмена;
- травмы мышц тазового дна;
- повреждения мускулов и сосудов половой диафрагмы, полученные в результате оперативных вмешательств;
- возрастные изменения.
Комплекс профилактических мер, позволяющих снизить риск возникновения васкулогенной эректильной дисфункции, включает в себя:
- отказ от вредных привычек;
- рациональное и здоровое питание;
- умеренные регулярные физические нагрузки;
- контроль за массой тела, недопущение развития ожирения;
- поддерживающая терапия при хронических заболеваниях эндокринной и сердечно-сосудистой систем.
При миофасциальном болевом синдроме тазового дна седалищно-кавернозная мышца часто оказывается вовлеченной в патологический процесс. Причинами развития синдрома являются:
- нарушения осанки, врожденные и приобретенные деформации позвоночного столба;
- неравная длина нижних конечностей;
- заболевания суставов воспалительного и иного характера;
- чрезмерная нагрузка на мышцы малого таза, чаще всего при поднятии тяжестей;
- растяжения мускулов тазового дна, полученные во время занятий спортом, например, при выполнении растяжки в гимнастике;
- патологии и воспалительные процессы органов малого таза;
- переохлаждение;
- ушибы;
- сдавление тесной одеждой;
- длительное пребывание в неудобной позе.
Во время осмотра врач при помощи пальпации определяет триггерную точку, являющуюся основным источником болевых ощущений. Как правило, она располагается в месте соприкосновения мышечной ткани с нервными окончаниями, и при прощупывании дает выраженные болевые ощущения. При локализации триггерной точки в седалищно-кавернозной мышце возникает резкая боль, отдающая в промежность и паховую область.

Лечение миофасциального тазового синдрома представляет собой комплекс мер:
- прием нестероидных противовоспалительных препаратов для уменьшения выраженности болевых ощущений и купирования воспалительных процессов;
- прием миорелаксантов для устранения мышечного спазма;
- курсовой прием витаминов группы В для улучшения кровоснабжения и ускорения репаративных процессов в тканях;
- обеспечение покоя напряженным мышцам.
При выраженном болевом синдроме может использоваться инъекционное обезболивание с введением препарата непосредственно в триггерную точку. В качестве вспомогательного лечения используется мануальная терапия, электрофорез, иглорефлексотерапия, гирудотерапия и др.
Мерами профилактики возникновения миофасциального тазового синдрома считаются:
- коррекция осанки, при необходимости ношение специальных ортопедических корсетов и обуви;
- рациональное и полноценное питание, включающее в себя продукты с высоким содержанием белка, витаминов и микроэлементов, необходимых для поддержания общего иммунитета и для полноценного функционирования опорно-двигательного аппарата;
- обязательное выполнение специальной разогревающей гимнастики пред выполнением любых физических упражнений;
- при работе, связанной с необходимостью длительного пребывания в статической позе, выполнение каждый час разгрузочной разминки;
- соблюдение питьевого режима, употребление не менее полутора литров чистой воды ежедневно;
- своевременное лечение воспалительных и инфекционных заболеваний органов малого таза.
Несмотря на свои малые размеры, седалищно-пещеристая мышца имеет важное значение в организме человека. Травмы и дисфункциональные расстройства этой и других мышц половой диафрагмы являются наиболее частыми причинами эректильной дисфункции у мужчин и снижения качества половой жизни у женщин, поэтому боли в области промежности, даже незначительные, являются поводом для обращения за медицинской помощью.

Воспаление грушевидной мышцы – это серьезная неврологическая патология, которая может привести к частичной или полной атрофии седалищного нерва. Грушевидная мышца относится к группе внутренней мускулатуры таза. Она отвечает за наружную ротацию бедра и нижней конечности в целом.
Анатомически она выглядит как треугольник, напоминающий по внешнему виду грушу. Именно поэтому ей присвоено такое название. Внутри мышца имеет щелевидное пространство в виде туннеля. Через него проходит седалищный нерв. Синдром воспаления грушевидной мышцы – это патология, при которой происходит отек мягких тканей внутри данного щелевидного отверстия. В результате этого нарушается проходимость, воспаленные и отечные фасциальные оболочки начинают оказывать компрессионное давление на структуры седалищного нерва.
Основанием грушевидная мышца крепится к боковой поверхности крестцового отдела позвоночника. Вершина мышцы прикрепляется к вертелу бедренной кости в области тазобедренного сустава.
В этой статье расскажем про симптомы и лечение воспаления грушевидной мышцы – в материале приведены основные причины развития данной патологии и возможности оказания помощи пациенту без применения хирургического вмешательства. Хотя в большинстве случаев больные обращаются за медицинской помощью уже на такой стадии, когда весть туннельный канал внутри мышцы деформирован рубцовой тканью. В такой ситуации быстрее всего положительный результат можно получить в ходе проведения хирургической операции по восстановлению проходимости.
Чтобы иметь возможность начать лечение на ранней стадии, внимательно изучите первые признаки и клинические симптомы данного заболевания. Если они только начали проявляться у вас или ваших близких, то не медлите, обратитесь за медицинской помощью к неврологу. Самостоятельно следует предпринять меры для того, чтобы исключить в своей повседневной жизни все вероятные причины развития патологических нарушений.
Начнем поэтому рассказ с потенциальных причин и факторов риска – именно они чаще всего провоцируют воспалительный процесс в грушевидной мышце.
Причины воспаления грушевидной мышцы
Все причины воспаления грушевидной мышцы условно подразделяются на первичные и вторичные. Воспалительный процесс может быть спровоцирован действием следующих факторов:
- воздействие холодного воздуха или плаванье в холодной воде без предварительной подготовки;
- неправильная организация сидячего рабочего места, в результате чего нарушается алгоритм распределения нагрузки от веса тела на седалищные кости;
- воспаление и инфекции в окружающих тканях;
- нарушение правил и техники постановки внутримышечной инъекции в ягодичной области (асептика, антисептика, выбор квадранта и глубины введения иглы);
- травматическое воздействие (ушиб, растяжение сухожилий, связок и фасциальных оболочек, образование гематомы внутри мышцы);
- чрезмерная силовая нагрузка при проведении тренировки, во время бега, прыжков и т.д.;
- ассиметричная нагрузка на другие мышцы тазовой группы, в результате чего происходит техническое перенапряжение и спазм системы капиллярного кровоснабжения;
- компрессионное давление со стороны неправильно подобранной одежды.
Также существуют вторичные факторы риска, при которых высока вероятность развития воспаления грушевидной мышцы с компрессией седалищного нерва и развитием острого болевого синдрома. К ним можно отнести следующие патологии:
- травмы костных и мягких тканей в области крестца и подвздошных костей, на фоне которых может образоваться гематома или рубцовая деформация, смещающая грушевидную мышцу;
- дегенеративные дистрофические изменения в межпозвоночных дисках, приводящие к развитию остеохондроза пояснично-крестцового отдела позвоночника и его осложнений (межпозвоночная протрузия, экструзия, грыжа и т.д.);
- опухоли позвоночника и окружающих его тканей, тазобедренного сустава, миомы и т.д.;
- перекос костей таза, их скручивание относительно центральной оси;
- синдром короткой нижней конечности;
- дисплазия хрящевой ткани тазобедренного сустава и развитие деформирующего остеоартроза (коксартроза);
- оссифицирующий миозит (отличается образованием отложения солей кальция в толще мышечной ткани, что провоцирует постоянное воспаление);
- инфекции и хронические заболевания органов малого таза (аднексит, эндометриоз, миома матки, воспаление фаллопиевых труб у женщин, простатит, аденома предстательной железы у мужчин, острый и хронический цистит и т.д.);
- поражение корешковых нервов и пояснично-крестцового нервного сплетения на фоне дегенеративных заболеваний позвоночного столба;
- деформирующий остеоартроз межпозвоночных фасеточных и унковертебральных суставов;
- искривление позвоночного столба и нарушение осанки;
- разрушение других крупных суставов нижних конечностей;
- туберкулез спинного мозга;
- сужение спинномозгового канала.
Часто потенциальную причину развития воспаления обнаружить не удается. В этом случае необходимо исключать системные патологии хрящевой и соединительной ткани. Клинически замечено, что подобное заболевание часто диагностируется у людей с системной красной волчанкой, склеродермией, ревматизмом, подагрой, болезнью Бехтерева и т.д.
Признаки и симптомы воспаления грушевидной мышцы
Первые признаки воспаления грушевидной мышцы проявляются в виде небольшой скованности движений ногой в отношении её наружной ротации. Стоит попытаться повернуть бедро кнаружи, сразу же ощутите, что что-то препятствует этому. Следующий клинический симптом воспаления грушевидной мышцы тазобедренного сустава – боль. Она возникает при ходьбе. Пока нога ставится прямо на всю ступню, никаких неприятных ощущений не возникает. Ка только нога ставится таким образом, что максимальный вес распределяется на её наружный край, сразу же возникает прострел в области ягодицы от крестца до тазобедренного сустава.
При длительном течении патологии развиваются неврологические симптомы воспаления грушевидной мышцы. Они связаны с тем, что внутри туннеля в толще мышцы проходит седалищный нерв. Он отвечает за иннервацию нижней конечности. Поэтому при воспалении, когда на него начинает оказываться серьезное компрессионное воздействие, то появляются следующие клинические признаки:
- ощущение ползающих мурашек по задней и боковой поверхности бедра;
- распространение острой боли в виде прострелов от крестца до пятки;
- снижение мышечной силы, ощущение, что мышцы ноги не слушаются;
- снижение кожной болевой чувствительности;
- угасание сухожильных рефлексов;
- постоянное ощущение онемения и парестезии.
Если своевременно не предпринять меры для проведения эффективного и адекватного лечения, то может начаться атрофия мышечного волокна нижних конечностей. Это связано с тем, что нарушается иннервация, седалищный нерв не может в полной мере обеспечивать работоспособность кровеносного русла.
Проблемы с кровоснабжением могут проявляться в виде бледности и холода кожных покровов. Снижена пульсация в определённых точках. Наблюдается снижение мышечной массы нижней конечности. При ходьбе возникает синдром перемежающей хромоты. При длительном течении воспаления грушевидной мышцы у пациентов развивается тромбофлебит, варикозное расширение вен нижних конечностей, появляются трофические язвы голени.
При появлении подобных клинических признаков следует как можно быстрее обратиться на прием к неврологу. Это специалист проведет полноценную дифференциальную диагностику и назначит эффективное лечение. Самостоятельно можно оказать себе только первую помощью. Для постановки диагноза потребуется провести целый ряд дополнительных обследований: рентгенографические снимки пояснично-крестцового отдела позвоночника и тазобедренного сустава, МРТ, УЗИ и т.д.
Как лечить и чем снять воспаление?
Прежде чем лечить воспаление грушевидной мышцы, необходимо установить потенциальную причину развития данного заболевания. Если оно связано с первичными факторами, такими как переохлаждение, травматическое воздействие, компрессия, ношение тесной одежды и т.д., и их воздействие же прекращено, то можно сразу же приступать к лечению. Если же негативное воздействие продолжает оказываться, например, при разрушении и деформации тазобедренного сустава, то важно предпринять меры для стабилизации данной патологии и только после этого приступать к лечению воспаления грушевидной мышцы.
Как снять воспаление грушевидной мышцы в домашних условиях:
- прекратить оказывать негативное воздействие (если проводится тяжелая физическая работа, то нужно остановиться, если одежда давит, то её нужно снять);
- обеспечить полный физический покой мышце и нижней конечности на 5 – 7 дней;
- в этом время показано использование нестероидных противовоспалительных мазей, которые проникают внутрь структур мышечного волокна и купируют там процессы воспаления;
- можно применять согревающие компрессы (но только в том случае, если уверены в полной стерильности воспалительного процесса);
- хорошо помогает массаж и остеопатия.
После того как острый период пройдет, нужно обратиться к мануальному терапевту для проведения полноценного курса реабилитации. Дело в том, что во время воспаления в толще мышцы происходят рубцовые изменения тканей. Просвет туннеля может существенно сужаться. В результате этого на седалищный нерв в будущем будет оказываться постоянная компрессионная нагрузка. В результате этого начнется его атрофия и нарушение функции по обеспечению иннервации тканей нижней конечности. Чтобы этого не допустить, после воспаления необходимо проводить полноценный реабилитационный курс под контролем ос стороны мануального терапевта.
Лечение воспаления грушевидной мышцы тазобедренного сустава
Как уже говорилось выше, перед тем, как начинать лечение воспаления грушевидной мышцы, необходимо обнаружить потенциальную причину данного заболевания и устранить её. Если патология связана с дегенерацией межпозвоночных дисков, то сначала следует лечить остеохондроз. Если воспаление – это результат неправильно поставленной внутримышечной инъекции, то следует сначала устранить образовавшийся инфильтрат или абсцесс.
Воспаление грушевидной мышцы тазобедренного сустава может быть связано с асептическим некрозом головки бедренной кости. Это серьезная патология, она требует помощи квалифицированного ортопеда. Для диагностики требуется сделать ряд рентгенографических снимков. Затем проводится лечение выявленного невроза, восстановление тканей головки бедренной кости.
Реабилитационное лечение воспаления грушевидной мышцы тазобедренного сустава включает в себя целый комплекс мероприятий:
- физиопроцедуры – направлены на устранение процессов разрастания соединительной и рубцовой ткани в толще мышцы;
- остеопатия обеспечивает нормализацию процессов микроциркуляции крови и лимфатической жидкости в очаге поражения тканей;
- массаж – улучшает эластичность мышцы и её способность к абсорбции питательных веществ и кислорода из капиллярного кровотока;
- лечебная гимнастика – активирует восстановительные процессы, повышает тонус мышцы;
- кинезиотерапия снимает избыточный спазм, улучшает кровообращение;
- лазерное воздействие необходимо для купирования очагов разрастания рубцовой ткани;
- иглоукалывание (рефлексотерапия) запускает процесс регенерации всех поврежденных тканей в организме человека за счет использования скрытых резервов.
Курс лечения разрабатывается индивидуально. Поэтому рекомендуем вам подыскать клинику мануальной терапии по месту жительства и обратиться туда для прохождения полноценной реабилитации. Это позволит вам избежать многочисленных проблем со здоровьем в будущем.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:


