Воспаление надкостницы лучезапястного сустава

Периостит – это острое или хроническое воспаление надкостницы. Обычно провоцируется другими заболеваниями. Сопровождается болями и отечностью окружающих мягких тканей. При нагноении возникают симптомы общей интоксикации. Особенности течения и выраженность симптоматики в значительной степени определяются этиологией процесса. Диагноз выставляется на основании клинических признаков и данных рентгенологического исследования. Лечение обычно консервативное: анальгетики, антибиотики, физиотерапия. При свищевых формах показано иссечение пораженной надкостницы и мягких тканей.
МКБ-10
- Причины периостита
- Классификация
- Симптомы периостита
- Диагностика
- Лечение периостита
- Цены на лечение
Общие сведения
Периостит (от лат. periosteum – надкостница) – воспалительный процесс в области надкостницы. Воспаление обычно возникает в одном слое надкостницы (наружном или внутреннем), а затем распространяется на остальные слои. Кость и надкостница тесно связаны между собой, поэтому периостит часто переходит в остеопериостит. В зависимости от причины возникновения болезни лечение периостита могут осуществлять травматологи-ортопеды, онкологи, ревматологи, фтизиатры, венерологи и другие специалисты. Наряду с мероприятиями по устранению воспаления лечение большинства форм периостита включает в себя терапию основного заболевания.

Причины периостита
По наблюдениям специалистов в сфере травматологии и ортопедии, ревматологии, онкологии и других областей медицины, причиной развития данной патологии может стать травма, воспалительное поражение кости или мягких тканей, ревматические заболевания, аллергия, ряд специфических инфекций, реже – опухоли костей, а также хронические болезни вен и внутренних органов.
Классификация
Периостит может быть острым или хроническим, асептическим или инфекционным. В зависимости от характера патологоанатомических изменений выделяют простой, серозный, гнойный, фиброзный, оссифицирующий, сифилитический и туберкулезный периостит. Болезнь может поражать любые кости, однако, чаще локализуется в области нижней челюсти и диафизов трубчатых костей.
Симптомы периостита
Простой периостит является асептическим процессом и возникает вследствие травм (переломов, ушибов) или воспалительных очагов, локализующихся рядом с надкостницей (в мышцах, в кости). Чаще поражаются участки надкостницы, покрытые незначительным слоем мягких тканей, например, локтевой отросток или передневнутренняя поверхность большеберцовой кости. Пациент с периоститом предъявляет жалобы на умеренную боль. При исследовании пораженной области выявляется незначительная отечность мягких тканей, локальное возвышение и болезненность при пальпации. Простой периостит обычно хорошо поддается лечению. В большинстве случаев воспалительный процесс купируется в течение 5-6 дней. Реже простая форма периостита переходит в хронический оссифицирующий периостит.
Фиброзный периостит возникает при длительном раздражении надкостницы, например, в результате хронического артрита, некроза кости или хронической трофической язвы голени. Характерно постепенное начало и хроническое течение. Жалобы пациента, как правило, обусловлены основным заболеванием. В области поражения выявляется незначительный или умеренный отек мягких тканей, при пальпации определяется плотное безболезненное утолщение кости. При успешном лечении основного заболевания процесс регрессирует. При длительном течении периостита возможно поверхностное разрушение костной ткани, есть данные об отдельных случаях озлокачествления пораженного участка.
Гнойный периостит развивается при проникновении инфекции из внешней среды (при ранениях с повреждением надкостницы), при распространении микробов из соседнего гнойного очага (при гнойной ране, флегмоне, абсцессе, рожистом воспалении, гнойном артрите, остеомиелите) либо при пиемии. Обычно в качестве возбудителя выступают стафилококки или стрептококки. Чаще страдает надкостница длинных трубчатых костей – плечевой, большеберцовой или бедренной. При пиемии возможны множественные поражения.
На начальном этапе надкостница воспаляется, в ней появляется серозный или фибринозный экссудат, который в последующем превращается в гной. Внутренний слой периоста пропитывается гноем и отделяется от кости, иногда – на значительном протяжении. Между надкостницей и костью образуется субпериостальный абсцесс. В последующем возможно несколько вариантов течения. В первом варианте гной разрушает участок надкостницы и прорывается в мягкие ткани, образуя параоссальную флегмону, которая в последующем может либо распространиться на окружающие мягкие ткани, либо вскрыться наружу через кожу. Во втором варианте гной отслаивает значительный участок периоста, вследствие чего кость лишается питания, и образуется участок поверхностного некроза. При неблагоприятном развитии событий некроз распространяется в глубокие слои кости, гной проникает в костномозговую полость, возникает остеомиелит.
Для гнойного периостита характерно острое начало. Пациент предъявляет жалобы на интенсивные боли. Температура тела повышена до фебрильных цифр, отмечаются ознобы, слабость, разбитость и головная боль. При исследовании пораженной области выявляется отек, гиперемия и резкая болезненность при пальпации. В последующем формируется очаг флюктуации. В отдельных случаях возможна стертая симптоматика или первично хроническое течение гнойного периостита. Кроме того, выделяют острейший или злокачественный периостит, характеризующийся преобладанием гнилостных процессов. При этой форме надкостница набухает, легко разрушается и распадается, лишенная периоста кость оказывается окутанной слоем гноя. Гной распространяется на мягкие ткани, вызывая флегмону. Возможно развитие септикопиемии.
Серозный альбуминозный периостит обычно развивается после травмы, чаще поражает метадиафизы длинных трубчатых костей (бедро, плечо, малоберцовую и большеберцовую кости) и ребра. Характеризуется образованием значительного количества тягучей серозно-слизистой жидкости, содержащей большое количество альбуминов. Экссудат может скапливаться поднадкостнично, образовывать кистовидный мешок в толще надкостницы или располагаться по наружной поверхности периоста. Зона скопления экссудата окружена красно-коричневой грануляционной тканью и покрыта плотной оболочкой. В отдельных случаях количество жидкости может достигать 2 литров. При поднадкостничной локализации воспалительного очага возможна отслойка надкостницы с образованием участка некроза кости.
Течение периостита обычно подострое или хроническое. Больной жалуется на боли в пораженной области. На начальном этапе возможно незначительное повышение температуры. Если очаг расположен поблизости от сустава, может возникать ограничение движений. При осмотре выявляется отечность мягких тканей и болезненность при пальпации. Область поражения на начальных стадиях уплотнена, в последующем формируется участок размягчения, определяется флюктуация.
Оссифицирующий периостит – распространенная форма периостита, возникающая при продолжительном раздражении надкостницы. Развивается самостоятельно или является следствием длительно текущего воспалительного процесса в окружающих тканях. Наблюдается при хроническом остеомиелите, хронических варикозных язвах голени, артрите, костно-суставном туберкулезе, врожденном и третичном сифилисе, рахите, костных опухолях и периостозе Бамбергера-Мари (симптомокомплексе, который возникает при некоторых заболеваниях внутренних органов, сопровождается утолщением ногтевых фаланг в виде барабанных палочек и деформацией ногтей в виде часовых стекол). Оссифицирующий периостит проявляется разрастанием костной ткани в зоне воспаления. Перестает прогрессировать при успешном лечении основного заболевания. При длительном существовании в отдельных случаях может становиться причиной синостозов (сращения костей) между костями предплюсны и запястья, берцовыми костями или телами позвонков.
Туберкулезный периостит, как правило, является первичным, чаще возникает у детей и локализуется в области ребер или черепа. Течение такого периостита хроническое. Возможно образование свищей с гноевидным отделяемым.
Сифилитический периостит может наблюдаться при врожденном и третичном сифилисе. При этом начальные признаки поражения надкостницы в ряде случаев выявляются уже во вторичном периоде. На этом этапе в области периоста появляются небольшие набухания, возникают резкие летучие боли. В третичном периоде, как правило, поражаются кости черепа или длинные трубчатые кости (чаще большеберцовая). Наблюдается комбинация гуммозных поражений и оссифицирующего периостита, процесс может быть как ограниченным, так и диффузным. Для врожденного сифилитического периостита характерно оссифицирующее поражение диафизов трубчатых костей.
Пациенты с сифилитическим периоститом жалуются на интенсивные боли, усиливающиеся в ночное время. При пальпации выявляется круглая или веретенообразная ограниченная припухлость плотноэластической консистенции. Кожа над ней не изменена, пальпация болезненна. Исходом может стать самопроизвольное рассасывание инфильтрата, разрастание костной ткани либо нагноение с распространением на близлежащие мягкие ткани и образованием свищей.
Кроме перечисленных случаев, периостит может наблюдаться и при некоторых других заболеваниях. Так, при гонорее в области надкостницы формируются воспалительные инфильтраты, которые иногда нагнаиваются. Хронический периостит может возникать при сапе, сыпном тифе (характерно поражение ребер) и бластомикозе длинных трубчатых костей. Локальные хронические поражения надкостницы встречаются при ревматизме (обычно поражаются основные фаланги пальцев, плюсневые и пястные кости), варикозном расширении глубоких вен, болезни Гоше (поражается дистальная часть бедренной кости) и болезнях органов кроветворения. При чрезмерной нагрузке на нижние конечности иногда наблюдается периостит большеберцовой кости, сопровождающийся выраженным болевым синдромом, незначительным или умеренным отеком и резкой болезненностью пораженной области при пальпации.
Диагностика
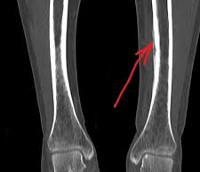
Диагноз острого периостита выставляется на основании анамнеза и клинических признаков, поскольку рентгенологические изменения надкостницы становятся видимыми не ранее, чем через 2 недели от начала заболевания. Основным инструментальным методом диагностики хронического периостита является рентгенография, позволяющая оценить форму, структуру, очертания, размеры и распространенность периостальных наслоений, а также состояние подлежащей кости и, в какой-то степени, окружающих тканей. В зависимости от вида, причины и стадии периостита могут выявляться игольчатые, слоистые, кружевные, гребневидные, бахромчатые, линейные и другие периостальные наслоения.
Рентгенологическое исследование позволяет составить представление о характере, но не о причине периостита. Предварительный диагноз основного заболевания выставляется на основании клинических признаков, для окончательной диагностики, в зависимости от тех или иных проявлений могут использоваться самые разные исследования. Так, при подозрении на варикозное расширение глубоких вен назначается ультразвуковое дуплексное сканирование, при подозрении на ревматоидные заболевания – определение ревматоидного фактора, С-реактивного белка и уровня иммуноглобулинов, при подозрении на гонорею и сифилис – ПЦР-исследования и т. д.
Лечение периостита
Тактика лечения зависит от основного заболевания и формы поражения надкостницы. При простом периостите рекомендуют покой, обезболивающие и противовоспалительные средства. При гнойных процессах назначают анальгетики и антибиотики, осуществляют вскрытие и дренирование гнойника. При хроническом периостите проводят терапию основного заболевания, иногда назначают лазерную терапию, ионофорез диметилсульфоксида и хлорида кальция. В отдельных случаях (например, при сифилитическом или туберкулезном периостите с образованием свищей) показано оперативное лечение.
Лучезапястный сустав имеет сложное строение. Его образуют три кости: лучевая, локтевая и запястная. Он обеспечивает высокую подвижность и гибкость кисти руки. Участие данного сустава в жизнедеятельность человека накладывает на него большую нагрузку. Поэтому заболевания лучезапястного сустава существенно сказываются на активности человека и влияют на его работоспособность и качество жизни.
В данной статье будут рассмотрены различные патологии, например, тендинит лучезапястного сустава и киста в кости, а также методы их лечения.
Причины возникновения
Причины, по которым появляются болезни лучезапястного сустава руки, могут быть разными. Это может быть травма, воспаление, дегенеративные изменения или старение суставов. Среди основных причин боли выделяют следующие:
- различные травмы: ушибы, вывихи, растяжения, переломы,
- тендовагинит, перитендинит, синовит, стилоидит,
- туннельные синдромы,
- артрит,
- остеоартроз.
Боль в руках может быть отраженной, например, при повреждениях в шейном отделе позвоночника. Болезненные ощущения возникают чаще всего у людей, занимающихся однообразным ручным трудом, профессиональных спортсменов или музыкантов.
Симптомы
Признаки травматического повреждения сустава будут зависеть от степени тяжести нарушения целостности связок, мышц или костей. При этом они будут схожи с признаками воспаления. В обоих случаях проявляются такие симптомы:
- боль в области поражения,
- отек мягких тканей,
- развитие гематомы,
- ограничение подвижности,
- деформирование,
- болезненность при пальпации.
При травме необязательно проявятся все симптомы. Возможно, некоторые из них пострадавший может не заметить из-за шокового состояния или физического перенапряжения. Травмы запястья по МКБ 10 соответствуют кодировке S60-S69. Она применяется при обозначении диагноза.
Тендинит лучезапястного сустава – это воспаление сухожилий. Обычно оно начинается с воспаления сухожильного влагалища, сухожильной сумки и может дальше распространяться на прилегающие мышечные ткани. Симптомами тендинита являются:
- боль при движениях, в состоянии покоя боль отсутствует,
- покраснение кожи и повышение температуры в области больного сустава,
- опухоль пораженной области,
- хруст в суставе.
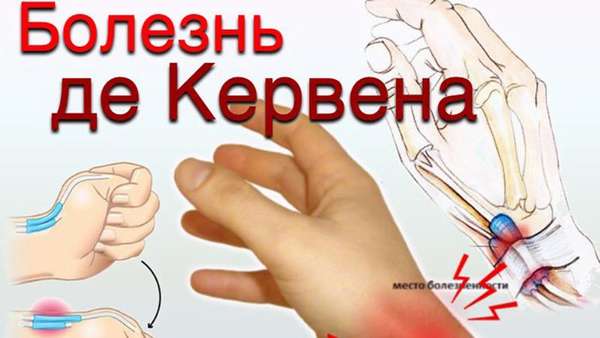
Болезнь Де Кервена – это воспаление сухожилия большого пальца, оно является специфической формой тендовагинита. Болезнь появляется от постоянной и неспецифической физической нагрузки, например, у портных или музыкантов. Отличительными признаками патологии являются:
- боль в шиловидном отростке (сбоку, на стороне большого пальца),
- при отведении кисти появляются болевые ощущения, которые отдают в кончик пальца или локоть,
- отсутствие боли при разгибании большого пальца,
- дискомфортные ощущения при надавливании на точку, расположенную на 1 см выше от суставной щели.
Синдром запястного канала возникает при защемлении нервных волокон. Он развивается медленно, как правило, в рабочей руке, то есть у правшей – в правой, а у левшей – в левой. Для него характерна постоянная боль в области запястья и на ладони, может ощущаться онемение кожи и слабость мышц. Данное заболевание проходит достаточно легко при устранении причины раздражения.
Стилоидит лучевой кости – это дистрофический процесс, который развивается в месте крепления сухожилия к кости. Он сопровождается следующими признаками:
- болью и отеком в месте поражения,
- покраснением сустава и подъемом местной температуры,
- хрустом, чувством стянутости и отвердевания сухожилия, которое приводит к неподвижности руки.
Киста в кости развивается в результате нарушения обмена веществ. Это опухолевое заболевание, которое приводит к патологическим переломам костей. Чаще всего патологии подвержены подростки. Она не представляет серьезной угрозы для жизни, но может спровоцировать появление контрактуры сустава. По мере роста киста начинает доставлять дискомфортные ощущения, начинают страдать нервные волокна, появляется боль и уменьшается объем движений.
Артрит связан с поражением соединительной ткани. Он может иметь различные причины: инфекционные, аутоиммунные, травматические или связанные с нарушением обмена веществ. Лучезапястный сустав может быть вовлечен в патологический процесс при ревматоидном артрите, подагре, реактивном артрите, ревматизме или системной красной волчанке.
При наличии таких заболеваний будет проявляться определенный, характерный именно для них, комплекс симптомов:
- скованность суставов по утрам, поражение мелких суставов, характерная деформация при ревматоидном артрите,
- патологии сердца, ревматические узелки и мигрирующее поражение суставов при ревматизме,
- покраснение кожных покровов, заболевания почек, легких при красной системной волчанке,
- болезненность при движении,
- воспаление запястного сустава,
- тофусы и мочекаменная болезнь при подагре.
Помимо этого наблюдаются такие симптомы воспаления лучезапястного сустава, как отеки, местное повышение температуры в области сустава, краснота кожи, уменьшение подвижности. Хроническое развитие болезни вызывает деформации суставов.
Остеоартроз связан с уменьшением плотности костной ткани в суставах. Болевые ощущения в начале болезни проявляются с нагрузкой, а затем и в состоянии покоя, в суставе слышен характерный хруст, проявляется болезненность при надавливании на сустав, уменьшается подвижность, происходит деформация пораженного сустава.
Методы диагностики
Диагностика лучезапястного сустава включает ряд клинических исследований:
Лечение
Многие сталкивались с проблемой, когда болит лучезапястный сустав, и задумывались, как его при этом лечить. Лечебный процесс лучезапястного сустава объединяет ряд методов: медикаментозное лечение, физиотерапия, лечебная физкультура, массаж и оперативное лечение.
Консервативное лечение предполагает использование защитных и компенсирующих повязок на суставы. Диетическое питание способствует нормализации обмена веществ и быстрому восстановлению тканей сустава.
В качестве медикаментозной терапии используют препараты для обезболивания, уменьшения отеков, снятия воспалений, для восстановления и поддержания стойкой ремиссии.

В качестве обезболивающих и противовоспалительных лекарств применяют препараты группы нестероидных противовоспалительных средств (НПВС) («,Ибупрофен«,, «,Нимесулид»,, «,Диклофенак«,). Эти препараты действуют комплексно и могут уменьшать отеки. Также применяют венотоники («,Тренталл»,). Они способствуют улучшению кровообращения, питания и метаболизма в тканях.
В случае инфекционных поражений проводят лечение антибиотиками («,Ципрофлоксацин»,).
Витаминные комплексы используют для улучшения питания тканей, предотвращения их разрушения и стабилизации при дегенеративных процессах. Для восстановления работы нервной системы, улучшения состояния нервных волокон назначаются витамины группы В («,Мильгамма«,, «,Нейромультивит«,). При переломах – витамины с кальцием («,Кальцемин»,). При артритах и остеоартрозах применяют хондропротекторы. Они останавливают дальнейшее разрушение хрящевой ткани суставов и улучшают их состояние.
В тяжелых случаях, когда обычное лечение не приводит к положительным результатам, применяют гормональную терапию перорально или в виде блокад («,Дипроспан»,, «,Кенолог»,).
При аутоиммунных заболеваниях используют цитостатики («,Метотрексат»,).
Лечебная гимнастика и массаж оказывают комплексное воздействие в лечении травм, остеопорозов и защемлении нервов. Они позволяют восстановить подвижность суставов, особенно после иммобилизации, устранить развитие застойных явлений и улучшить метаболизм в тканях.
Для развития лучезапястного сустава рук можно делать такие упражнения:
- положите руки на стол, сводите и разводите пальцы вместе и врозь,
- прижимая кисть к столу, поднимайте большой и указательный пальцы, не отрывая остальные,
- аналогично предыдущему упражнению, поднимайте и опускайте четыре пальца,
- сгибайте и разгибайте пальцы к ладони и обратно,
- перекидывайте мячик из одной руки в другую,
- подбрасывайте мяч одной рукой,
- соединив ладони вместе, поднимайте и опускайте предплечья.
Физиотерапевтические процедуры проводятся совместно с медикаментозным лечением. Они ускоряют процесс выздоровления, улучшают кровообращение, стимулируют питание и регенерацию поврежденных тканей, уменьшают боль и снимают отеки, уменьшают воспалительные процессы, способствуют более глубокому проникновению лекарственных средств в ткани. При этом они имеют минимум противопоказаний, аллергических реакций и побочных эффектов. Они действуют местно, непосредственно на очаг поражения.
Выбор и последовательность процедур назначает врач-физиотерапевт в зависимости от характера заболевания и состояния больного. К ним относятся ультразвук, магнитотерапия, лазеротерапия, фонофорез, парафино- и грязелечение.
Народные средства лечения можно использовать по согласованию с врачом в комплексе с консервативным лечением, не исключая последнего.
Для рук полезно делать солевые ванночки или аппликации. Для этого растворите 1 столовую ложку соли в стакане теплой воды, смочите марлю и наложите на больное место. Ее можно держать до высыхания.
Для лечения тендинита лучезапястного сустава народными средствами можно применять отвар из черемухи. Для этого 3 столовые ложки залить 1 л кипятка, настоять на водяной бане и принимать 3 раза вдень.
Свежий имбирь натереть на терке, 1 чайную ложку залить кипятком и пить 2 раза в день.
Для суставов полезны растирки из животных жиров, широко применяют барсучий и медвежий жир.
Для лечебной мази смешивают детский крем с цветками календулы. Она обладает бактерицидным и противовоспалительным эффектом. Полученную смесь наносят в качестве аппликации и оставляют на ночь.
Противовоспалительное воздействие оказывает ромашковый чай или отвар из зверобоя. Его принимают три раза в день.
Для обезболивающего компресса смешивают лимон и тертый чеснок, смесь прикладывают к больному суставу и держат 30 минут.
От гематомы поможет компресс из винного уксуса и яйца. Необходимо смешать 50 г уксуса и 1 яйцо, пропитать составом марлю и приложить на сустав до высыхания.

Компресс из лукового сока применяют при ушибах. Луковицу натирают на терке, отжимают сок, пропитывают им марлевую повязку и прикладывают ее к пораженному месту.
Операции на лучезапястном суставе проводятся в случаях тяжелых травм, при разрывах связок или переломах костей, при восстановлении поверхности сустава при артрозе. Чаще всего применяют малоинвазивные методы – артроскопию, чтобы минимизировать хирургическое вмешательство.
Для закрепления костей используют винты. Такая операция называется остеосинтез.
Блокада лучезапястного сустава проводится с целью устранения сильного непроходящего болевого синдрома и для восстановления двигательной функции сустава.
Профилактика
Зная о том, какие факторы вызывают ту или иную болезнь, можно предупредить ее возникновение. Для этого важно придерживаться простых привычек в повседневной жизни.
Регулярные занятия спортом с посильной физической нагрузкой позволят долгое время оставаться в хорошей форме, сформировать сильный мышечный корсет, развитые связки и суставы, предотвратить развитие застойных явлений в суставах. Важным моментом в спорте является правильная техника выполнения упражнения, иначе можно получить обратный эффект.
Сбалансированное питание и правильные пищевые привычки обеспечат вам сохранение оптимальной массы тела, избавят от ожирения, дистрофии, нарушений в обменных процессах и работе эндокринной и гормональной систем.
Если ваша работа связана с вредными факторами производства, например, вибрацией, необходимо пользоваться специальными защитными перчатками, поглощающими ее. Также защита рук необходима во время занятий активными видами спорта.
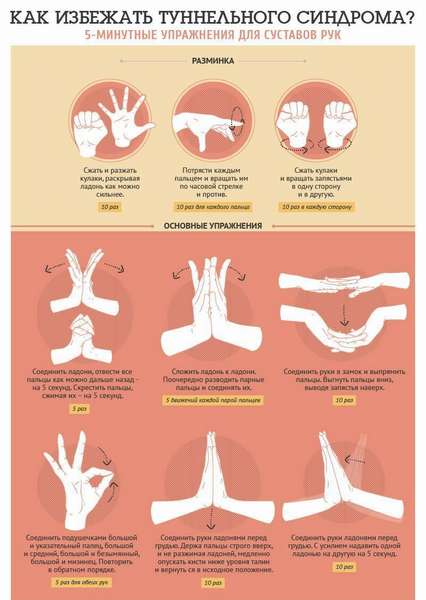
При малоподвижной работе полезно делать перерывы для физической зарядки в конце каждого часа.
Заключение
Кисти рук и лучезапястный сустав имеют очень сложную организацию. На них ложится большая функциональная нагрузка в повседневной жизни человека. Болезни, связанные с руками, многообразны – от травм до хронических дегенеративных патологий. Чтобы избежать проблем, категорически нельзя заниматься самолечением или ждать, когда боль пройдет сама. Своевременное обращение к врачу и лечение позволят сохранить здоровье суставов.

- Общая характеристика
- Причины
- Симптомы
- Лечение
- Профилактика
- Видео по теме
Кисть человека имеет сложное строение и выполняет множество функций. Несмотря на небольшие размеры, она постоянно выдерживает большие нагрузки, потому что участвует в самых разнообразных движениях. Именно кисть обеспечивает полноценную жизнь человека, позволяет ему выполнять разную работу, требующую точности, силы и координации движений. Способность к таким действиям обеспечивается сложным строением кисти: множеством суставов, мышц и связок.
Повреждение одного из компонентов приводит к потере подвижности руки. Одной из самых распространенных патологий является воспаление связок кисти руки. Это может произойти по разным причинам, у любого человека. Такое состояние вызывает серьезный дискомфорт, снижение работоспособности. Часто воспалительный процесс приводит к осложнениям или к полной неподвижности кисти. Поэтому лечить патологию необходимо как можно раньше, при появлении первых признаков.
Общая характеристика
Связки кисти представляют собой плотные, но эластичные образования. Они очень прочные, потому что стабилизируют суставы. Но эластичность связок обеспечивает им необходимую подвижность. Суставов в кисти много, и каждый из них удерживается с помощью связок. Кроме того, они служат для прикрепления мышц к костям и суставным поверхностям. Именно связки обеспечивают гибкость кисти и способность выполнять множество мелких движений. Поэтому они постоянно подвергаются большим нагрузкам.
Связочный аппарат способен выдерживать нагрузки при обычной жизни человека. Но иногда связки воспаляются. Такое чаще всего случается в результате травмы или у людей, длительное время выполняющих разные действия руками. Воспалительным заболеваниям подвержены в основном спортсмены, офисные работники, строители, музыканты, швеи, художники. Часто воспаление развивается в результате возрастных изменений. Но возникнуть такая патология может у обычных людей в любом возрасте.
Причины
Воспаление – это симптом, который развивается при различных заболеваниях. Причиной его может стать растяжение или разрыв связок, перитендинит, артрит, туннельный синдром, остеоартроз, болезнь де Кервена. Но, несмотря на такое разнообразие патологий, при которых возникает воспаление, причины его почти всегда одинаковы:
- подъем тяжестей или выполнение силовых упражнений без растяжки может привести к повреждению связок;
- постоянные однообразные нагрузки на кисть;
- падение на руку или ушиб часто вызывает отек и воспаление близлежащих тканей;
- попадание инфекции в сустав;
- деформация хрящевой ткани, вызывающая напряжение связок;
- аллергические реакции;
- переохлаждение;
- нарушение обменных процессов, гормональные сбои, эндокринные патологии;
- возрастные изменения, приводящие к потере эластичности соединительной ткани.
Различные повреждения структур кисти являются самой распространенной причиной воспаления связок. Травмам подвержены все люди, даже дома можно растянуть связки, получить ушиб или вывих. Любое повреждение костей, суставов, а особенно самих связок, приводит к их воспалению. Больше всего подвержены травмам связки запястья и большого пальца. Именно они часто подвергаются большим нагрузкам.
При этом возникает сильная боль, которая возрастает при движении. Появляется отек и покраснение над травмированным участком. Часто кисть теряет способность двигаться. Очень важно после травмы пройти обследование, так как серьезное повреждение, например, разрыв связок или трещину в кости тяжело определить. А при неправильном лечении такие травмы могут вызвать осложнения.
Из всех воспалительных заболеваний кисти перитендинит является самым распространенным. Развивается патология из-за длительных однообразных нагрузок на кисть, например, при вышивании, вязании, работе за компьютером, занятии спортом. Иногда причиной воспаления может стать инфекция или аллергическая реакция.
Патология вызывает ноющую боль в области пораженной связки, она усиливается при пальпации или при движении. Постепенно развивается отек, кожа краснеет. Характерным признаком перитендинита является также поскрипывание при движении кистью.
Часто связки воспаляются из-за различных заболеваний суставов. Им подвержены люди любого возраста, но в основном от таких болезней страдают после 40 лет. Артрит – это воспалительное заболевание суставов. Оно развивается вследствие травмы, попадания инфекции в сустав, аллергической реакции или аутоиммунных патологий. Если это заболевание не лечить, то воспаление распространяется на окружающие мягкие ткани – больше всего от этого страдают именно связки.
Воспалиться они могут также при артрозе. Это дегенеративно-дистрофическое заболевание часто поражает суставы пальцев рук. Оно хроническое, и при его прогрессировании разрушение хряща приводит к разрастанию остеофитов, к деформации суставов. Из-за этого сильно раздражаются окружающие мягкие ткани, особенно связки. В них развивается воспалительный процесс.
Часто развивается воспаление связок в области запястья. Оно случается из-за постоянных однообразных нагрузок или длительном поддержании неудобного статического положения кисти. В результате воспаления связки утолщаются и сдавливают срединный нерв. Его раздражение еще больше усиливает воспалительный процесс.
Эта патология вызывает сильные боли, онемение пальцев, покалывание. Иногда кисть теряет способность удерживать предметы, онемение и боль распространяется на всю ее поверхность. Серьезным последствием отсутствия лечения этой патологии может стать атрофия мышц.
Так называется стенозирующий лигаментит тыльной связки запястья. Возникает воспаление в основном у людей, которые часто выполняют однообразные движения кистью и большим пальцем. Причиной патологии может также стать травма или попадание инфекции.
В результате воспаления возникают боли и дискомфорт при движениях. Обычно на запястье обнаруживается один болезненный участок. Он заметен по небольшой припухлости, так как толщина связок увеличивается. Обычно кожа при этой патологии не меняет цвет, воспаление не распространяется. Но при запущенном течении может развиться периостит и другие осложнения.
Симптомы
Воспаление связок может возникать при различных патологиях. Они, конечно же, имеют свои характерные признаки. Но есть и общие симптомы, по которым можно распознать наличие воспалительного процесса. Прежде всего, это боль. Она может быть разной интенсивности. В основном болевые ощущения возникают при надавливании на пораженный участок или при движении. Но при прогрессировании воспалительного процесса они могут стать постоянными.
Ноющие или резкие боли сильно ограничивают подвижность кисти. Больной оберегает ее, старается лишний раз не выполнять никаких действий. А иногда это даже невозможно, например, при разрыве связок или в запущенных случаях, когда происходит атрофия мышц. При некоторых патологиях движения сопровождаются отчетливым звуком щелчков или поскрипывания. А иногда наблюдается нестабильность суставов.
Внешне признаки воспаления обычно хорошо заметны. Развивается отек, часто он распространяется по кисти, но может локализоваться только над пораженной связкой. При сильном воспалительном процессе происходит изменение цвета кожи: она краснеет, при травме может появиться кровоизлияние.
Хотя воспаление проявляется одинаково, оно может быть симптомом разных патологий. Поэтому лечение зависит от особенностей заболевания. Только устранив причину, можно справиться с воспалением. Поэтому очень важно пройти обследование и поставить точный диагноз. Для этого нужно обратиться к хирургу или травматологу. Кроме внешнего осмотра, назначается рентгенография, МРТ или УЗИ. Такая диагностика поможет выявить поражение суставов, травмы, наличие тендинита или ущемления нервов.
Лечение
Не стоит игнорировать дискомфорт в кисти руки. Со временем небольшие боли при движении могут перерасти в серьезную патологию. Воспаление само не проходит, его обязательно нужно лечить. Но для этого мало обезболивающих таблеток или противовоспалительных мазей. Обязательно нужно устранить его причину. Поэтому кроме общего комплексного лечения воспалительного процесса назначаются специфические меры, направленные на терапию основного заболевания.
Это могут быть антибактериальные средства, если патология вызвана инфекционным артритом или травмой с повреждением кожи. При артрозе для восстановления хрящевой ткани назначаются хондропротекторы.
Но помимо этого обязательно проводится комплексное лечение воспаления самих связок. Желательно, чтобы его методы выбрал врач, так как они зависят от индивидуальных особенностей заболевания. Но всегда начинается лечение с обездвиживания конечности. Для этого применяется эластичный бинт, гипсовая лонгета или специальный бандаж. Фиксирующая повязка помогает ограничить движения кисти и предотвращает прогрессирование патологии.
При травме очень важно правильно оказать первую помощь: для профилактики отека и воспаления нужно сразу приложить к поврежденному месту холод. Это поможет уменьшить боль. Но во всех остальных случаях при воспалении лед лучше не прикладывать, пока не установлена его причина.
Кроме иммобилизации на начальных этапах патологии назначается комплекс мер консервативной терапии:
- обезболивающие и противовоспалительные препараты;
- наружные средства в виде мазей или компрессов;
- физиотерапевтические процедуры;
- массаж;
- лечебная гимнастика.
При серьезном воспалительном процессе, если не помогает консервативная терапия, назначается операция. Она нужна также при разрыве связок, серьезном ущемлении нерва, разрастании остеофитов с поражением мягких тканей. Без такого лечения возможна потеря подвижности кисти. Особенно важно как можно скорее провести операцию после травмы. Если не ушить связки в течение суток, в них начинаются необратимые изменения. Может развиться контрактура, приводящая к нарушению функций кисти.
Прежде всего, назначаются обезболивающие или нестероидные противовоспалительные средства. Это может быть Диклофенак, Нурофен, Нимесулид, Кетанов, Пенталгин. Сначала их принимают в таблетках, потом можно перейти на местное применение. Мази имеют разное действие, поэтому лучше выбирать их после консультации с врачом. Например, сразу после травмы эффективны охлаждающие препараты – Гевкамен, для снятия воспаления и отечности – Найз, Кетопрофен, Апизартрон. Есть также рассасывающие и согревающие мази, которые применяются только при некоторых патологиях: Финалгон, Троксерутин, Капсикам.
Если боли сильные и не проходят после приема НПВП, иногда назначают местные блокады Новокаином или Лидокаином. В самых серьезных случаях возможно применение кортикостероидов: Кортизона, Дипроспана, Кеналога.
Кроме обезболивания необходимо также восстанавливать функции связок. Для этого назначаются препараты, улучшающие обменные процессы и кровообращение. Это общеукрепляющие средства, поливитамины. Назначаются с этими целями Лизина Эсцинат, снимающий отеки, Нейрорубин, содержащий витамины группы В. При некоторых патологиях, например, при остеоартрозе, применяются хондропротекторы.
С успехом применяется в борьбе с воспалением связок физиотерапия. Назначаются разные методы, но наиболее эффективна ударно-волновая терапия. Эти сфокусированные волны уменьшают боли, нормализуют тонус связок, уменьшают воспаление.
Кроме УВТ, назначаются другие процедуры:
- ультразвук;
- электрофорез с Лидазой или экстрактом алоэ;
- магнитотерапия;
- УФО;
- микроволновые токи;
- инфракрасное или лазерное облучение;
- грязелечение;
- парафиновые аппликации;
- минеральные ванны.
Можно лечить воспаление связок также домашними средствами. Но желательно их использовать только как дополнение к терапии, назначенной врачом. Народные средства помогут снять боль и воспаление, ускоряя восстановление подвижности кисти за счет нормализации кровообращения и обменных процессов. Но они не устраняют причину воспаления.
Можно использовать один из таких рецептов:
- делать ванночки из сенной трухи, отвара зеленых ягод бузины или веток сосны;
- полезны компрессы из отваров девясила, окопника, календулы или пастушьей сумки;
- внутрь принимать отвары полыни или семян подорожника;
- хорошо снимает воспаление компресс из смеси измельченного лука с сахаром или морской солью;
- смазывание пораженного места маслами лаванды, гвоздики или герани не только уменьшает воспаление, но и ускоряет восстановление подвижности связок;
- эффективен компресс из голубой глины с яблочным уксусом;
- помогает снять воспаление и боль измельченный сырой картофель, корень хрена или редька.
Профилактика
Кисти рук очень важны в повседневной жизни человека и профессиональной деятельности. Боли и ограничение подвижности сильно снижают не только работоспособность, но и качество жизни. Поэтому лучше предотвращать патологии связок, избегать травм и переохлаждения.
Для профилактики воспалительных процессов можно воспользоваться советами, которые помогут предотвратить развитие воспалительного процесса:
- регулярно пить чай с корнем имбиря;
- как можно чаще употреблять куркуму;
- при занятии спортом обязательно проводить разминку и не допускать перегрузок;
- отказаться от употребления алкоголя, наркотических средств;
- следить за своим весом;
- правильно питаться, чтобы не допускать недостатка необходимых микроэлементов;
- делать массаж и гимнастику для рук, особенно если работа связана с их напряжением.
Воспалительные заболевания связок кистей рук могут развиваться в любом возрасте, у любого человека. Чтобы не допустить их осложнений, нужно вовремя начинать лечение. Не стоит игнорировать боли и дискомфорт в кистях, так как это может привести к потере подвижности руки.
Читайте также:


