Васкулит что это за болезнь хортона
Одной из крайне опасных в плане прогноза болезней является гигантоклеточный височный артериит. По-другому она еще зовется болезнь Хортона. Чаще страдают пациенты в возрасте от 50 лет и старше.
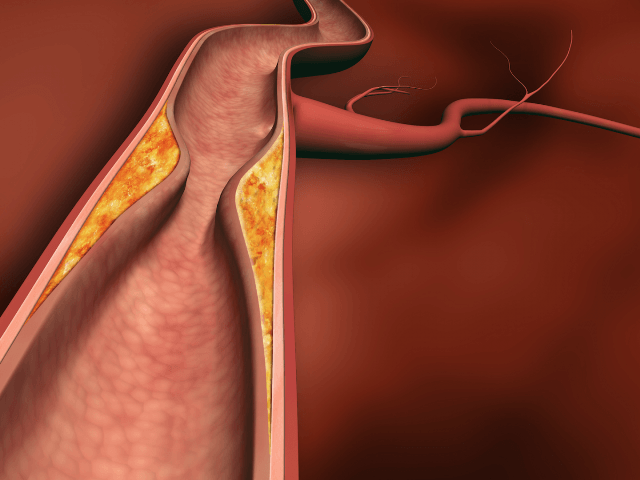
В ходе патологического состояния у больного отмечается воспаление сосудистой стенки и образование гранулем в височной артерии. Как следствие серьезно страдает глазная артерия. Нелеченное состояние с вероятностью 100% приводит к слепоте рано или поздно.
Код болезни по МКБ-10 — M31.5. А височный артериит с ревматической полимиалгией — M31.6.
Как выглядят признаки гигантоклеточного височного артериита и как лечат пациента, разбираем ниже.
Немного о болезни: патогенез
Артериит гигантоклеточный назван болезнью Хортона в честь американского доктора, который подробно описал патологию в 1932 году. Височный артериит относят к группе системных васкулитов. Дело в том, что в ходе развития воспаления на стенках височной артерии образуются гранулемы (наросты), которые со временем перекрывают просвет сосуда и сильно нарушают кровоток в зоне головы.
Средний возраст пациентов, страдающих височным артериитом — 50-70 лет. При этом чаще болеют женщины, чем мужчины. Молодые люди не страдают болезнью Хортона. В основном патология встречается в странах Скандинавии и в регионах Северной Европы.
Причины болезни Хортона
Медики считают, что основной толчок к развитию патологии — это естественный процесс старения артерий в организме пациента. Но значительно ухудшить ситуацию могут и такие факторы:
- Расстройства гормонального фона;
- Наследственность;
- Перенесенные вирусные инфекции;
- Частые стрессы;
- Прием антибиотиков в больших количествах и бесконтрольно.
Клиническая картина
Симптомы при прогрессировании височного ангиита (артериита) можно поделить на три вида:
- Болевой синдром. Тут у пациента явно выражена боль в области виска со стороны воспаленной артерии и в нижнечелюстной зоне, поскольку сильно страдает тройничный нерв. Болезненность усиливается при наклоне головы, её поворотах, при жевании и даже разговоре. Больной ощущает явную пульсацию в височной артерии. Боль напоминает мигрень. Длится она с постоянной стабильностью. При прикосновении к височной артерии болезненность усиливается. Изредка возможно лихорадочное состояние (38-39 градусов). Налицо апатия и снижение аппетита. При ухудшении состояния пациент ощущает боль в мышцах плечевого пояса, бедер и ягодиц. Состояние называют полимиалгией.
- Сосудистый синдром. На фоне воспалительного процесса в артерии у больного в зоне поражения сосуда проявляется покраснение и припухлость. В окружающей зоне проявляются узелковые образования под волосами, напоминающие узелковый полиартериит.
- Синдром потери зрения. Эта симптоматика проявляется уже как следствие прогрессирующего заболевания. То есть если воспаление длится 2 и более месяцев, у пациента начнется расстройство зрения. Сначала больной будет ощущать двоение в глазах и возможно помутнение. Глаза начнут болеть.

Важно: Если здоровьем не заняться серьезно, рано или поздно случится ишемия глазного нерва. Это приводит к внезапной потере зрения.
Возможные осложнения
Вылечить пациента при своевременно начатой терапии можно почти полностью. Так утверждает современная медицина. Однако основная опасность патологии кроется в том, что на начальных стадиях она практически незаметна. Лечение, как правило, начинают уже при явных признаках. А это значит, что височный артериит прогрессирует уже более месяца.
Самыми серьезными осложнениями невовремя начатого лечения являются:
- Внезапная слепота;
- Инсульт;
- Инфаркт миокарда.
Диагностика болезни Хортона
Чтобы поставить точный диагноз, лечащий врач назначает пациенту такие методы диагностического обследования:
- Визуальный осмотр. При височном артериите у больного отчетливо визуализируется припухлость височной артерии, ощущается боль при надавливании на нее.
- Лабораторные исследования. В анализе крови выявляют повышенную СОЭ и анемию.
- Ангиография. Позволяет исследовать состояние височной артерии с помощью введения в кровяное русло рентгенконтрастного вещества.
- Биопсия височной артерии. Здесь состояние пациента изучают на клеточном уровне через забор тканей артерии.
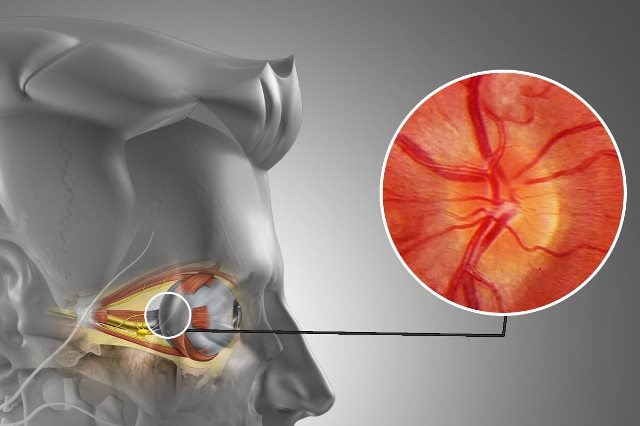
- Офтальмоскопия. Изучение глазного дна пациента на предмет изменений в зрительном нерве, сетчатке и сосудах глазного дна.
Важно: при выявлении хотя бы трех основных признаков, подтверждающих недуг, нужно как можно скорее начать лечение. Однако чаще врач даже без результатов диагностики уже назначает предварительную медикаментозную атаку на сосуды, чтобы избежать невралгии глазного нерва (поражения глазного нерва).
Лечебные мероприятия
В качестве основной тактики лечения выбирается медикаментозная. С помощью лекарственных средств и препаратов удается значительно подкорректировать состояние пациента. Используют лекарства таких групп:
- Ангиопротекторы. Препараты, укрепляющие сосудистую стенку.
- Антикоагулянты. Лекарства, препятствующие тромбообразованию и улучшающие ток крови. Здесь популярен Гепарин сначала внутривенно, при улучшении состояния — перорально и наружно.
- Глюкокортикостероиды. Лечение гормонами назначают в тяжелых случаях, когда болезнь зашла далеко и уже затронула глазной нерв. Чаще используют Преднизолон. Терапия глюкокортикостероидами длится до 9-12 месяцев.
- Витамины. В основном назначают никотиновую кислоту. Она повышает иммунитет и препятствует развитию атеросклероза.
- Цитостатики. В очень тяжелых случаях пациенту назначают Метотрексат, который угнетает активность иммунной системы.
Важно: хирургическое вмешательство показано пациенту только в крайне тяжелых случаях — тромбоз пораженного сосуда, его аневризма или злокачественные образования.
В ходе лекарственной терапии врач постоянно контролирует почечные и печеночные изменения пожилого пациента. Параллельно медикаментами поддерживают стабильную работу органов ЖКТ.
Совет: на весь период лечения и после него нужно придерживаться диетического питания. Из рациона исключают алкоголь, шоколад, кофе и цикорий, крепкий черный чай, жирные виды мяса и рыбы.
Категорически запрещено использовать любые народные методы в лечении болезни Хортона. Все самостоятельные мероприятия могут привести к ухудшению состояния. Поэтому в первую очередь при выявлении подозрительных симптомов стоит поспешить к семейному врачу.

Профилактика гигантоклеточного артериита
Чтобы не лечиться от болезни Хортона, можно предотвратить её развитие. Для этого стоит придерживаться таких профилактических мер:
Важно помнить, что при выполнении всех рекомендаций доктора пациенту удается значительно улучшить свое состояние. Как правило, при своевременно оказанной лекарственной помощи прогноз для больного благоприятен. Патанатомия подтверждает, что случаев летальности от болезни Хортона не насчитывают даже 0,3% от всех общих.

С возрастом в человеческом организме происходят изменения, которые касаются разных органов и систем, в том числе средних и крупных артерий.
В результате начинают развиваться серьезные заболевания и патологии, способные привести к самым печальным последствиям и даже летальному исходу. Одна из таких болезней носит название гигантоклеточный артериит.
Общая информация

Гигантоклеточный артериит (альтернативные названия – синдром Хортона, болезнь Хортона) представляет собой воспалительное заболевание средних и крупных артерий. В их стенках начинается процесс скапливания аномальных гигантских клеток, который со временем захватывает все новые и новые участки.
Происходит утолщение артериальных оболочек, сужение просветов сосудов и образование пристеночных тромбов, нарушающих кровоток в местах поражения вплоть до полного его прекращения. Болезнь может охватывать любые артерии, но чаще всего страдают сонные, черепные и височные (височный артериит встречается наиболее часто). Изредка в воспалительный процесс вовлекаются вены.
Чаще всего гигантоклеточный артериит диагностируется у людей пожилого возраста и встречается примерно в 1 случае из 1000. Средний возраст пациентов – 70 лет, причем 65% от общего количества больных составляют женщины.
Причины
Причины болезни Хортона до конца не выяснены, но большинство специалистов сходятся во мнении, что основными ее причинами выступают иммунные нарушения, характеризующиеся преобладанием вирусов и бактерий в местах поражения. Часто заболеванию предшествуют микоплазменная, парвовирусная и хламидийная инфекции.

После попадания патогенных микроорганизмов в организм они начинают активно вырабатывать антитела к иммунитету, провоцируя аутоиммунное воспаление. Оно негативно сказывается на функционировании кровеносной системы, приводит к сужению просветов артерий, нарушению кровотока и кислородному голоданию клеток.
К факторам, провоцирующим развитие гигантоклеточного артериита, относят также туберкулез, вирусы гриппа и гепатита. Не исключается наличие наследственной и генетической предрасположенности: многие пациенты являются носителями генов А10, В14, HLA и В8.
Виды и формы
В зависимости от локализации и патогенеза болезнь Хортона условно подразделяют на следующие виды:
- локализированный гигантоклеточный артериит распространяется только на одну группу сосудов;
- ревматическая полимиалгия, характеризующаяся обширным воспалительным процессом;
- обширный гигантоклеточный артериит, который объединяет в себе височный артериит и ревматическую полимиалгию;
- поражение крупных артерий организма.
Характер поражений при развитии заболевания бывает сегментным и очаговым. В первом случае оно затрагивает отдельные структуры, а во втором имеет место массовое нарушение целостности сосудов.
Опасность и осложнения
Опасность гигантоклеточного артериита заключается в том, что поражение артерий часто остается незамеченным, из-за чего возникает риск развития осложнений. Самое распространенное из них – поражение артерий глаз, ведущее к частичной или полной слепоте. В число осложнений входят также инсульты и инфаркты, которое могут развиваться на фоне общей картины заболевания.
В общем же прогноз для жизни пациентов благоприятный – количество летальных исходов не превышает среднестатистические показатели других возрастных патологий.
Симптомы
Среди симптомов болезни Хортона выделяют общие и сосудистые симптомы, а также поражения органов зрения.
Общие симптомы:

- длительное или эпизодическое повышение температуры до 38-39 о С, лихорадка;
- отсутствие пульса в периферических артериях;
- частые головные боли, которые могут возникать даже при расчесывании волос;
- дискомфортные ощущения в области лица: боли, покалывание, жжение, онемение при еде или разговоре;
- отсутствие аппетита, утомляемость, слабость, потеря массы тела;
- нарушения сна, раздражительность, депрессия;
- тупая боль в мышцах и суставах.
Сосудистые симптомы:
- уплотнение, болезненность и покраснение артерий (височных, теменных и т.д.);
- появление узелков на волосистой части головы;
- при поражении других крупных артерий появляются характерные для патологического процесса симптомы: хромота, инсульты, инфаркты миокарда и других органов.
Распознать запущенный височный артериит несложно — сосуды увеличиваются, как на этом фото:

Поражения глаз:
Когда обращаться к врачу?
Чтобы избежать развития опасных осложнений, пациент должен обратиться к врачу даже при малейшем подозрении на болезнь Хортона: хронических болях в области головы и лица, постоянной усталости, частых повышениях температуры тела и т.д.
Лечением патологии занимается врач-ревматолог, который должен внимательно выслушать жалобы больного и назначить дополнительные исследования.
О диагностике и методах лечения синдрома Такаясу, характерным симптомом которого является отсутствие пульса, читайте тут.
Не менее важно знать заранее все о болезни Рейно: ее диагностике, симптомах и лечении. Всё здесь.
Диагностика
Выявление гигантоклеточного артериита осложняется тем, что он имеет схожую с другими заболеваниями симптоматику. Диагноз ставится на основе следующих анализов и исследований:

- Общий и биохимический анализ крови. У больных отмечается резкое повышение СОЭ, сопровождающееся умеренной анемией и постоянной или эпизодической лихорадкой, а также гипер альфа- и гамма-глобулинемия.
- Внешний осмотр. Включает пальпацию артерий и вен, которые при наличии заболевания могут быть уплотненными, припухшими или болезненными.
- Биопсия височной артерии. Под местной анестезией у пациента берут срез тканей височной артерии, который потом тщательно исследуется под микроскопом с целью выявления зараженных клеток. Метод позволяет подтвердить или опровергнуть наличие заболевания практически со 100%-ной вероятностью.
- Ангиография. Процедура рентгенологического исследования артерий и вен, которая дает возможность определить место сужения и степень распространения воспалительного процесса.
- Офтальмоскопия. Исследование органов зрения, с помощью которого у больных гигантоклеточным артериитом можно выявить развитие ишемического неврита глазного нерва и других осложнений.
Лечение
Лечение рекомендуется продолжать примерно в течение месяца, после чего дозу постепенно снижают с таким расчетом, чтобы терапия была отменена за 10-12 месяцев.
Подобная схема дает хорошие результаты у 90% больных и позволяет нормализовать температуру тела и уровень СОЭ в крови.
Гормональная терапия на сегодняшний день считается единственным способом лечения, который может быстро подавить симптомы и проявления гигантоклеточного артериита. Эффективность других методик пока что не нашла подтверждения.
Узнайте больше о височном и иных формах болезни Хортона из этого видео:
О причинах и признаках расслоения аорты вы можете узнать из этой публикации.
Чем опасен облитерирующий тромбангиит нижних конечностей и как его лечить — выясните, нажав сюда.
Профилактика
Так как причины болезни Хортона пока что не выяснены, в качестве профилактики больным рекомендуются общие меры по укреплению организма (здоровый образ жизни, отказ от вредных привычек, умеренные физические нагрузки), а также своевременное лечение инфекционных заболеваний.
Дважды в год пациенты должны проходить обязательное медицинское исследование, а при возникновении подозрений на рецидив немедленно обращаться к врачу.
Согласно исследованиям и практическим наблюдениям, основным фактором риска развития болезни Хортона можно считать пожилой возраст. Люди, перешагнувшие пятидесятилетний рубеж, должны с повышенным вниманием относиться к своему здоровью и помнить о том, что при своевременной диагностике и адекватном лечении заболевания можно добиться стойкой и длительной ремиссии.
Гигантоклеточный темпоральный артериит (болезнь Хортона) — воспалительное заболевание (васкулит) с аутоиммунным механизмом развития, поражающее преимущественно крупные и средние интра- и экстракраниальные сосуды. Наиболее часто наблюдается воспаление сосудистой стенки ветвей наружной сонной артерии. Диагностика болезни Хортона включает клиническое и неврологическое обследование пациента, оценку лабораторных данных, состояния органа зрения и результатов биопсии височной артерии, проведение УЗДГ, МРТ и КТ головного мозга. Лечение болезни Хортона состоит из начальной и поддерживающей терапии глюкокортикоидами. Оно проводится в течение двух лет и может быть отменено только в случае отсутствия рецидивов.
- Причины возникновения болезни Хортона
- Симптомы болезни Хортона
- Диагностика болезни Хортона
- Лечение и прогноз болезни Хортона
- Цены на лечение
Общие сведения
Болезнь Хортона носит свое название по имени американского врача Хортона, впервые описавшего ее в 1932 году. Второе название — темпоральный (височный) артериит — заболевание получило в связи с тем, что в большинстве случаев оно протекает с поражением височной артерии. Клиническая ревматология включает болезнь Хортона в группу системных васкулитов, к которой также относятся болезнь Такаясу, узелковый периартериит, болезнь Кавасаки, гранулематоз Вегенера.
Болезнь Хортона чаще встречается в странах Северной Европы и Скандинавии, где заболеваемость составляет 15-35 человек на 100000. Значительно ниже заболеваемость в азиатских, арабских странах и Японии, где она составляет 1,47 на 100000 человек. Наиболее подвержены развитию болезни Хортона люди пожилого возраста (после 50 лет), пик заболеваемости приходится на возрастную группу около 70 лет. Женщины болеют болезнью Хортона чаще мужчин. На 3 заболевших мужчин приходится примерно 5 женщин.

Причины возникновения болезни Хортона
Ведущим механизмом в развитии болезни Хортона считается нарушение иммунной реакции по типу аутоиммунного процесса. В подтверждение этого у многих заболевших выявляются антитела к иммуноглобулинам М и А, наблюдается отложение циркулирующих иммунных комплексов в эластическом слое сосудистой стенки пораженной артерии.
В качестве провоцирующих факторов болезни Хортона предположительно указываются инфекционные агенты, в основном вирусы (вирусный гепатит, грипп, герпес). У 33% пациентов с болезнью Хортона в крови выявляются Hbs-антигены и антитела к ним, Hbs-антиген нередко обнаруживается и в стенках пораженных артерий. Выявленное во многих случаях болезни Хортона носительство генов HLA В14, А10, В8 подтверждает мнение большинства авторов о существовании генетической предрасположенности к развитию заболевания.
Симптомы болезни Хортона
Проявления болезни Хортона могут возникать постепенно на протяжении нескольких недель. В других случаях, как правило, после перенесенного ОРВИ или другой вирусной инфекции, наблюдается острое начало. Составляющими типичной клинической картины болезни Хортона являются: общая симптоматика, сосудистые проявления и поражение органа зрения.
Общие симптомы болезни Хортона включают достигающую фебрильных цифр лихорадку, интенсивную головную боль, анорексию, снижение массы тела, повышенную утомляемость, нарушение сна, артралгии и миалгии. Головная боль при болезни Хортона может быть одно- или двусторонней, имеет пульсирующий тупой характер и зачастую височную локализацию, усиливается ночью и нарастает в течение 2-3 недель. Она может сопровождаться болезненностью кожи головы, острыми болями и онемением в области лица, болью при жевании. Миалгии, как правило, захватывают мышцы плечевого и тазового пояса. Их симптоматика сходна с ревматической полимиалгией.
Сосудистые проявления болезни Хортона выражаются в уплотнении и болезненности при прощупывании теменных и височных артерий, часто наблюдается отсутствие их пульсации. При пальпации волосистой части головы выявляются узелки. Нередко при осмотре пациента с болезнью Хортона обнаруживается отечность и покраснение кожи в височной области. Поражения отдельных ветвей внутренней сонной артерии проявляются приступами транзиторных ишемических атак или ишемическим инсультом соответствующего участка головного мозга. В редких случаях болезни Хортона наблюдаются поражения других крупных артерий, характеризующиеся соответствующей симптоматикой. Они могут приводить к развитию перемежающейся хромоты и инфарктов соматических органов, в том числе инфаркта миокарда.
Диагностика болезни Хортона
Совокупность клинических признаков, характерный возраст пациентов, лабораторные данные, результаты биопсии височной артерии, заключения окулиста и невролога в большинстве случаев позволяют своевременно диагностировать болезнь Хортона. Положительный эффект глюкокортикостероидной терапии также говорит в пользу правильно поставленного диагноза.
Клинический анализ крови при болезни Хортона обычно выявляет гипохромную анемию, лейкоцитоз и значительное ускорение СОЭ (50-70мм/ч), в биохимическом анализе крови характерна диспротеинемия с уменьшением количества альбуминов, повышение Ig G. На консультации окулиста проводят определение остроты зрения и осмотр глазного дна. Для выявления сосудистых нарушений головного мозга производят неврологический осмотр пациентов с болезнью Хортона, УЗГД экстракраниальных сосудов и глазных сосудов, КТ и МРТ головного мозга, ангиографию сосудов головного мозга.
Гистологическое исследование материалов биопсии височной артерии выявляет характерные для болезни Хортона изменения в виде утолщения внутреннего и среднего слоя сосудистой стенки; образования в стенке сосуда гранулем и скоплений гигантских клеток, лимфоцитарных инфильтратов; пристеночного тромбоза; сужения просвета пораженного сосуда. Однако отсутствие характерной гистологической картины при наличии типичных клинических симптомов не исключает диагноз болезни Хортона. Это связано с тем, что поражение артерии носит сегментарный характер и в ходе биопсии возможно взятие непораженного участка артерии. Дифференциальная диагностика болезни Хортона проводится с ревматической полимиалгией, мигренью, болезнью Такаясу, фибромиалгиями.
Американской Ревматологической Ассоциацией разработаны диагностические критерии болезни Хортона, специфичность которых по мнению авторов достигает 91,2%. К ним относятся: возраст заболевших старше 50 лет; возникновение характерной головной боли; не связанные с атеросклерозом изменения височной артерии (уплотнение, снижение пульсации, болезненность); показатели СОЭ более 50 мм/ч; типичная гистологическая картина при биопсии височной артерии. Диагноз болезни Хортона ставится в случае наличия 3 из 5 указанных признаков.
Лечение и прогноз болезни Хортона
Терапия болезни Хортона осуществляется преимущественно глюкокортикоидными гормонами. Начальная терапия проводится преднизолоном, доза которого зависит от наличия поражений крупных артерий и осложнений со стороны зрения. Острое возникновение нарушений зрения является показанием для пульс-терапии высокими дозами метилпреднизолона. Постепенное снижение дозы препарата при болезни Хортона может быть начато не ранее, чем через месяц от начала терапии. Еженедельно снижая дозировку преднизолона на 10%, постепенно переходят на поддерживающую дозу. В среднем лечение болезни Хортона продолжается 2 года и может быть отменено при отсутствии признаков заболевания в течении полугода на фоне поддерживающей терапии преднизолоном.
При отсутствии ожидаемого эффекта глюкокортикоидной терапии или из-за наличия выраженных побочных эффектов при ее проведении переходят на лечение цитостатиками (циклофосфамид, метотрексат). В качестве симптоматической терапии болезни Хортона возможно применение противовоспалительных препаратов, антикоагулянтов и вазодилятаторов.
Прогноз для жизни у пациентов с болезнью Хортона благоприятный. Как правило, заболевание хорошо поддается лечению. Однако возможна потеря зрения, артериальные тромбозы и возникновение осложнений в связи с проводимой глюкокортикоидной терапией.
Гигантоклеточный (височный) артериит (болезнь Хортона) — гранулематозный артериит, возникающий у лиц старше 50 лет и характеризующийся своеобразной клинической картиной с обязательным поражением височных артерий, избирательным вовлечением ветвей глазничных артерий и частым сочетанием с ревматической полимиалгией.
В 1880 г. заболевание достаточно полно было описано J. Hatchinson, наблюдавшим больного с головной болью и резким набуханием височных артерий. В 1932 г. В. Horton подробно описал клиническую картину заболевания, характеризующуюся лихорадкой, похуданием в сочетании с болью в теменной области и изменением сосудов сетчатки. Им же было дано морфологическое описание гигантоклеточного гранулематозного артериита. С этого времени данное заболевание стало описываться в литературе по имени автора — болезнь Хортона (БХ).
Заболеваемость БХ, по данным эпидемиологических исследований, варьирует в широких пределах: от 0,49 до 15—30 на 100 тыс. населения в возрасте старше 50 лет, что объясняется использованием различных диагностических критериев, а также географическими факторами. Отмечается повышение заболеваемости в северных широтах. Заболеваемость БХ на седьмом и восьмом десятилетии жизни почти в 3 раза выше, чем на шестом.
Этиология заболевания неизвестна. Несколько чаще болеют женщины. Предполагают наличие генетической предрасположенности в связи с тем, что заболевание связано с частым выявлением HLA-DR4. Резкое повышение заболеваемости у людей старше 50 лет и преобладание среди них женщин свидетельствует о роли возрастных и гормональных изменений в развитии БХ.
Патоморфология
Патоморфологическая картина БХ характеризуется системностью поражения артериального русла, своеобразием локализации основных зон поражения и наличием гигантских клеток в составе инфильтрата. При БХ может быть поражен любой артериальный бассейн, но чаще всего (практически во всех случаях) находят изменения аорты и отходящих от нее крупных сосудов. С уменьшением калибра артерии признаки воспаления отмечаются реже (в коронарных артериях — в 42%, почечных — в 32%, абдоминальных — в 40% случаев).
Эту закономерность некоторые авторы объясняют убылью по мере уменьшения калибра артерии эластического каркаса кровеносных сосудов, который, по-видимому, служит основным объектом поражения при БХ. Исключением является поражение у большинства больных височных и глазничных артерий, причина которого остается неизвестной.
Не вызывает сомнений иммунопатологическая характеристика изменений сосудов при БХ. Внутри- и внеклеточные отложения иммуноглобулинов и комплемента выявляются с большим постоянством в биоптатах височных артерий.
Предполагается, что основной структурой, на которую направлена иммунопатологическая реакция, является эластиновое волокно артерии.
Клиническая картина БХ складывается из различных сочетаний синдромов, перечисленных в соответствии с частотой встречаемости:
• синдром поражения артерий черепа и глаз;
• общие неспецифические признаки заболевания;
• ревматическая полимиалгия;
• синдром дуги аорты;
• синдром поражения артерий среднего калибра внечерепной локализации.
Классический вариант БХ включает поражение артерий черепа, главным образом височных артерий, а также артерий глаз. Типично острое или подострое начало. Как правило, в первые дни и недели заболевания преобладают общие симптомы, а появление локальных признаков болезни отмечается несколько позже. Боли развиваются в своде черепа, почти всегда захватывают височные области и носят постоянный и интенсивный характер, иногда становятся мучительными.
В ряде случаев они могут локализоваться также в области нижней челюсти и усиливаться при жевании (12%) и широком открывании рта, а также сопровождаться судорогами или ощущением стягивания жевательных мышц (эквивалент перемежающейся хромоты) вследствие артериита лицевой артерии. Данные жалобы могут быть единственными проявлениями БХ, поэтому их активному выявлению придают большое значение в диагностике заболевания. Пальпация зон, где локализуется головная боль, всегда болезненна.
Наиболее часто отмечается болезненность ствола височной артерии и ее фронтальной и париетальной ветвей. Они могут уплотняться и при этом отчетливо контурироваться под кожей. Боли в области черепа могут со временем самостоятельно проходить без лечения. Пульс на одной или обеих височных артериях становится слабым или полностью исчезает. Реже поражаются другие ветви наружной сонной артерии, что может приводить к появлению болей в полости рта и глотке, потере вкусовых ощущений и даже некрозу языка, сопровождаться шумом в ушах или снижением слуха. Гистологические признаки артериита могут отмечаться и при внешне неизмененных височных артериях.
Поражение органа зрения встречается у 25—50% больных, первые симптомы появляются обычно через 2-4 недели от начала заболевания. Больные предъявляют жалобы на ухудшение зрения, боль в глазных яблоках, диплопию (12%). Могут наблюдаться ирит, конъюнктивит, склерит и др. Такое разнообразие зрительных расстройств обусловлено артериитом задней цилиарной артерии и отдельных ветвей глазничных артерий. Развитие внезапной односторонней необратимой слепоты считается специфическим симптомом БХ и наблюдается в среднем у 36% больных.
Чаще всего слепота обусловлена окклюзией задних коротких ресничных артерий, питающих передний отрезок зрительного нерва. На глазном дне отмечаются отек и бледность диска зрительного нерва, признаки инфаркта всего диска или его сегментов, мелкие геморрагии в околодисковой области; сетчатка же в основном не поражается. Реже причиной слепоты является окклюзия центральной артерии сетчатки. В этих случаях диск зрительного нерва не изменен, а сетчатка становится бледной и мутной, артерии ее резко сужены. Потеря зрения может быть полной или частичной, центральной или сегментарной.
По клиническим данным у 6,9—13,7% больных БХ наблюдается поражение аорты с формированием в ряде случаев аневризм и недостаточности аортального клапана, а также окклюзией крупных артериальных стволов конечностей и церебральных артерий, как внутренних сонных, так и позвоночных. Данному процессу соответствуют такие симптомы, как отсутствие пульса, стенотические шумы, перемежающаяся хромота, парестезии, синдром Рейно, церебральные инсульты. Частота сосудистых церебральных расстройств колеблется, по данным различных авторов, от 2,5 до 25%. В большинстве случаев одновременно могут наблюдаться клинические признаки поражения не более 2—4 артериальных бассейнов, включая височные и глазничные артерии.
Клинические признаки поражения висцеральных артерий среднего калибра и тем более мелких внутриорганных ветвей при БХ встречаются редко, что объясняет относительно благоприятное течение заболевания. Имеются наблюдения развития инфаркта миокарда вследствие коронарита; артериита дистальных отделов конечностей, в том числе с развитием гангрены, а также мезентериальных сосудов, приведшего к некрозу кишечника и органов малого таза.
Примерно у 50% больных БХ отмечается ревматическая полимиалгия. Диагностические критерии ревматической полимиалгии следующие:
1) боль и скованность мышц плечевого и тазового пояса;
2) отсутствие мышечной слабости;
3) утренняя скованность;
4) возраст старше 60 лет;
5) увеличение СОЭ более 50 мм/ч;
6) отсутствие признаков полиартрита;
7) эффективность глюкокортикоидной терапии.
Она может быть начальным симптомом или возникать одновременно с развитием других проявлений.
Общие неспецифические симптомы заболевания встречаются у каждого больного БХ. К ним относятся лихорадка, снижение массы тела, анорексия, артралгий, общая слабость, депрессия.
Лихорадка, достигающая 39° С, обычно является первым симптомом БХ или возникает в период рецидива. В ряде случаев она превалирует в клинической картине болезни в течение нескольких недель.
Течение БХ, как правило, благоприятное. Обострения наблюдаются редко. По мнению большинства исследователей, продолжительность жизни больных БХ не снижена по сравнению с пожилыми людьми, не страдающими данным заболеванием.
Диагностика
Особое значение придают морфологической диагностике височного артериита. Биопсия важна не только для подтверждения диагноза, но также для оценки активности процесса и адекватности проводимого лечения ГК. Нередко диагноз БХ устанавливается на основании биопсии у пациентов, у которых отсутствуют классические симптомы заболевания.
Поражение височных артерий может быть билатеральным и носит сегментарный характер, в связи с чем требуется иссечение как минимум 2-3 см сосуда в длину и исследование не менее 10 поперечных срезов артерии.
Классическая картина гигантоклеточного гранулематозного васкулита обнаруживается у 50% больных, у остальных 50% имеет место панартериит со смешанноклеточной инфильтрацией, которая представлена преимущественно лимфоцитарно-макрофагальными клетками и содержит небольшое количество нейтрофилов и эозинофилов, при этом гигантские клетки отсутствуют.
Длительность заболевания, клиническая картина, СОЭ и другие лабораторные тесты не обязательно коррелируют с морфологическими проявлениями височного артериита. Предшествующее лечение ГК не полностью изменяет морфологическую картину артериита, однако ее диагностическая ценность снижается примерно вполовину, если ГК были назначены за 1 неделю до проведения биопсии. Классификационные критерии височного артериита представлены в табл. 8.8.
Примечание. Наличие трех и более критериев из пяти соответствует височному артерииту. Чувствительность трех и более критериев составляет 93,5%, специфичность — 91,2%.
Примерная формулировка диагноза. Височный артериит в сочетании с ревматической полимиалгией, подострое течение с поражением левой височной артерии, левой центральной артерии сетчатки (склерит), синдромом Рейно, активность II степени.
Прогноз для жизни благоприятный, показатели смертности при БХ не отличаются от общепопуляционных.
Читайте также:


