Вальгусная деформация описание рентген
Деформации стопы в ряде случаев являются аномалиями развития (врожденная косолапость и другие варианты аномалий развития голени и стопы), результатом паралитических поражений или повышенных статических нагрузок, последствием травм и воспалительных заболеваний.
Деформации стопы в ряде случаев являются аномалиями развития (врожденная косолапость и другие варианты аномалий развития голени и стопы), результатом паралитических поражений или повышенных статических нагрузок, последствием травм и воспалительных заболеваний.
Однако чаще всего в эту группу нарушений развития опорно-двигательного аппарата включают различные варианты врожденных и статических деформаций, выделяя отдельно аномалии развития стоп или их дефекты.
В литературе достаточно хорошо описана рентгенологическая картина взаимоотношений костей стопы при различных деформациях, и практически отсутствуют данные об особенностях структуры костей при различных видах деформаций.
Работа основана на анализе 56 рентгенограмм больных с различной этиологией деформаций стоп: врожденной, статической,посттравматической, паралитической, как проявления некоторых наследственных заболеваний.
Исследованию были подвергнуты пяточная и таранная кость, клиновидные кости, у 10 – кубовидная, у 12 – ладьевидная, плюсневые кости и фаланги пальцев.
1. Рентгенологическая характеристика костей стопы при врожденной косолапости.
1.1. Пяточная кость.
В зависимости от степени тяжести врожденной косолапости (I, II, III,) изменяется положение пяточной кости: от небольшого опущения и приведения переднего отдела до деформации в пределах 40º. В соответствии с этим меняется и выраженность структурных изменений в пяточной кости. При косолапости первой степени отмечается умеренный остеопороз особенно заднего отдела кости, не сформированы костные трабекулы, образующие аркады и, которые в
задне-нижнем отделе практически не видны. В переднем отделе трабекулы более выражены,однако их рисунок не соответствует таковому в норме, и они зачастую образуют крупно и мелко петлистую сеть.
При II-III степени косолапости изменения структуры пяточной кости более заметны: остеопороз, особенно в области пяточного бугра,структура пяточной кости в зависимости от опущения переднего отдела и нагружаемости стопы может быть представлена утолщенными костными трабекулами с расположенными между ними участками разрежения.
1.2. Таранная кость.
При I степени косолапости форма и расположение таранной кости изменяются незначительно. Угол голеностопного сустава не превышает 110º, а угол между осями таранной и пяточной костями не меньше 20º. Умеренный остеопороз
несколько больше выражен в проксимальной части головки. В основном таранная кость сохраняет мелкопетлистое строение, однако трабекулы,расположенные в головке кости и ориентированные по ее оси, имеют большую толщину .
При тяжелой (II-III) форме косолапости, когда угол голеностопного сустава равен 130º и более, а оси таранной и пяточной костей располагаются почти параллельно, блок таранной кости (его выпуклая часть) несколько сглажен.
Участки разрежения чередуются с несколько утолщенными костными трабекулами, которые не образуют мелко губчатый рисунок.
Структура клиновидных и кубовидной кости в зависимости от степени косолапости может характеризоваться наличием участков остеопороза, хаотично расположенных трабекул.
При косолапости III степени и самых тяжелых ее формах, когда плюсневые кости расположены под углом 90º к оси пяточной и таранной костей, кости предплюсны могут иметь неопределенную форму, структура их от мелко ячеистой с утолщенными костными трабекулами, ориентированными вдоль линии, начинающейся в центре таранной кости и проведенной к сесамовидной кости у головки I плюсневой кости, в норме, изменяется до крупноячеистой, с участками разрежения и остеопороза, утолщенными, хаотично расположенными костными трабекулами.
Плюсневые кости в этих случаях имеют значительно (до 2,5мм) утолщенный кортикальный слой в средней трети диафиза (в норме у детей- 1,0-1,5мм), IV-V кости деформированы (рис. 2).
2. Плоско-вальгусные деформации стоп.
Характерные взаимоотношения костей заднего, среднего и переднего отдела стопы при данной патологии достаточно хорошо описаны в классической литературе (пронация и выпуклость среднего отдела стопы в подошвенную сторону, вальгусные отклонения заднего отдела,отведение переднего, эквинусное положение пяточной кости). Плоско-вальгусная деформация характеризуется значительным изменением структуры костей заднего и среднего отдела, а так же оснований плюсневых костей. При врожденной плоско-вальгусной стопе наиболее выраженные изменения характерны для среднего
отдела. Деформация клиновидных, ладьевидной и кубовидной кости сопровождается умеренно выраженным остеопорозом, крупно-петлистым характером рисунка костных трабекул с участками разрежения. Часть костных трабекул
утолщена, и ориентирована по оси нагрузки на средней отдел стопы. Пяточная кость не имеет характерного губчатого строения с аркадами в области пяточного бугра и переднего отдела тела. Преобладает крупно-петлистый характер
строения костных трабекул, часть из которых утолщены и хаотично расположены.
Основания плюсневых костей (особенно IV,V) деформированы, остеопорозны, структура их разрежена, представлена мелко петлистым расположением костных трабекул .
3. Эквино-половарусная деформация стоп.
Типичные нарушения взаимоотношений между костями стопы при эквино-половарусной деформации (увеличение продольного свода,супинация пяточной кости, исчезновение поперечного свода, эквинус, молоткообразные пальцы) сопровождаются характерными изменениями структуры этих костей. При небольшой выраженности указанной деформации (угол продольного свода равен 110-115º) отмечается равномерное снижение интенсивности костного
рисунка, более тонкие костные трабекулы. Силовые линии частично сохранены в пяточной и таранной костях. В теле пяточной и головке таранной кости появляется крупно-петлистый рисунок костных трабекул . При более выраженных деформациях (угол продольного свода 90º и меньше) ладьевидная и клиновидные кости деформированы, ладьевидная кость децентрирована к тыльной поверхности. Явления остеопороза наиболее выражены в пяточной кости, особенно в области пяточного бугра, где превалирует мелко петлистый рисунок расположения костных трабекул. Силовые линии
(аркады) отсутствуют как в пяточной, так и в таранной костях.
Таким образом, рентгенологические изменения структуры костей стопы при ее деформациях находятся в прямой зависимости от характера и тяжести заболевания: максимальные изменения характерны для наиболее и наименее нагружаемого отдела стопы, а степень остеопороза и нарушение костного рисунка зависят от величины деформации и функциональных возможностей стопы
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
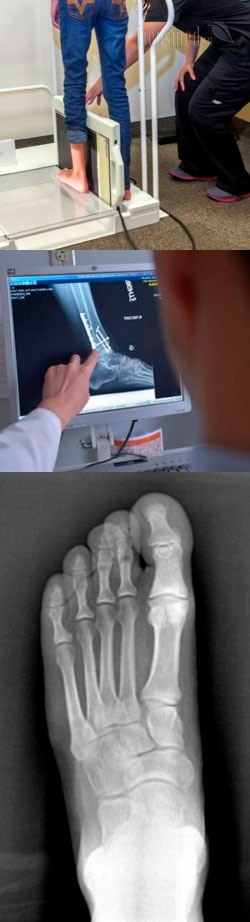
Когда делают рентген стопы?
Рентген стопы показан к выполнению, когда подозревается травматическое повреждение структур стопы, например, после неудачного падения, автомобильной аварии, занятий спортом и т.д. В таких случаях рентген позволяет выявлять трещины и переломы костей, вывихи в суставах стопы, разрывы и растяжения сухожилий и мышц, наличие посттравматических кист и т.д. Причем рентген стопы показан, даже если после предполагаемой травмы прошло довольно долгое время, и человека ничего не беспокоит, так как некоторые травматические повреждения могут заживать самостоятельно, но при этом оставлять осложнения (например, кисты костей, нестабильность суставов).
Кроме того, рентген стопы показан, если подозревается любое дистрофическое (артроз, остеопороз и проч.), обменное (подагра, рахит и т.д.), воспалительное (артрит, остеомиелит и т.д.) или опухолевое заболевание анатомических структур стопы (киста в кости, доброкачественные и злокачественные опухоли, метастазы). Различные заболевания структур стопы обычно сопровождаются болями, уменьшением объема движений стопой, возможно деформацией частей стопы, частыми переломами и т.д. А это значит, что при наличии таких симптомов показано выполнение рентгена стопы.
Отдельно следует сказать, что показанием для выполнения рентгена стопы является наличие у человека косолапости или плоскостопия. При косолапости рентген выполняется для уточнения расположения костей относительно друг друга, оценки степени косолапости и уточнения вида косолапости. Все эти данные необходимы для проведения коррекционного лечения. После лечения и реабилитации при косолапости вновь делают рентген стоп, чтобы увидеть, насколько удалось приблизить расположение костей стоп к норме.
При плоскостопии рентген выполняется в двух проекциях (задней и боковой) с нагрузкой, чтобы точно установить степень уплощения сводов стопы.

Строго говоря, абсолютных противопоказаний для выполнения рентгена стопы нет. Это означает, что если есть острая и безотлагательная необходимость выполнить рентген стопы, то его можно сделать любому человеку вне зависимости от его возраста, пола, имеющих заболеваний и т.д.
Но все же имеется ряд ограничений, при наличии которых проведение рентгена стопы нежелательно, так как получаемая человеком доза облучения теоретически может негативно отразиться на его состоянии. К таким ограничениям для проведения рентгена стопы относятся беременность, возраст младше 14 лет и неадекватное поведение пациента.
Наличие на стопе гипса, имплантов, металлических конструкций или протезов не является противопоказанием или ограничением для производства рентгена. Но следует помнить, что любые такие инородные конструкции и предметы могут значительно ухудшить качество снимков, создав на них дополнительные тени и пятна, закрывающие анатомические структуры стопы. Поэтому желательно снять все инородные тела и предметы со стопы перед выполнением рентгена, чтобы получить максимально информативные снимки. Но если рентген нужно сделать срочно, и гипс снять нельзя, то исследование все равно выполняется.
Как делают рентген стопы?
Рентген стопы не требует особой специальной подготовки ни у детей, ни у взрослых. Не нужно соблюдать специальную диету, принимать лекарственные препараты и т.д. Однако в качестве подготовки к рентгену стопы нужно накануне исследования удалить с ноги любые инородные предметы (например, пирсинг, кольца на пальцах ног, ножные браслеты, съемные протезы, приспособления для удаления "косточки" и т.д.). Также желательно подготовить такую одежду, которую будет легко снять на время проведения исследования.
Детям в качестве психологической подготовки желательно рассказать о том, что такое рентген, зачем будет сделан снимок и т.д. Обязательно следует сказать ребенку, что рентген – это безболезненная процедура. Также родители должны акцентировать внимание малыша на том, что для получения хороших снимков ему придется посидеть или полежать несколько минут неподвижно, принять позу, которую покажет врач и т.д. Отдельно желательно оговорить, что ребенок должен подчиняться требованиям врача и рентген-лаборанта, ничего не бояться, отвечать на вопросы, вести себя спокойно, не капризничать и проч.
Если человек перед исследованием сильно волнуется, плохо спит, раздражителен, беспокоен, тревожен, то за несколько дней до рентгена можно начать принимать нерецептурные успокоительные препараты (например, Афобазол, Тенотен, Нервохеель, настойка пустырника, настойка валерианы). Прием успокоительных средств позволит прийти в нормальное расположение духа, пройти исследование с максимальной пользой и минимальным нервным напряжением.
На первом этапе пациент заходит в приемную рентгенологического кабинета, снимает с ноги обувь, закатывает брюки (или снимает их), убирает любые инородные предметы со стопы. Далее рентген-лаборант проводит пациента в помещение, где установлен рентгеновский аппарат, и выдает защитные свинцовые фартуки. Такие фартуки обязательно надеваются на область половых органов, грудной клетки и живота, чтобы защитить их от проникновения рентгеновских лучей и уменьшить получаемую дозу облучения.
Далее рентген-лаборант показывает, какую позу нужно принять, как расположить и как держать ногу во время производства снимка. Если сам пациент не может удерживать ногу в необходимой позе, то ее фиксируют различными приспособлениями. Если нога будет удерживаться рукой, то на руки обязательно надеваются защитные свинцовые перчатки. В необходимые места подкладывают кассеты с пленкой или датчиками, и на их краях указывают, где расположена левая и правая ноги.
Когда пациент примет нужную позу, все выходят из помещения, где расположился больной, в соседнюю комнату, откуда врач или лаборант управляют рентгеновской установкой и делают необходимые снимки. Однако если пациенту требуется помощь, то в кабинете с рентгеновской установкой остается такой помощник из числа родственников или медицинских работников. Этот помощник обязательно надевает защитные свинцовые фартуки на все части тела.

Сам процесс получения рентгеновского снимка длится только несколько секунд, он совершенно безболезненный и не доставляет никакого дискомфорта. В момент производства снимка пациент услышит шум, издаваемый рентгеновской установкой, а также, возможно, увидит свет и перемещение рентгеновской трубки. Перед началом выполнения снимка врач скомандует пациенту замереть, а после того, как рентгеновская установка закончит работу, медицинский работник скажет, что можно расслабиться.
Далее, если нужно сделать снимки в нескольких проекциях, в помещение с установкой снова войдет рентген-лаборант, поменяет кассету и покажет, в какую позицию нужно поставить ногу. После этого весь процесс повторится, то есть все выйдут из помещения, врач дистанционно включит рентгеновскую установку, выполнит снимки и выключит аппарат.
Когда все снимки будут сделаны, врач или рентген-лаборант войдет в помещение с рентгеновской установкой, снимет защитные фартуки с пациента, и скажет, что исследование завершено. После этого можно одеваться и уходить. Придется только дождаться заключения врача, после чего разрешается заниматься своими обычными делами без каких-либо ограничений.
Пока пациент будет находиться один в помещении с рентгеновской установкой, врач станет наблюдать за ним из соседней комнаты через окно в стене, и оттуда же управлять работой рентген-аппарата. Если вдруг пациенту станет плохо, врач немедленно остановит работу рентгеновского аппарата и окажет необходимую помощь.
Ниже мы рассмотрим рентгенологические признаки нормальной здоровой стопы и изменения на рентгеновских снимках, характерные для некоторых наиболее часто встречающихся заболеваний.
Рентген стопы в норме (рентген-описание здоровой стопы)
На основании состояния тканей стопы, видимых на рентгеновском снимке, врач пишет заключение, в котором есть описательная часть и вывод. В выводе, который часто называется заключением, указывается, что кости и суставы стопы в норме, патологических очагов не выявлено. А в описательной части указывается, какие кости видны, что они развиты нормально, расположены правильно, структура однородная, контуры четкие, ровные, признаков деформации, утолщения или истончения костей нет. Суставные щели не расширены и не сужены, Структура костей нормальная, не измененная. Суставы Шопара и Лисфранка нормальны, признаки выпота, дистрофических или воспалительных изменений в них отсутствуют. Сесамовидные кости целые, не смещены, нормальной структуры.
Конечно, описательная часть протокола исследования не будет слово в слово, как в приведенном выше примере, но врач в ней обязательно укажет, что структура, размеры и расположение костей и суставов нормальны, не изменены.
Рентген стопы при некоторых заболеваниях
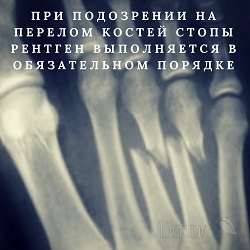
При подозрении на перелом костей стопы рентген выполняется в обязательном порядке, так как это простое и доступное исследование позволяет диагностировать не только сам перелом, но и определять его вид, степень расхождения костных отломков, расположение отломков, их количество, и т.д. Все эти данные позволяют оценить степень тяжести перелома и определить, какие именно медицинские манипуляции нужно произвести для лечения и восстановления целостности костей.
Переломы или трещины костей стопы на рентгеновском снимке видны как линейный фигурный перерыв единой костной структуры. Перерыв костной структуры виден в форме небольших вытянутых затемнений, имеющих неровные контуры, и расположенных между двумя кусками кости, которые также имеют нечеткий, неровный контур.
Рентгенологическая картина артритов суставов стопы характеризуется сужением суставной щели, эрозией суставных поверхностей сочленяющихся костей, разрушением (деструкцией, склерозом, остеопорозом) субхондральных пластин, кистами в субхондральной костной ткани.
Подробнее об артрите
В зависимости от выраженности патологических изменений, выделяют три стадии артроза суставов стопы, каждая из которых характеризуется определенными рентгенологическими изменениями.
Так, для первой стадии артроза стопы характерно сужение суставной щели менее чем на 50 % в сочетании с наличием краевых костных разрастаний размерами не более 1 мм.
Для второй стадии артроза характерно сужение суставной щели более чем на 50 %, наличие костных краевых разрастаний размером более 1 мм, а также деформация и остеосклероз суставных концов костей.
Для третьей стадии артроза характерно отсутствие суставной щели на снимке, выраженные краевые костные разрастания, а также грубая деформация и остеосклероз суставных концов костей.
Подробнее об артрозе стопы
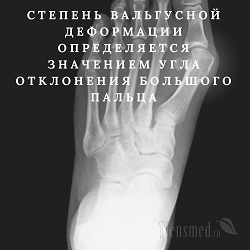
Вальгусная деформация стопы (Hallux valgus) характеризуется смещением большого пальца на второй палец и появлением характерной выступающей "косточки" у основания большого пальца. В настоящее время это весьма часто встречающаяся патология стопы.
На рентгеновском снимке для вальгусной деформации стопы характерно расширение промежутков между плюсневыми костями, увеличение угла между первой и второй плюсневыми костями и сильное отклонение большого пальца в сторону. Степень вальгусной деформации определяется в зависимости от значений угла отклонения большого пальца:
- первая степень вальгусной деформации – угол отклонения большого пальца 15 – 20 o ;
- вторая степень вальгусной деформации – угол отклонения большого пальца 20 – 30 o ;
- третья степень вальгусной деформации – угол отклонения большого пальца 30 – 40 o ;
- четвертая степень вальгусной деформации – угол отклонения большого пальца – больше 40 o .
Варусная деформация стопы внешне похожа на косолапость. На снимке варусная деформация характеризуется искривлением плюсневых и фаланговых костей, их смещением кнутри. Кроме того, варусная деформация стопы часто сочетается с плоскостопием.
У детей до 1,5 лет варусное положение стопы считается вариантом нормы.
Где и за сколько можно сделать рентген стопы?
Чтобы записаться на прием к врачу или диагностику, Вам достаточно позвонить по единому номеру телефона
+7 495 488-20-52 в Москве
+7 812 416-38-96 в Санкт-Петербурге
Оператор Вас выслушает и перенаправит звонок в нужную клинику, либо примет заказ на запись к необходимому Вам специалисту.
В настоящее время стоимость рентгена стопы в государственных и частных медицинских учреждениях колеблется от 300 до 1100 рублей, в зависимости от количества проекций.
Рентген стопы можно провести в любом медицинском учреждении, оснащенном рентгеновским аппаратом. Такие аппараты имеются практически во всех государственных городских и районных поликлиниках, а также больницах. Соответственно, сделать рентген стопы можно в любой поликлинике или больнице.
Среди частных медицинских центров рентген стопы обычно выполняют в учреждениях, специализирующихся на диагностике.
Ниже мы приведем адреса крупных медицинских учреждений в различных городах, в которых можно сделать рентген стопы.
Рентген стопы в Москве
Можно сделать в следующих учреждениях:
- "Российский центр рентгенорадиологии", расположенный по адресу ул. Профсоюзная, 86. Телефоны – (495) 333 91 20, (495) 334 15 08, (495) 334 13 96.
- НИИ Скорой помощи им. Склифосовского, расположенный по адресу Большая Сухаревская площадь, 3. Телефоны – (495) 680 41 54, (495) 680 93 60.
- ФНКЦ ФМБА России, расположенный по адресу Ореховый бульвар, 28. Телефоны – (499) 688 83 54.
Рентген стопы в Санкт-Петербурге
Можно сделать в следующих учреждениях:
- НИИ Скорой помощи им. Джанелидзе, расположенный по адресу ул. Будапештская, 12. Телефон – (812) 313 28 58.
- НИИ Онкологии им. Петрова, расположенный по адресу ул. Ленинградская, 68. Телефон – (812) 439 95 25.
Рентген стопы в Екатеринбурге
Можно сделать в Областной больнице № 1, расположенной по адресу ул. Волгоградская, 185. Телефон – (343) 240 34 59, (343) 351 16 40.
Рентген стопы в Казани
Можно сделать в Межрегиональном клинико-диагностическом центре, расположенном по адресу ул. Карбышева 12а. Телефоны – (843) 291 11 01, (843) 291 10 16, (843) 291 10 24.
Рентген стопы в Новосибирске
Можно сделать в Новосибирской областной клинической больнице, расположенной по адресу ул. Немировича-Данченко, 130. Телефон – (383) 315 98 18.
Рентген стопы в Краснодаре
Можно сделать в Краевой клинической больнице, расположенной по адресу ул. Российская, 140. Телефон – (861) 252 76 28.
Рентген стопы в Воронеже
Можно сделать в Воронежской областной больнице № 1, расположенной по адресу Московский проспект, 151. Телефон – (473) 257 97 77.
Массаж ног: мастер класс – видео
Диагностика плоскостопия: осмотр врача, рентген в двух проекциях – видео
Можно ли вылечить плоскостопие, и всегда ли его нужно лечить взрослым людям – видео
Как выбрать обувь для здоровых стоп, при вальгусной и варусной деформации – видео

Вальгусная деформация стоп развивается постепенно: вначале пациент жалуется на то, что болят ноги при длительном хождении, особенно на каблуках, начинает воспаляться сустав большого пальца, где со временем образуется шишка, затем очень трудно становится подобрать обувь, искривляется большой палец и передний отдел стопы. На подошве нарастает уплотнение – натоптыши или мозоли, второй палец поднимается к верху и обретает форму молотка, он согнут и не разгибается. Нарушается кровоснабжение сустава, сопровождающееся сильными болями при хождении, впоследствии грозит инвалидностью.

Запущенное состояние болезни имеет крайне негативные последствия: режущие боли, чрезмерная нагрузка на позвоночник, его искривление, появление артрита и артроза, косолапость, бурсит. Необходимо правильное своевременное лечение, а также использование индивидуально подобранной ортопедической обуви.
Причины болезни и hallux valgus степени
Основные причины деформации стопы:
- поперечное плоскостопие,
- наследственность,
- эндокринные заболевания,
- остеопороз.
Болезнь также могут вызвать варикоз, плоскостопие, врожденные дефекты, травмы, интенсивная подвижность суставов и другие.
Даже неудобные туфли или сапоги благоприятствуют возникновению косточки на ноге, однако не являются первопричиной. Деформация образуется от неправильной нагрузки на внутреннюю часть стопы, за счет чего ее внешняя часть и мизинец чуть приподняты. Происходит нарушение работы соединительной ткани (связочного аппарата).
Главное, что мы можем сами предупредить заболевание подобрав правильную обувь или же применив ортопедическую стельку вовремя, не упуская время.

Халюс вальгус (hallux valgus) степени измеряются при помощи нижеприведенных величин:
- углом между I и II плюсневыми костями;
- углом отхождения большого пальца ноги от I плюсневой кости.
Итак, имеется несколько степеней вальгусной деформации большого пальца стопы:
- Вальгусная деформация стопы 1 степени: характеризуется наличием угла размером менее 12° между 1 и 2 плюсневыми костями, и отклонением первого пальца менее 25°.
- Вальгусная деформация стопы 2 степени представляет собой угол отклонения между плюсневыми костями менее 18 градусов, и угол отклонения большого пальца более, чем 25°.
- Вальгусная деформация 3 степени, она же заключительная, имеет угол отклонения более 18° первого критерия и угол более 35° второго критерия.

Правильно поставить диагноз, выявив стадию развития болезни может только квалифицированный специалист. Чем быстрее будет проведено обследование и назначено лечение, тем больше шансов вернуть здоровье вашим ногам.
Причины болезни у детей и степени Халюс Вальгус
Данное заболевание у детей может быть врожденным или приобретенным. Однако первый вид болезни встречается очень редко, тогда как причинами второго являются чаще всего дисплазия соединительной ткани, что приводит к ослабеванию связок, которые не могут выдержать чрезмерного давления позвоночника. Кроме того, неверно подобранная детская обувь, плохая экология, избыточный вес, генетическая предрасположенность также способствуют развитию этой болезни.

В медицине принято выделять четыре hallux valgus степени болезни:
- Наклон пяточной части не превышает 15°. При этом достаточно профилактических мер для устранения причин заболевания.
- Отклонение от нормы до 20°. В данном случае помогут несложные физические процедуры.
- Угол отклонения не превышает 30°. Для его устранения рекомендуется интенсивное и продолжительное лечение, однако хирургического вмешательства можно избежать.
- Угол наклона более 30°, являющийся критическим показателем, при котором необходимо хирургическое вмешательство.
Обращаем ваше внимание, что для определения степени деформации необходимо обратиться к квалифицированному специалисту, который выявив на рентгене степень вальгусной деформации, назначит эффективное лечение.
Даже "запущенную" косточку можно вылечить дома. Просто не забывайте один раз в день.
Симптомы вальгусной деформации
Каким же образом мы можем распознать наличие данного недуга?
Во-первых, пациентов беспокоит боль в ступнях, а именно в области I плюсневой кости. Она проявляется после длительной ходьбы либо нагрузок на ноги. Проявление вальгусной деформации стоп в зависимости от ее степени деформации и стадии отличается по характеру и силе – от дискомфорта до острой и ноющей боли.
Кроме того, под фалангами второго и третьего пальцев появляются натоптыши, чувствительность ступни снижается, наблюдается отечность и покраснение кожного покрова.
Плосковальгусная деформация стоп, как указано выше, представляет собой патологическое нарушение положения ступни. Тяжесть давления искривляется, высота снижается, а ее функционирование протекает неестественным образом. Характерные симптомы:
- Ярко выраженная деформация стопы. Ее ось резко смещается в бок, расстояние между лодыжками увеличивается в положении стоя. Обратите внимание: ноги и стопы на этой стадии имеют х-образную форму.
- Явные косметические дефекты сопровождаются дискомфортом при ходьбе, неудобством при выборе обуви. Кроме того, вальгусная деформация способствует развитию патологий: плоскостопия, артроза и других болезней, ввиду неправильной работы сустава.
Все эти симптомы позволяют сделать вывод о наличии отклонений, но для достоверности информации необходим рентген и иные процедуры.
Диагностика вальгусной деформации
На начальном этапе необходимо тщательное обследование пациента специалистом, осмотр стопы, костей. Своевременное обращение может являться главным фактором при назначении лечения. Рентгеновский снимок покажет какая из стадий имеется у пациента. Учитывая, что данный недуг провоцирует развитие сопутствующих заболеваний, после проведения вышеуказанных процедур картина прояснится.

Диагностика вальгусной деформации стопы у детей проходит несколько сложнее. Для полного исследования, выявления наличия, причин и осложнений болезни рекомендовано обращение к нескольким специалистам: детскому ортопеду, неврологу и хирургу. В зависимости от внешних проявлений врач назначает:
- проведение рентгенограммы;
- УЗИ диагностика суставов и связочного аппарата;
- Компьютерная плантография.
Лечение вальгусной деформации стопы
Данная болезнь поддается щадящим методам лечения в большинстве случаев. Основными способами борьбы с вальгусной деформацией большого пальца стопы являются:
- Регулярное ношение специально подобранной ортопедической обуви с корректирующими стельками.
- Занятия спортом (спортивной ходьбой, бегом, гимнастикой).
- Использование разделяющих пальцы ног прокладок.
- Применение ортезов для сустава первого пальца.
- Назначение массажей определенных участков ног.
Данные методы лечения также показаны при вальгусной деформации стопы у детей. Опытным врачом могут быть назначены электрофорез, электрическая или магнитная стимуляция мышц, полезными будут парафинотерапия и плавание.
В зависимости от стадии искривления, применяются разные способы выпрямления.
- При начальной степени, когда начинает воспаляться косточка, необходимо поднять свод стопы с помощью стельки с поперечным бугорком. Затем компресс с димексидом, ванночки солевые, физиотерапевтические процедуры, массаж. Но самое главное — правильная обувь.
- При второй степени, когда небольшая деформация переднего пальца стопы: обязательно стелька, применение силиконовых вставок между большым и вторым пальцем, или применение вальгусной шины для отведения большого пальца. Физиопроцедуры, массаж, народные методы снятия воспаления сустава.
- При наиболее тяжелой последней степени деформации стопы применение народных методов, физиотерапевтического лечения не принесет нужного результата. Необходимо хирургическое вмешательство.

При запущенной 3 степени болезни может потребоваться крайняя мера – операция. Подразделяется на несколько видов:
- метод Доббса, состоящий из 6 сеансов коррекции стопы с дальнейшим наложением гипса;
- артодезирующие операции, связаны с увеличением работы и усилением мышц стопы, вместе с тем такой метод сопровождается длительными болями, а потому применяется не часто;
- малоинвазивные операции позволяют увеличить натяжение связочного аппарата, за счет изменения угла между костями.
Как следует из изложенного, плосковальгусная деформация стопы встречается довольно часто, особенно у женщин. Хорошо поддается эффективному лечению, как у взрослых, так и у детей. Своевременное выявление и правильная терапия воспрепятствуют ее развитию и осложнениям. Следите за здоровьем своих ног, и они будут вас радовать своей силой, красотой, выносливостью на протяжении долгих лет.
Читайте также:


