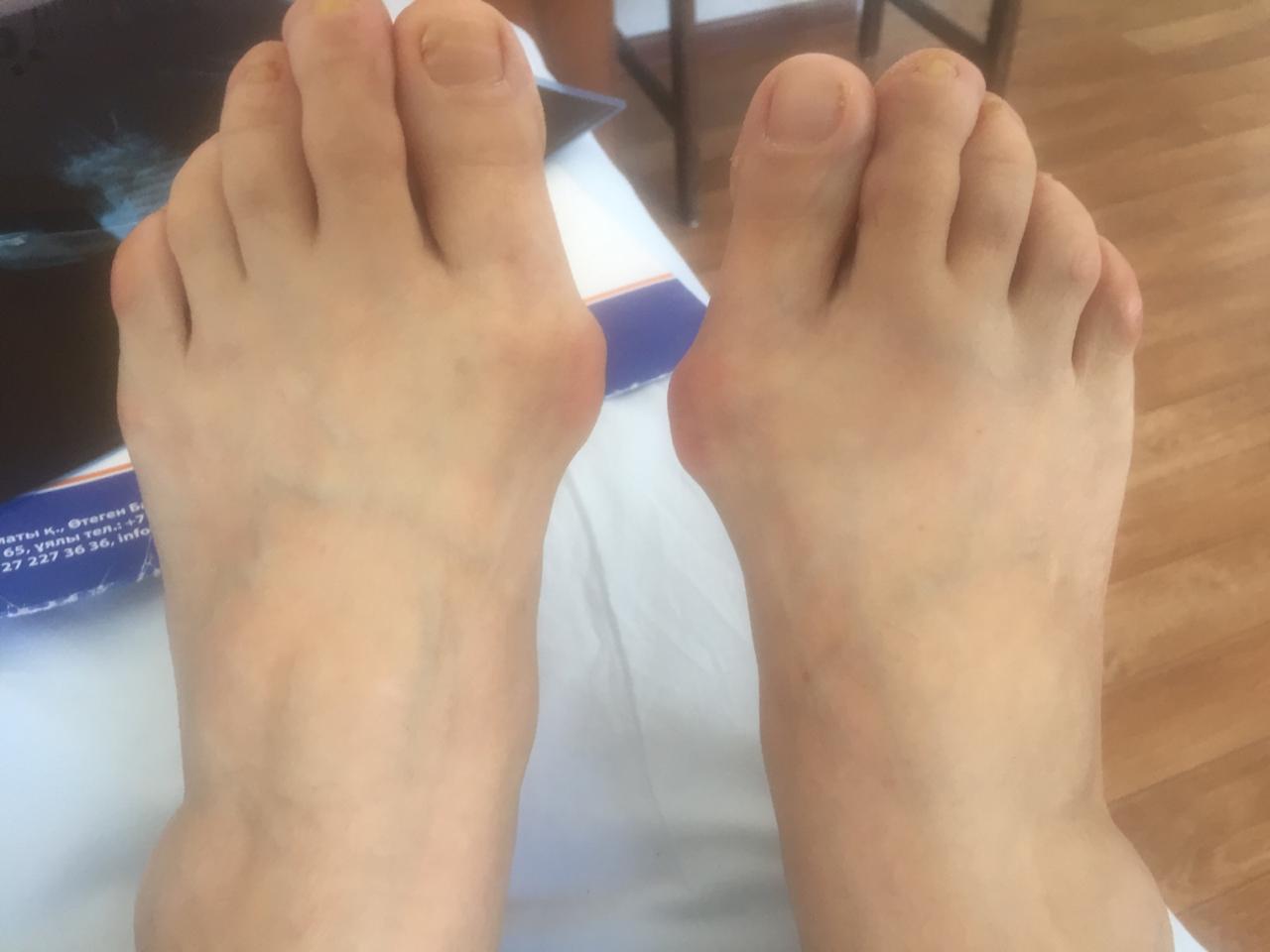
Вальгусная деформация лечение в казахстане




Как быть, если вы заметили признаки вальгусной деформации
Врага надо знать в лицо
деформирующий артроз плюснефаланговых суставов;
экзостозы головок плюсневых костей;
комбинированное или поперечное плоскостопие;
внутреннее (варусное) отклонение I плюсневой кости.
Причины возникновения
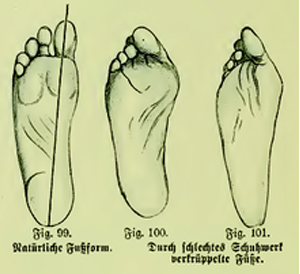
Причины возникновения вальгусной деформации еще не изучены до конца, однако известно, что большую роль играют остеопороз, плоскостопие, эндокринные заболевания, а также генетическая предрасположенность, то есть врожденная слабость соединительной и костной тканей. Помимо этого, весьма ощутимый вред наносит неправильно подобранная обувь, тесная, с узкими носками и высоким каблуком. В результате ношения таких туфель нагрузка на стопу распределяется неравномерно, в большей степени нагружается передний отдел, возникает деформация и артроз сустава большого пальца.
Симптомы заболевания
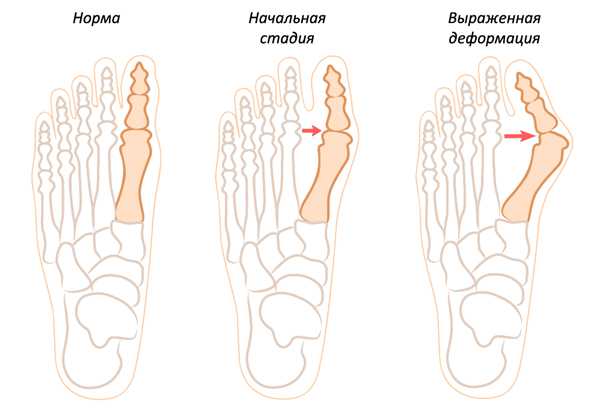
В зависимости от градуса отклонения большого пальца выделяют несколько степеней тяжести процесса:
1 степень – отклонение до 15°;
2 степень – 15-20°;
3 степень – 20-30°;
4 степень – отклонение более 30°.
При 3 и 4 стадиях, как правило, возникают осложнения: врастание ногтя, воспаление натоптышей и мозолей, молоткообразное искривление пальцев, особенно второго пальца.
Лечение вальгусной деформации
Поскольку похожие симптомы могут наблюдаться и при других ортопедических заболеваниях, в первую очередь необходимо обратиться к врачу-ортопеду. Точный диагноз может быть установлен только после серьезного обследования: необходим рентгенологический снимок стопы в трех проекциях и плантография – определение состояния стопы путем анализа их отпечатка на плоскости. Только убедившись в том, что у пациента действительно вальгусная деформация, можно приступать к лечению. Надо быть готовым к тому, что процесс будет длительным и трудоемким.
Лечение вальгусной деформации стопы подразделяется на консервативное и хирургическое. Первое применяется на начальных стадиях заболевания и, к сожалению, не приводит к полному выздоровлению. Тем не менее, грамотный и своевременный подход позволяет существенно притормозить дальнейшее прогрессирование деформации и отсрочить проведение хирургической операции.
Поговорим подробно о методах консервативного лечения. К ним относятся:
ношение ортопедической обуви, супинаторов и ночных шин, а также стелек и межпальцевых прокладок;
внутрисуставное введение гормональных препаратов (гидрокортизон, дипроспан) для снятия воспаления.
Ортопедическая обувь должна быть достаточно мягкой, обязательно с широким носом и каблуком не выше 4 см.
Вальгусная деформация первого пальца стопы часто сопровождается плоско-вальгусной деформацией – плоскостопием. При этом меняется направление оси стопы и уменьшаются ее своды. В этом случае обувь должна иметь высокий и жесткий задник и плотный супинатор. Очень важно использовать специальные ортопедические стельки, которые лучше всего изготовить по индивидуальному заказу с учетом малейших особенностей собственной стопы.
Среди физиотерапевтических процедур особое место занимает ударно-волновая терапия, действие которой позволяет улучшить кровообращение, а также уменьшить отек и боль.
Не менее важна и профилактика вальгусной деформации, заключающаяся в изменении самого образа жизни пациента. Во-первых, необходимо взять за правило ежедневно выполнять несложные упражнения для сохранения подвижности суставов стопы. В частности, можно походить на цыпочках, перекатывать по полу небольшие предметы, поднимать их пальцами ног, и тому подобное. Во-вторых, очень полезен массаж ступней и икроножных мышц, после чего хорошо сделать ванночку для ног с хвойным экстрактом или морской солью.
В-третьих, необходимо скорректировать питание. Дело в том, что прогрессированию вальгусной деформации весьма способствует отложение мочевой кислоты в суставах стопы, поэтому рекомендуется уменьшить в рационе содержание продуктов, богатых пуринами – веществами, приводящими к избыточному накоплению мочевой кислоты в организме. А это такие продукты, как мясо, некоторые сорта рыбы, морепродукты, крепкие бульоны, бобовые, а также чай, кофе, какао и шоколад.
Вальгусная деформация у детей
Малыши чаще всего страдают плоскостопием, или плоско-вальгусной деформацией стопы. Ребенок начинает жаловаться на сильную усталость и боль в ногах при длительной ходьбе, а визуально можно заметить, что пятка отклоняется наружу. В этом случае следует немедленно отправиться на прием к ортопеду, поскольку при своевременном и правильном лечении вполне возможно полностью восстановить нормальное состояние стопы.
Не стоит забывать о спорте, ведь ничто не укрепит стопы лучше, чем регулярные занятия плаванием, игра в футбол, велосипедный спорт, гимнастика на шведской стенке и другие виды физкультуры.
- ЭЗ: Булат Асаутаевич, расскажите, пожалуйста, подробнее что такое вальгусная деформация.
- ЭЗ: Определите, пожалуйста, факторы риска развития вальгусной деформации.
- ЭЗ: Какие же профилактические меры вы можете порекомендовать нашим читателям?
- ЭЗ: Если человек все-таки распознает у себя признаки данного заболевания, что ему стоит делать в первую очередь: пробовать лечиться народными методами, которыми пестрит интернет, или незамедлительно идти к врачу?
- ЭЗ: Если развитие заболевания имеет раннюю стадию или пациент отказывается от операции по какой-либо причине, предлагается ли ему консервативное лечение?
- ЭЗ: Какая стадия заболевания является абсолютным показанием к хирургическому вмешательству, а на какой можно ограничиться консервативным лечением?
- ЭЗ: Есть ли противопоказания к проведению операции, и какие осложнения после хирургического вмешательства встречались в Вашей практике?
- ЭЗ: Очень многих интересует вопрос, избавит ли операция от этого недуга навсегда, или есть вероятность снова попасть на прием к ортопеду с этой же проблемой.
ЭЗ: Булат Асаутаевич, расскажите, пожалуйста, подробнее что такое вальгусная деформация.
В последующем от давления обуви в области головки первой плюсневой кости образуется так называемая шишка, или косточка – это костно-хрящевой экзостоз. Причиной подобной деформации является поперечное плоскостопие, т. е. стопа распластывается, плюсневые кости веерообразно расходятся, и возникает вальгусное искривление первого пальца. Чем больше угол отклонения большого пальца, тем сильнее он давит на второй палец, который по этой причине сгибается и деформируется. Такая деформация носит название молоткообразная деформация второго пальца стопы.
Разделяют три стадии заболевания: при первой стадии угол наклона первого пальца составляет менее 22 градусов, при второй стадии – до 32 градусов, при третьей стадии – более 32 градусов. Патологии подвержены преимущественно женщины из-за слабости костной и соединительной тканей, а также из-за любви к обуви на высоких и неустойчивых каблуках. Чаще на прием с этой проблемой приходят люди старше 30–40 лет, но иногда встречаются и совсем молодые.
– Большое значение имеет генетическая предрасположенность – заболевание передается по женской линии. Если у матери и бабушки данная деформация имеет место, то дочь находится в группе риска. К таким детям нужно относиться более внимательно, предпринимать профилактические меры против развития вальгусной деформации. Также к факторам риска относятся плоскостопие, избыточный вес, остеопороз, ношение неправильной обуви. Под неправильной обувью я подразумеваю узкую, тесную обувь не по размеру, обувь на очень высоком каблуке или же напротив – совсем без каблука.
– В первую очередь, это, конечно же, выбор удобной, подходящей по размеру обуви, которая не сковывает ногу. Обувь на очень высоком каблуке, которую так любят девушки, лучше надевать, как говорится, по праздникам. Но злоупотреблять ношением обуви только на плоской подошве, совсем без каблука, тоже неправильно. Желательно чередовать обувь с каблуком и без него, а предпочтительнее всего носить устойчивую обувь на каблуке средней высоты.
– Да, действительно, очень часто пациенты боятся идти на операцию, или болезнь не причиняет им весомого дискомфорта и неприятностей, и они просят назначить им консервативное лечение. В этом случае больной должен знать, что лечение будет длительным и потребует терпения и усилий с его стороны. Терапия включает в себя ортопедический режим, т.е. ношение рациональной обуви, правильных ортопедических стелек; комплекс лечебной физкультуры; массаж; физиотерапию; исключение повышенных статических нагрузок на стопы, медикаментозное лечение для уменьшения воспалительного процесса и боли.
– При вальгусной деформации показания к операции относительные, то есть даже при наличии выраженной деформации больному предоставляется право выбора. Ведь это не аппендицит, не кровотечение, когда операция неизбежна. В нашем случае мы можем порекомендовать больному хирургическое вмешательство, а соглашаться на операцию или нет, решает он сам. Если из-за вальгусной деформации страдает качество жизни пациента, то в большинстве случаев больной соглашается на хирургическое вмешательство. При первой стадии заболевания иногда, в редких случаях, достаточно вмешательства на мягких тканях стопы с пластикой сухожилий. Вторая и третья стадии – явные показания для проведения операции с вмешательством в костную структуру.
Сегодня существует множество методов хирургического вмешательства при данной деформации. Простейшей операцией является удаление костно-хрящевого экзостоза, но это не решает проблему. Сейчас многие наши больные отправляются в Китай, где им делают операцию именно этим способом. Пациенты довольны простотой операции и скоростью реабилитации, не зная при этом, что после такого лечения деформация будет прогрессировать, ведь ее причина не устранена. Прежде всего необходимо устранить изменения оси распределения нагрузки на стопу, после чего удалять выраженный экзостоз.
– Специфических противопоказаний к проведению операции нет, операция противопоказана лишь в острый период какого-либо заболевания, при сахарном диабете с высоким уровнем сахара и нарушением кровообращения в нижних конечностях, или при тяжелом течении сердечно-сосудистых заболеваний. Процент осложнений невелик. Как правило, если операция проведена технически правильно и пациент выполняет все послеоперационные предписания врача, осложнений не возникает.
Сегодня в мире применяется более 100 видов хирургических вмешательств при вальгусной деформации первого пальца стопы. Выбор метода делается индивидуально и зависит от степени деформации переднего отдела стопы и от желаний пациента. Постоперационный период реабилитации недолгий: если раньше после операции нужно было накладывать гипсовые лонгеты на 1–1,5 мес., то сейчас этого не требуется, и пациент достаточно быстро возвращается к обычной жизни.
В ходе операции в ряде случаев мы применяем специальные металлоконструкции – винты с резьбой на шляпке, которые полностью погружаются в кость и могут оставаться там практически всю жизнь, фиксируя стопу в правильном положении. Винты достаточно хорошо закреплены в кости, поэтому нет необходимости запрещать пациенту вставать через 1–2 дня после операции. Но при этом следует носить специальную обувь, которая перераспределяет основную нагрузку на пятку. В ортопедической обуви мы рекомендуем ходить до сращения искусственного перелома, сделанного во время операции (остеотомия). Для этого требуется 1–1,5 мес., после чего пациент может носить обычную обувь, но при условии использования межпальцевых гелиевых вкладышей. Полная спортивная нагрузка разрешается через полгода после операции, когда пациент уже уверенно ступает на ногу.
– При правильно проведенной операции, адекватном послеоперационном периоде и точном соблюдении пациентом всех назначений врача вероятность рецидива нулевая. Так что если человек устал от боли и постоянных неудобств, мы советуем ему не заниматься самолечением, а обращаться к специалисту за помощью.
Исправление косточки на ноге
Травматолог-ортопед Алишев Булат окажет экстренную и плановую ортопедическую помощь пациентам любых возрастов.
Хирургическая база позволяет проводить операции по ЭНДОПРОТЕЗИРОВАНИЮ (замена поврежденных суставов искусственными протезами). Также наши ортопеды занимаются лечением переломов разной сложности и многими другими манипуляциями. Мы знаем, как избавить вас от боли и вернуть легкость вашей походке!
Исправление косточки на ноге - проблема, которая знакома многим женщинам. Выступающий сустав на больших пальцах ног причиняет много страданий, не говоря уже о заметном косметическом дефекте. Его причины кроются в искривлениях стопы, неврологических нарушениях и ношении некомфортной обуви.
Устранить проблему можно на разных стадиях, но, рано или поздно, деформация достигает той стадии, когда нехирургическая коррекция уже невозможна.
Ортопеды Medical Park предложат вам хирургическое исправление косточки на ноге. Во время операции хирург-ортопед изменит угол между костями стопы, благодаря чего сформируется не только правильная форма большого пальца, но и устранится плоскостопие.
Хирурги-ортопеды Medical Park имеют большой опыт лечения поперечного плоскостопия, Hallux valgus. Наши доктора знают, как быстро поставить вас на ноги. Вы сможете ходить сразу после операции в специальных туфлях, а через 5-12 дней полностью включитесь в свой рабочий график. Спустя всего 5 месяцев можно без опасений заниматься спортом.
Также в Medical Park вам окажут медицинскую помощь по следующим направлениям:
- Вправление вывихов
- Наложение, снятие гипсовых повязок, повязок скотчкаст
- Пункция сустава
- Внутрисуставное введение лекарств
- Новокаиновые и другие блокады
- Удаление гигром
- Пластические операции при вросшем ногте аппаратом Сургитрон
Прием врача травматолога первичный – 6 000 тг.
Прием врача травматолога повторный – 3 500 тг.
Лечение выпирающей косточки в Medical Park
В клинику Medical Park в Алматы часто обращаются пациенты, которым нужно исправление косточки на ноге. Так называемые “шишки” или “косточки” появляются возле первого пальца на стопе. Мало того, что ноги с такими косточками не выглядят эстетично, так еще и деформация плохо сказывается на общем здоровье и жизнедеятельности.
При этом, плюсне-фаланговый сустав большого пальца искривляется, а другие пальцы деформируются. В чем основное неудобство этого заболевания, так это в том, что обычную обувь становится невозможно носить. Возле основания большого пальца образовывается выпирающая косточка, к тому же наблюдается постоянная ноющая боль.
Симптомы, по которым можно узнать вальгусную деформацию:
- наблюдается постепенное увеличение выпирающей косточки у большого пальца;
- постоянные боли в суставах стоп;
- ноги быстро утомляются;
- сложно подобрать подходящую обувь;
- остальные пальцы стоп деформируются.
Данное заболевание развивается не сразу. Сначала больной жалуется, что обувь его размера стала неудобной, а новую приобрести очень сложно. Затем, к концу дня начинают болеть стопы, большой палец искривляется. Передний отдел стопы значительно деформируется из-за косточки и нарастающего поперечного плоскостопия. В этом месте появляются мозоли и намины, из-за которых все сложнее ходить. В большинстве случаев второй палец начинает напоминать молоток, его сложно разогнуть, образуется мозоль, требуется исправление косточки на ноге.
Деформация стопы плохо влияет на кровообращение и может привести к артрозу. Если не провести лечение вальгусной деформации вовремя, суставы стопы будут постепенно деформироваться и разовьется хронический бурсит. Также, может развиться болезнь Дейчлендера, когда структура плюсневых костей перестраивается.
Если деформация незначительна, и лечение начато вовремя, функцию и внешний вид суставов стоп реально восстановить. Если ситуация уже запущена, боли могут остаться даже после исправления косточки на ноге.
На 100% определить как развивается выпирающая косточка в каждом конкретном случае - сложно. Но есть ряд закономерностей, которые наблюдались у многих пациентов.
Причина развития вальгусной деформации может заключаться в генетических особенностях, поперечном плоскостопии, остеопорозе и эндокринных нарушениях. В основе болезни - врожденные слабые костные и соединительные ткани, что приводит к плоскостопию. Деформация может развиваться из-за неправильно подобранной обуви, например из-за ношения обуви с узкими носками или слишком высоких каблуков. При такой обуви, нагрузка распределяется неравномерно и больше переносится на передний отдел, из-за чего стопа деформируется, появляется артроз сустава большого пальца.
Для того, чтобы узнать насколько срочно нужно лечить вальгусную деформацию, в Medical Park можно пройти быструю, качественную и результативную диагностику. Подобные симптомы могут быть и при других заболеваниях, например подагре или артрите. Диагностика вальгусной деформации происходит в 3 этапа:
- Осмотр и консультация опытного ортопеда;
- рентген обеих стоп в трех проекциях;
- плантография - чтобы выявить плоскостопие, делаются отпечатки стоп.
После постановки диагноза, исправление косточки на ноге лучше не откладывать для того, чтобы заболевание не прогрессировало и не привело к более негативным последствиям.
В клинике Medical Park работают профессиональные ортопеды с большим опытом лечения вальгусной деформации. Обратиться к специалисту необходимо еще при первых неудобствах с обувью, так как если исправить косточку на ноге еще на ранней стадии, можно избежать операции.
Если болезнь не успела прогрессировать, врач подберет для Вас ортопедические стельки и назначит комплекс лечебной физкультуры, который не даст плоскостопию развиться. При запущенной форме заболевания требуется остеомия. Это костная реконструкция, которая направлена, чтобы изменить ось первой фаланги большого пальца и плюсневой кости. Когда пройдет 3 недели после операции, можно начинать ходить с полной опорой на плюсну. В большинстве ситуаций, терапия заканчивается уже через 6 недель и пациент возвращается к привычной жизни. Восстановительный период может занять до 3 месяцев.
Плоскостопием или вальгусной деформацией стоп часто страдают дети. Малыш начинает жаловаться, что ноги сильно устают или болят, визуально заметно, как наружу отклоняется пятка. В данном случае, к ортопеду стоит обратиться немедленно, поскольку вернуть состояние стопы в нормальный вид можно при своевременном и правильно подобранном лечении.
Ортопед подскажет, как правильно подобрать обувь, пропишет массаж. Простые, но очень результативные упражнения можно делать и дома, сделав из занятия игру. Ребенок с удовольствием будет вставать из “турецкой позы”, перекатывать стопой карандаш или сминать полотенце ногой.
Стопы ничем не укрепить лучше, чем спортом - запишите ребенка на плавание, футбол или гимнастику и его здоровье Вас поблагодарит! Исправление косточки на ноге хирургическим путем - это крайняя мера.
Необходимо прибегнуть к ряду мер, для того, чтобы избежать развития вальгусной деформации стоп:
- регулярно посещать ортопеда в профилактических целях;
- носить рациональную обувь (с каблуком не больше 7 см, изготовленную из натуральных материалов, без острого носа или шпилек);
- носить ортопедические стельки;
- если из-за работы Вам необходимо постоянно быть на ногах, в остальное время стоит обеспечить им здоровый и полноценный отдых.
Помимо перечисленных методов, для профилактики вальгусной деформации можно несколько изменить сам образ жизни. Например, каждый день делать легкие упражнения, чтобы суставы стопы сохраняли свою подвижность - перекатывать небольшие предметы по полу, поднимать их только с помощью пальцев ног и т.д. Очень полезный эффект окажут массаж икр и ступней, после которого ноги отлично расслабит ванночка с морской солью или экстрактом хвои.
Развитию вальгусной деформации очень способствует отложение в суставах мочевой кислоты. поэтому продукты, с большим количеством пурин лучше ограничить в рационе. Среди них кофе, шоколад, крепкие бульоны, мясо, некоторые сорта рыбы и морепродуктов.
Клиника Medical Park имеет большой опыт лечения суставов. Исправление косточки на ноге проходит при минимальной травматичности, в короткие сроки как терапии, так и восстановление. Мы можем восстановить нормальную форму не прибегая к перегибу костей, поэтому не придется носить гипс или долго лечиться, чтобы восстановить их целостность.
Операция будет длиться примерно час для одной ноги. После нее, пациенту стоит находиться в стационаре до 5 дней, затем восстанавливаться можно уже в домашних условиях. Какое-то время, в области стоп может сохраняться отек и небольшие боли, поэтому сразу же после операции спортом и тяжелой физической нагрузкой заниматься нежелательно.
Сохраните здоровье Ваших стоп вместе с Medical Park!
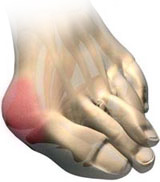  | 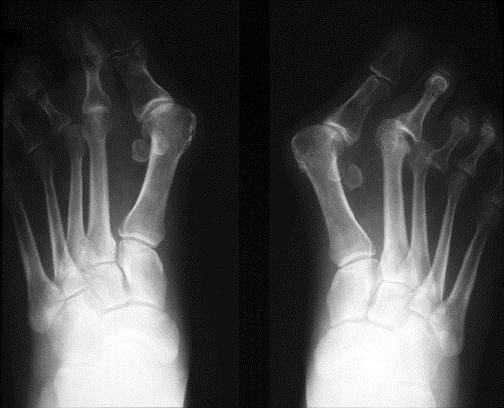 | 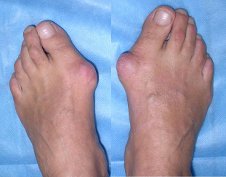 |
На фото: вальгусная деформация 1 пальца, на рентгеновском снимке и внешний вид деформированной стопы
Так называемые косточки или шишки на больших пальцах стопы – это не только эстетическая проблема. Искривление большого пальца приводит к серьезному болевому синдрому и дискомфорту при ходьбе. Но многие пациенты заведомо отрицают возможность окончательного избавления от вальгусной деформации. Причина этому боязнь самой операции и недоверие к ее эффективности. Так ли это?
Вальгусная деформация 1 пальца стопы – это искривление первого пальца стопы на уровне медиального плюснефалангового сустава, характеризующаяся боковым отклонением пальца, направленным кнаружи. Причина вальгусной деформации заключается в длительном нарушении биомеханики стопы, обусловленной врождёнными искривлениями стопы, неврологическими нарушениями и долговременной эксплуатацией некомфортной обуви. Изменение формы стопы приводит как к сильным локальным болям в области большого пальца, так и к болям, иррадиирущим в нижнюю конечность. Люди, страдающие вальгусной деформацией, испытывают серьезные трудности при выборе обуви. С эстетической точки зрения деформация стопы, так же, доставляет много неудобств.
Неблагоприятными факторами являются ношение узкой обуви и очень высокий каблук, также как и низкий (или полное отсутствие каблука). Сильные формы деформации в первую очередь касаются женщин. Это связано со слабостью соединительных тканей у женщин. Кроме того, это связано с особенностями форм женской обуви, которые способствуют этой негативной тенденции. Важно отметить, что вальгусная деформация стопы не исчезает спонтанно, а, как правило, прогрессирует, что в конечном итоге значительно ухудшает качество жизни пациента.
Симптомы
Отклонение большого пальца от центральной оси
- Боль в суставах стоп;
- Быстрая утомляемость ног;
- Отклонение большего пальца стопы кнаружи, постепенное увеличение "косточки"
- Молоткообразная деформация остальных пальцев стоп.
Методы диагностики:
- обследование у ортопеда;
- рентгенография стоп в 3-х проекциях;
- плантография – отпечатки стоп для выявления плоскостопия.
Наблюдаются три неблагоприятных фактора форм обуви:
- Высота каблука.
При высоте каблука более 3 дюймов (7,62см) наблюдается существенно повышенное давление на переднюю часть стопы. С одной стороны, это способствует появлению плоскостопия, а с другой стороны, пальцы ног вдавливаются в обувь.
- Узкий носок обуви.
Если носок у обуви слишком узкий, то у пальцев ног нет необходимой свободы. В результате они вынуждены находиться в плохой позиции, что со временем приводит к постоянной деформации в лодыжках.
- Слишком короткая обувь.
Если обувь слишком короткая, то пальцы ног вынуждены находиться в неестественной позиции, а это способствует бурситу большого пальца стопы.
Каковы общепринятые меры лечения вальгусной деформации?
Консервативное лечение сводится к подбору более широкой обуви с наполненной носочной частью, бандажных повязок и ортопедических стелек с целью предотвращения сдавливания деформированной стопы и облегчения болевого синдрома. Широко распространённые оперативные методы лечения предполагают большой операционный разрез, длительный и болезненный восстановительный период. К примеру, после традиционный открытой операции пациенту накладывают гипсовую лангету и запрещают наступать на оперированную ногу в течение полутора месяца.
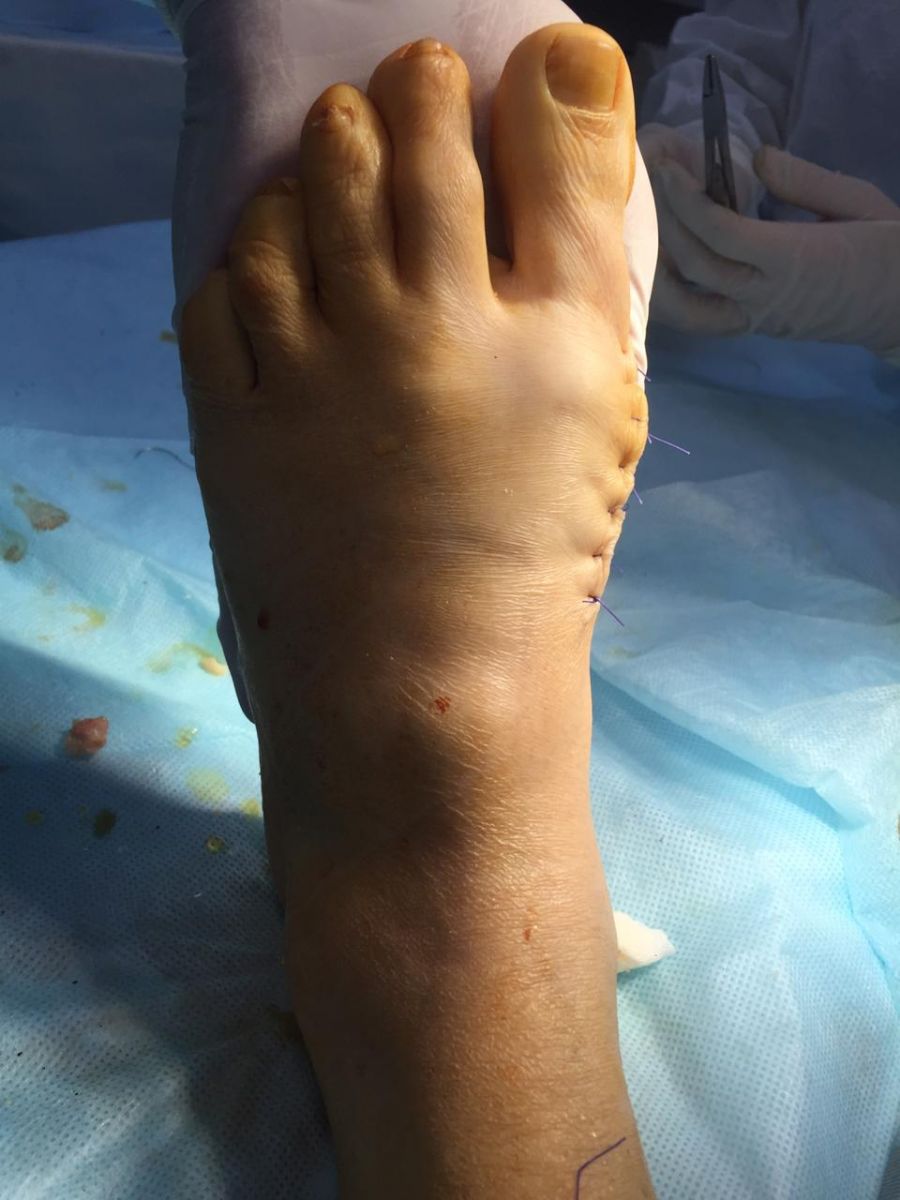
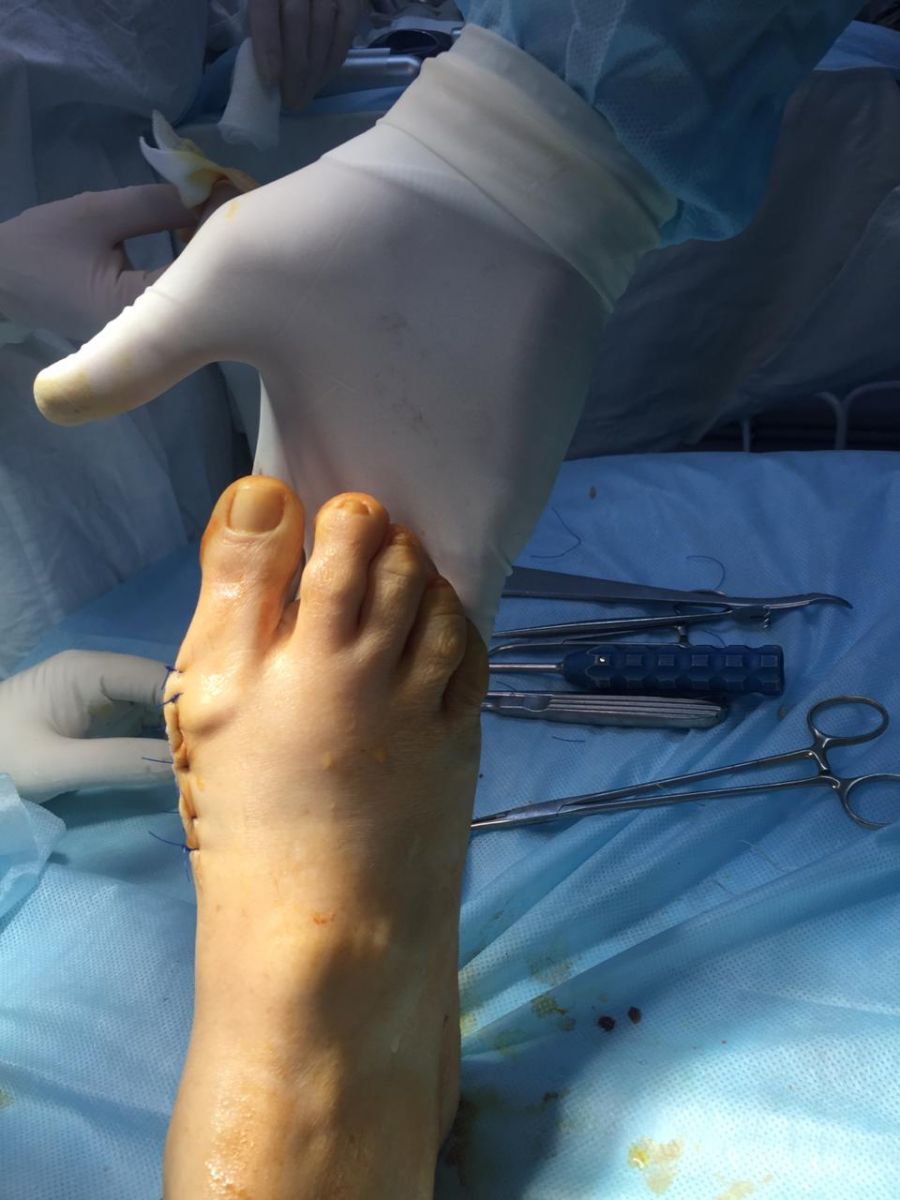
Наиболее эффективным способом лечения является операция по коррекции косточки стопы. Суть операции заключается в исправлении костной оси, удалении костных наростов и восстановлении нормальной функции сустава. Чем раньше человек обратится за помощью к ортопеду—травматологу, тем легче пройдет операция и, следовательно, послеоперационное заживление. При несильном искривлении косточек, человек сможет ходить сразу после операции, наступая на прооперированную ногу. После операции стопу пациента перевязывают и подбирают специальную обувь на 3-6 недель. Позднее можно будет носить привычную обувь.
Как ортопеды Hak medical лечат патологию стоп.
- Операции на мягких тканях заключаются в перемещении и натяжении сухожилий с целью исправления костно-суставной деформации. Рецидив после подобных операций со временем практически неизбежен. Эти виды операций широко не используются в мировой практике.
- Операции на костях превосходят операции на мягких тканях по качеству коррекции и по долговечности эффекта. Такие операции заключаются в проведении остеотомии, направленной на изменение оси плюсневой кости; их часто дополняют остеотомией первой фаланги большого пальца.
В нашем центре имеется большой опыт оперативного лечения поперечного плоскостопия, Hallux valgus, ригидных и молоткообразных пальцев стопы которые возникают при поперечном плоскостопии с использованием современных технологий позволяющих максимально сократить сроки послеоперационной реабилитации и достичь хорошего функционального и косметического эффекта.
Оперативное и консервативное лечение плоскостопия в медицинском центре ХАК проводится специалистами по международным стандартам и позволяет произвести коррекцию имеющейся деформации стопы и получить хороший косметический результат за относительно короткий период.
Специалисты нашего центра предлагают следующие виды операций для решения проблем плоскостопия:
- Оперативное (хирургическое) лечение изолированного вальгусного отклонения 1-го пальца стопы (Hallux valgus ) и молоткообразной (когтеообразный ) деформации пальцев.
- Оперативное (хирургическое) лечение плоскостопия I, II, III степени.
- Оперативное (хирургическое) лечение деформации 5-го пальца стопы (деформация Тейлора).
- Оперативное (хирургическое) лечение поперечного плоскостопие после неудачных попыток коррекции выполненных в других лечебных учреждениях независимо от срока давности и степени деформации.
- Оперативное лечение продольного комбинированного посттравматического плоскостопия.
- На данный момент при Hallux valgus наибольшее распространение получили две дистальных остеотомии, которые позволяют достичь хороших и длительных результатов лечения.
1. Шевронная остеотомия (Сhevron)
.jpg)
2. Скарф остеотомия( Scarf)
.jpg)
Реабилитация после удаления косточек и шишек на ногах
- Пребывание в стационаре клиники 2 -3 суток после операции.
- Ходьба разрешена с 1 суток после операции с опорой только на пятки и наружные отделы стоп, либо в специальных ортопедических туфлях Барука.
- Ходьба без костылей и без гипса.
- Снятие швов – через 12-14 дней после операции.
- Полная максимальная нагрузка на стопы – через 4 недели после операции.
- Через 2-3 недели после операции необходимо использовать межпальцевой силиконовый вкладыш, подбор и ношение индивидуальных ортопедических стелек – через 2 месяца после операции.
- Ходьба на каблуках – не ранее 3-4 месяцев после операции, рекомендуемая высота каблука - не более 5 см.
- Спортивные нагрузки разрешены через 5 месяцев после операции.
Фото-отчет операции №1
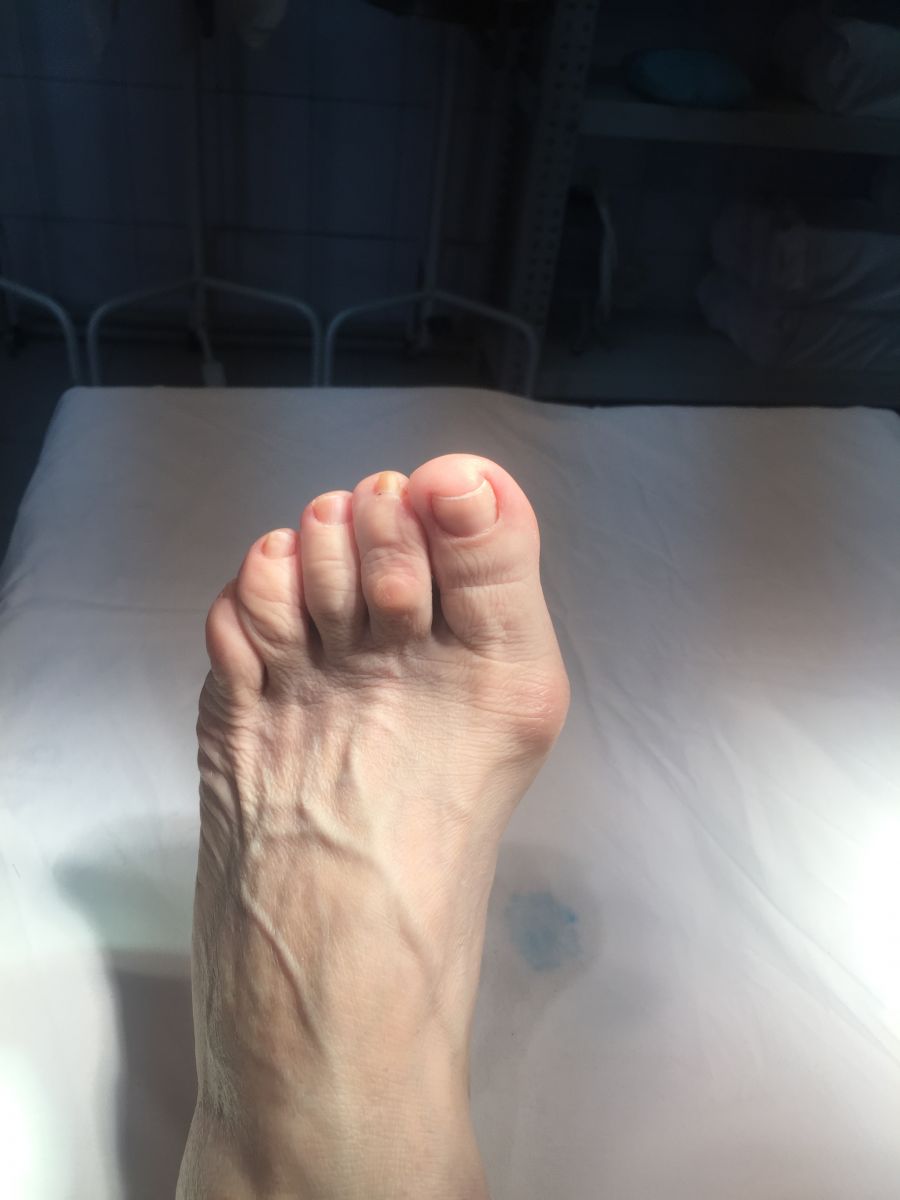
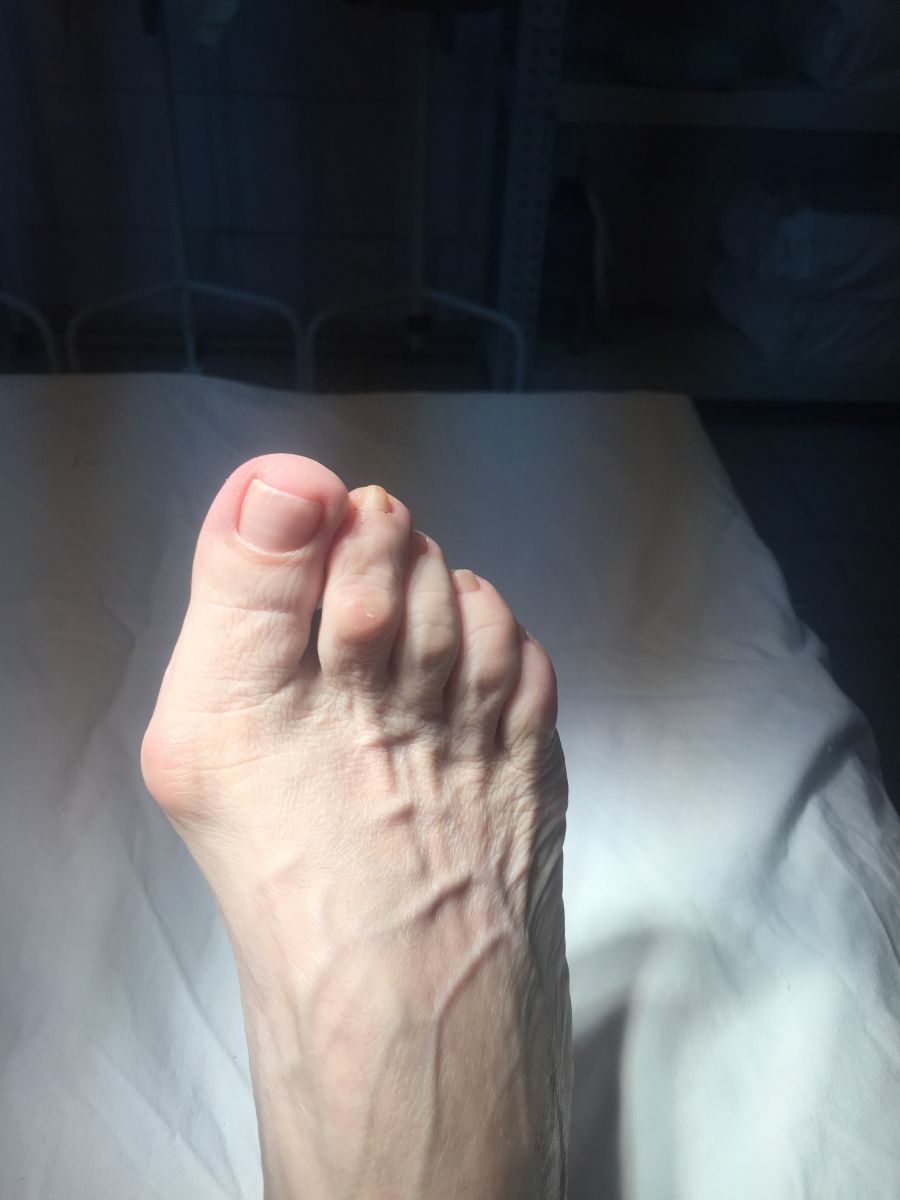
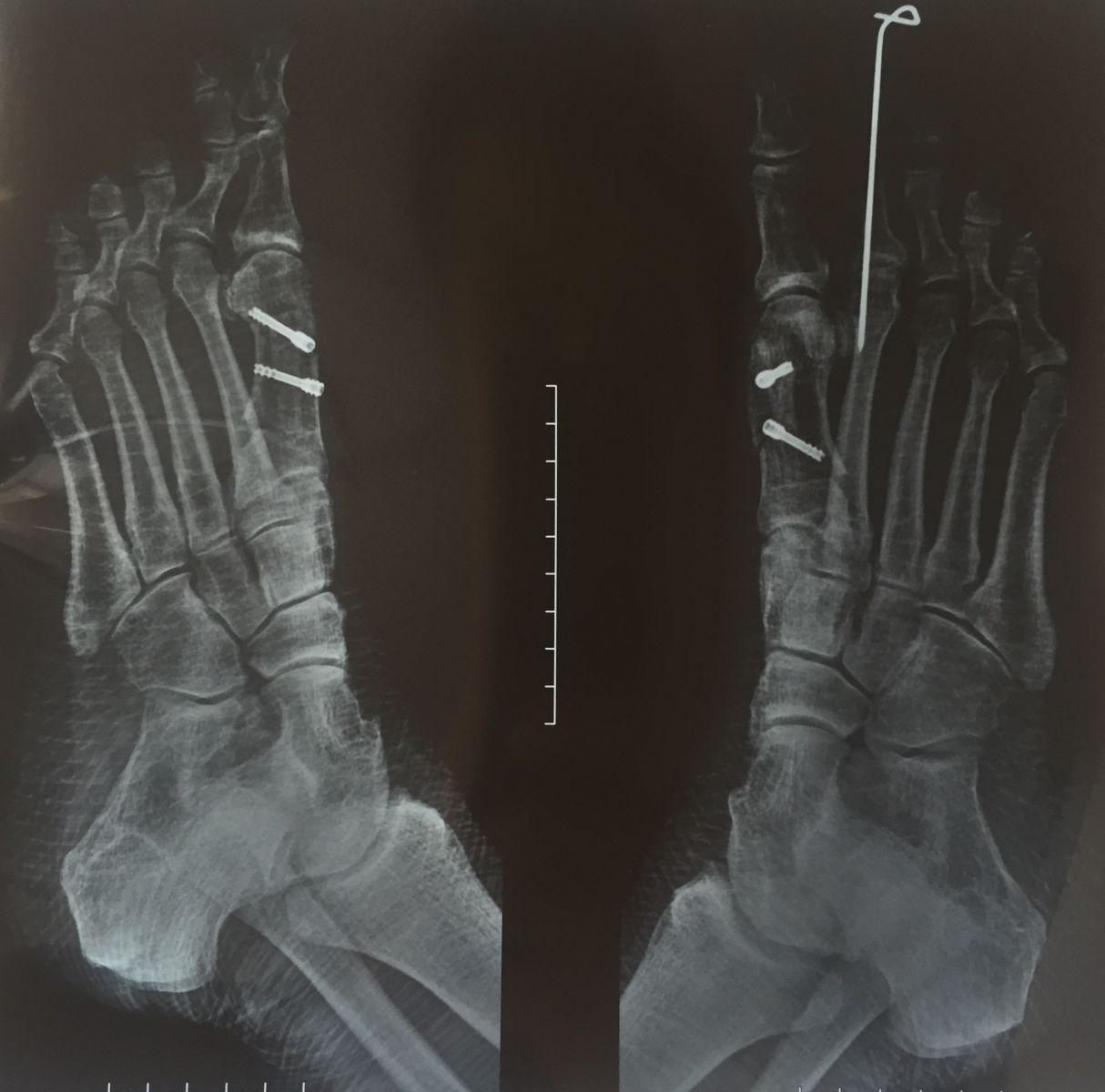
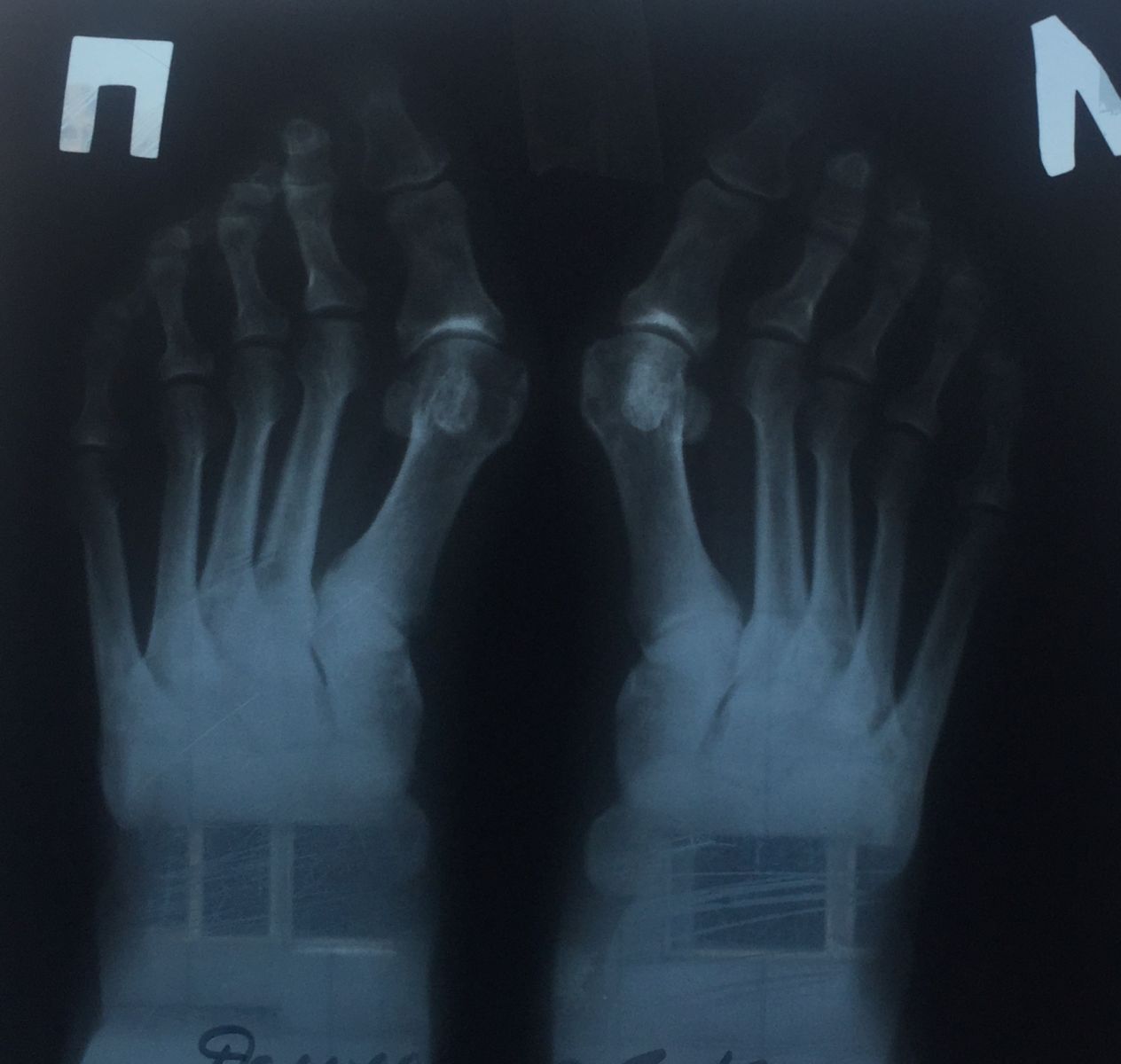
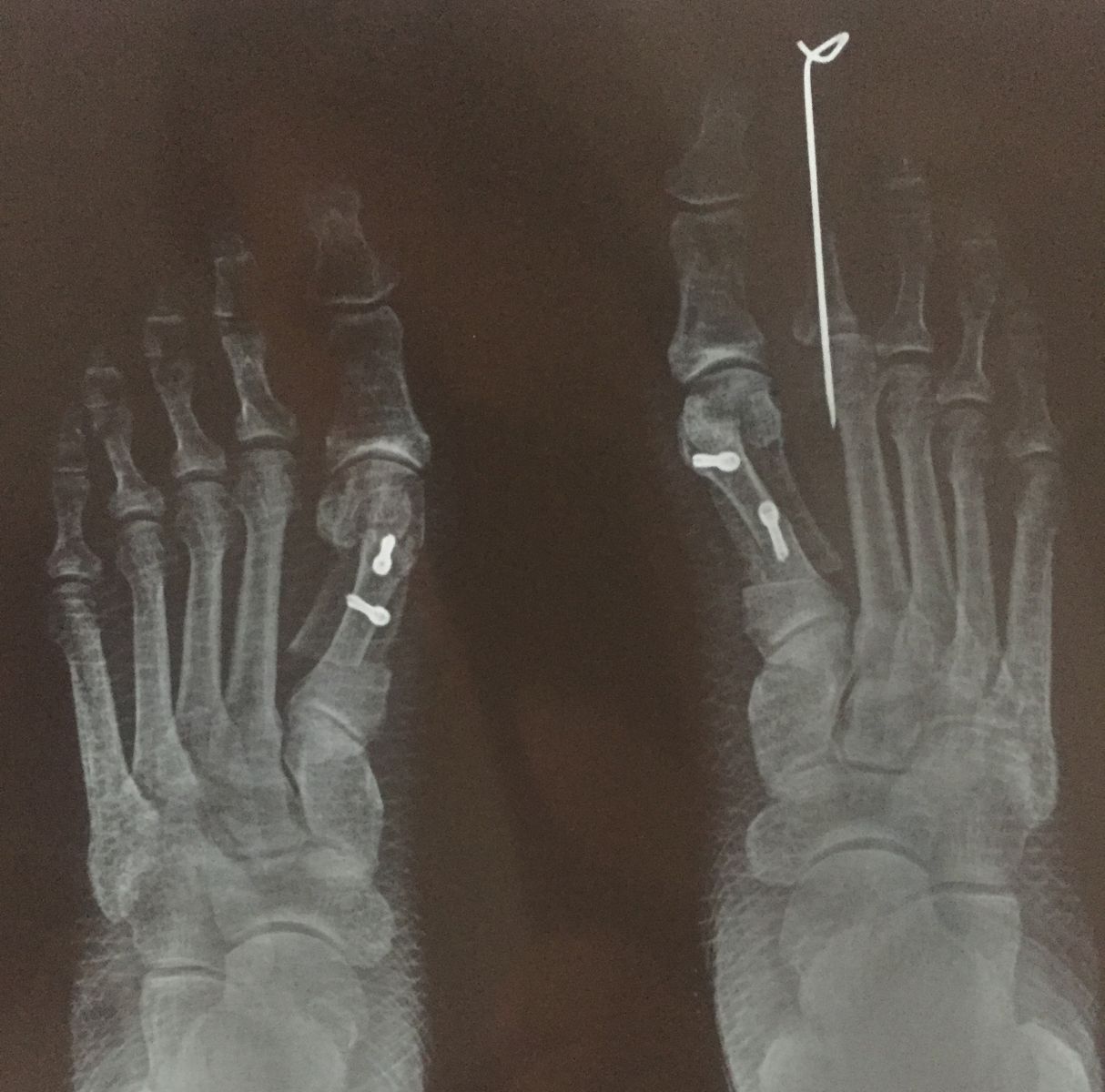
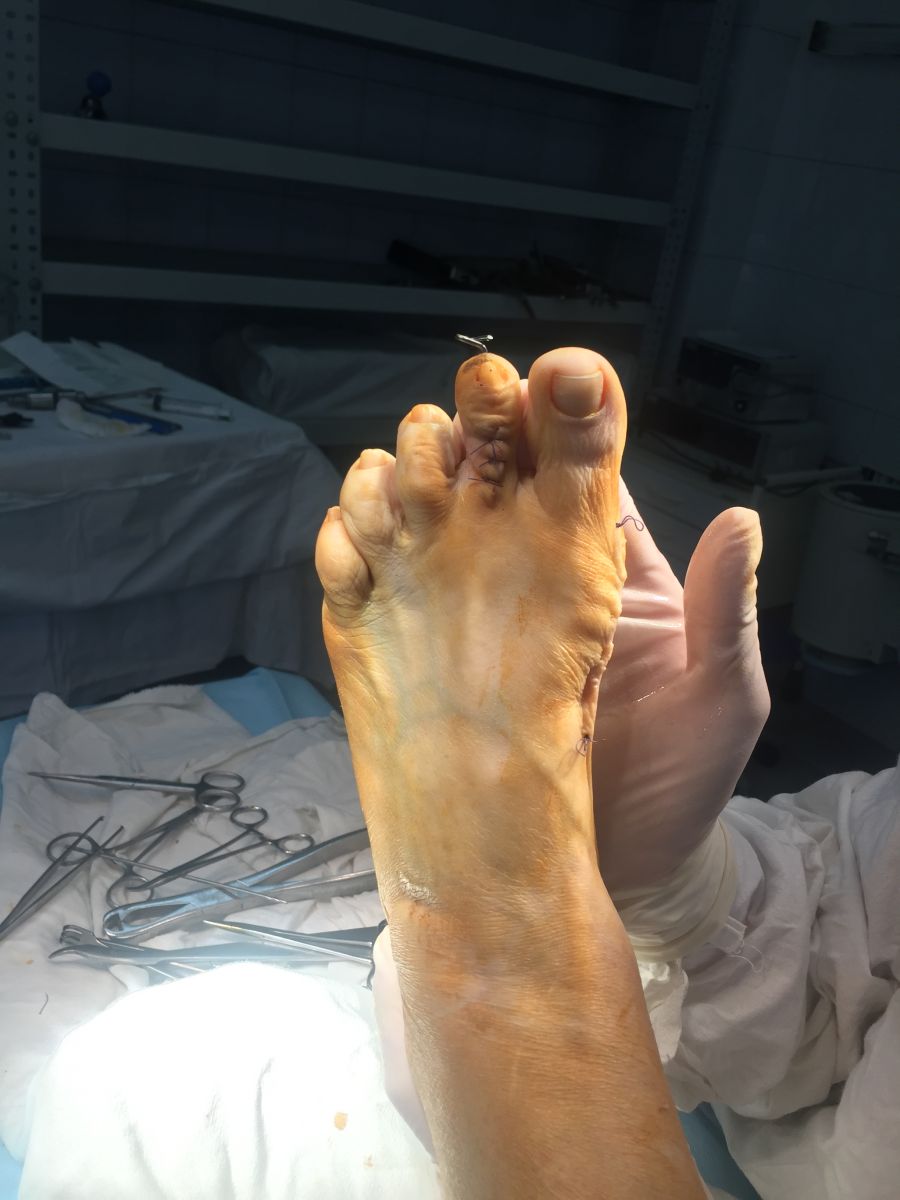
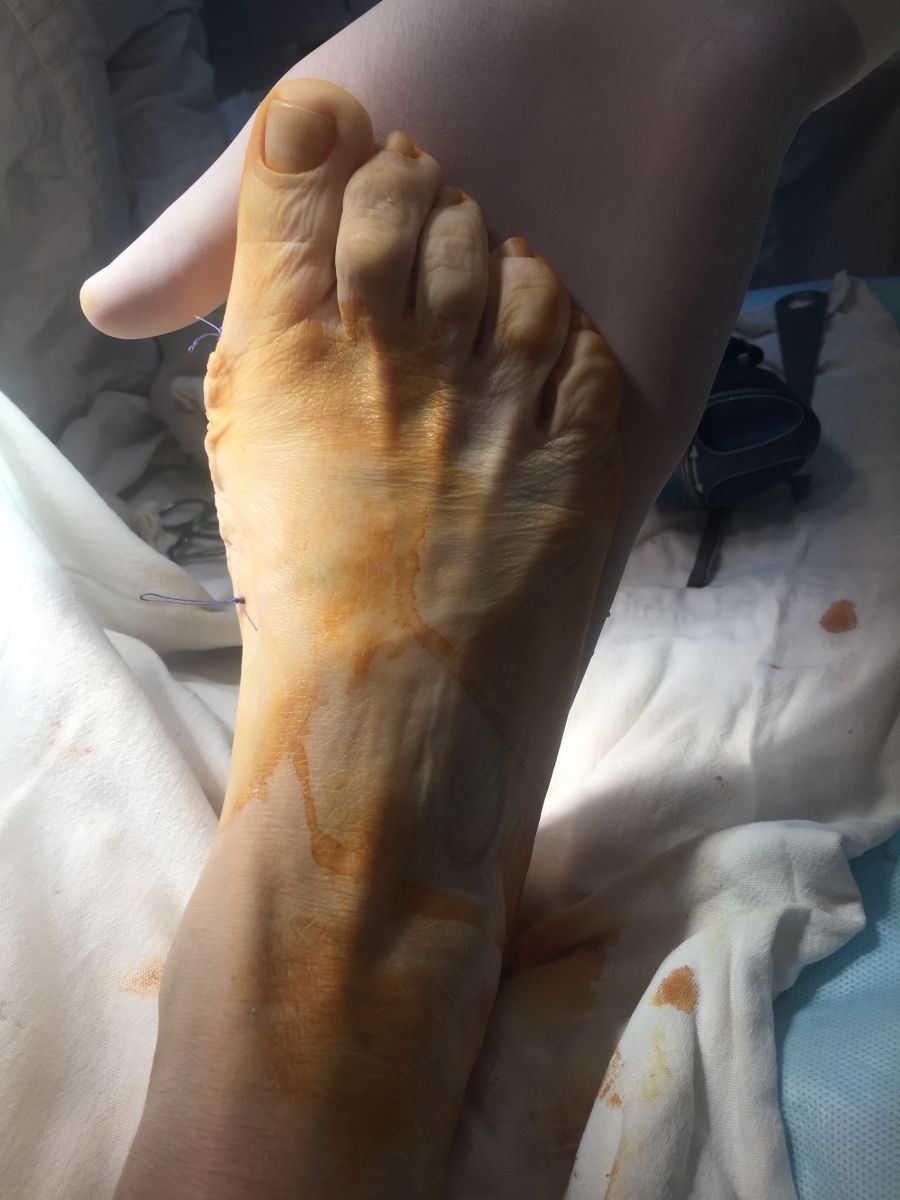
Фото-отчет операции №2
Желательно предварительно записаться на удобное для вас время по телефону
+7 (727) 227 36 36 или онлайн
Читайте также:


