В суставе сильная боль пульсирующая
Характерные особенности артралгии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Блуждающая боль в суставах и мышцах возникает из-за раздражения чувствительных нервных окончаний или их сдавливания. Исключение — гиалиновые хрящи сочленений, в которых нет нервных волокон. Причиной раздражения нейрорецепторов становится расстройство кровообращения или спазм поперечнополосатых мышц, расположенных в любой части тела. Артралгия диагностируется у пациентов, жалующихся на периодически возникающие боли при отсутствии объективных признаков воспалительного или дегенеративно-дистрофического поражения суставов и мышц. В этом случае она считается самостоятельной патологией.

По каким характерным клиническим проявлениям можно отличить артралгию от болей, возникающих при переутомлении:
- боль локализована в суставе, не иррадиирует в другие, рядом расположенные части тела;
- боли несимметричны, возникают только в одном сочленении;
- характер болей, появляющихся периодически в одном суставе, непостоянный: ноющий, режущий, острый;
- боль не тревожит человека в одно и то же время суток — она может появиться как в утренние, так и вечерние часы;
- болевой синдром сохраняется в течение длительного времени, обычно дольше 3 месяцев.
Иногда на прием к вертебрологу, ревматологу, ортопеду родители приводят маленьких детей, постоянно жалующихся на блуждающие боли. В большинстве случаев всей семье требуется консультация психолога. Дети, страдающие от недостатка родительского внимания, придумывают себе болезни, копируя поведение кого-либо из взрослых.
Артралгия не сопровождается ведущими симптомами суставных патологий — болями, усиливающимися при ходьбе, утренней припухлостью суставов и скованностью движений.

Настораживающим фактором становится их сочетание с признаками общей интоксикации организма (лихорадочное состояние), высыпаниями, снижением веса при сохранности или отсутствии аппетита. Такая комбинация клинических проявлений может указывать на аутоиммунные суставные заболевания, развитие остеоартрозов, сформировавшуюся раковую опухоль. Между возникновением первых блуждающих болей и диагностированием тяжелой патологии проходит от одного года до нескольких лет.
Часто появление блуждающих болей — грозный симптом начальной стадии деструктивно-дегенеративных изменений в хрящевых тканях. Через несколько лет у человека диагностируется остеоартроз, или дистрофическая патология суставов. На ее конечной стадии больной утрачивает работоспособность и становится инвалидом. Блуждающие боли предшествуют и развитию других суставных патологий. Стоит насторожиться, если артралгия возникла после воздействия на организм таких провоцирующих развитие многих заболеваний факторов:
- острых или хронических респираторных, кишечных, венерических инфекций;
- травмирования — переломов, вывихов, подвывихов, разрывов мышц, повреждений связочно-сухожильного аппарата;
- чрезмерных нагрузок во время спортивных тренировок или профессиональной деятельности;
- курсового приема гормональных препаратов, антибиотиков, цитостатиков;
- частых стрессов, депрессий;
- патологий, связанных с нарушением обмена веществ;
- дисплазии соединительнотканных структур, или гипермобильности суставов (нарушения образования коллагена).
При появлении блуждающих болей срочно требуется диагностика пациентам, наследственно предрасположенным к развитию тяжелых хронических суставных или мышечных патологий.
Артралгия на начальной стадии остеопороза или подагры не сопровождается другими симптомами. Они возникают постепенно, в течение нескольких лет. В утренние часы суставы опухают, ощущается скованность движений. Часто обнаруживается и мигрирующий (блуждающий) артрит. Он протекает на фоне вялотекущего воспалительного процесса, приводящего к разрушению гиалинового хряща. При его обострении или развитии синовита появляются симптомы общей интоксикации организма — высокой температуры, желудочно-кишечных расстройств, слабости, сонливости, быстрой утомляемости.
Ревматоидный артрит — аутоиммунная рецидивирующая патология, излечить которую полностью пока врачам не удается. Иногда она проявляется блуждающими болями, возникающими то в одном, то в другом сочленении. Ревматоидный артрит поражает сразу несколько суставов в опорно-двигательном аппарате. Ведущие симптомы тяжелой патологии:
- скованность движений;
- постепенная деформация сочленений. Сначала разрушаются самые крупные суставы, обычно коленные и тазобедренные, а затем боли возникают в локтях, плечах, ступнях.
Для блуждающего ревматоидного артрита характерна смена ремиссий и рецидивов. При его обострении человек страдает от острых болей, гипертермии, покраснения, отечности кожи над поврежденным суставом. На стадии ремиссии интенсивность блуждающих болей ослабевает, а иногда они отсутствуют вовсе. Заболевание трудно поддается лечению и очень часто становится причиной инвалидизации. Трудность терапии заключается в его полиэтиологичности. Причины развития блуждающего артрита до конца не установлены.
Выяснено, что спровоцировать возникновение заболевание могут стрептококки группы А — возбудители инфекции острого тонзиллита. Выделяемые ими продукты жизнедеятельности токсичны. При ослабленном иммунитете или предрасположенности организма вероятность развития этой формы артрита значительно повышается.
Фибромиалгия
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
В основе ее патогенеза лежит постоянное возбуждение чувствительных нервных окончаний задних рогов спинного мозга. Причины фибромиалгии:
- периферический болевой синдром. В результате травмирования, сдавливания нервов или их воспаления постоянно генерируются болевые импульсы;
- инфекции. Воспаление и раздражение нервных окончаний часто сопровождают инфекционный мононуклеоз, герпес любого типа, боррелиоз;
- стресс. К появлению фибромиалгии приводит длительное нахождение человека в состоянии стресса. К развитию хронического синдрома предрасположены люди, остро переживающие рядовой стресс;
- травмирование. Если боль при вывихах, переломах, разрывах связок становится причиной стресса и тяжелых переживаний, то риск развития фибромиалгии значительно повышается;
- изменения гормонального фона. Причиной блуждающих болей часто становятся нарушения работы щитовидной железы;
- вакцинация или курсовой прием фармпрепаратов. Под воздействием этих факторов могут нарушаться нейромедиаторные процессы, формирующие восприятие болей.

Частые стрессы негативно отражаются на состоянии иммунитета. При его снижении организм начинают атаковать вирусы и болезнетворные бактерии, в том числе из условно-патогенного биоценоза. Для их уничтожения в системный кровоток постоянно выбрасывается огромное количество продуцируемых иммунной системой антител. На определенном этапе происходит сбой — иммуноглобулины атакуют собственные клетки организма, из которых состоят мышцы, связки, сухожилия. Возникают кратковременные блуждающие боли — ведущий симптом фибромиалгии.
При проведении ряда лабораторных исследований было установлено, что от фибромиалгий часто страдают люди с низким уровнем серотонина — гормона радости. Этим объясняется выявление у них депрессивных состояний, а иногда и неврологических нарушений. Важная часть лечения — устранение дефицита нейромедиатора.
Лечение
Если в процессе диагностирования не было установлено патологических причин блуждающих болей в суставах, то лечение направлено только на их устранение. Препаратами первого выбора становятся нестероидные противовоспалительные препараты (НПВП), с такими активными ингредиентами:
- нимесулидом;
- кетопрофеном;
- кеторолаком;
- мелоксикамом;
- диклофенаком;
- ибупрофеном.
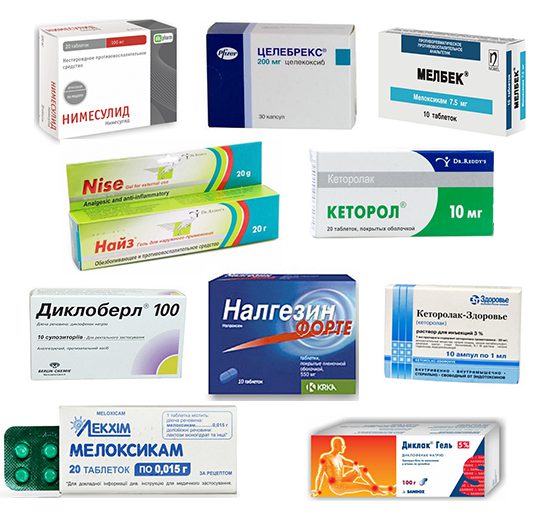
Препараты не предназначены для длительного курсового применения. Для них характерно выраженное системное побочное проявление — поражение слизистой оболочки желудка. Минимизировать изъязвление помогает комбинирование НПВП с ингибиторами протонной помпы (Омепразол, Рабепразол, Эзомепразол), понижающими секрецию соляной кислоты. При слабых, редко возникающих блуждающих болях целесообразно использование НПВП в виде лекарственных форм для локального нанесения на суставы — это гели Фастум и Вольтарен, мази Индометацин и Ибупрофен.
| Препараты для устранения блуждающих болей | Наименования лекарственных средств |
| Артралгия | Нестероидные противовоспалительные средства (Найз, Ортофен, Кеторол, Нурофен, Целекоксиб), хондропротекторы (Структум, Дона, Терафлекс, Глюкозамин, Хондроитин), мази с НПВП (Артрозилен, Диклак, Финалгель, Фастум, Вольтарен, Долгит) |
| Фибромиалгия | Инфузии с Лидокаином, центральные анальгетики (Трамадол), нестероидные противовоспалительные средства, антиконвульсанты с прегабалином, антидепрессанты (Венлафаксин, Дулоксетин, Амитриптилин) |
Лечением болевого синдрома, сопровождающего остеоартрозы, ревматоидные и реактивные артриты занимается ревматолог. Помимо препаратов с анальгезирующим действием, в терапии применяются глюкокортикостероиды, миорелаксанты, средства для улучшения кровообращения в суставах. Пациентам рекомендован прием хондропротекторов, замедляющих прогрессирование патологий. А важной частью лечения фибромиалгий становится стабилизация психологического состояния пациента. В чем заключается терапия:
- консультации у психотерапевта и (или) психолога;
- применение антидепрессантов (Венлафаксина, Дулоксетина, Амитриптилина). Препараты улучшают настроение, нормализуют сон, устраняют психоэмоциональную нестабильность;
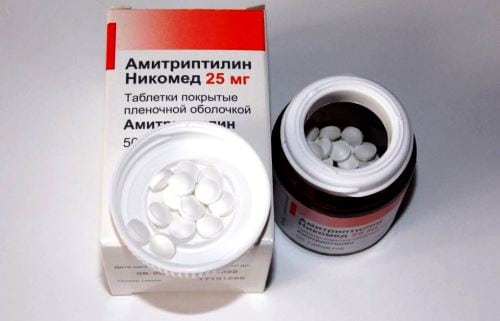
- прием антиконвульсантов (Прегабалин). Снижается болевая симптоматика, улучшается настроение. Недостатки — быстрое болезненное привыкание, синдром отмены.

Для усиления терапевтического действия фармакологических препаратов пациентам рекомендованы физиотерапевтические процедуры, массаж, аппликации с парафином, озокеритом. В лечении фибромиалгий применяются акупунктура, гипнотерапия. Обязательно назначаются занятия лечебной гимнастикой или физкультурой. Регулярные тренировки способствуют улучшению кровообращения, повышению тонуса организма.
Блуждающие боли могут указывать на поражение суставов воспалительной или дегенеративно-дистрофической патологией. Ревматологи рекомендуют сразу обращаться за медицинской помощью. Своевременно проведенное лечение позволит избежать прогрессирования заболевания и появления тяжелых осложнений.
На коленные суставы ежедневно приходится повышенная нагрузка, и, если они изначально являются ослабленными, в будущем это может привести к развитию разных патологий. При возникновении деструктивных изменений человек начинает испытывать сильные боли в коленях, также возможно появление отеков.
При отсутствии своевременной терапии со временем патология будет усиливаться, что может стать причиной начала деформации. Одним из самых опасных симптомов, который требует немедленного посещения ревматолога, является стреляющая боль в колене.
Провоцирующие факторы
Пульсирующая боль в коленном суставе, сопровождающаяся отечностью, практически всегда свидетельствует о развивающемся патологическом процессе, воспалении.
Если стреляет в колене – что это, более конкретно сможет сказать только ревматолог или ортопед, после проведения физиологического осмотра и инструментальной диагностики. Чаще всего такое состояние спровоцировано травмами и повышенными нагрузками, но также такая симптоматика может быть признаком развития деструктивных изменений.
Самыми распространенными причинами возникновения болезненных ощущений в коленном сочленении являются:
![]()
повышенная нагрузка на суставы при профессиональных занятиях спортом. С такой проблемой часто сталкиваются спортсмены и бодибилдеры;- травмы разного характера.Переломы, вывихи, растяжение и разрыв сухожилий, разрыв хряща всегда сопровождаются выраженными болезненными ощущениями. Резкая стреляющая боль при этом возникает сразу после получения травмы. Чтобы предотвратить развитие осложнений, при получении травмы нужно немедленно посетить травмпункт;
- поражение воспалительного характера. Поражение суставной и сухожильной капсулы, артрит, воспаление связок. Каждое из этих заболеваний сопровождается не только сильными болями, но также отечностью и покраснением кожи в пораженном участке. Еще одним распространенным заболеванием этой категории является грыжа подколенной ямки, при которой боли появляются в колене, отдают в икру и стопу;
- невоспалительные заболевания, сопровождающиеся деструктивными изменениями сустава. При тендопатии и хондропатии чаше всего поражается только один вид ткани (либо сухожилия, либо связки, либо хрящи). Каждый из этих недугов сопровождается сильными болями и может привести к частичному ограничению подвижности. Также многие пациенты сталкиваются с незначительным подкашиванием во время опирания на стопу.
Дискомфорт в коленях может появиться на фоне переохлаждения. В такой ситуации избавиться от неприятных ощущений довольно просто – для этого просто требуется принять горячую ванну с добавлением морской соли.
Диагностика
В большинстве случаев одного физиологического осмотра для постановки точного диагноза недостаточно.
Чтобы выявить общую клиническую картину, пациенту нужно будет пройти инструментальные методы диагностики, только после этого врач сможет назначить оптимальную схему лечения.
Обычно диагностика включает в себя такие этапы:
- сдача крови и мочи на общий анализ и биохимию;
- пункция костного мозга и синовиальной жидкости (обычно назначаются только в запущенных случаях);
- рентгенография суставов;
- ультразвуковое исследование;
- магнитно-резонансная томография.
Обычно результаты анализов становятся известны через 2-3 дня, по истечении этого времени медик огласит пациенту точный диагноз.
Очень многие пациенты затягивают и постоянно откладывают визит к врачу, что нередко приводит к тому, что патология выявляется на более поздних этапах развития.
Врачи предупреждают, что в запущенном состоянии недуг гораздо хуже поддается лечению и может стать причиной хронических болей.
Поводом для обращения в клинику являются такие симптомы:
- Присутствие сильной колющей боли в ноге выше колена больше месяца.
- Частое возникновение резких болезненных ощущений без провоцирующих факторов.
- Хруст и треск в сочленении.
- Частое повышение температуры в районе сочленения.
- Периодические отеки суставы.
- Ощущение неустойчивости в суставе.
Особенно опасным признаком является, если у пациента появились сразу несколько симптомов.
Способы лечения
Какие препараты нужно будет принимать, и как долго продлиться терапия, медик скажет только после постановки диагноза.
Схема терапии подбирается индивидуально для каждого пациента. В большинстве случаев при простреливающей боли в колене советуют проводить комплексное лечение – сочетать медикаментозную терапию с народными средствами и физиопроцедурами.
На сегодняшний день самым распространенным и эффективным способом борьбы с суставными патологиями остается прием медикаментов. Обычно пациентам выписывается прием сразу нескольких средств из разных фармкатегорий:
![]()
антибиотики. Их прием необходим, если патология вызвана заражением и попаданием патогенным микроорганизмов;- нестероидные противовоспалительные средства. Ибупрофен, Диклофенак помогают уменьшить болезненные ощущения и одновременно борются с воспалительным процессом, что ускоряет процесс восстановления;
- хондропротекторы. Укрепляют хрящевую ткань и делают ее более эластичной.
Если через несколько месяцев после начала медикаментозной терапии улучшения так и не проявятся, пациенту могут назначить оперативное вмешательство. Проведение операции также необходимо при скоплении жидкости в суставе и формировании кисты.
Если у пациента нет возможности посетить клинику, но его мучает сильная пульсация в колене, облегчить боль помогут народные рецепты.
Они намного реже вызывают побочные эффекты и осложнения, поэтому предпочтение лучше отдать разным отварам и настоям, а не таблеткам.
Для уменьшения симптоматики можно воспользоваться такими средствами:
- отвар сабельника. 2 столовые ложки растения нужно залить 500 мл. кипятка и дать настояться в течение нескольких часов. Приготовленное лекарство необходимо принимать утром и вечером по 100 мл. Также данную жидкость можно использовать в качестве основы для компресса;
- свежий картофель и хрен нужно натереть в равных количествах и перемешать. Полученную массу приложить к проблемному участку, завернуть сверху пищевой пленкой и оставить для воздействия на 20 минут. По истечении этого времени смыть остатки средства теплой водой. Состояние пациента заметно улучшится уже после 8-10 процедур;
- 200 гр. Овсянки необходимо залить литром фильтрованный воды и на медленном огне довести до кипения. Средство будет готово к использованию на следующий день. Это лекарство нужно выпить в течение одного дня. Длительность терапии – 2 недели.
Важно! Терапия народными методами помогает только на начальном этапе. Если болезнь будет выявлена в запущенном состоянии, потребуются более радикальные методы лечения.
Профилактические меры
Чтобы суставы были крепкими и здоровыми, нужно соблюдать такие простые рекомендации:
![]()
после повышенных физических нагрузок коленям обязательно нужно давать отдыхать;- любые инфекции и воспаления необходимо лечить своевременно, и желательно под контролем профессионала;
- для коленей очень опасно длительное нахождение на морозе;
- после 40 лет в качество профилактики можно начать принимать хондропротекторы;
- необходимо следить за весом и не допускать появления лишних килограммов;
- важно следить за рационом и правильно питаться.
Заключение
Пульсирующая боль в колене может быть признаком приближения серьезных проблем с суставом и свидетельствовать о начале воспалительного процесса. Даже если удастся купировать болезненные ощущения при помощи обезболивающих препаратов, проконсультироваться с врачом необходимо в любом случае. Если этого не сделать, патология будет продолжать прогрессировать, что может привести к серьезным осложнениям и последствиям.
Боль в руке может свидетельствовать о наличие серьезного заболевания, и лечения требует в первую очередь не болевой синдром, а причина его появления.
Реабилитационные центры помогают не только снять боль в руке, но и стабилизировать суставы и повысить двигательный контроль.
Проходить восстановительное лечение рекомендуется в профильных стационарах и реабилитационных центрах, специализирующихся на комплексной реабилитации и консервативном лечении болей в руке.

При регулярных болях в суставах необходим особый режим и специальная терапия.
Боль в кистях рук – одна из самых распространенных причин, приводящих людей в кабинет врача-ревматолога. Кисти рук – очень тонкий механизм, но при этом он способен выдерживать огромные нагрузки. Однако некоторые заболевания способны практически лишить руки подвижности и вызвать сильную боль в суставах рук.
Артралгия – именно таково научное название боли в суставах – не просто ухудшает качество жизни. Она лишает человека возможности работать и выполнять элементарные бытовые действия. Болезней, которые могут вызывать этот симптом, очень много. Условно причины, по которым возникают сильные боли в суставах рук, можно разделить на две большие группы – воспалительные и механические. Боль в руках, вызванная воспалительным процессом, обычно сопровождается скованностью в области пораженного сустава и уменьшается при движении. Как правило, при воспалении есть и другие симптомы – отек или покраснение кожи над суставом.
Механические причины – дегенеративные заболевания или травмы – вызывают боль при движении. В состоянии покоя больной чувствует заметное облегчение. Обычно такая боль в суставах рук не сопровождается скованностью или онемением.
Наиболее частые причины боли в суставах рук
Боль в суставах – частый спутник многих болезней. Иногда именно характер боли помогает врачу определить, от какого именно заболевания страдает пациент.
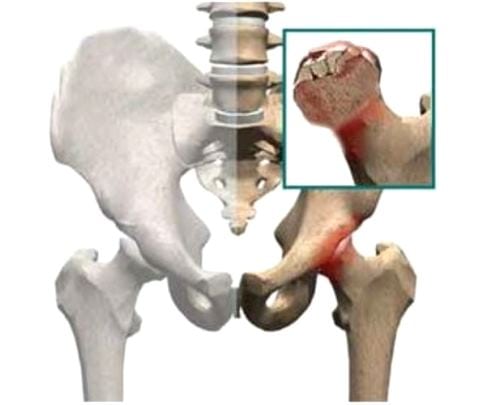
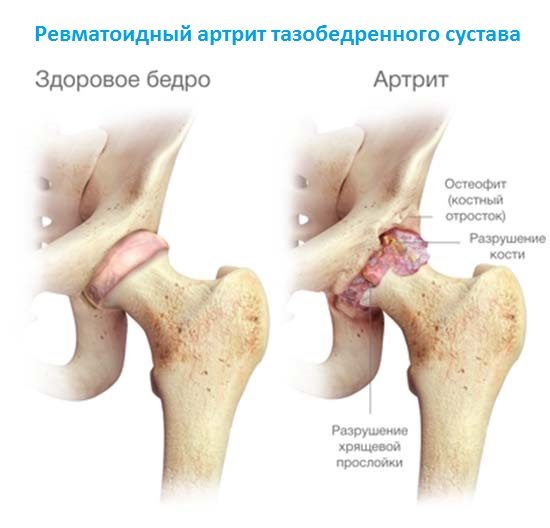
Это аутоимунное заболевание, при котором защитная система организма дает сбой и начинает воспринимать собственные клетки как чужеродные. В результате сустав начинает постепенно разрушаться, возникает воспаление и сильная боль в пораженной области. Ревматоидный артрит может проявиться как в пожилом, так и в молодом возрасте – в 25-30 лет. Обычно он развивается симметрично – то есть страдают одни и те же суставы на обеих руках. Со временем суставы деформируются, что влечет за собой искривление пальцев и потерю подвижности.
Остеоартроз возникает в результате изнашивания суставного хряща. Как правило, эта болезнь начинает развиваться в пожилом возрасте. При остеоартрозе суставов рук боль отмечается в мелких суставах кистей, пястно-запястном суставе большого пальца руки, в локтевых и плечевых суставах. К симптомам остеоартроза в лучезапястном суставе относится боль при физических нагрузках, болезненная чувствительность при надавливании в области поврежденного сустава и ограничение подвижности.
Артрит, причиной которого становятся инфекционные заболевания, вызывающие воспаление сустава, встречается очень часто. Существует две формы артрита:
- острый артрит – характеризуется выраженной болезненностью, отеком, покраснением кожи в районе сустава и повышением температуры;
- хронический артрит – напоминает о себе болевыми ощущениями лишь время от времени.
Переломы, вывихи и растяжения всегда сопровождаются мучительной болью. В зависимости от характера травмы болевой синдром может быть более или менее выраженным. Обычно травмы суставов сопровождаются отеком, покраснением кожных покровов и ограничением подвижности сустава.
Сильные боли в суставах рук – большая проблема для пациента, который теряет способность нормально работать и выполнять самые несложные движения – например, не может застегнуть пуговицы или держать вилку.
Терапия, вне зависимости от причины, должна быть комплексной, направленной на решение сразу трех задач – лечение основного заболевания, восстановление функций кисти и снятие болевого синдрома.
Разумеется, лечение зависит от характера заболевания. А вот облегчение боли и функциональная разработка кисти во время реабилитации подчиняются общим правилам.
Основное средство для снятия боли в суставах рук – это медикаменты. Самой большой и часто используемой группой лекарств, дающих выраженный обезболивающий эффект, являются нестероидные противовоспалительные препараты. Они снимают воспаление и боль, однако имеют немало неприятных побочных эффектов, в частности, со стороны желудочно-кишечного тракта.
Для снятия боли, вызванной аутоиммунными заболеваниями (например, при ревматоидном артрите), применяются глюкокортикостероидные гормоны. Они обладают мощным противовоспалительным эффектом и быстро приносят облегчение.
Усилить действие лекарств могут и лечебные мази, в состав которых входят противовоспалительные и анестезирующие компоненты.
В составе комплексной терапии – или в тех случаях, когда лечение при помощи медикаментов противопоказано – врач может назначить и немедикаментозные методы.
Боль в суставах рук – симптом, сопровождающий многие заболевания, различные и по причине возникновения, и по механизму развития. Для каждой болезни существуют свои методы терапии. При правильно поставленном диагнозе и адекватном лечении боль постепенно сходит на нет. Однако порой процесс выздоровления затягивается, боль становится хронической и тогда задача врача – не только вылечить пациента, но и избавить его от боли, а также назначить курс реабилитационной терапии.
Чтобы быстро снять боль в суставах рук, требуется комплексное лечение, в котором одни методы дополняют другие.
Как правило, в клинике задействованы врачи разного профиля – реабилитологи, ревматологи, неврологи и физиотерапевты, а также диетологи, массажисты и специалисты по лечебной гимнастике. Сочетание лекарственных и физиотерапевтических методов лечения, дополненных мерами по восстановлению подвижности в поврежденных конечностях, дает быстрый и стойкий эффект. Пациент не только избавляется от основного заболевания, но и получает возможность в кратчайшие сроки вернуться к нормальной жизни.

Пульсирующая боль в колене не происходит из-за физиологических изменений, это признак патологического образования.
Самостоятельно выявить причины невозможно, поэтому обращаются к врачу. Он производит общий осмотр, только затем определяет диагноз.
Как давно у вас этот болевой синдром?
- Несколько дней (25%, 687)
Всего проголосовавших: 2 704
- Причины пульсирующей боли в колене
- Дергающая боль в колене в состоянии покоя
- Как поможет соляная пещера в выздоровлении
- Отчего могут болеть колени
- Деформирующий остеоартроз
- Артрит
- Бурсит
- Синовит
- Тендинит
- Рассекающий остеохондрит
- Киста Бейкера
- О чем говорит тупая или режущая боль в коленях
- О чем говорит боль в коленях по ночам
- Подагра
- Остеопороз
- Ревматоидный артрит
- Расстройства кровообращения
- Когда нужно звонить в скорую
- Список диагностических мероприятий у врачей при боли в коленях
Причины пульсирующей боли в колене

На первом приеме терапевт опрашивает пациента о его ощущениях. Он интересуется интенсивностью, временем появления, другими признаками болезненности.
После обследования выявляют следующие виды причин:
- Повреждение сосудов. При варикозном расширении, повышенной ломкости эндотелия, ишемической болезни возможен разрыв малых и крупных сосудов. Кровоизлияние происходит внутри сустава.
- Воспалительные заболевания суставов. Конечность поражает артрит, артроз. Болезнь приводит к отеку, вызывает сильную болезненность. На костях образуются наросты, сдавливающие сосудистую и нервную ткань.
- Киста, абсцесс. Формируется внутрисуставная полость, заполненная серозным экссудатом. Если присоединяется инфекционный агент, образуется гной. Болевой синдром проявляется, когда человек двигает ногой, встает, садится, бегает.
- Аутоиммунные патологии. При ревматоидном артрите формируются цитотоксические иммунные комплексы, которые повреждают суставные ткани. Нога ноет даже в покое, в ночное время, ощущение обостряется во время движения. Образуется острое воспаление, ноги могут сильно отечь. Повреждаются внутренние органы, без назначения лечения человек умирает.
- Нарушение лимфодренажа, минерального обмена. Жидкость задерживается в организме, поэтому ноги отекают. Дополнительно сдавливаются сосуды, что приводит к бледности, пульсации.
- Травмы. Механические повреждения костей и мягких тканей приводят к острому болевому процессу. Самочувствие улучшается после заживления. Если участки поражения срослись неправильно, пациента беспокоит хронический болевой синдром.
Для отклонений характерно наличие дискомфорта в покое и при ходьбе. Если части суставной полости двигаются, состояние обостряется. Требуется своевременное лечение, чтобы избежать осложнений, полной дисфункции конечности.

Дергающая боль в колене в состоянии покоя
Когда человек не передвигается, но болевое ощущение сохраняется, это свидетельствует о серьезных отклонениях. Это сосудистые заболевания, ревматоидный артрит, новообразования, травмы. Требуется обратиться к терапевту.

По появившейся симптоматике врач лишь предполагает диагноз. Иммунологические тесты, анализ крови и мочи, рентген, МРТ позволяют выявить очаги поражения.
Назначают следующие виды терапии, чтобы улучшить самочувствие или устранить основную болезнь:
- Консервативные методы. Используют противовоспалительную, стероидную, обезболивающую, хондропротекторную терапию. Препараты применяют в виде мазей, кремов, гелей, таблеток, инъекций.
- Хирургические методы. Показаны, когда с помощью лекарств устранить пульсирующее состояние невозможно. Например, при удалении кисты, нароста.
Когда пораженный участок начинает заживать, самочувствие пациента улучшается. Отсутствие болевого синдрома свидетельствует о заживлении.
Подтвердить данные могут только повторные лабораторно-инструментальные исследования. Если у пациента начались необратимые возрастные явления, полностью восстановить коленный сустав не удастся. Лекарства замедляют болезнь.
Как поможет соляная пещера в выздоровлении
Соляная пещера – это комната, где на стенах, полу и потолке сосредоточены отложения солей, содержащих микроэлементы, минералы. Больной вдыхает компоненты, они проникают внутрь организма через легочную систему. Минералы распределяются по органам, их часть попадает в суставы, хрящи, кости.
Они становятся прочнее, менее подвержены деминерализации. Это физиопроцедура, помогающая в комплексной терапии. Дополнительно минералы действуют на внешние части тела, улучшая качество кожи.
Отчего могут болеть колени
Болят колени по причинам как патологическим, так и естественным. К последним относится беременность, серьезные физические нагрузки, естественное старение организма. Но значительно чаще дискомфорт бывает спровоцирован воспалительными или дегенеративно-дистрофическими заболеваниями.

За его функционирование отвечает связочно-сухожильный аппарат, мышечные волокна, нервы, кровеносные сосуды. При их повреждении, ущемлении воспалительным отеком или образовавшимся костным наростом болезненность ощущается непосредственно в самом суставе.
В ортопедии и ревматологии выделяют основные патологии. Именно они чаще всего диагностируются у пациентов.
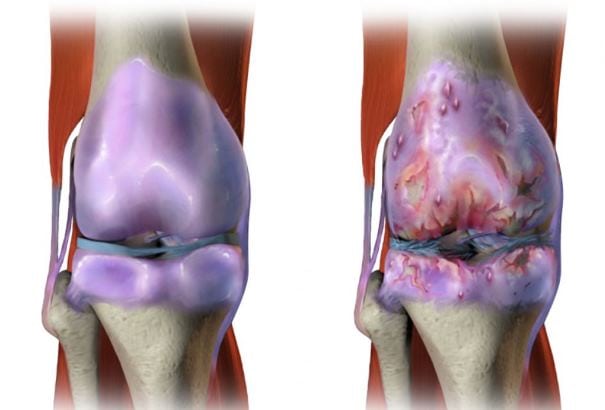
Деформирующий остеоартроз данной локализации называется гонартрозом. Из-за прогрессирующего дистрофического изменения костей на фоне разрушения хрящевой прокладки и возникают артралгии.
В роли провоцирующего фактора выступают возрастные изменения. Продукция коллагена уменьшается, замедляется течение регенерационных процессов. Хрящ медленно, но упорно разрушается, перестает смягчать удары костей, что приводит к их деформации. 
Остеоартроз пока не поддается окончательному вылечиванию. На начальной стадии удается затормозить его приемом хондропротекторов, дозированными физическими нагрузками.
Если он выявлен слишком поздно, то консервативное лечение неэффективно — требуются костная пластика, артродез, эндопротезирование.
При воспалении соединительнотканных элементов, образующих сустав, дискомфорт ощущается постоянно или во время его сгибания-разгибания, в том числе во время ходьбы.

Артрит развивается из-за наследственной предрасположенности, ожирения, малоподвижного образа жизни, дефицита жиро- и водорастворимых витаминов, микро-, макроэлементов.
Прогноз преимущественно благоприятный. Особенно при своевременном обращении за медицинской помощью.
Из-за острого, подострого или хронического воспаления синовиальной сумки в ней постоянно образуется и накапливается экссудат. Развивается бурсит, характерными симптомами которого становятся подъем температуры тела, недомогание, боль, отечность и покраснение в области поражения, умеренное ограничение движений в суставе.
Основной метод терапии — извлечение жидкости с помощью пункции в условиях стационара с дальнейшим курсовым приемом антибиотиков и нестероидных противовоспалительных средств. 
Хронический бурсит значительно труднее поддается лечению, чем острый из-за особенностей его течения, быстрого прогрессирования.
Для болезни характерно развитие воспалительного процесса в синовиальной оболочке, который за ее пределы не распространяется.
В суставной полости скапливается обильный экссудат, давящий на чувствительные нервные окончания. Так как синовиальная оболочка отвечает за правильную выработку смазочной жидкости для костных поверхностей, то велика вероятность их повреждения.
Синовит может быть спровоцирован проникновением инфекционных и аллергических агентов, расстройствами кроветворения, эндокринными и метаболическими нарушениями.
На него указывают увеличение объема сочленения, слабость, болезненность, усиливающаяся при движении. При составлении терапевтической схемы врач ориентируется на вид синовита.
Патология возникает в результате воспаления одного из сухожилий, обеспечивающих правильное смещение суставных элементов. Важно диагностировать ее как можно быстрее. А также своевременно начать лечение. Наибольшую опасность представляет хронический тендинит.
Дискомфорт выражен слабо или умеренно, ощущается обычно при резкой смене погоды, переохлаждении, подъеме тяжестей. Поэтому больной не спешит обращаться к врачу. ,
А в это время происходит необратимое разрушения хрящевой прокладки. Тендинит быстро и успешно лечится. Не отличается он и длительным реабилитационным периодом.
Это редко диагностируемое заболевание коленного сочленения, приводящее к омертвению небольшого костно-хрящевого участка.
Расположен он на суставной головке, впоследствии выпадает непосредственно в полость. Там отломок хряща свободно перемещается, ничем себя не проявляя. Но стоит ему при движении попасть между костными поверхностями, как нарушается работа всего сустава.
Врачи нередко придерживаются выжидательной тактики, но только у детей, подростков, молодых пациентов.
Нередко рассекающий остеохондрит исчезает после курса препаратов, улучшающих кровообращение. У возрастных пациентов он диагностируется крайне редко, требует хирургического вмешательства.
Небольшая грыжа встречается у молодых людей, детей и подростков. Киста Бейкера настолько мала, что ее не всегда обнаруживают при пальпации.

Если киста укрупняется, то их выраженность повышается из-за сдавления нервных корешков, особенно при сгибании и выпрямлении ноги.
О чем говорит тупая или режущая боль в коленях
Характер болезненности — один из диагностических признаков, позволяющий ортопеду или ревматологу определить его причину.
Острый отмечается при выраженном воспалении или дегенеративном процессе. Он спровоцирован смещением суставных структур, формированием обширного отека, нарушением иннервации, мышечным спазмом.
На первичном опросе врач обязательно просит описать характер болевого синдрома для постановки предварительного диагноза:
- резкий, острый — травматизация менисков, связочно-сухожильного аппарата, реактивный артрит, острый или подострый бурсит;
- тупой, тянущий, несколько отдаленный — бурсит или синовит, принявший хроническое течение;
- ноющий — деформирующий артроз;
- пульсирующий, режущий — травмы менисков или рецидив гонартроза;
- жгучий — сдавление нерва, туберкулез костей;
- колющий — синовиальная киста, остеопороз;
- сверлящий — остеомиелит, подагрическая атака;
- простреливающий — ущемление нервных окончаний.
Возникающие боли бывают настолько сильные, что устранить их не получается приемом таблеток или втиранием мазей, гелей, бальзамом с анальгетическим действием.
Для улучшения самочувствия человека требуется внутримышечное введение нестероидных противовоспалительных препаратов или глюкокортикостероидов вместе с миорелаксантами. Нередко инъекция выполняется прямо в полость сочленения после извлечения накопившейся внутри жидкости.
Тупые, ноющие, давящие боли обычно предшествуют рецидиву. Они возникают под воздействием провоцирующих факторов.
Это переохлаждение, долгая ходьба, смена климатических поясов, стрессовые и депрессивные состояния, обострения любых хронических патологий. Если их своевременно не купировать, то следует очередной рецидив.
О чем говорит боль в коленях по ночам
Одна из самых частых причин — недолеченные травмы. При переломе, вывихе, подвывихе, повреждении менисков боли настолько интенсивны, что пострадавший сразу обращается к травматологу.
Выполняется рентгенодиагностика для оценки состояния сочленения, образующих его костей, мышц, связок, сухожилий, нервов и кровеносных сосудов. Сразу же проводится хирургическое лечение — сшиваются разорванные волокна, извлекаются костные отломки.
Но если после подворачивания стопы, ушиба, падения или направленного удара дискомфортные ощущения не столь выражены, то пострадавший медицинской помощью пренебрегает. Результат — неполноценное восстановление сухожильно-связочного аппарата.

Их неправильное сращение и приводит к ноющим болям в ночные часы или в процессе дневного отдыха. Он могут быть спровоцированы и другими патологиями.
Это ревматическое заболевание, вызванное расстройствами пуринового обмена. Вследствие отложения кристаллов солей мочевой кислоты учащаются приступы подагрического артрита.
Для клиники характерны интенсивные артралгии и формирование тофусов – узелков. Их образование предрасполагает к последующей деформации костных струткур на фоне упорного разрушения гиалиновых хрящей.
При отсутствии врачебного вмешательства велик риск развития почечной недостаточности. Подагрическая атака в ночные часы отмечается после употребления запрещенных продуктов, несоблюдения режима дозирования фармакологических препартов.
Остеопорозом называется поражение практически всего скелета чаще из-за расстройств гормонального фона. Им нередко страдают женщины в период естественной менопаузы, если не проводится гормонозаместительная терапия.
В организме снижается продукция эстрогенов, принимающих участие в биосинтезе остеоцитов. Кости постепенно истончаются, утрачивают прочность. Теперь даже несильный удар может привести к их перелому.
Остеопороз развивается очень медленно. Он опасен отсутствием симптоматики, так что диагноз выставляется преимущественно после уже произошедшего перелома.
Это системная болезнь, для которой характерно воспаление соединительных тканей. Толчком к ее развитию становится резкое ослабление иммунитета.

Оно усугубляется после известия о невозможности полного вылечивания ревматоидного артрита. Но благодаря современной фарминдустрии удается затормозить прогрессирование этой тяжелой патологии.
Состояние расположенных в области коленей кровеносных сосудов может постепенно ухудшаться. Нарушается проницаемость их стенок, сужается просвет, образуются холестериновые блоки.
К этому предрасполагает курение, злоупотребление алкоголем, расстройства обмена веществ и работы желез внутренней секреции, естественное старение организма. Наблюдается ухудшение кровоснабжения тканей кислородом, питательными и биологически активными веществами.
Возникают и заболевания:
- Хроническая венозная недостаточность.
- Тромбофлебит.
Венозная сеть расширяется, огрубевают сосудистые стенки, формируются тромбы. Кровяные сгустки могут оторваться, запечатать коронарную или легочную артерию. Выраженный симптом этих патологий — ноющие болезненные ощущения, мешающие спать по ночам.
Когда нужно звонить в скорую
Велика вероятность, что у пострадавшего будет выявлен перелом, в том числе внутрисуставной, вывих с разрывом связок или сухожилий. При слабовыраженном дискомфорте консультация с травматологом также обязательна.
Немедленное обращение за медицинской помощью требуется при резком ухудшении самочувствия взрослого или ребенка.
Особенно при наличии сопутствующих симптомов:
- отечности;
- покраснения кожи;
- повышенной температуры тела;
- головокружений, нарушения координации движений;
- расстройств пищеварения и перистальтики;
- озноба;
- лихорадочного состояния;
- избыточного потоотделения.
Подобные признаки свидетельствуют об инфицировании мягких тканей около сустава или внедрении патогенных микроорганизмов непосредственно в его полость.
В процессе роста и активного размножения они выделяют в окружающее пространство продукты своей жизнедеятельности.
Они проявляются настолько режущими, сверлящими болями, что человек может потерять сознание. Требуется парентеральное введение мощных системных обезболивающих препаратов, иногда — наркотических анальгетиков.
Список диагностических мероприятий у врачей при боли в коленях
Первичный диагноз выставляется на основании внешнего осмотра, жалоб пациента, анамнестических данных.

Наибольшей информативностью отличаются следующие:
- рентгенография;
- магнитно-резонансная томография;
- артрография;
- элекрорентгенография;
- термография;
- радионуклидная сцинтиграфия;
- ультразвуковое исследование;
- компьютерная томография.
Присутствие кист, субхондрального остеосклероза, краевые или множественные остеофиты, суженная суставная щель — характерные признаки дегенеративно-дистрофического заболевания.
При инфекции выполняется бактериальный посев биологических образцов в питательные среды. После помещения их в термостат начинают образовываться колонии.

В диагностике артритов важны лабораторные исследования крови и мочи. Показана и пункция с забором выпота для лабораторного анализа.
Характер воспаления уточняется при обследовании суставной жидкости. Важна ее вязкость, клеточный состав, содержание ферментов и белков, присутствие микроорганизмов.

Порекомендуйте обезболивающее/болеутоляющее средство:
Читайте также:





