Узуративные дефекты суставных поверхностей
О найденных недочетах пишите support@03.ru.
Статистика
За сутки добавлено 11 вопросов, написано 17 ответов, из них 0 ответ от 4 специалистов в 1 конференции.
С 4 марта 2000-го 375 специалистов написали 511 756 ответов на 2 329 486 вопросов
- Колено22
- Гипс14
- Связки13
- Сустав11
- Синовит10
- Ушиб10
- Растяжение9
- Бурсит6
- Припухлость6
- Повреждение6
- Гематома5
- Удар5
- Разрыв5
- Мышца5
- Кость5
- Аппарат5
- Боль острая4
- Закрытый4
- Кисть4
- Ямки4
- Диклофенак3
- Нимесил2
- Иммуноглобулин2
- Артрозан2
- Цефтриаксон1
- Траумель С1
- Фуросемид1
- Цель Т1
- Ципролет1
- Кальций + Витамин C1
- Кальцемин1
- Димексид1
- Индометацин1
- Нотта1
- Кеналог1
- Кетонал1
- Кетопрофен1
- Кеторол1
- Супракс1
- Лиотон 10001
Мне 27 лет, мужчина, рост - 190, вес - 100, работаю программистом, не курю, серьезных травм и аварий не было, периодически лечусь от простатита.
Полгода назад я несильно оступился, после этого через 2 часа у меня заболела правая коленка с внутренней стороны ниже и левее коленной чашечки. Через день боль стала меньше. Нога полностью сгибалась и разгибалась. Болезненность проявлялась только при полном разгибании и если неаккуратно ступить. Обратился к хирургу, сделали рентген, который никаких отконений не выявил, прописали мазать Вольтареном. Через некоторое время все прошло.
В мае этого года боль появилась снова только без видимых на то причин. Обратился к хирургу. Сделали снимок колена в двух проекциях и МРТ. По снимку указали на гонартроз 1 степени (снимка на руках нет). Вот результаты МРТ:
"На серии МР томограмм взвешенных по Т1 и Т2 в трех проекциях с жироподавлением костно-травматических изменений не определяется.
В супрапателлярной сумке, боковых заворотах и в полости сустава незначительное количества выпота с жидкостными характеристиками МР сигнала.
Определяется узуративный дефект, очаг остеосклероза в субхондральных отделах медиального мыщелка бедренной кости размерами 0,4х0,7 см. В остальном структура костной ткани не изменена.
Суставная щель незначительно сужена со сороны внутренних мыщелков, конгруэнтность суставных поверхностей сохранена. Краевых остеофитов не выявлено.
Структура задних рогов медиального и латерального менисков неоднородна за счет очаговых включений повышенного МР сигнала /изменения МР сигнала 1 ст. по Stoller/.
Целостность менисков, крестообразных и коллатеральных связок связок сохранена. Собственная связка надколенника без особенностей.
Сигнал хрящевого компонента сустава не снижен, суставной гиалиновый хрящ толщиной 0,2-0,4 см, равномерный.
Интенсивность от клетчатки Гоффа без особенностей.
Подколенная ямка не изменена.
ЗАКЛЮЧЕНИЕ: МР картина минимального синовита, начальных проявлений гонартроза. Незначительные структурные изменения задних рогов медиального и латерального менисков /изменения МР сигнала 1 ст. по Stoller/."
С результатами МРТ и снимком колена отправился к травмотологу. Вот его запись после осмотра:
"Контуры правого коленного сустава сглажены, имеется увеличение верхнего заворота. При пальпации локальная боль в области внутреннего мыщелка правого коленного сустава. Симптом баллатации надколенника слабоположительный. Объем движений полный, но болезненный в крайних положениях. Контуры тазобедренных суставов не сглажены, однако при ротационных движениях в правом тазобедренном суставе имеется локальная болезненность."
Поставил диагноз: Правосторонний гонартроз 1 ст. (неспецифический?). Асептический некроз головки правой бедренной кости? Дебют ревматоидного артрита?
Направил на рентген правого тазобедренного сустава и на анализы крови. Вот результат рентгена:
"Суставная щель не сужена, суставные соотношения сохранены. Костных деструктивных и травматических изменений не выявлено."
А вот результаты анализов крови (сдавал не натощак, поскольку меня не предупредили):
Креатинин - 94,4 (80-115)
СРБ - 3,4 (0 - 5)
Мочевая кислота - 408,8 (208 - 428)
Ревматоидный фактор - 8,5 (0 - 14)
Кальций - 2,46 (2,15 - 2,57)
Кровь на хламидиоз - в работе.
С этими результатами попал уже к другому травматологу. Вот его запись после осмотра:
"Контуры правого коленного сустава сглажены, имеется увеличение верхнего заворота. Небольшая отечность и болезненность при пальпации в области внутреннего мыщелка правой большеберцовой кости по ходу прикрепления сухожилий сгибателей бедра. Симптом баллатации надколенника отрицательный. Объем движения полный, но болезненный в крайних положениях. Контуры тазобедренный суставов не изменены, движения в полном объеме, безболезненные. В анализе крови - верхняя граница нормы мочевой кислоты."
Поставил диагноз: Реактивный артрит, начальные проявления гонартроза коленного сустава.
Отправил на консультацию к ревматологу, лечение не назначал, чтобы не сбить картину.
Вопросы:
1. Какой диагноз более вероятен по приведенным выше данным?
2. Какие обследования еще нужны?
3. Нужно ли как-то лечить синовит?
4. Нужно ли что-то делать с гонартрозом?
Субхондральный склероз суставных поверхностей – клинический признак, подтверждающий наличие генетически обусловленных, либо приобретенных заболеваний опорно-двигательной системы. Патологические изменения выявляются при аппаратном исследовании. Из-за бессимптомного течения на начальных этапах развития ранняя диагностика болезненных отклонений затруднена.
Определение понятия
Если конкретизировать, что это такое склероз суставных поверхностей, то уместнее говорить о локальной гибели клеток живой ткани в области соединения костей.
Если хрящ утрачивает свои свойства, вся нагрузка ложится на подхрящевую пластинку. Начинается постепенное компрессионное разрушение функциональных тканей. В последующем отмершие клетки замещаются фиброзными волокнами. Структурный элемент костной ткани утолщается, сосуды, питающие хрящ, закупориваются, запускается процесс оссификации.

Поверхность поврежденной кости превращается в плацдарм для формирования костных разрастаний. Число и размер экзостозов, остеофитов методически увеличивается. Соразмерно с ростом новообразований ограничивается амплитуда движений.
Причины
Склероз суставов манифестирует, и на протяжении длительного периода времени формируется скрыто. Человек долгие годы может не догадываться о происходящих изменениях, пока они не начинают сказываться на привычном жизненном укладе.
Дезорганизация сустава развивается на фоне:
-
возрастных изменений; патологий опорно-двигательной системы; эндокринных и метаболических нарушений; травматических повреждений; аутоиммунных заболеваний; врожденных аномалий или генетической предрасположенности.
Фактор риска повышается у людей, активно занимающихся спортом, страдающих ожирением, ведущих или обреченных на малоподвижный образ жизни, злоупотребляющих алкоголем, наркотическими веществами, табакокурением.

Этапы развития
Субхондральный склероз суставных поверхностей разделяют на несколько стадий. Определяют тяжесть дегенеративно-дистрофических изменений с помощью рентгенографических снимков и других аппаратных процедур.
-
Начальная. Наблюдаются костные разрастания по краевой зоне сустава. Умеренная. Расстояние между суставными поверхностями сужено, в виде участка просветления фиксируется склеротический очаг. Выраженная. Межсуставное пространство значительно почти закрыто, краевые костные разрастания прогрессируют. Диагностическая артроскопия распознает нарушение целостности хряща. Часто на этом этапе выявляется остеохондральное тело – смещенный фрагмент разросшихся экзостозов. Тяжелая. Суставная щель на снимках не определяется, субхондральные пластинки теряют четкие очертания, хрящ полностью разрушается. Беспорядочно сформированные костные и соединительные ткани сильно ограничивает подвижность сустава.

Уплотнение суставных поверхностей сказывается на состоянии близлежащих мягких тканей, сухожилий, нервных волокон и кровеносных сосудов.
Склероз позвоночника
В медицинской практике различают склероз суставов и пластинок тел позвонков. По своему строению межпозвоночный двигательный сегмент напоминает модифицированный сустав. Только в роли сочленяющихся костей выступают смежные позвонки, а хрящевые замыкательные пластинки выполняют функцию суставных поверхностей. То есть отделяют ядро межпозвоночного диска от тел позвонков и предотвращают его выбухание в смежные структуры.
С возрастом происходит дегенерация и уплотнение замыкательных пластинок тел позвонков. Сначала образовываются многочисленные трещины. Затем пластинку замещает волокнистый хрящ, который со временем кальцифицируется и трансформируется в костную ткань.
Патологические превращения могут затронуть весь позвоночный столб. Но по статистике чаще других страдают поясничный и шейный отдел позвоночника. Провокатор – повышенная нагрузка, которая распределяется, как при активном образе жизни, так и при сидячей работе, именно на эти участки.
Если замыкательные пластинки склерозированы в области шеи, симптоматически изменения проявляются:
-
болью при поворотах головы; потерей остроты зрения; ухудшением слуха, шумом в ушах; мигренями, головокружением; парестезиями в верхних конечностях; быстрой утомляемостью.

Врачи отмечают, что склероз замыкательных пластинок – это такое патологическое отклонение, которое свидетельствует о начинающемся развитии межпозвоночной грыжи, протрузии, остеохондроза.
Симптомы склеротического поражения суставов
Клиническая картина при дегенерации и дистрофии суставов различна. Общая симптоматика зависит от степени тяжести склеротических изменений и локализации очага поражения.
В тазобедренном суставе субхондральные пластинки обволакивают поверхности вертлужных впадин и головки бедренных костей. Дегенерация элементов зачастую указывает на развитие деформирующего артроза, либо остеоартроза. Болезням характерно, как одностороннее, так и двустороннее поражения суставов.
На начальной стадии симптомы проявляются в виде периодической боли в области бедра и/или колена, возникающей при физических нагрузках и проходящей после отдыха.
В развернутых фазах отмечают:
-
интенсивный болевой синдром, иррадиирующий в бедро и пах, даже в состоянии покоя; утреннюю скованность и тугоподвижность суставов; ограничение в отведении и внутренней ротации бедра; слабость ягодичных мышц; укорочение больной конечности; вынужденное прихрамывание.
Выраженное склерозирование суставных структур коленного сустава заявляет о себе:
-
болевыми ощущениями разной интенсивности, распространяющимися по передневнутренней поверхности подвижного соединения при ходьбе; резкой болью и хрустом при сгибании колена; болезненным дискомфортом ночью; ограничением сгибательно-разгибательных движений; нестабильностью надколенника; деформацией сустава; искривлением оси пострадавшей конечности.

Склероз суставных поверхностей не исключает развитие синовита, при котором сустав принимает шарообразную форму. В месте скопления синовиальной жидкости кожный покров краснеет и становится горячим на ощупь. В колене появляется ощущение тяжести и распирания.
В отличие от других мест локализации склероз плечевого сустава встречается гораздо реже.
О вовлечении в патологическое состояние оповещают:
-
боли в плече, отдающие в верхнюю конечность, лопатку, шею, усиливающиеся ночью; резкий болевой синдром при попытках отвести руку или совершить вращение; припухлость на поверхности плеча; ухудшение общего самочувствия – бессонница, раздражительность, потеря работоспособности.
В тяжелых случаях формируется синдром блокированного плеча, при котором осуществлять движения плечевым суставом фактически невозможно.
Лечение
Как лечить склероз суставных поверхностей зависит от причины, спровоцировавшей болезненное отклонение. Повернуть патологический процесс вспять не в состоянии, даже самые современные методы терапии. Поэтому фундамент лечебных мероприятий базируется на контроле болевых проявлений, предотвращении прогрессирования склеротических поражений и сохранении функциональной способности сустава.
При склеротических поражениях рекомендован щадящий двигательный режим. Если поражения затронули конечности, показана мягкая иммобилизация сустава эластичным бинтом.
В стандартный медикаментозный курс включают:
-
препараты из группы НПВП – применяются в виде таблеток, внутримышечных инъекций, мазей для местного нанесения; купируют боль и воспаление; глюкокортикоиды и анестетики – вводятся в полость сустава или околосуставные ткани при сильном болевом синдроме; миорелаксанты – снимают мышечный спазм, вызванный защемлением нервных окончаний костными разрастаниями; ангиопротекторы – улучшают микроциркуляцию крови, обеспечивая поставку необходимых веществ к проблемным участкам; хондропротекторы – стимулируют регенерацию хрящевых тканей.
Параллельно проводится этиотропная терапия – устранение причины, побудившей возникновение дегенеративно-дистрофических поражений.
Обязательный элемент консервативного лечения после снятия обострения – физиотерапевтические процедуры.
Предотвратить развитие контрактур и возможных осложнений помогут:
-
микротоковая терапия; ударно-волновая терапия; иглорефлексотерапия; бальнеотерапия; постизометрическая релаксация.
Лучшими реабилитологами подтверждена эффективность лечебной физкультуры. Разные виды упражнений разработаны для любых суставов. Их правильный подбор гарантирует: сочленениям – увеличение подвижности, связкам – возвращение гибкости, а мышцам – накопление силы.

В качестве поддерживающей терапии специалисты рекомендуют санаторно-курортное лечение, сбалансированное питание, дозированные нагрузки, контроль массы тела.
Автор статьи: Надежда Николаевна

Фото: позвонки позвоночника
Позвоночник состоит из позвонков, по строению ничем не отличающихся от обычных костей. Они состоят из губчатого вещества и костной ткани. Соединяются позвонки друг с другом дисками, расположенным в пространстве между ними. Верхнюю оболочку каждого диска покрывает хрящевая ткань. Главная функция её заключается в амортизации позвонков и обеспечении движения.
Вследствие определенных заболеваний костная ткань растет не так быстро, как хрящевой слой. Из-за этого образуются широкие полости, в которые нередко попадают диски, расположенные между позвонками. Подобные дефекты структурного строения называются узуративными дефектами Шморля.
Причины появления, симптомы

Фото: стадии развития грыжи дисков
Причинами развития узуративных дефектов являются разные факторы. Проявляются они в равной части в преклонном и молодом возрасте. В частности это может произойти после значительной травмы или поднятия тяжелых грузов. Нередко причиной грыжевого выпячивания, сопровождаемого узуративными дефектами, становится неправильная структура костной ткани. В таких случаях имеют место быть множественные грыжи Шморля, каждая из которых сопровождается узуративными дефектами.
Как правило, выпячивание Шморля – бессимптомное заболевание. Большинство людей даже не подозревают об его существовании. Только на последних стадиях развития болезни могут наблюдаться боли в спине, местная утомляемость, некоторый дискомфорт. Болевой синдром усиливается при занятиях спортом, но постепенно ослабевает в лежачей и расслабленной позе.
Как можно обнаружить узуративные дефекты?
Узуративные дефекты грыжи Шморля нельзя обнаружить на рентгеновском снимке, они не видны лучам рентгена. Отследить их можно после МРТ или компьютерной томографии.
О чем свидетельствуют узуративные дефекты?

Фото: компьютерная томография — МРТ
Узуративные дефекты – предвестник немедленного начала лечения грыжи Шморля. Если другие симптомы отсутствуют, вся терапия направляется именно на их исправление и предотвращение дальнейшего расзвития.
Перед началом комплексной терапии узуративных дефектов требуется определиться с возрастом пациента, протекающими на данный момент болезнями и стадией развития грыжи. Также перед началом лечения требуется выявить причину и факторы появления болезни.
Задачи комплексной терапии:
- Если присутствует болевой синдром, то его требуется устранить;
- Лечение направлено на улучшение метаболизма;
- Необходимо ускорить приток и отток крови к пораженному отделу позвоночника;
- Восстановление прежней подвижности и гибкости позвоночного столба;
- Ликвидация мышечных спазмов, при их наличии;
- Предупреждение развития последствий, которые способны вызвать узуративные дефекты.
Терапия грыжи Шморля, которая проявляется исключительно узуративными дефектами, направлена на укрепление скелета и мышц. Заключается она в следующем:

- Правильный рацион питания. В него обязательно требуется включить кисломолочные продукты, например, кефир и творог. Для укрепления костей также необходимо употреблять икру и рыбу. Рекомендуется отказаться от употребления большого количества соли, впоследствии она начнет откладываться на костях;
- Необходимо контролировать собственный вес. Лишние килограммы – дополнительная нагрузка на позвоночный столб;
- Если имеет место быть болевой синдром, то нужно употреблять обезболивающие медикаменты – нибесил, кетанов. Противовоспалительные средства назначаются только врачом;
- В редких случаях прописываются препараты, оказывающие укрепляющие действие на скелет. В их составе находится большое количество кальция – алостин. Также полезны лекарства с витамином D, например, рыбий жир в таблетках. Однако употребление подобных медикаментов может негативно сказаться на деятельности выделительной системы, поэтому перед их употреблением требуется провести консультацию с врачом;
- В обязательном порядке необходимо отказаться от прыжков в воду, поднятия тяжелых пакетов или других грузов;
- Лечебная гимнастика – лучшее средство для укрепления спинных мышц. При этом также удается повысить гибкость позвоночного столба;
- Не стоит пренебрегать плаванием. Это лучший метод, позволяющий вернуть подвижность пораженным отделам спины;

Фото: мышечные спазмы
Также для лечения узуративных дефектов Шморля можно прибегнуть к народным методикам. Они подразумевают использованием гимнастики и массажа. Также применяются спиртовые отвары и настойки. Положительное воздействие оказывают лекарственные растения – каштан, цветки картофеля, одуванчики.
Лечебная физкультура
Лечебная физкультура – комплекс упражнений, направленный на лечение узуративных дефектов грыжи Шморля. В себе она сочетает одновременно несколько методик – бег, плавание, занятия на тренажере. Лечебная физкультура может использоваться как составная часть комплексной терапии, в качестве профилактической меры или после проведения операции для укрепления.

Благодаря правильно подобранным физическим упражнениям:
- Будут улучшены все процессы обмена в организме;
- Повысится иммунная система, возрастет сопротивляемость организма к инфекционным заболеваниям;
- Будет улучшено трофическое состояние тканей;
- Упражнения положительно влияют на костно-мышечную систему.
Внимание! Нагрузка при лечебной физкультуре подбирается индивидуально! В противном случае она не будет соответствовать возможностям организма, что приведет к обратному результату.
Эффективные упражнения:
- Подтягивание – оказывает воздействие на спинные мышцы, укрепляет мышцы рук;
- Жим со штангой без прогиба спины;
- Махи в сидячем положении с использованием гантелей;
- Шраги – занятие, оказывающее влияние на трапециевидную мышцу. Занятие необходимо выполнять при помощи поднятий и опусканий плеч с допустимой нагрузкой. Выполнять его разршается в любом положении: стоя, лежа и т.д.
- Гиперэкстензия – растяжка. Подобные упражнения позволяют укрепить прямые мышцы и сгибатели бедер. В частности это занятие рекомендуется выполнять обладателям слабой спины.

Гимнастические упражнения
Лечебная гимнастика при узуративных дефектах грыжи Шморля считается одной из категорий лечебной физкультуры. Она может осуществляться только под наблюдением профессионального врача. Для укрепления мышечной системы и связочного аппарата применяется корригирующая гимнастика. В частности она позволяет увеличить гибкость позвоночного столба и устранить многие дефекты.
Внимание! Лечебная гимнастика при узуративных дефектах будет более эффективна в сочетании с дыхательными упражнениями.
Лечебную гимнастику необходимо проводить в комплексе с массажами. При узуративных дефектах важно, чтобы их осуществлял опытный специалист! Все манипуляции должны быть мягкими и щадящими, чтобы не усугубить ситуацию. Массаж усилит кровообращение, а также укрепит спинные мышцы.
Хирургическое вмешательство

Операция при узуративных дефектах Шморля не показана. После их обнаружения в обязательном порядке проводится комплексная терапия, включающаяся в себя физиотерапевтические мероприятия.
Хирургическое вмешательство может быть назначено исключительно при осложнении грыжи, например, компрессионном переломе. Из-за этого состояние пациента ухудшается, консервативная терапия не способна дать результатов. Наблюдается мышечная слабость, болевые ощущения, дисфункция внутренних органов.
Суставной хрящ любого сустава, в том числе и коленного, обладает крайне низким потенциалом самовосстановления. Глубокие дефекты хряща с высокой вероятностью приводят к остеоартриту. Частота таких дефектов составляет около 5% в общей структуре повреждений коленного сустава.
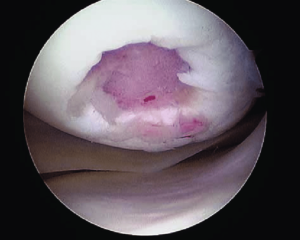
Локальное травматическое повреждение коленного сустава, вид через артроскоп.
Лечение локальных хондральных дефектов до сих пор остается сложной и противоречивой проблемой ортопедии. Многолетние усилия врачей и исследователей направлены на поиск оптимального решения, которое позволило бы восстанавливать “изношенный” гиалиновый хрящ в области максимальной нагрузки.
В начале 60-х годов была предложена технология сверления субхондральных отверстий, с целью стимуляции роста стволовых клеток, которые, как казалось, должны были обеспечить регенерацию хряща. Эта техника получила достаточно широкое распространение в 90-х годах и получила название “микрофрактурирование”. Она нашла свое применение у достаточно ограниченной группы пациентов — у молодых людей с небольшим и “свежим” повреждением хряща.
В 1983 году М. Бриттберг, Л. Петерсон начали применять аутологичные культивируемые хондроциты для лечения повреждений хряща. Суть этого метода состоит в получении и культивации хондроцитов пациента, и дальнейшую их трансплантацию на периостальном лоскуте. Результаты этой технологии вполне удовлетворительны, но сам метод технически достаточно сложный. В настоящее время чаще используется матричная имплантация аутологичных хондроцитов артроскопическим методом.
В 90-х годах прошлого века также были предложены и активно использовались разнообразные техники остеохондральных транспалантаций. Под этим термином подразумевается пересадка костно-хрящевых фрагментов из одной области сустава в другую, где имеется участок разрушенного хряща.
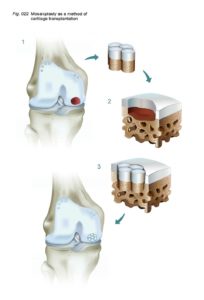
Схематичное изображение мозаичной пластики.
Исторические аспекты мозаичной пластики коленного сустава
Сначала были разработаны процедуры трансплантации крупных остеохондральных трансплантатов, полученных из надколенника, медиальной и латеральной поверхностей мыщелков, межмыщелковой борозды. Эти методы были слишком инвазивны и не позволяли получить достаточно конгруэнтные трансплантаты, и к тому же часто приводили к нарушению биомеханики сустава.
Поэтому было предложено использовать нескольких цилиндрических остеохондральных трансплантатов. Успешная операция с использованием этой техники была продемонстрирована Matsusue et al. в 1993 году. В ходе операции был успешно закрыт дефект бедренного мыщелка размером в 15 мм, обусловленный разрывом передней крестообразной связки. Эта методика получила название мозаичная пластика хряща (“Mosaicplasy”).
Мозаичная пластика — вопросы по биомеханике и гистологии
Есть несколько вопросов к мозаичной пластике коленного сустава:
Каков минимальный размер дефекта хряща, который можно закрывать мозаичной пластикой?
Исследования на трупах показывает, что максимальное давление на периферии дефекта отмечается при его размере более 10 мм. Поэтому это пороговое значение и используется для определения показаний к операции.
Снижает ли нагрузку на хрящ мозаичная пластика?
Было установлено, что деструкция хряща на площади в 16 мм (около 2 см2) приводит к росту периферического напряжения на 92%, что еще больше усиливает разрушение хряща и способствует усилению болевого синдрома. При трансплантации трех 8-мм трансплантатов периферическое напряжение увеличивается только на 35%
Откуда лучше всего брать трансплантаты?
Оптимальным местом забора являются участки с наименьшей нагрузкой, достаточной толщиной и кривизной поверхности аналогичной участку-получателю.
Исследования показали, что наименьшую нагрузку в коленном суставе испытывают боковая и латеральная поверхности мыщелков бедренной кости. Именно из этих участков и забирают трансплантаты.
Имеет ли значение кривизна трансплантатов?
Восстановление кривизны сустава, максимально приближенной к исходной, очень важно для равномерного распределения нагрузки. Поэтому очень важно подбирать кривизну трансплантатов.
Важна ли толщина хряща на донорском фрагменте?
Толщина хряща напрямую зависит от нагрузки и варьируется в разных отделах сустава. Естественно, что в донорских участках хрящ несколько тоньше(в среднем 1,8 мм), а в участках, требующих восстановления, толще — до 2,5 мм. Однако больших проблем эта разница не доставляет.
Артроскопия или артротомия — что лучше при заборе трансплантата?
В исследовании Keeling et al. было показано, что трансплантаты, полученные с помощью артроскопии, имели несоответствие размером до 1 мм в 69% случаев, а с помощью артротомии — в 57%. Было отмечено, что артроскопия более сложна при заборе трансплантата с боковой поверхности мыщелков, к тому же она повышает риск краевых переломов.
От чего зависит стабильность трансплантата?
В исследованиях на животных были установлены следующие факты:
- трансплантаты диаметром 11 мм и длиной 15 и 20 мм обладают лучшей вертикальной стабильностью;
- идеальная подгонка длины трансплантата к глубине “посадочного гнезда” обеспечивает повышение стабильности в 2-3 раза;
- трансплантаты с фиксацией press-fit более стабильны (этот эффект достигается за счет того, что сам пересаживаемый костнохрящевой фрагмент чуть шире отверстия для имплантации).
Что будет, если кривизна трансплантата не соответствует кривизне восстанавливаемого участка?
В исследовании на овцах было показано, что несоответствие кривизны до 1 мм допустимо — хрящ сохраняется; если же несоответствие достигает 2 мм и более, то происходит асептический некроз трансплантата и он постепенно рассасывается.
Зависит ли жизнеспособность хряща трансплантата от усилия при его фиксации?
При силе надавливания при фиксации до 10 МПа хондроциты не страдают, если же надавливать с усилием выше 15 МПа происходит повреждение хряща. Поэтому рекомендуется вводить трансплантат несколькими несильными надавливаниями, чем одни интенсивным.
Каковы результаты мозаичной пластики?
Исследователям удалось подвергнуть гистологическому изучению хрящевые структуры мыщелка через 3 года после мозаичной пластики. Были отмечены следующие факты:
- костная интеграция была отличной;
- поверхностный гиалиновый хрящ оставался жизнеспособным;
- конгруэнтность поверхности была сохранена, но между трансплантатом и смежным хрящом участка-реципиента сохранялась небольшая трещина.
Что происходит с донорским участком?
Контрольная артроскопия показала, что донорский участок остается пустым, лишь через достаточно продолжительное время происходит его незначительное опускание и образование фиброзной ткани в глубине.
Проводились эксперименты по заполнению дефекта остеопериостальной пробкой из большеберцовой кости, но это все равно не обеспечивает заполнения кости.
Кратко резюмируя все вышесказанное, можно сделать следующие выводы:
- остеохондральные трансплантаты с боковых и медиальных поверхностей мыщелков, а также из области межмыщелковой борозды позволяют успешно исправлять хрящевые дефекты;
- диаметр трансплантата должен быть чуть больше посадочного отверстия;
- длина трансплантата должна быть равна глубине отверстия;
- предпочтительна посадка методом press-fit;
- остеохондральный имплантат долгое время остается жизнеспособным и обеспечивает нормальное функционирование сустава.
Видео процедуры
Преимущества и недостатки применения остеохондральных трансплантатов
Краткий перечень преимуществ:
- остеохондральный трансплантат, используемый для мозаичной хондропластики, это вполне жизнеспособная функциональная единица, позволяющая восстанавливать разрушенный гиалиновый хрящ;
- размер трансплантата достаточно легко подгоняется под размер посадочного участка;
- процедура носит одностадийный характер — не требуется промежуточных этапов в виде выращивания клеток в лаборатории;
- низкий риск осложнений.
- сложность в выборе участков с необходимой кривизной для обеспечения лучшей конгруэнтности;
- при взятии большого числа донорских трансплантатов высок риск послеоперационной боли в суставе.
Кому показана мозаичная хондропластика коленного сустава
Этот вид операций предпочтительно выполнять у пациентов с очаговым разрушением суставного хряща в местах наибольшей нагрузки. Происходит это обычно в результате прямого травмирующего воздействия и при остеохондрите. Предположить локальное повреждение можно клинически — на основании боли, усиливающейся в определенном положении сустава.
Пациенту обязательно проводится рентгенография колена. Желательно проведение КТ и МРТ коленного сустава. При этом Кт обладает большей специфичностью и позволяет выявлять поверхностные хрящевые дефекты, МРТ же больше подходит для оценки степени остеохондрита и для подбора донорских участков.
Противопоказания
- Деструктивный остеоартрит.
- Воспалительные артропатии.
- Инфекция коленного сустава в анамнезе.
- Злокачественные опухоли.
- Возраст пациентов старше 50 лет.
Относительными противопоказаниями считаются избыточная масса тела и низкая приверженность лечению.
Техника мозаичной хондропластики
Положение пациента — на спине с согнутой под 120° ногой. Рентгеновский снимок с контрольной меткой позволяет убедиться, что степень сгибания колена достаточна для доступа к донорскому участку кости.
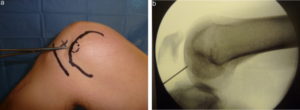
Далее осуществляется артроскопический доступ к мыщелку бедренной кости с поврежденным участком хряща. Производится очистка участка кюреткой и иссечение краев для получения ровного здорового контура. Затем вводится зонд с метками — с его помощью измеряют точный размер дефекта. Если дефект слишком большой или расположен очень далеко, операцию делают с помощью артротомии (открытым доступом).
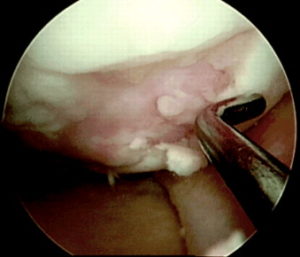
Следующим этапом делают разрез тканей и получают доступ к тому участку кости, откуда будут брать трансплантат. Используется перекрестный принцип: если восстанавливают дефект на медиальном мыщелке, то трансплантат берут с боковой поверхности латерального и наоборот. Забор ткани осуществляется трубчатым долотом. Очень важно в момент “вбивания” долота сохранять точную перпендикулярность по отношению к поверхности хряща.
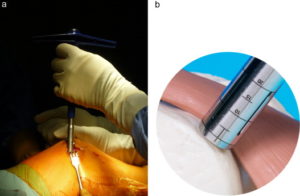
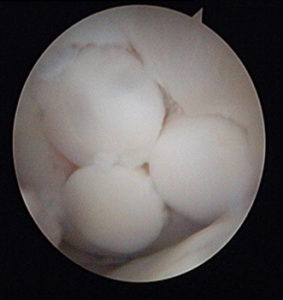
Количество забираемых цилиндрических костно-хрящевых фрагментов варьируется от трех до пяти и зависит от их размера: чем больше трансплантат, тем меньше их требуется. Обычно берут 3 трансплантата диаметром 10-11 мм или 5-6 диаметром 5-7 мм.
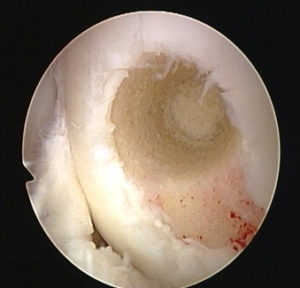
После получения необходимого количества костно-хрящевых фрагментов выполняется сверление первого “посадочного гнезда” на дефектном участке хряща. Осуществляется это также трубчатым долотом, но диаметр его на 1 мм меньше того, которое применялось для извлечения трансплантатов. Длина посадочного отверстия измеряется, под него подгоняется длина трансплантата, который осторожно фиксируется на предназначенное для него место способом press-fit. Процедуру повторяют необходимое количество раз. При этом отверстия сверлят таким образом, чтобы они были не параллельны и расходились веером от гипотетического центра кривизны мыщелка, это позволяет максимально точно восстановить кривизну суставной поверхности.
Мозаичная хондропластика надколенника и большеберцовой суставной поверхности
Как мы знаем, в коленном суставе имеется еще две суставных поверхности — внутренняя сторона надколенника и суставная поверхность большеберцовой кости. Они также могут повреждаться и требовать “ремонта”.
В случае с надколенником мозаичная хондропластика не представляет сложностей. Она всегда проводится открытым способом, так как требует вывихивания надколенника. Источником трансплантатов обычно служит межмыщелковая бороздка, а сами костно-хрящевые фрагменты имеют меньшую толщину — не более 12 мм (при операции на бедренных надмыщелках их длина составляет 15-18).
Провести мозаичную хондропластику суставной поверхности большеберцовой кости коленного сустава технически достаточно сложно. Для этого необходима направляющая лигаментопластика передней крестообразной связки — этим обеспечивается доступ к месту операции. Источники трансплантатов все те же.
Послеоперационный период и реабилитация
В раннем послеоперационном периоде к оперированному колену прикладывают пузыри со льдом — это снижает риск гемартроза. Также нежелательно применение антикоагулянтов, так как они увеличивают риск гемартроза.
Нагружать сустав можно уже на следующий день, если проводилась пластика с одним трансплантатом, но только с ограничением объема сгибания. В противном случае рекомендуется полностью исключить нагрузку на сустав сроком до 3-х недель, а в дальнейшем на протяжении 3-4 постепенно ее увеличивать. Через 10 недель пациенту разрешается бегать.
Что показывает МРТ-контроль
МРТ — лучший способ отслеживать динамику мозаичной хондропластики. При нормальном процессе заживления через несколько недель происходит полная остеоинтеграция костной части фрагмента и заживление хрящевой. МРТ в режиме T2-взвешенных изображений (FSE) позволяет своевременно отслеживать осложнения.
Возможные осложнения
При мозаичной хондропластике осложнения отмечаются достаточно редко. Перечень осложнений:
- перелом трансплантата во время извлечения;
- слишком глубокое погружение — “проваливание” — трансплантата в донорское отверстие;
- послеоперационный гемартроз;
- болезненность в области участка-донора ( в области извлечения костно-хрящевых фрагментов);
- некроз трансплантата;
- псевдоартроз трансплантата.
Результаты мозаичной пластики коленного сустава
Недавно Ласло Хангоди с соавторами (Hangodi et al.) опубликовал результаты крупного исследования, включившего почти 1000 пациентов: 789 человек с повреждением хряща мыщелков бедренной кости, 31 — суставной поверхности большеберцовой кости, 147 — надколенника). В 81% случаев отмечалась сопутствующая патология — травмы менисков, костей, связок.
Через 15 лет наблюдения отмечено:
- 92% отличных результатов при мозаичной пластике мыщелков бедра;
- 87% — при пластике суставной поверхности большеберцовой кости;
- 74% — при пластике надколенника.
В ходе исследования по тем или иным причинам были проведены 83 биопсии пересаженных трансплантатов. В 83% биоптатов была отмечена отличная остеоинтеграция и образование прекрасной хрящевой матрицы богатой коллагеном 2 типа и гликозаминогликанами.
Авторы исследования, а также ряд других авторов отмечают относительную простоту мозаичной пластики, относительно низкую стоимость и тот факт, что переносится живой аутологический хрящ.
Сравнение результатов мозаичной пластики и трансплантации аутологичных культивированных хондроцитов проводилось лишь в краткосрочной перспективе (срок наблюдений до 1 года после операции). Поэтому объективный анализ пока не доступен.
Читайте также:


