Узи сердца при ревматоидном артрите
При обнаружении у больного РА митрального стеноза всегда необходимо исключать его ревматическую этиологию, так как сочетание РА с предшествующим ревматическим пороком признается многими авторами. Патогмоничным признаком ревматоидного артрита являются рев
Ревматоидный артрит (РА) — хроническое системное воспалительное заболевание соединительной ткани с прогрессирующим поражением преимущественно периферических (синовиальных) суставов по типу симметричного эрозивно-деструктивного полиартрита с частыми внесуставными проявлениями, среди которых поражение сердца, по данным вскрытия, отмечается в 50-60% случаев [1, 4, 7]. Изменения в сердце при РА в недавнем прошлом выделяли в суставно-сердечную форму заболевания. При поражении суставов, когда заметно снижается физическая активность, сердечная патология часто маскируется, что требует от врача более внимательного и тщательного обследования больного. При этом клинические изменения со стороны сердца, как правило, минимальные и редко выходят на первый план в общей картине основной болезни. Системные проявления РА, в том числе и поражение сердца, определяют прогноз в целом, поэтому важно их раннее распознавание и целенаправленное лечение.
 |
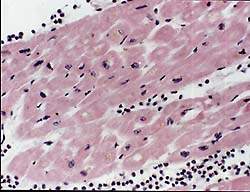
| Рисунок 1. Интерстициальный миокардит, умеренный васкулит. Окр. гематоксилином и эозином. Х 150 |
Частота поражения миокарда при РА в форме миокардита не выяснена. Это обусловлено, с одной стороны, трудностью диагностики миокардита у лиц с ограниченной двигательной активностью, с другой — отставанием клинических проявлений от морфологических изменений сердца [6, 7]. Патология миокарда носит полиморфный характер в связи с наличием различной давности сосудистых поражений [7]. В одних сосудах имеется васкулит, в других — гиалиноз, в третьих — склероз. Характер васкулита может быть пролиферативным и редко пролиферативно-деструктивным. В воспалительном инфильтрате преобладают лимфогистиоцитарные элементы как в периваскулярном пространстве (рис. 1), так и в стенке сосудов. Следует отметить, что при активации основного процесса наблюдается сочетание старых и свежих сосудистых изменений. Наряду с этим встречается очаговый, или диффузный, интерстициальный миокардит, заканчивающийся развитием мелкоочагового кардиосклероза. У больных ревматоидным артритом нередко развивается бурая атрофия миокарда с накоплением липофусцина в кардиомиоцитах (рис. 2). Эти изменения могут являться причиной стенокардии. Патогмоничным признаком ревматоидного артрита являются ревматоидные узелки в миокарде, перикарде и эндокарде в основании митрального и аортального клапанов, в области фиброзного кольца. В исходе узелка развивается склероз, вызывающий формирование недостаточности клапанов. Миокардит проявляется и диагностируется, как правило, на высоте активности основного ревматоидного процесса, то есть при очередном выраженном обострении суставного синдрома.
 |
| Рисунок 2. Интерстициальный миокардит. Отложения липофусцина в перинуклеарных пространствах. Окр. гематоксилином и эозином. Х 400 |
Ведущей жалобой при миокардите в дебюте поражения сердца являются неприятные ощущения в области сердца (кардиалгии), невыраженные, длительные, разлитые и без четкой локализации, как правило, без иррадиации и не купирующиеся нитратами. К основным жалобам относятся сердцебиение, перебои и реже одышка при физической нагрузке. Быструю утомляемость, повышенную потливость и субфебрилитет врачи обычно связывают с очередным обострением РА, а не с кардиальной патологией [3].
При аускультации физикальные данные выявляют тахикардию и ослабление I тона с систолическим шумом, нередко удается выслушать III тон. Как правило, миокардит при РА не склонен к прогрессированию, признаки сердечной недостаточности отсутствуют [4].
При обычном ЭКГ-исследовании могут отмечаться снижение зубцов Т, опущение интервалов ST, небольшие нарушения внутрижелудочковой проводимости. Эти изменения неспецифичны и могут сопровождать различные заболевания. Более характерное для миокардитов замедление атриовентрикулярной проводимости бывает редко.
В литературе описано значительное число наблюдений, когда нарушение ритма сердца служит единственным патологическим симптомом поражения коронарных артерий. Нарушение ритма и проводимости при активном РА существенно чаще определяется при суточном мониторировании ЭКГ и чреспищеводном электрофизиологическом исследовании, чем при обычной ЭКГ. Так,
И. Б. Виноградова [2] при исследовании больных РА с использованием вышеуказанной методики выявила нарушение ритма и проводимости у 60% больных, в том числе предсердную (18%) и желудочковую (10%) экстрасистолию, пароксизмальную тахикардию (4%), мерцательную аритмию (6%), проходящую блокаду правой ножки пучка Гиса (20%) и атриовентрикулярную блокаду II степени (2%). Также было высказано предположение, что депрессия ST, выявляемая при чреспищеводном электрофизиологическом исследовании, является косвенным признаком изменения коронарной микроциркуляции вследствие ревматоидного васкулита. Поэтому у данных больных отмечены высокие уровни циркулирующих иммунных комплексов, ревматоидного фактора, антител к кардиолипину Ig M. Важно отметить, что в этой же группе больных имелись другие признаки васкулита: дигитальный артериит, сетчатое ливедо, синдром Рейно и ревматоидные узелки. Следовательно, если рутинные клинические методы исследования не выявляют достаточно убедительных признаков ревматоидного миокардита, то современные электрофизиологические исследования обнаруживают факты нарушений функции сердца, что указывает на связь этих изменений с активностью ревматоидного процесса. Подтверждением этому может служить положительная динамика изменений под влиянием адекватного лечения основного заболевания, обычно отмечаемая при регрессе суставного синдрома.
Дифференциальная диагностика миокардита и миокардиодистрофии, нередко проводящаяся у больных РА, длительно получающих массивную лекарственную терапию, затруднена, т. к. клинические проявления в том и другом случае близки [5, 6]. Наличие миокардита подтвердит положительная динамика его проявлений под влиянием правильно подобранного и назначаемого в адекватных дозах противоревматического лечения.
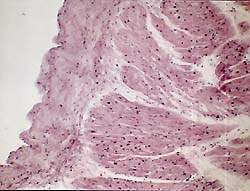 |
| Рисунок 3. Утолщение перикарда. Склероз. Окр. гематоксилином и эозином. Х 150 |
Перикардит является наиболее характерным поражением сердца при РА [1]. Патологоанатомически он выявляется в подавляющем большинстве случаев в виде фиброзного, реже геморрагического перикардита; нередко обнаружение характерных ревматических гранулем. Отличительной особенностью перикардита при ревматоидном артрите является участие в воспалении крупных базофильных гистиоцитов под зоной фибринозных наложений. Глубже формируется грануляционная ткань, содержащая лимфоциты и плазматические клетки, с утолщением перикарда и формированием грубого склероза (рис. 3).
Больной может предъявлять жалобы на боли в области сердца разной интенсивности и длительности. Частота клинической диагностики перикардита различна (20-40%) и зависит в основном от тщательности клинического изучения больного и уровня компетентности клинициста. В большинстве случаев анатомически определяются спайки в полости перикарда и утолщение последнего за счет склеротического процессса, нередко рецидивирующего. Выпот обычно небольшой, без признаков тампонады. Подтверждается, как правило, данными рентгенологического исследования, указывающими на нечеткость и неровность контуров сердца. Шумы трения перикарда непостоянны, выслушиваются далеко не у всех больных, хотя в некоторых случаях остаются длительно в виде перикардиальных щелчков в различные фазы сердечного цикла, что фиксируется качественным ФКГ-исследованием. ЭКГ-изменения у большинства больных неспецифичны для перикардита. Но в случае появления даже умеренного экссудата можно наблюдать снижение вольтажа QRS с положительной динамикой при уменьшении выпота. Перикардиты при РА склонны к рецидивированию. В части случаев перикардиты сопровождаются появлением конкордантных отрицательных зубцов Т на многих ЭКГ-отведениях, что может приводить к постановке ошибочного диагноза инфаркта миокарда. Большое значение в обнаружении РА-перикардитов имеет эхокардиография, позволяющая выявлять изменения перикарда (его уплотнение, утолщение, наличие жидкости) и динамику этих изменений при повторных исследованиях. Во многих случаях ЭХО-изменения перикардита являются неожиданной находкой как для больного, так и для лечащего врача [8].
Эндокардит при РА отмечается значительно реже, чем перикардит. Патологоанатомические данные свидетельствуют о нередком вовлечении в процесс эндокарда, в том числе клапанного, в виде неспецифических воспалительных изменений в створках и клапанном кольце, а также специфических гранулем. У большинства больных вальвулит протекает благоприятно, не приводит к значительной деформации створок и не имеет ярких клинических проявлений. Однако у некоторых больных течение вальвулита может осложняться деформацией створок и сопровождаться выраженной недостаточностью пораженного клапана, чаще митрального, что диктует необходимость хирургической коррекции порока. Обычно эндокардит сочетается с миокардитом и перикардитом. В литературе обсуждается возможность образования стенозов митрального и аортального клапанов, но единого мнения по этому вопросу нет [6]. При обнаружении у больного РА митрального стеноза всегда необходимо исключать ревматическую этиологию его, т. к. сочетание РА с предшествующим ревматическим пороком признается многими авторами [4].
С целью изучения характера клапанной патологии сердца при РА проанализированы результаты лечения 297 больных с достоверным РА по критериям АРА. Анализ показал, что чаще всего — в 61,6% случаев — имеет место митральная регургитация. При этом у 17,2% больных она была умеренной или выраженной. У 152 (51,2%) больных полипроекционное ЭХО-КГ-исследование структурных изменений створок клапанов не выявило. Более детальный анализ позволил выделить в отдельную группу 14 больных, которые имели в анамнезе ревматизм и ревматический порок сердца. РА эти больные заболели за 1–24 года до исследования (в среднем через 8,9 года). 7 человек из них имели характерные признаки ревматического митрального стеноза (у 3 — выраженного) в сочетании с митральной регургитацией разной выраженности и признаки аортального порока, который у 1 больной был диагностирован как сочетанный. У 2 больных митральный порок был в виде умеренной митральной недостаточности и комбинировался с недостаточностью аортального клапана. У 3 больных выявлены признаки ревматической недостаточности митрального клапана. У 2 больных отмечался выраженный сочетанный аортальный порок в комбинации с относительной недостаточностью митрального клапана.
Таким образом, наши данные подтверждают возможность заболевания РА лиц, ранее болевших ревматизмом и имеющих ревматические пороки сердца.
В отдельную группу были выделены 38 больных (средний возраст 58,7 года, давность РА 12,8 года) с наличием структурных изменений клапанного аппарата сердца в виде тотального краевого утолщения створок или отдельных очагов утолщения, нередко достигающих больших величин (13х6 мм), признаков кальциноза и ограничения подвижности створок. Створки митрального кольца оказались измененными у 19, аортального — у 33, трикуспидального — у 1 больной, причем у 16 пациентов были сочетанные изменения митрального и аортального клапанов, у 1 — митрального и трикуспидального. У 17 из 19 больных структурные изменения митральных створок сопровождались митральной регургитацией.
У 17 из 33 больных с изменениями аортальных створок диагностировалась аортальная регургитация, при этом у 12 она была умеренной или выраженной. У 16 больных, в том числе у 2 с признаками кальциноза, имел место склероз аортальных створок без нарушения функции клапана, что нашло свое подтверждение и неизмененным трансаортальным кровотоком. У 1 больной со значительным утолщением створок и умеренной аортальной регургитацией имелось ограничение открытия их (1-2 см) и повышение трансаортального градиента давления, т. е. признаки аортального стеноза. И еще у 1 больной 33-летнего возраста был диагностирован врожденный двухстворчатый аортальный клапан с признаками умеренной аортальной регургитации. Выраженная трикуспидальная регургитация была диагностирована у 3 больных с очаговым утолщением трикуспидальных створок, причем у 1 из них было диагностировано легочное сердце как осложнение ревматоидного поражения легких.
Возникает вопрос: все ли обнаруженные изменения у этой группы, состоящей из 33 больных, являются следствием РА? Анализ наших данных показал, что большинство больных этой группы были в возрасте 51–74 лет. У 19 из них диагностировалась артериальная гипертензия, имелись признаки ишемической болезни сердца, 4 больных перенесли инфаркт миокарда, 1 — острое нарушение мозгового кровообращения. Результаты исследования показали, что у лиц с высокими цифрами артериального давления изменения клапанного аппарата были более выраженными, и только у них диагностировался кальциноз митрального клапана и/или аортального клапана, признаки аортальной регургитации, гипертрофия стенки левого желудочка и межжелудочковой перегородки, а также утолщение стенок аорты с признаками дилятации и диастолическая дисфункция левого желудочка. Выявленные ЭХО-КГ-изменения в этой группе больных не отличаются от таковых при атеросклеротическом кардиосклерозе, атеросклерозе аорты и являются классическими. Поэтому в этой группе больных не представляется возможным исключить атеросклеротический генез пороков сердца. Вместе с тем вполне вероятно, что собственно ревматоидное поражение клапанов может служить тем благоприятным фоном, на котором в дальнейшем развиваются выраженные структурные изменения створок, патология которых доминирует как в клинической, так и в ЭХО-КГ-картине атеросклеротического поражения клапанов сердца. В каждом случае вопрос о генезе порока при РА требует учета всех имеющихся клинических данных.
1. Балабанова Р. М. Ревматоидный артрит. В кн.: Ревматические болезни (руководство по внутренним болезням)/ Под ред. В. А. Насоновой и Н. В. Бунчука. — М.: Медицина, 1997. С. 257-295.
2. Виноградова И. Б. Нарушение сердечного ритма и проводимости у больных ревматоидным артритом// Автореф. дис. . канд. мед. наук. М., 1998. С. 21.
3. Елисеев О. М. Амилоидоз сердца// Тер. арх. 1980. № 12. С. 116-121.
4. Котельникова Г. П. Поражение сердца при ревматоидном артрите// В сб.: Ревматоидный артрит. — М.: Медицина, 1983. С. 89-90.
5. Котельникова Г. П., Лукина Г. В., Муравьев Ю. В. Кардиальная патология при вторичном амилоидозе у больных ревматическими заболеваниями// Клин. ревматол. 1993. № 2. С. 5-8.
6. Немчинов Е. Н., Каневская М. З., Чичасова Н. В. и др. Пороки сердца у больных ревматоидным артритом (результаты многолетнего проспективного клинико-эхокардиографического исследования)// Тер. арх. 1994. № 5. С. 33-37.
7. Раденска-Лоповок С. Г. Морфологические методы исследования и диагностики в ревматологии В кн.: Ревматические болезни (руководство по внутренним болезням) под ред. В. А. Насоновой и Н. В. Бунчука. М.: Медицина, 1997. С. 80-94.
8. Цурко В.В. Асептический некроз головок бедренных костей при ревматоидном артрите и системной красной волчанке. Клинико-инструментальная диагностика и исходы: Автореф. дис. . д-ра мед. наук. М., 1997. С. 50

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Распространенность ревматоидного артрита в популяции - 0,5-1%. Заболевание чаще наблюдают у женщин (соотношение с мужчинами 2:1-3:1). Первичная локализация аутоиммунного воспаления при ревматоидном артрите - синовиальная оболочка суставов, но в патологический процесс часто вовлекаются другие органы, в частности сердечно-сосудистая система. Клинически явное поражение сердца диагностируют у 2-15% больных, по результатам аутопсий - у 70-80%.

[1], [2], [3], [4], [5], [6], [7], [8]
Симптомы ревматоидной болезни сердца
В подавляющем большинстве случаев ревматоидная болезнь сердца протекает бессимптомно.
Перикардит с клиническими проявлениями регистрируют не более чем в 2% случаев. По данным исследований с применением эхокардиографии, также выполненных на небольших выборках больных ревматоидным артритом, частота перикардита или перикардиальною выпота составляет от 1 до 26%. В единственном исследовании с применением чреспишеводной эхокардиографии у 30 больных ревматоидным артритом перикардит обнаружен в 13% случаев (и не обнаружен у контрольных лиц).
Существует тесная связь между вероятностью возникновения перикардита и уровнем ревматоидного фактора, нодулярным поражением и показателем СОЭ (более 55 мм/ч). В случае острого возникновения перикардита пациенты жалуются на боль за грудиной с иррадиацией в левое плечо, спину, эпигастральную область. Боль выраженная, длительная, сопровождается одышкой, усиливается в положении лежа на спине или на левом боку. Могут наблюдаться отеки нижних конечностей. При осмотре наблюдают тахикардию и шум трения перикарда, иногда фибрилляцию (трепетание) предсердий. Характерной особенностью перикардиального экссудата служит низкий уровень глюкозы в сочетании с высоким содержанием белка, ЛДГ и ревматоидным фактором. Изредка возможно формирование тампонады сердца и констриктивпого перикардита.
Ревматоидный миокардит распознают редко, хотя по данным аутопсий в зарубежных исследованиях диагностируют в 25-30% случаев, и он ассоциируется с активным РА с внесуставными проявлениями, высоким титром ревматоидного фактора, аитинуклеарных антител и признаками системного васкулита. Редко кардиомиопатия связана с амилоидной инфильтрацией.
Клинические признаки миокардита включают нарушения ритма и проводимости, появление при аускультации III или IV тона, систолического шума, неспецифические изменения сегмента ST и зубца P при сцинтиграфии миокарда обнаруживают очаговые или диффузные изменения. Диастолическая дисфункция левого желудочка, установленная с помощью эхокардиографии, может быть следствием ревматоидного мокардита,
Ревматоидные пороки сердца при РА диагностируют у 2-10% больных (по данным кафедры факультетской терапии им. акад. А.И. Нестерова РГМУ - у 7,1% больных).
Поражение клапанов сердца при ревматоидном артрите обусловлено как хроническим, рецидивирующим воспалительным процессом, так и гранулематозом и/или васкулитом. Пороки сердца чаще развиваются при длительном (многолетнем) течении эрозивного РА с высоким уровнем ревматоидного фактора и внесуставиыми проявлениями. В то же время ревматоидные пороки сердца обычно не сопровождаются тяжелыми гемодинамическими нарушениями и клиническими проявлениями. Тяжелые пороки наблюдают редко. Митральную регургитацию чаще обнаруживают у больных с ревматоидными узелками, что позволяет думать об ассоциации клапанного поражения и тяжести системных проявлений РА. Одной из причин тяжелой митральной регургитации бывает разрыв структур митрального комплекса в случае локализации в нем ревматоидной гранулемы (узла). Есть также данные, что аортальная недостаточность при РА отличается прогрессирующим течением в сравнении с аортальными пороками при других заболеваниях.
Диагностика ревматоидной болезни сердца
Основной метод диагностики ревматоидного перикардита - трансторакальная эхокардиография, позволяющая обнаружить выпот в перикарде и снижение диастолического наполнения во время вдоха. Вспомогательные методы - мультиспиральная компьютерная томография и магнитно-резонансная томография (МРТ); необходимость в этих исследованиях может возникнуть при решении вопроса о хирургическом лечении.
Характерные для перикардита изменения на ЭКГ могут быть неспецифичными или отсутствовать у больных РА, однако возможно обнаружение таких классических признаков, как электрическая альтернация, диффузная элевация сегмента ST.
Основной метод диагностики ревматоидного миокардита - трансторакальная цветная допплерография, позволяющая диагностировать диффузные или узелковые утолщения створок митрального или аортального клапана, что отличает эти изменения от ЭхоКГ-признаков ревматического вальвулита. Суточное мониторирование ЭКГ по Холтеру позволяет выявить желудочковые и наджелудочковые экстрасистолы, а также оценить их клиническую значимость.
Этиологическая трактовка пороков сердца при РА всегда представляла большие трудности. Вуwaters предложил выделить в группе больных с пороками сердца и хроническим артритом 3 подгруппы:
Отечественными авторами описан еще один вариант болезни, который имеет следующие особенности:

[9], [10], [11], [12], [13], [14], [15], [16], [17], [18], [19], [20], [21]
Поражение сердца
Несмотря на высокую частоту поражения сердца по данным патоморфологических исследований (30—50%), кардиальная патология при РА весьма редко становится клинической проблемой. Больные с длительным течением болезни сравнительно часто жалуются на сердцебиение и умеренную боль в области сердца, но эти симптомы, как правило, бывают преходящими и обычно объясняются неврогенными влияниями, частой сопутствующей анемией и нерезко выраженной миокардиодистрофией (вследствие хронического воспалительного процесса и свойственного ему повышенного катаболизма белков). Несомненно, однако, что у ряда подобных больных в действительности имеет место один из рассматриваемых ниже вариантов ревматоидного поражения сердца.
Ревматоидный перикардит клинически проявляется очень редко, причем почти всегда у молодых лихорадящих больных с высоким титром РФ, подкожными узелками, анемией и значительно повышенной СОЭ. Общая длительность болезни не имеет определяющего значения; в отдельных случаях перикардит бывает первым симптомом заболевания.
Каких-либо специфических клинических признаков не отмечается. При большом скоплении экссудата в сердечной сумке наблюдаются тахикардия, одышка, экстрасистолия, набухание шейных вен, повышение венозного давления, расширение тени сердца и признаки застоя в легких на рентгенограммах. У отдельных больных возможно постепенное развитие правожелудочковой недостаточности в связи с медленным формированием слипчивого перикардита. Для подобных случаев характерно сочетание явных признаков декомпенсации сердца (отеки, значительное увеличение печени) с нормальными или несколько увеличенными размерами сердца.
Основным методом диагностики перикардита (как экссудативного, так и слипчивого) у больных РА служит эхокардиография. По данным разных авторов, она позволяет обнаружить выпот в перикарде при этом заболевании у 15—40% больных, т. е. приблизительно с такой же частотой, как при патологоанатомическом исследовании. Поскольку у большинства больных ревматоидный перикардит протекает бессимптомно и не имеет отрицательного прогностического значения, эхокардиографическое обследование всех больных РА необязательно. В то же время оно необходимо у лиц даже с минимальными признаками кардиальной патологии.
В перикардиальном экссудате при РА находят высокое содержание белка (от 4 до 10 г/л), лейкоцитоз (от 10 до 30·10 9 /л), низкий уровень сахара (менее 2,2 ммоль/л). В ряде случаев обнаруживают РФ, иммунные комплексы, лимфокины, кристаллы холестерина; уровень комплемента иногда снижен. В отличие от других нозологических вариантов экссудативного перикардита (бактериального, опухолевого) для РА очень характерно сочетание повышенного уровня ЛДГ и g-глобулинов со значительным снижением содержания сахара. С клинических позиций для дифференциальной диагностики важно, что ревматоидный экссудативный перикардит хорошо поддается лечению глюкокортикоидами.
Миокардит, часто обнаруживаемый при гистологическом исследовании у больных РА, в большинстве случаев протекает латентно и не может быть распознан ни клинически, ни с помощью современных инструментальных методов исследования. Заметного влияния на функцию сердца, а тем самым и на прогноз болезни в целом он при этом не оказывает.
Диффузный миокардит, иногда с некрозом мышечных волокон, вызывающий развитие недостаточности кровообращения с угрозой летального исхода, встречается чрезвычайно редко. Ему свойственны расширение полостей сердца по данным эхокардиографии и рентгенографии, аритмии, значительные изменения интервала S—Т на ЭКГ, признаки застоя в большом и малом круге кровообращения.
Возможно образование пристеночных внутрисердечных тромбов с последующей эмболизацией. У отдельных больных крупные ревматоидные узелки, расположенные в толще сердечной мышцы и не дающие, как правило, клинических симптомов, могут некротизироваться, что приводит к перфорации миокарда. Подобные случаи являются казуистикой.
При развитии у больного РА недостаточности кровообращения, резистентной к обычной терапии, следует иметь в виду возможность вторичного амилоидоза сердца.
Клинически бессимптомные нарушения проводимости (обычно умеренное удлинение интервала Р—Q на ЭКГ и небольшое замедление внутрижелудочковой проводимости) встречаются у больных РА в 3—5% случаев. Их причины могут быть различными: очаги интерстициального воспаления, ревматоидные узелки, очаги фиброза, артериит (мелких сосудов). Полная предсердно-желудочковая блокада и приступы Адамса—Стокса—Морганьи крайне редки.
Вальвулит, как и другие ревматоидные поражения сердца, является частой гистологической находкой, но имеет сравнительно небольшое клиническое значение. Ревматоидные пороки сердца наблюдал каждый опытный ревматолог. Относительно чаще встречается умеренно выраженная недостаточность митрального клапана [Roberts W. et al., 1973], не имеющая каких-либо специфических проявлений. Митральный стеноз развивается крайне редко.
Хорошо известны также аортальные ревматоидные пороки, причем стеноз более редок. Недостаточность аортального клапана обычно нерезко выражена, но у некоторых больных РА в отличие от ревматизма описано бурное прогрессирование клапанных изменений (по-видимому, за счет распада располагавшегося в створке клапана ревматоидного узелка), что требовало экстренного хирургического вмешательства [Newman J., Cooney L., 1980].
Патология коронарных артерий. Артериит мелких ветвей коронарных артерий, встречающийся при гистологическом исследовании у 15—20% больных РА, почти никогда не проявляется клиническими и электрокардиографическими симптомами коронарной недостаточности. Воспалительное поражение крупных коронарных артерий с характерной клинико-й и тем более с тромбозом представляет собой исключительную редкость.
Стенокардия и инфаркт миокарда у больных РА практически всегда оказываются результатом сопутствующего атеросклероза. Предположение об артериите как причине ангинозных болей или инфаркта представляется обоснованным лишь в редких случаях злокачественного протекающего РА с очевидными признаками генерализованного васкулита.
Частота коронарного атеросклероза у больных РА не меньше, чем у контрольных обследованных того же возраста и пола. В то же время инфаркт миокарда встречается при РА достоверно реже [Czaplicky S. et al., 1978]. С наибольшим основанием это может быть объяснено частым и длительным приемом НПВП, которые тормозят агрегацию тромбоцитов и тем самым препятствуют образованию тромбозов (в том числе коронарных).
Поражение нервной системы
Эти представления были неоднократно подкреплены обнаружением бесспорных признаков эпиневрального артериита у больных с ревматоидной нейропатией. При этом в стенках некротизированных артерий отмечались отложения IgM и IgG, комплемента и РФ. Существует мнение, что наиболее легкие формы ревматоидных нейропатии (в частности, чисто сенсорные, не сопровождающиеся двигательными расстройствами) могут быть вызваны не истинным васкулитом, а значительным неспецифическим повышением сосудистой проницаемости с выходом из капилляров белков, которые затрудняют диффузию питательных веществ к нервным волокнам.
Невриты черепных нервов чрезвычайно редки, по-видимому, в связи с их обильным кровоснабжением. Воспалительные поражения сосудов ЦНС с церебральными кровоизлияниями и тромбозами, являющиеся компонентом тяжелого системного ревматоидного васкулита, в наши дни также исключительно редки.
Несмотря на сравнительно частое развитие при РА вторичного амилоидоза, амилоидные нейропатии этому заболеванию не свойственны (хотя они нередко встречаются при иных формах амилоидоза).
Ревматоидный артрит носит инфекционный воспалительный характер. Это системное заболевание соединительных тканей организма. Протекает заболевание , п оражая мелкие периферические суставы. Для выявления заболевания проводится диагностика ревматоидного артрита . П ри этом необходима сдача всех соответствующих анализов. На основе результатов доктор назначает лечение.
Причины и симптомы ревматоидного артрита
Изменения в суставах при ревматоидном артрите происходят симметрично. Вначале они наблюдаются в стоп ах , пятнисто-фаланговых и межфаланговых сустав ах . Если вовремя не была проведена диагностика ревматоидного артрита и его лечение, то со временем поражаются все остальные суставы. Зачастую возникновению заболевания способствует генетическая предрасположенность или инфекционные заболевания. Другими причинами ревматоидного артрита могут быть:
- гормональные нарушения;
- переохлаждение суставов;
- инфекционные процессы;
- перенесенные т равмы ;
- стрессовые ситуации (частая причина заболевания у женщин).
Ревматоидный артрит (код по МКБ 10) разделяют на виды: серонегативный М06.0; серопозитивный М05.8 и юношеский М08. При данном заболевании пациенты чаще всего жалуются на боли в пораженных суставах, они носят волнообразный, ноющий характер. Острое воспаление может стать причиной болей в мышцах. Наличие лихорадки подтверждает факт присутствия воспалительного проц есса в организме.
Сразу после пробуждения больные часто чувствуют скованность в суставах, она проходит через полчаса после каких-либо движений. Осматривая пораженные участки, доктор обнаруживает заметные покраснения. В запущенных случаях происходит нарушение функций сустава. Параллельно диагностируется отек или атрофия мышц. Ревматоидный артрит имеет яркую симптоматику, поэтому заметить проявления недуга пациент может сразу самостоятельно. При обнаружении первых признаков необходимо срочно обращаться за помощью к медикам. Правильно проведенная диагностика позволит выставить диагноз и начать своевременное лечение.
Диагностика артрита ревматоидного

При ревматоидном артрите особое внимание уделяется лабораторным исследованиям. Нет такого теста, который одиночно мог бы подтвердить наличие заболевания. Для постановки диагноза " ревматоидный артрит", анализы для диагностики должны проводиться комплексно. При подозрении на данный недуг н еобходимо наличие следующих данных:
- общего анализа крови (обязательно СОЭ);
- о бщего анализа мочи;
- биохимии крови (АЛТ, АСТ, С-реактивный белок, креатинин);
- и сследование на антицитруллиновые антитела и ревматоидный фактор;
- маркеры гепатитов;
- анализа на антинуклеарные антитела.
То лько в сумме перечисленные показатели позволяют определиться точно с диагнозом. Окончательно оценку состояния дает доктор, опираясь помимо этого на результаты инструментального исследования.
Подготовка к анализам крови
Д иагностика артрита ревматоидного о бязательно включает в себя лабораторные исследования. Чтобы результаты были более достоверными, к сдаче анализов необходимо подготовиться заранее:
- За сутки запрещается употреблять алкогольные напитки.
- Т акже ограничить физические нагрузки за сутки до сдачи анализов.
- Исключить лекарственные препараты за две недели, если сделать это невозможно, предупредить медицинского работника, который будет расшифровывать показания.
- За час запрещено курить.
- Необходимо успокоиться, не нервничать, полчаса до процедуры посидеть в тихой обстановке.
- Н е употреблять крепкий чай и кофе.
- Если в один день назначены рентгенография , другие инструментальные исследования, физиотерапия, придется отказаться от сдачи крови.
- Анализ крови нужно сдавать натощак.
Из результатов будет видно, какое количество клеток содержится в единице объема, будут доступны сведения и о скорости оседания эритроцитов (СОЭ). Этот показатель в диагностике наиболее важен.
Правильная подготовка к процедуре и обеспечение стерильности при заборе крови позволят получить достоверную информацию.
Общие анализы
Из общего анализа мочи можно узнать о наличии бактериальных клеток, биохимических субстратах, об общих физико-химических свойствах. При установлении ревматоидного артрита доктора больше всего интересуют следующие показания:
- Н аличие в крови воспалительных бактериальных п ризнак ов - повышенные лейкоциты, изменения в лейкоцитарной формуле. Данные показатели повышаются при инфекциях, при аутоиммунных патологиях меняются редко.
- Присутствие вирусного воспаления - снижение лейкоцитов и повышение лимфоцитов. Такая картина наблюдается при реактивном воспалении суставов, вызывается которое вирусами гепатита.
- Повышенный белок в моче и присутствие лейкоцитов указывают на наличие воспалительного процесса . При ревматоидном артрите такая картина харак терна .
В целом, исследования только мочи и крови крайне неинформативны. Для правильной диагностики, особенно в случаях, когда устанавливается инвалидность при ревматоидном артрите , просто необходимо проходить комплексное обследование.
Общие анализы крови и мочи дают возможность исключить другие заболевания.
СОЭ (скорость оседания эритроцитов)
О собое внимание уделяется при анализе крови скорости оседания эритроцитов (СОЭ). Принцип этого исследования описан ниже.
Кровь довольно сложная по своему составу среда. Кроме воды и клеточных элементов она содержит различные биохимические субстраты, в том числе белок.
Если пробирку с кровью оставить недвижимой, в покое, то эритроциты начинают оседать из-за силы тяжести.
Скорость такого оседания во многом зависит от того, как отдельные эритроциты объединяются в агрегаты.
Последнее может происходить из-за высокого белка, который и вызывает воспалительные реакции.
Если СОЭ повышена, то можно утверждать, что присутствуют воспалительные процессы, которые происходят при ревматоидном артрите. Руки , ноги у пациентов начинают в таких случаях ныть, реагировать на погоду, появляются боли.
СОЭ дает возможность определить активность заболевания, показатели указывают на аутоиммунные активные процессы. При лечении задача доктора - снизить показатели СОЭ до нормального уровня, этот факт будет подтверждать правильность выбранной терапии.
Биохимический анализ крови при ревматоидном артрите
Для биохимического исследования крови забор производится из вены и отправляется в лабораторию для определения наличия тех или иных субстратов. Это могут быть ферменты, белки, кислоты. При ревматоидном артрите внимание уделяется:
- У ровню печеночных ферментов АСТ, АЛТ. Они не могут свидете льствовать о наличии воспаления, но перед тем как лечить ревматоидный артрит рук , ног , д октор должен оценить со стояние печени и подобрать оптимальную терапию.
- Креатинину. Выводится почками как конечный продукт метаболизма белков. При повышенных показателях можно судить о плохой работе почек. Токсичные лекар ст ва в таком случае будут недопустимы к применению.
- Фракции белка. Этот неспецифический показатель подтверждает наличие воспалительного процесса в организме.
Из перечисленного выше следует, ч то ставить диагноз только на основании анализов крови невозможно. Они дают возможность назначать правильное лечение. Отдельно стоит отметить такой биохимический по казатель к ак С-реактивный белок.
C-реактивный белок (СРБ)
Для определения в анализе СРБ доктор должен сделать на направлении особую отметку. Для чего определяют показатель ? При острой фазе воспаления С-реактивный белок является наиболее важным. Без данн ого метаболита наша иммунная система не могла бы отвечать на повреждающие факторы воспалительными процессами. Если показатель превышает норму, это свидетельствует о воспалительном процессе в организме, который носит неизвестную локализацию, характе р может быть вирусным, бактериальным, аутоиммунным. Повышенный СРБ указывает на системную патологию в организме.
Ревматоидный фактор
Ревматоидный фактор определяется при наличии аутоиммунных заболеваний . Что собой он представляет? Это совокупность веществ - выработанные на клетки антитела иммунной системы. Клетки эти входят в оболочку сочленения, т ам-то и образуется ревматоидный фактор. В кровь он поступает из суставной полости и определяется при помощи анализов. Данный показатель повышается при:
- серозном ревматоидном артрите (код по МКБ 10 - М 05.8 );
- СКВ;
- с клеродермии;
- д ерматомиозите;
- наличии о пухоли;
- п аразитарных и инфекционных заболеваниях;
- в аскулите.
Антицитруллиновые антитела
Диагностика ревматоидного артрита лабораторная дает возможность обнаружить в крови антицитруллиновые антитела (АЦЦП). Цитруллин - аминокислота, которая является частью белка. Последний входит в состав соединительной и эпителиальной ткани. Если происходит выработка антител к этой аминокислоте, можно судить о поражениях соединительных капсул в сочленениях. При повышении уровня АЦЦП более 95% можно с уверенностью утверждать о наличии ревматоидного артрита. Уже на ранних стадиях этот маркер присутствует в крови.
Но доверять только этому показателю не стоит, так как есть случаи повышения АЦЦП и при иных системных болезнях.
Антинуклеарные антитела
Если в организме происходят какие-то аутоиммунные процессы, начинается выработка определенного количества антител против белка в собственном организме. Называют эти антитела антинуклеарными. Рекомендуется определять этот показатель, если при анализе обнаружились воспаления неясной природы. К примеру, при повышенной СОЭ.
Однако антинуклеарные антитела не являются высокоспецифическим маркером при диагностике ревматоидного артрита. Показатель этот может также обнаружиться при:
- системных заболеваниях соединительных тканей;
- склеродермии;
- гепатите;
- реактивном артрите.
"Метотрексат"- отзывы при ревматоидном артрите
В базисной терапии при лечении ревматоидного артрита применяется "Метотрексат". Медикамент дает возможность подавлять выраженные симптомы , а также способен предупреждать разрушения костных тканей, обеспечивает стойкое противостояние деформации суставов. Лекарственное в ещество воздействует на клетки, способные к быстрому делению. Препарат оказывает противовоспалительный и противоопухолевый эффект благодаря тому, что происходит нарушение цикла метаболизма фолиевой кислоты.
Принимая "Метотрексат" при ревматоидном артрите, отзывы пациенты в большей степени оставляют положительные. Симптомы поражения суставов (скованность, отечность, боли ) становятся заметно менее выраженными. Прежде чем использовать препарат, необходимо ознакомится с противопоказаниями. Отрицательные отзывы обычно оставляют те, к то бездумно, без назначения доктора применяет лекарство.
"Метипред" при ревматоидном артрите также оказывает благотворное воздействие. Относится препарат к группе глюкокортикостероидов . Н а организм оказывает противовоспалительное, противоаллергическое и иммунодепрессивное действие. Активным веществом здесь является метилпреднизолон .

Инструментальные методы диагностики
Кроме лабораторных исследований при диагностике ревматоидного артрита необходимо использовать инструментальные методы , которые пом огут выявить заболевание и установить правильный диагноз.
Артроскопия. Малоинвазивный хирургический метод. Делается два небольших прокола в колене, вводится камера, благодаря которой предоставляется возможность диагностировать все внутренние изменения. Полученные сведения дают возможность спланировать правильное лечение.
Биопсия. Выполняется процедура под анестезией с помощью артроскопического доступа. Для исследования делается забор синовиальной ткани. Характер повреждений исследуют микроскопическим и гистологическим методом.
Сцинтиграфия сустава. Самый информативный метод. Используется лучевая диагностика. Уже на ранних стадиях выявляются проблемы. Исследование проводят на гамма-томографе.
МРТ. Метод очень чувствителен, дает возможность выявить отеки, эрозии костных тканей, синовит . Но для подтверждения диагноза потребуются дополнительные исследования, так как эти признаки не всегда могут принадлежать данному недугу.
УЗИ суставов. Нетравматичный , экономичный, доступный метод. Превосходит по точности рентгенологический. Есть возможность визуализировать состояние хрящей, сухожилий, связок.
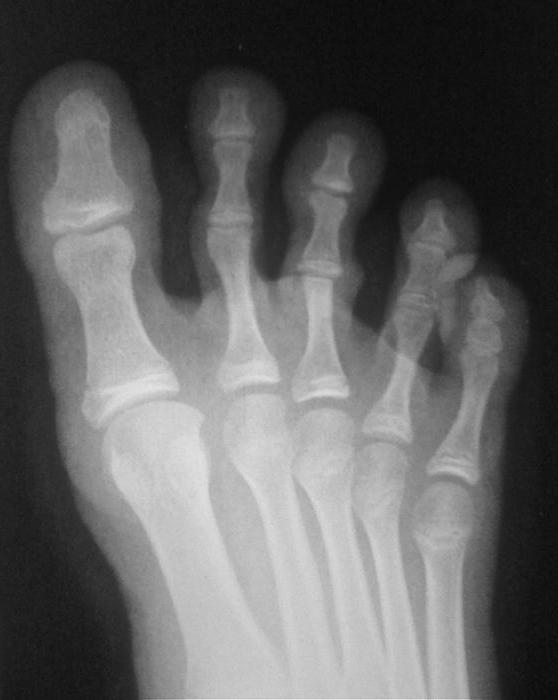
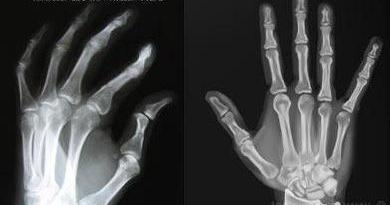
Рентгенография . Для корректировки лечения данный метод используют, чтобы наблюдать за изменениями в развитии костной эрозии. На ранней стадии ревматоидного артрита рентген помогает обнаружить проблемы только на стопах и кистях рук. Обследование не дает возможности обнаружить симметрию развивающихся процессов при ревматоидном артрите.
Читайте также:


