Утолщены и деформированы суставные


Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Коленный сустав - является вторым по величине крупным суставом организма, в функциональном отношение играющим для человека исключительно важную роль, являясь залогом его физической активности. По частоте поражения коленный сустав также занимает второе место [3]. В общей структуре воспалительных и дегенеративно-дистрофических заболеваний коленного сустава ведущее место принадлежит деформирующему остеоартрозу и ревматоидному артриту [4, 7, 8]. Поражение коленного сустава при данной патологии, даже при незначительных нарушениях функций, приводит к значительному дискомфорту для человека, к стойкому снижению трудоспособности, а при длительном течении процесса - к инвалидизации [5]. В связи с тем, что основной контингент больных приходится на работоспособный возраст, то выявление и раннее установление правильного диагноза являются актуальными.
Для диагностики заболеваний коленного сустава в настоящее время применяются различные методы исследования: рентгенография, артроскопия, компьютерная томография (КТ), магнитно-резонансная томография (МРТ), сцинтиграфия. Несмотря на большое количество диагностических методов основная роль в диагностике заболеваний коленного сустава принадлежит традиционной рентгенографии [6]. Однако традиционная рентгенография не может удовлетворять потребностям ранней диагностики, так как в большинстве случаев изменения, определяемые на рентгенограмме, позволяют определить поражение коленного сустава при вовлечении в патологический процесс костных элементов, и зачастую эти изменения уже необратимы и трудны для лечения.
В последнее время интенсивно развивается методика ультразвукового исследования (УЗИ) костно-суставной системы [1, 2]. Применение УЗИ в артрологии относительно новое направление и довольно перспективное.
Цель нашего исследования - оценить значимость и возможности УЗИ в диагностике и дифференциальной диагностике деформирующего остеоартроза и ревматоидного артрита при поражении коленного сустава. Проведение УЗИ у 159 пациентов позволило определить критерии, необходимые для дифференциального диагноза между этими двумя заболеваниями в зависимости от стадии процесса. Авторы показывают, что УЗИ является высокоинформативным методом диагностики, не уступает рентгенологическому методу исследования, и рекомендуют его применение в широкой клинической практике.
Диагностика и дифференциальная диагностика деформирующего остеоартроза и ревматоидного артрита коленного сустава осуществляется с учетом жалоб больного, анамнеза, клинических проявлений, данных лабораторного исследования и диагностических (инструментальных методов), одним из которых является УЗИ. Так как патогенез деформирующего остеоартроза и ревматоидного артрита различен, то и выявляемые при выполнении УЗИ признаки, позволяют провести дифференциальный диагноз.
Деформирущий остеоартроз - дегенеративно-дистрофическое заболевание суставов, характеризующееся первичной дегенерацией суставного хряща, с последующим изменением суставных поверхностей и развитием краевых остеофитов, что приводит к деформации сустава.
Ревматоидный артрит - хроническое системное соединительно-тканное заболевание с прогрессирующим поражением (синовиальных) суставов по типу эрозивно-деструктивного полиартрита.
Для проведения дифференциального диагноза оценивались следующие структуры коленного сустава: мягкие ткани (наличие или отсутствие отека), гиалиновый хрящ (толщина, равномерность толщины, структура, поверхность), изменения синовиальной оболочки (утолщение, наличие разрастаний), состояние суставных сумок, заворотов и суставной полости (наличие выпота), суставные поверхности (появление краевых костных остеофитов).
Проанализированы результаты обследования 159 пациентов с патологией коленного сустава в возрастном диапазоне 18-85 лет, из них 127 (79,9%) женщин и 32 (20,1%) - мужчин. Длительность анамнеза составляла от 3 месяцев до 30 лет. 146 (91,8%) пациентов с диагнозом деформирующий остеоартроз, 13 (8,2%) - с ревматоидным артритом. УЗИ проводились на ультразвуковом аппарате Hawk 2102 XL с использованием линейного датчика с диапазоном частот 6-12 МГц.
Проведено УЗИ у 146 (91,8%) пациентов с диагнозом деформирующий остеоартроз. У 72 (49,3%) пациентов установлена I стадии деформирующего остеоартроза, у 69 (47,3%) - II стадия, у 5 (3,4%) пациентов - III стадия. У 13 (5%) пациентов с поражением коленного сустава диагностирован ревматоидный артрит, из них у 7 (53,8%) пациентов - I стадии заболевания, у 5 (38,5%) - II стадии, у 1 (7,7%) - III стадии (табл. 2-4, рис. 1-3).
| Структура сустава | Норма при УЗИ |
|---|---|
| Мягкие ткани сустава | Отсутствие отека |
| Гиалиновый хрящ | Толщина 3-4 мм, равномерен по толщине, однородный по эхоструктуре, с ровной, четкой поверхностью |
| Синовиальная оболочка | Не визуализируется |
| Суставные сумки и завороты | Гипоэхогенное образование с наличием складок и разветвлений, без выпота |
| Суставная полость | Выпот не определяется |
| Суставные поверхности | Контуры четкие, ровные. Деформации нет |
| Краевые костные остеофиты | Отсутствуют |
| Признаки | Ревматоидный артрит | Деформирующий остеоартроз |
|---|---|---|
| Мягкие ткани сустава | Незначительный отек | Чаще отсутствие отека, реже незначительный отек |
| Гиалиновый хрящ | Толщина 3-5 мм (норма или утолщен, вследствие его набухания) | Неравномерное уменьшение толщины до 1,5-2 мм |
| Синовиальная оболочка | Локальное утолщение до 5 мм с единичными мелкими узелковыми разрастаниями | Очаговое утолщение до 1 мм |
| Суставные сумки и завороты | Однородный выпот в 1-2 синовиальных сумках, объемом до 6-9 мл | - |
| Суставная полость | Выпот в незначительном количестве | - |
| Суставные поверхности | - | Незначительная деформация |
| Краевые костные остеофиты | - | Единичные остеофиты |
| Признаки | Ревматоидный артрит | Деформирующий остеоартроз |
|---|---|---|
| Мягкие ткани сустава | Отек выражен | Отек умеренный |
| Гиалиновый хрящ | Равномерное истончение до 2 мм, появление на поверхности единичных кист и эрозий | Неравномерное истончение до 1,0-1,4 мм, повышение его эхогенности |
| Синовиальная оболочка | Локальное утолщение до 8 мм, или диффузное до 5 мм, появление множественных бахромчатых разрастаний | Очаговое утолщение до 2 мм |
| Суставные сумки и завороты | Мелкодисперсный, плохо перемещающийся выпот в 3 и более сумках, объемом до 15 мл | Однородный выпот в 1-2 синовиальных сумках, объемом до 6-8 мл |
| Суставная полость | Наличие выпота в умеренном количестве | Выпот в незначительном количестве |
| Суставные поверхности | Уплощение суставных поверхностей | Значительная деформация |
| Краевые костные остеофиты | - | Множественные остеофиты |
| Признаки | Ревматоидный артрит | Деформирующий остеоартроз |
|---|---|---|
| Мягкие ткани сустава | Отек значительно выражен | Отек значительно выражен |
| Гиалиновый хрящ | Равномерное истончение до 1 мм и менее, появление на поверхности множественных кист и эрозий | Неравномерное истончение до 1 мм и менее, с гиперэхогенными включениями в структуре |
| Синовиальная оболочка | Диффузная пролиферация до 5 мм, с выраженными бахромчатыми разрастаниями | Очаговое утолщение до 3 мм |
| Суставные сумки и завороты | Значительное количество крупнодисперсного, с хлопьями, легко перемещающегося между сумками выпота | Умеренное количество однородной жидкости в 2 -х и более сумках |
| Суставная полость | Выпот в значительном количестве, неоднородного характера, с появлением гиперэхогенных образований неправильной формы в диаметре 5-10 мм (фибриновые сгустки) | Выпот в умеренном количестве, однородного характера |
| Суставные поверхности | Уплощение и значительная деформация | Выраженная деформация |
| Краевые костные остеофиты | - | Грубые, массивные краевые костные остеофиты |
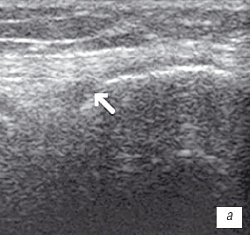
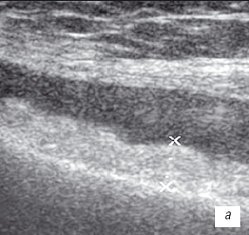
а) Гиалиновый хрящ неравномерно истончен до 1,2 мм.
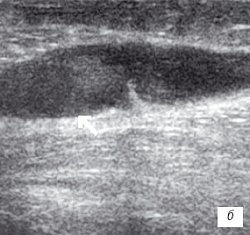
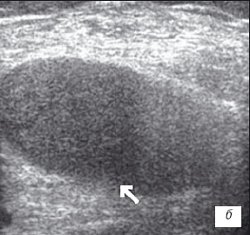
б) Однородный выпот в икроножной сумке.
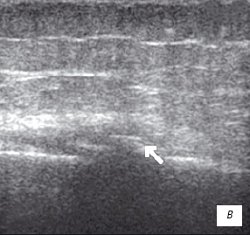
в) Множественные краевые костные остеофиты.
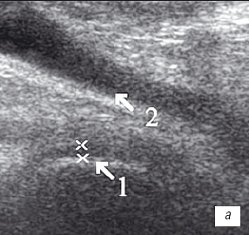
а) Деформирующий остеоартроз. Гиалиновый хрящ неравномерно истончен до 1 мм (1), однородный выпот в верхнем завороте (2).
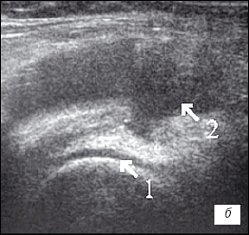
б) Ревматоидный артрит. Гиалиновый хрящ равномерно истончен до 2 мм (1), неоднородный выпот с гиперэхогенными включениями в верхнем завороте (2).
а) Диффузная пролиферация синовиальной оболочки до 5 мм, с бахромчатыми разрастаниями.
б) Крупнодисперсный с хлопьями выпот в икроножной и полуперепончатой сумках.
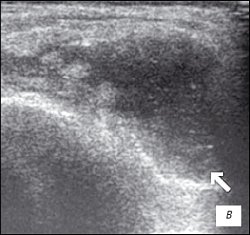
в) Значительное количество неоднородного выпота в полости сустава с фибриновыми сгустками.
Таким образом, мы считаем, что УЗИ коленного сустава при деформирующем остеоартрозе и ревматоидном артрите обладает рядом несомненных достоинств. Метод высокой достоверности, информативности, неинвазивности (в отличие от артроскопии), доступен и экономичен (в сравнении с КТ и МТР). УЗИ не имеет противопоказаний, дает возможность визуализировать мягкотканые компоненты сустава, проводить многократные повторные исследования. Одним из достоинств УЗИ является возможность определения ранних патологических изменений при данных заболеваниях, что позволяет проводить диагностику в начале патологического процесса, определять стадию заболевания, и самое главное - осуществлять дифференциальную диагностику этих двух заболеваний.
- Еськин Н.А., Атабекова Л.А., Бурков С.Г. Ультрасонография коленных суставов. // SonoAce International - №10, 2002 г, стр. 85-92.
- Ермак Е.М. Возможности ультрасонографии в прогнозировании развития деформирующего гонартроза. // SonoAce International - №11, 2003 г, стр. 87-91.
- Зубарев А.В. Диагностический ультразвук. Костно-мышечная система. М., СТРОМ, 2002 г., 136 с.
- Лагунова И.Г. Рентгеновская cемиотика заболеваний скелета.- М, 1966.-156с.
- Максимович М.М. Структура инвалидности при артрозах крупных суставов.// Повреждения и заболевания позвоночника и суставов: Материалы научно-практической конференции травматологов - ортопедов. - Минск, 1998.С. 34-35.
- Михайлов А.Н., Алешкевич А.И. Рентгенологическая визуализация коленного сустава в оценке его биотрибологии // Теория и практика медицины: Сб. науч. Тр. Вып. 1// Под редакцией И.Б. Зеленкевича и Г.Г.Иванько.-Минск.-1999.- С.116-118.
- Radin E.L. Osteoarthrosis. What is known about prevention. Clin.Orthopaed., 1987, Vol. 222, Sept, p. 60-65.
- Yunus M.B. Investigational therapy in rheumatoid arthritis: A critical review. Sem. Arthr. Rheum., 1988, Vol. 176, No.3, p. 163-184.

Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Деформирующий остеоартроз (ДОА) представляет собой хроническое прогрессирующее заболевание суставов, сопровождающееся дегенерацией и разрушением хрящевой ткани. Наиболее распространенной и тяжело протекающей разновидностью патологии является деформирующий остеоартроз тазобедренного сустава, часто приводящий к полной потере подвижности нижних конечностей и инвалидности.
Причины заболевания
Согласно данным медицинской статистики, ДОА встречается у 20-30% у людей среднего возраста и почти у 95% населения старше 60 лет. Такая распространенность патологии связана с физиологическими возрастными изменениями суставов, сопровождающимися постепенным снижением концентрации коллагена и глюкозаминов. Эти вещества отвечают за прочность и эластичность хрящевой ткани, подвижность костных сочленений. В результате происходящих дегенеративно-дистрофических изменений хрящ становится мягким и рыхлым, постепенно деформируется и разрушается.
Тазобедренный сустав, представляющий собой сочленение таза и бедренной кости, испытывает постоянные высокие нагрузки, поэтому наиболее часто поражается артрозом. Установлено, что под действием естественных возрастных изменений заболевание чаще всего развивается одновременно с обеих сторон. Односторонний остеоартроз обычно является вторичным, то есть формируется под действием внешних неблагоприятных факторов:
- Ушибы, вывихи, переломы и другие травмы в области таза,
- Высокие физические нагрузки,
- Другие нарушения развития и любые патологии опорно-двигательного аппарата (дисплазия, артриты, искривление позвоночника, плоскостопие),
- Гормональные сбои,
- Избыточный вес,
- Перенесенные инфекции, склонность к частым простудам, регулярное переохлаждение,
- Хронический стресс.
Этапы развития и симптомы патологии
Согласно классификации по МКБ-10 код деформирующего остеоартроза тазобедренного сустава М16. Независимо от разновидности и причин, заболевание последовательно проходит три стадии:
Диагностика остеоартроза
Основным методом диагностики артроза тазобедренного сустава является рентгеновское обследование. В зависимости от стадии на снимке можно увидеть следующие проявления заболевания:
- На начальном этапе основным признаком патологии являются формирующиеся остеофиты – краевые разрастания головок бедренных костей. Суставная щель сужена незначительно, хрящ слегка утолщен и деформирован,
- ДОА тазобедренного сустава 2 степени характеризуется значительным разрушением хряща. Часто развивается субхондральный остеосклероз – локальное уплотнение костной ткани,
- При тяжелом остеоартрозе происходит полное разрушение хрящевой ткани, оголяются головки бедренных костей. Отмечается резкое сужение суставного пространства, формируются множественные кистовидные образования.
При подозрении на деформирующий остеоартроз необходимо немедленно обратиться к ревматологу или ортопеду. Эффективное консервативное лечение возможно только на начальном этапе патологии.
Лечение ДОА тазобедренного сустава
Необходимо приступить к лечению деформирующего остеоартроза как можно скорее. Полностью избавиться от прогрессирующего заболевания невозможно, адекватно подобранная терапия позволяет лишь предотвратить дальнейшее разрушение хрящевой ткани и частично восстановить функции тазобедренного сустава.
Основным принципом лечения деформирующего остеоартроза 1 степени является дозирование нагрузки на поврежденный сустав, включающее в себя следующие мероприятия:
- Разгрузка тазобедренного сустава. Необходимо избавиться от лишнего веса, исключить ношение неудобной обуви, чрезмерную физическую активность, длительную ходьбу (дольше 30-40 минут без отдыха). Иногда требуется регулярное использование ортезов разной степени жесткости по назначению врача,
- Физиопроцедуры для нормализации местного кровотока, мышечного тонуса и подвижности сочленения (электрофорез, магнитотерапия, криотерапия, лечение теплом),
- Массаж и лечебная гимнастика. Комплекс упражнений при остеоартрозе разрабатывается индивидуально с учетом возраста и состояния больного.
Занятия проводятся под контролем специалиста и включают в себя выполнение упражнений в статическом и медленном динамическом режиме:
- Подъемы прямых ног лежа на спине,
- Поочередное сгибание нижних конечностей под прямым углом в той же позиции,
- Подъемы ног в положении лежа на животе,
- Наклоны вперед в положении сидя на полу с прямыми ногами.
В редких случаях на раннем этапе развития заболевания требуется применение местных обезболивающих препаратов в виде кремов и гелей (Диклофенак, Финалгон).

Эффективное лечение деформирующего остеоартроза тазобедренного сустава 2 степени невозможно без применения медикаментов:
- Нестероидные противовоспалительные средства для снятия болезненных симптомов (Нимесулид, Целебрекс, Нурофен, Индометацин),
- Глюкокортикостероиды для введения в суставную капсулу при сильной боли и выраженном отеке (Кеналог, Дипроспан),
- Растворы на основе гиалуроновой кислоты для внутрисуставных инъекций (Ферматрон, Синокорм, Остенил). Такое лечение позволяет временно восполнить дефицит синовиальной жидкости и снизить трение при движении,
- Хондропротекторы для восстановления структуры хряща (Алфлутоп, Хондролон).
В качестве вспомогательного метода лечения деформирующего остеоартроза допускается использовать рецепты народной медицины:
- Компрессы из капустного листа, сельдерея, хрена (процедуры проводят на ночь в течение месяца),
- Растирки из измельченных листьев крапивы, меда и соли,
- Массаж с маслом (подсолнечным, льняным, оливковым),
- Ванночки с морской солью и отварами лекарственных растений (ромашка, душица, череда).

Деформация тканей при ДОА тазобедренного сустава 3 степени настолько выражена, что в большинстве случаев требуется проведение эндопротезирования. Головку бедренной кости и часть вертлужной впадины таза заменяют искусственными аналогами из синтетического материала. После хирургического вмешательства необходимо длительное медикаментозное лечение и постоянное наблюдение врача.
На всех этапах болезни требуется соблюдение диеты, исключающей употребление соли, алкоголя, жирной и жареной пищи. В рацион необходимо включить продукты, богатые витаминами А и Е, коллагеном (холодец, желе), постные сорта мяса и рыбы, овощи, фрукты.
Большинство методов лечения деформирующего остеоартроза тазобедренного сустава эффективны только на первой стадии болезни. Раннее начало терапии позволяет восстановить подвижность конечности и предупредить дальнейшую деградацию хряща. Прогноз зависит от причин и тяжести заболевания, возраста пациента, наличия сопутствующих патологий.

Деформирующий артроз, или коксартроз тазобедренного сустава — это хроническое проявление, которое сочетает в себе целую гамму сложных гипертрофических, атрофических, пролиферативных и дегенеративных процессов. Все эти нарушения в суставной части костного скелета приводят к их обезображиванию.
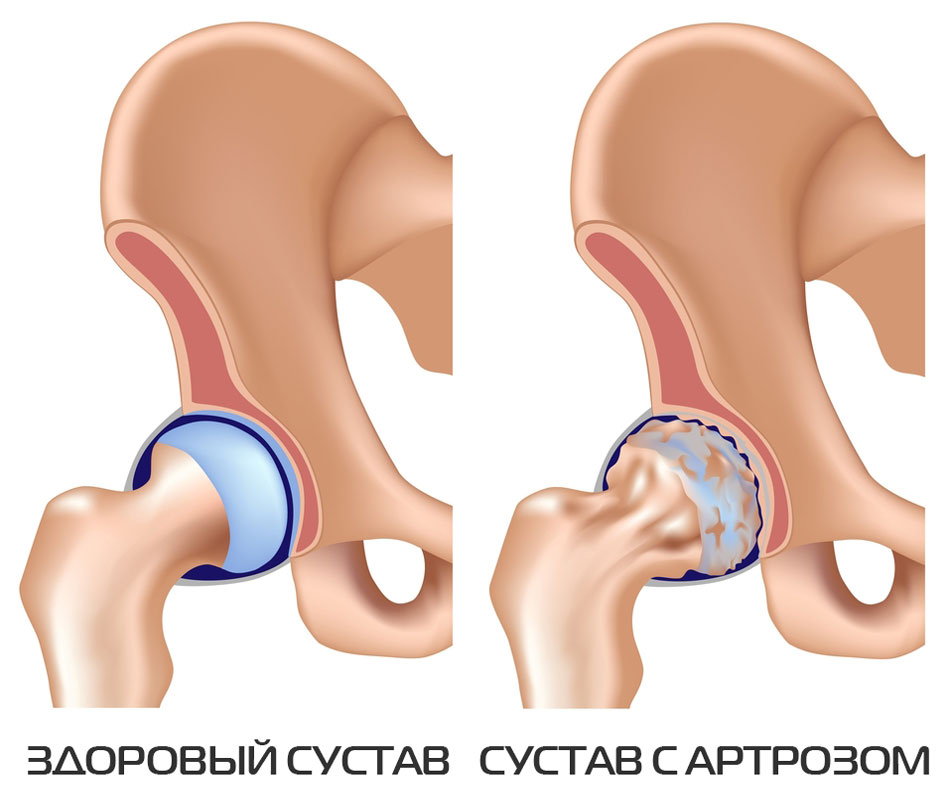
Деформирующий артроз тазобедренного сустава 2 степени — наиболее часто встречающаяся форма заболевания, лечение которого направлено на устранение дегенеративно-дистрофических проявлений.
Что происходит с суставами?
Основным провоцирующим фактором деформирующего артроза тазобедренного сустава является возраст пациента. Со временем покрывающий внутреннюю суставную поверхность хрящ, становится дряблым и утонченным, что приводит к его деформации. Результат многолетних физических нагрузок или травм делает хрящевой сустав обнаженным, что позволяет сочленяющимся костям непосредственно соприкасаться между собой, образуя рыхлые неровности. В костной тканевой структуре образуется асептический некроз, который в дальнейшем приводит к появлению костной кисты и фиброзному поражению. Все обменные процессы в тазобедренном суставе нарушаются, соответственно уменьшается кровяная циркуляция, что приводит к частичной или полной атрофии мышечных тканей.

Поражение тазобедренного сустава особо остро переносится женщинами после 40-50 лет, когда климактерический синдром вступает в свою активную фазу. Однако не менее актуально заболевание и для мужчин работоспособного возраста, если их профессиональная деятельность связана с постоянными перегрузками. Врождённая дисплазия головки бедренной кости — это ещё одна причина возникновения деформирующего артроза тазобедренного сустава. Лечение заболевания подбирается исходя из вида суставного поражения, которое разделяется на три стадии.
Первый вид поражения тазобедренного сустава, являющийся начальной фазой дегенеративно-дистрофического разрушения, имеет малую степень проявления. Человек испытывает лишь умеренное снижение суставной подвижности, которая вызывает беспокойство при небольших физических нагрузках. В состоянии покоя чувство дискомфорта исчезает и болевой синдром притупляется.
Вторая стадия заболевания более серьёзно ограничивает человека в подвижности. Характерным является хруст при движении, сопровождающийся резкой болью. В этот период межсуставная щель уменьшается в 2-3 раза, образуя костные наросты, которые защемляют нервные окончания, что и вызывает боль. Характерным состоянием деформирующего артроза 2 степени является суставная контрактура, приводящая к укорочению, что сказывается на качественном состоянии таза. Костная деформация заставляет человека хромать.
Третья стадия деформирующего артроза делает суставную щель полностью не видимой на просвет при рентгенологическом сканировании. Все сочленяющиеся поверхности сильно деформированы и имеют костные разрастания, поддающиеся лечению лишь при оперативном вмешательстве.
Как лечится артроз тазобедренного сустава 2 степени?
Первая и вторая степени артроза тазобедренного сустава по симптоматическим признакам имеют очень тонкую грань, поэтому лечение заболевания на этих стадиях практически одинаковое. Главная задача при оказании медицинской помощи заключается в устранении болевого синдрома, снятии воспаления и обеспечении здорового кровообращения.
Традиционно назначаются противовоспалительные фармакологические нестероидные препараты:
- Индометацин;
- Ибупрофен;
- Ортофен;
- Диклофенак.
Хондропротекторы благодаря содержанию глюкозамина и хондроитинсульфата обеспечивают хрящевую поверхность достаточным насыщением питательными элементами, что способствует качественному восстановлению хрящевой ткани.
Помимо медикаментозного воздействия, достаточно эффективно показывают себя использование методов мануальной терапии, аппаратной тракции и постизометрической релаксации.
В первом случае лечение подразумевает вытяжение суставных сегментов и костное сочленение друг с другом. Эту сложную задачу, необходимо доверять только высококвалифицированным специалистам в области мануальной терапии.
Метод аппаратной тракции позволяет разводить концы суставов, тем самым снизив нагрузку на хрящевую поверхность. Такой способ лечения очень эффективен, когда поражение коксартрозом наступает в молодом или среднем возрасте. Людям старшей возрастной категории этот способ лечения категорически воспрещён.
ПИР, или постизометрическая релаксация — это сравнительно недавний метод воздействия на суставную структуру бедренной кости. Сочетая в себе элементы мануальной терапии и лечебного массажа, качественно выполненная постизометрическая релаксация позволяет значительно сократить сроки лечения артроза. Однако существует множество ограничений, при которых ПИР не проводится:
- если tº тела свыше 37,5 градуса по Цельсию;
- если существуют хронические воспалительные процессы в эндокринной системе;
- если есть определенные виды кожных заболеваний.
При онкологических заболеваниях и недугах, связанных с сердечно-сосудистой системой, этот способ лечения также недопустим.
Лечение коксартроза в домашних условиях
Лечить коксартроз можно при помощи народной медицины, которая вместе с традиционной терапией даёт прекрасные результаты. Согласовав все вопросы по совместимости с лекарственными препаратами у лечащего врача, можно приступать к лечению народными средствами.

Для снятия болевого синдрома можно использовать следующие рецепты:
- Настойка из сирени. На 50 г листьев сирени берется 0,5 л водки. Настойка выдерживается в течение 10 дней, после чего лекарственное средство можно применять по назначению. Натирать пораженные участки бедра следует 2-3 раза в день. Курс лечения может составлять от 2 до 3 недель.
- Капустный компресс. Смазанные мёдом листья капусты необходимо прикладывать на больные участки во время сильных болевых синдромов.
- Мёд, репа и спирт. Мазь из этих лекарственных компонентов поможет не только забыть о боли, но и снимет отёчность на пораженных участках. К 100 г мелко натёртой репы добавляется 100 г мёда и 50 мл водки или спиртового раствора. Готовая мазь наносится на воспалённые участки во время обострения и/или при спазматических состояниях.
Активировать кровообращение поможет лавровое масло, приготовленное из 100 г лаврового листа и 50 мл оливкового масла. Аналогичное действие оказывает мазь, приготовленная на основе пихтового масла. К 20 г основного ингредиента добавляется по 10 г пчелиного яда и масла чайного дерева.

Устранить воспаление в суставах и возместить разрушенные элементы хрящевой ткани помогут следующие средства народной медицины, приготовленные на основе травяных лекарственных сборов:
- Берётся по 1 ст. л. коры крушины, полевого хвоща, почек берёзы и цветков бузины. Всё измельчается и к полученной смеси добавляется 1 литр кипяченой воды. После настаивания в течение 1 суток лекарство для растирки готово.
- К 2 частям корня девясила и калгана добавляется по 1 части тысячелистника и льняных семян. Вся эта смесь заливается 500 мл воды и доводится до кипения, после чего лекарственное средство для растирки пораженных участков тазобедренного сустава готово.
Деформирующий артроз (остеоартроз) — полиэтиологичное дегенеративно-дистрофическое заболевание, характеризующееся первичным поражением суставного хряща с последующим вовлечением в патологический процесс подлежащей кости, а также синовиальной оболочки, связок, капсулы, мышц, сопровождающееся формированием остеофитов и проявляющееся болью и ограничением движений в суставе.
Остеоартроз — наиболее распространенное поражение суставов. Деформирующими артрозами болеют 10—12% людей, причем обычно с возрастом число их резко увеличивается. У детей и подростков деформирующий артроз — следствие травмы или перенесенного заболевания опорно-двигательного аппарата. Прогрессирование деформирующего артроза в течение нескольких лет приводит к инвалидности.
Деформирующие артрозы по причине их развития делятся на первичные и вторичные. В большинстве случаев деформирующий артроз развивается без видимой причины — это так называемый первичный, или идиопатический, остеоартроз. В его возникновении определяющую роль играют генетические факторы. Среди факторов, приводящих к вторичному деформирующему артрозу, наиболее значимыми считаются:
1) биомеханические (травмы сустава, ударно-толчковые и скручивающие нагрузки высокой интенсивности, аномалии развития опорно-двигательной системы (дисплазии), статические деформации скелета, первичный асептический некроз костной ткани, ожирение);
2) воспалительные (острые и хронические артриты различной этиологии, гемофилия);
3) метаболические (подагра, гемохроматоз, хондрокальциноз);
4) эндокринные (сахарный диабет, акромегалия, дисбаланс половых гормонов, гипо- и гиперпаратиреоидизм);
5) ишемические (варикозная болезнь нижних конечностей, облитерирующий эндартериит, атеросклероз сосудов нижних конечностей).
В патогенезе деформирующего артроза можно выделить три частично перекрывающие друг друга стадии:
1) альтерация межклеточного матрикса — макроскопически представлена размягчением и поверхностным разволокнением хряща;
2) репаративный ответ хондроцитов — макроскопически увеличиваются площадь и глубина разволокнения;
3) срыв компенсаторных реакций — трещины достигают уровня субхондральной кости, отрываются поверхностные слои хряща, он истончается.
В основе патогенеза дегенеративно-дистрофического процесса в суставах лежит нарушение микроциркуляции в субхондральном слое, так как суставной хрящ не имеет собственной сосудистой сети, а питание его осуществляется осмотическим путем из кости и внутрисуставной жидкости. Нарушение кровоснабжения, связанное с появлением стаза и как следствие гипоксии окружающих тканей, ведет к изменению окислительных процессов в хрящевой ткани. При этом вторично снижается общее количество белково-сахаридных комплексов и одного из главных его компонентов — протеогликанов, как основного вещества, обеспечивающего стабильную структуру коллагеновой ткани хряща. Одновременно снижается гидрофильность суставного хряща.
Уменьшение эластичности и прочности суставного хряща, связанное с нарушением метаболизма, ведет к снижению его устойчивости к механическим нагрузкам (первыми поражаются наиболее нагружаемые части сустава). Компенсаторно возрастает пролиферация, анаболическая и катаболическая активность хондроцитов. Однако со временем происходит декомпенсация репаративных реакций, характеризующаяся прогрессирующей потерей суставного хряща и резким снижением количества и активности хондроцитов. Макроскопически увеличивается площадь разволокнения хряща, появляются трещины. По мере их углубления происходит отрыв поверхностных слоев, что приводит к снижению толщины хряща. Этому способствует и ферментная деградация матрикса.
Уменьшение эластичности и прочности суставного хряща повышает нагрузки на субхондральный слой кости, в результате чего происходит его склерозирование, формируются краевые костно-хрящевые разрастания (остеофиты), которые появляются по периферии суставных поверхностей компенсаторно для увеличения площади опоры. В метафизарной и субхондральной зоне могут образовываться кистоподобные костные полости. Ремоделирование костной ткани в сочетании с потерей суставного хряща изменяет форму сустава и приводит к его деформации и нестабильности.
В синовиальной оболочке развивается комплекс клеточных и сосудистых реакций по типу гиперчувствительности замедленного типа. Процесс сопровождается накоплением в полости сустава экссудата и нарушением реологических свойств, а следовательно, и функций синовиальной жидкости: локомоторной (любрикация, шокабсорбция), трофической (питание хряща) и метаболической (антиоксидантная и антипротеиназная активность). Со временем происходит дистрофия капсулы сустава, связок и мышц. Уменьшение использования сустава и ограничение амплитуды движений ведет к мышечной атрофии.
Клиническая картина. Боль в области суставов при деформирующем артрозе вначале имеет ноющий характер, постепенно усиливается с нагрузкой. Интенсивность боли увеличивается с нарастанием тяжести заболевания, она становится более продолжительной.
Характерны жалобы на хромоту, необходимость в дополнительной опоре при ходьбе, затруднения при подъеме или спуске по лестнице, а также при подъеме со стула или кресла (при поражении суставов нижних конечностей). Во время движений в суставе слышна крепитация. Скованность или ограничение амплитуды движений (контрактуры) со временем прогрессируют, вплоть до фиброзного анкилоза. Позднее появляются деформация сустава и увеличение его. Периодически могут развиваться синовиты.
Среди отечественных ортопедов наибольшее распространение получила классификация деформирующего артроза, предложенная Н. С. Косинской (1961), согласно которой в течение патологического процесса различают три клинико-рентгенологические стадии. Общими рентгенологическими признаками являются:
I стадия (рис. 1, а) — неравномерное сужение суставной щели по сравнению со здоровым суставом и легкий остеосклероз;
II стадия (рис. 1, б) — появление краевых костных разрастаний (остеофитов), сужение суставной щели в 2-3 раза больше нормы, выраженный субхон-дральный склероз;
III стадия (рис. 1, в) — почти полное исчезновение суставной щели, расширение суставных поверхностей за счет обширных краевых костных разрастаний, деформация сустава, склерозирование суставных поверхностей, нередко их фрагментация и субхондральный очаговый некроз в виде кистозных просветлений или полостей.
Рис. 1. Деформирующий артроз правого коленного сустава: а — I стадия; б — II стадия; в — III стадия — суставная щель резко сужена
Более детальное клинико-рентгенологическое описание в зависимости от локализации деформирующего артроза приведено ниже в соответствующих разделах.
Течение деформирующего артроза длительное, хроническое, прогрессирующее. Оно характеризуется обострением процесса и периодом ремиссии.
Консервативное лечение деформирующего артроза необходимо рассматривать как патогенетически обоснованную систему лечебных мероприятий, воздействующую как на патологический процесс в тканях сустава, так и на весь организм в целом. Цель консервативного лечения — стабилизация дегенеративно-дистрофического процесса и перевод его в фазу клинической компенсации.
Задачами неоперативного лечения являются:
1) уменьшение болевого синдрома;
2) улучшение функции сустава;
3) уменьшение признаков синовита;
4) замедление прогрессирования.
План лечения должен быть индивидуализирован с учетом имеющихся у пациента сопутствующих заболеваний.
Комплекс лечения составляет немедикаментозная и медикаментозная терапия, показанная при I—II стадии деформирующего артроза.
Немедикаментозное лечение заключается в разгрузке пораженного сустава, ограничении длительных статических нагрузок, ношении обуви с хорошо амортизирующей подошвой, назначении постельного режима в период обострения, использовании дополнительной опоры на трость или костыли при ходьбе на большие расстояния, снижении массы тела (диетотерапия). При наличии нестабильности сустава показано использование ортезов. Обязательны занятия ЛФК, в том числе в бассейне. Ускоряют процесс укрепления мышц электромиостимуляция, массаж, гидромассаж мышц бедра и голени. Физиотерапевтические процедуры активизируют местное кровообращение, устраняют спазм мышц, а также оказывают умеренное анальгетическое действие. Широко используют озокеритовые и парафиновые аппликации, криотерапию, лазеротерапию, магнитотерапию, УВЧ, ультразвук, индуктотермию, синусоидальные модулированные токи, микроволновую терапию, электрофорез лекарственных препаратов (анальгин, новокаин, натрия салицилат, химотрипсин), фонофорез гидрокортизона, сероводородные, серные и радоновые ванны и т. д.
Таблица 1. Нестероидные противовоспалительные препараты, наиболее часто применяемые для лечения деформирующего артроза
Средние дозы, мг/сут
Неселективные ингибиторы циклооксигеназы 1-го и 2-го типа
Производные фенилуксусной кислоты
Читайте также:


