Удаление грыжи с имплантацией искусственного диска m6
Ранее для замены удаленных межпозвоночных дисков применялись эластичные и шарнирные протезы. Но они не могли сформировать физиологический центр ротации или обладали недостаточной жесткостью. Поэтому после их установки мягкие ткани, а также фасеточные суставы пораженного и соседних сегментов страдали от чрезмерной нагрузки и нарушений биомеханики. Этих недостатков лишены шейные и поясничные диски М6-С и М6-L.

Используемые для эндопротезирования искусственные диски М6 являются последним достижением науки. Они предельно точно имитируют межпозвоночный диск и обладают характерными для него биомеханическими свойствами:
- независимое движение по осям;
- 6 степеней свободы;
- физиологический уровень сопротивления сжатию при достаточной сжимаемости.
Компонентами имплантата выступают:
- Искусственное ядро – производится из вязкоэластичного полимера, по физическим свойствам соответствующего пульпозному ядру. Он полностью повторяет физиологический центр ротации и обеспечивает нормальное осевое сжатие. Это дарит возможность реализовывать 95% вариантов характерных для позвоночника движений, а также не влияет на центр ротации смежных уровней.
- Полимерное кольцо – изготавливается из высокомолекулярного волокнистого полиэтилена, выдерживающего нагрузку в 15 раз больше, чем сталь, но отличающегося эластичностью и низким коэффициентом трения. Оно обеспечивает нормальную упругость, подвижность искусственного диска с определенной амплитудой и 6-ю степенями свободы.
- Оболочка – производится из поликарбонатуретана, который не влияет на биомеханические свойства конструкции. Она защищает эндопротез от прорастания в него мягких тканей и миграции детрита.

Конструкция фиксируется в позвоночнике титановыми пластинами с оптимально подобранной величиной выступов.
Таким образом, искусственный диск позволяет сохранить нормальную подвижность позвоночно-двигательного сегмента позвоночника и снизить риск развития дегенеративных процессов в межпозвоночных дисках соседних позвонков.
Искусственные диски прошли многочисленные доклинические и клинические исследования. Их биомеханические свойства досконально исследовались в Университете Лойла (Чикаго). В дальнейшем проводились наблюдения за пациентами, перенесших эндопротезирование с применением М6, и сравнивались их возможности с функциональностью естественных дисков специалистами США и Германии на протяжении 12 месяцев.

Все исследования подтвердили, что искусственные диски Spinal Kinetics М6 обеспечивают полностью соответствующее физиологическому качество подвижности. В ходе них были доказаны:
- абсолютная биосовместимость;
- высокая износоустойчивость, что обеспечивает выполнение 20 млн. циклов;
- минимальный риск миграции и экструзии;
- легкость имплантации и практически полное отсутствие интраоперационных осложнений;
- простота ревизии.
По последним данным в мире успешно проведено более 7000 эндопротезирований шейных межпозвонковых дисков М6 и более 1200 поясничных дисков.

Показания и этапы операции
Дискэктомия с последующей стабилизацией позвоночно-двигательного сегмента искусственным диском проводится при:
- снижении качества жизни на фоне развития характерных для образования грыжи симптомов;
- неэффективности консервативного лечения при длительном сохранении болей и обусловленном этим снижении активности и трудоспособности больного;
- функциональной несостоятельности межпозвоночного диска и значительном уменьшении величины межтелового промежутка;
- фораминальном стенозе.
Различают 2 вида искусственных дисков: М6-C и М6-L. Первые разработаны специально для замены шейных межпозвонковых дисков, вторые – поясничного отдела.

Операция проводится под общим наркозом и рентген-контролем. Она состоит из следующих этапов:
- Фиксирование пациента на операционном столе. При установке М6-C используется боковой доступ, М6-L имплантируются через разрез на животе.
- Установка шейного дистрактора в смежные позвонки.
- Дискэктомия и полная симметричная декомпрессия всех анатомических структур.
- Удаление остеофитов.
- Мобилизация позвоночно-двигательного сегмента.
- Определение нужного размера диска с помощью специальных пробников-измерителей.
- Формирование каналов на позвонке долотом.
- Фиксация диска М6 на держателе и установка точно по созданным на поверхности позвонка пазам.
- Удаление держателя и контроль положения М6 с помощью рентгена.
- Наложение швов на мягкие ткани.

При необходимости одновременного эндопротезирования нескольких уровней сначала выполняется замена наиболее пораженного диска и только после окончания всех манипуляций с ним переходят к следующему.

Чтобы операция была успешной и прошла без осложнений, от нейрохирурга требуется точное знание всех нюансов технологии установки эндопротезов М6. Поскольку они были разработаны только недавно, далеко не все спинальные хирурги владеют этой методикой и могут правильно подготовить ПДС, а затем и зафиксировать имплантат.
Переднее шейное удаление межпозвонкового диска с последующим спондилодезом — общепризнанная операция, часто выполняемая при спондилезе шейного отдела позвоночника. С момента ее первого описания Смитом (Smith) и Робинсоном (Robinson), а также Кловардом (С1о-ward), накоплен большой объем информации о крайне эффективных клинических результатах данной операции при лечении дегенеративных изменений шейного отдела позвоночника. Главный недостаток операции заключается в том, что в результате межтелового спондилодеза функционально подвижный и механически стабильный сегмент позвоночника становится фиксированным и нефункциональным.
Анализ распределения деформации межпозвонковых дисков после переднего шейного межтелового спондилодеза показал увеличение продольной деформации, наиболее часто отмеченное в межпозвонковых дисках непосредственно прилежащих к участку спондилодеза. Считается, что такое увеличение деформации смежных межпозвонковых дисков может ускорять их дегенерацию и развитие механической нестабильности. В нескольких источниках содержится информация, подтверждающая спондилотические изменения и развитие нестабильности на уровнях выше и ниже участка шейного спондилодеза данными лучевой визуализации; однако эти изменения не всегда проявляются клинической симптоматикой.
В последнее время шейная артропластика с использованием искусственных шейных дисков привлекла внимание хирургов, как альтернативный традиционному спондилодезу метод, который можно применять для реконструкции с сохранением подвижности и стабильности сегментов шейного отдела позвоночника, на которых была проведена операция. Теоретически, преимущества межпозвонковой артропластики включают в себя сохранение амплитуды движений, предотвращение дегенерации в смежных уровнях, восстановление высоты межпозвонкового пространства и симметрии позвоночника, а также сохранение маневренности в большей степени. Кроме того, при применении этого метода наблюдается снижение вероятности осложнений хирургического вмешательства, полное отсутствие осложнений, связанных с установкой фиксирующей конструкции и послеоперационной иммобилизацией, а также более раннее восстановление функций пораженного сегмента позвоночника.
а) Показания и противопоказания. Показания для шейной установки искусственного межпозвонкового диска представлены одноуровневыми или многоуровневыми грыжами межпозвонковых дисков между уровнями С3-С4 и С6-С7 с радикулопатией и/или миелопатией с незначительными спондилотическими изменениями и без существенной дегенерации смежных уровней позвоночника. Показания для замены шейного межпозвонкового диска аналогичны таковым для переднего шейного удаления межпозвонкового диска с последующим спондилодезом. Под них подходят пациенты с проявлениями компрессионного поражения неврологических структур в виде слабости верхних конечностей, парестезий и боли, в сочетании с усилением рефлексов в нижних конечностях или без такового, невосприимчивые к консервативной терапии.
Диагноз в таких случаях может включать спондилотическую радикулопатию, спондилотическую миелопатию, и грыжу межпозвонкового диска с миелопатией или радикулопатией. Наиболее подходят для операции пациенты с преимущественно передней компрессией шейного отдела спинного мозга и нервных корешков. Необходимым условием межпозвонковой артропластики также является рентгенологическое подтверждение наличия движений в позвоночнике на уровне планируемой операции.
С накоплением опыта выполнения шейной межпозвонковой артропластики расширяются критерии включения пациентов. В период первых операций по артропластике, шейные спондилотические миелопатия и радикулопатия не считались хирургическими показаниями. Артропластику выполняли только пациентам моложе 50 лет без спондилотических изменений. С тех пор в показания включили шейную спондилотическую радикулопатию без прогрессирующей миелопатии. Так восстановление высоты межпозвонкового пространства при шейной установке искусственного межпозвонкового диска является крайне благотворным для пациентов со снижением высоты межпозвонкового пространства, которое вызвано спондилотическими изменениями и приводит к сужению невральных отверстий и ущемлению нервных корешков. Со временем показания к операции могут быть расширены, чтобы включать пациентов с осевой шейной болью, связанной с изменениями межпозвонковых дисков. Интересно, что показанием для поясничной замены межпозвонкового диска является, главным образом, осевая боль в пояснице, связанная с изменениями межпозвонковых дисков.
В отличие от показаний к шейной установке искусственного межпозвонкового диска, компрессионные поражения неврологических структур в результате стеноза позвоночного канала или грыжи студенистого ядра считаются противопоказаниями к поясничной замене межпозвонкового диска. В редких источниках можно встретить информацию, что пациенты с рецидивом осевой шейной боли и дегенеративными изменениями одного или двух межпозвонковых дисков успешно отвечают на лечение передним шейным удалением межпозвонкового диска с последующим спондилодезом, а также что эти пациенты могут успешно ответить на шейную установку искусственного межпозвонкового диска. Противопоказания к шейной установке искусственного межпозвонкового диска включают в себя осевую шейную боль, связанную с патологическими изменениями в задних межпозвонковых суставах; шейную миелопатию, вызванную преимущественно компрессией задней части спинного мозга; деформацию (сколиоз шейного отдела позвоночника; кифоз, возникший после удаления пластинки дуги позвонка); риск возникновения нестабильности после операции из-за поражения задних элементов позвонков; риск нарушения целостности замыкательных пластинок (остеопороз, метаболические нарушения в костной ткани); инфекционный или воспалительный процесс (предшествующая инфекция, окостенение задней продольной связки, анкилозирующий спондилоартрит, ревматоидный артрит); снижение амплитуды движений на уровне операции или формирование перемычек из остеофитов; спадание межпозвонкового пространства более чем на 50% нормальной высоты.
Одним из ожидаемых в ближайшем будущем преимуществ шейной установки искусственного межпозвонкового диска является использование метода для лечения патологических изменений, возникающих на смежных уровнях после переднего шейного удаления диска с последующим спондилодезом. Повторный спондилодез при появлении патологических изменений в смежных уровнях подвергается критике из-за высокой вероятности развития ложного сустава и послеоперационного нарушения глотания. Трудности выполнения повторного спондилодеза на уровнях, смежных с прежде установленной конструкцией, могут быть связаны с неблагоприятным состоянием окружающих тканей и существенной разницей в прочности фиксирующей конструкции и элементов смежного межпозвонкового пространства. При шейной установке искусственного межпозвонкового диска нет необходимости в спондилодезе, хотя все еще требуется скрепление позвонков. Шейная установка искусственного межпозвонкового диска может снижать риск прогрессирования патологических изменений на смежных уровнях.
При повторном спондилодезе, выполняемом из-за патологических изменений в смежных уровнях, удаляют прежде установленную пластину и на ее месте размещают новую, более длинную пластину, которая дополнительно фиксирует еще один уровень. Многоуровневый доступ, требуемый для удаления прежде установленной пластины, часто приводит к высокому риску послеоперационных нарушений глотания и дыхания. При шейной установке искусственного межпозвонкового диска нет необходимости в замене прежде установленной пластины, что позволяет избежать многоуровневого доступа.
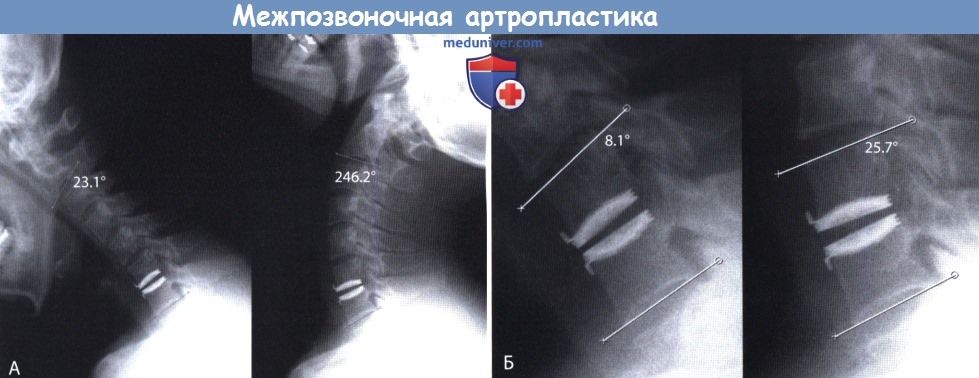
Оценка послеоперационных радиологических исследований:
А. Полная амплитуда движений шейного отдела позвоночника (С2-С7).
Б. Движение функционального сегмента позвоночника на уровне проведенной операции и смежных уровнях.
б) Недостатки шейной установки искусственного межпозвонкового диска. Выделяют несколько возможных недостатков шейной установки искусственного межпозвонкового диска. Важно осознавать, что симптоматика радикулопатии и миелопатии вызвана сочетанием статической и динамической компрессии нервных корешков. Ввиду сохранения движения на пораженном уровне после шейной установки искусственного межпозвонкового диска, становится выше вероятность послеоперационного рецидива симптоматики на том же уровне. Переднее удаление шейного межпозвонкового диска с последующим спондилодезом предотвращает и статическую, и динамическую компрессию благодаря неподвижной фиксации. При шейной установке искусственного межпозвонкового диска сохраняется динамическая компрессия нервных корешков, если только не выполнена дополнительная декомпрессия.
Выполнение дополнительной декомпрессии сопровождается высоким риском обильной кровопотери, и повреждения сосудистых или неврологических структур. Несмотря на описанные недостатки, краткосрочные результаты рандомизированных исследований доказывают равноценные клинические исходы переднего шейного удаления межпозвонкового диска с последующим спондилодезом и шейной установкой искусственного межпозвонкового диска. Эти исследования проводились хирургами, обладающими огромным опытом выполнения операций по передней шейной декомпрессии.
Более широкое использование искусственных дисков на пациентах может снизить предсказуемость клинического исхода. В ходе переднего шейного удаления межпозвонкового диска с последующим спондилодезом велика вероятность ошибочных действий хирурга при выполнении декомпрессии. Фактически, было доказано, что одинаковые клинические исходы могут быть достигнуты независимо от выполнения прямой декомпрессии унковертебральных суставов. При шейной установке искусственного межпозвонкового диска выполнение декомпрессии является более значимым для достижения положительных краткосрочных результатов лечения. В последнее время, стали появляться данные о повторных операциях по причине недостаточной декомпрессии в ходе шейной установки искусственного межпозвонкового диска.
При долгосрочных наблюдениях показано, что выполненное надлежащим образом переднее шейное удаление межпозвонкового диска с последующим спондилодезом исключает движение в сегменте и тем самым предотвращает образование спондилотических остеофитов. Спондилодез часто приводит к резорбции остеофитов. Однако ввиду сохранения движения при шейной установке искусственного межпозвонкового диска, возможно послеоперационное образование спондилотических остеофитов, что может привести к отсроченному рецидиву симптоматики на том же уровне. Гетеротопическое окостенение и рост остеофитов на уровне операции, отмеченные в ходе долгосрочных наблюдений, доказывают роль сохранения движения сегмента в прогрессировании спондилотических изменений. Дальнейшие наблюдения могут свидетельствовать о том, что после хирургического вмешательства вероятность патологических изменений на уровне операции выше таковой на смежных уровнях.
Другие возможные недостатки шейной установки искусственного межпозвонкового диска включают высокую стоимость операции, повреждение неврологических структур в результате смещения имплантата в заднем направлении, разрушение имплантата и необходимость повторной операции. Благо, большинству хирургов хорошо известны доступ и показания для удаления тела позвонка при повторной операции после шейной установки искусственного межпозвонкового диска.
в) Оценка предоперационных радиологических исследований:
- Получают обзорные рентгенограммы шейного отдела позвоночника в передне-задней, боковой (в нейтральном положении, а также в положениях сгибания и разгибания) и двусторонних косых проекциях.
- Перед операцией убеждаются в возможности достаточного рентгенографического контроля в боковой проекции с помощью С-дуги; возможно ухудшение качества визуализации из-за короткой шеи пациента, высокого расположения плеч, или при съемке уровня С6-С7.
- Определяют предоперационные проявления спондилеза (наличие передних и задних остеофитов, окостенение связок).
- Для артропластики необходима надлежащая высота межпозвонкового пространства.
- Необходимым условием для артропластики является наличие движения на уровне предстоящей операции.
- Проверяют биомеханические характеристики сегмента.
- Оценивают симметрию относительно сагиттальной плоскости, общую амплитуду движений в шейном отделе (С2-С7) и движение в отдельных сегментах (функциональных элементах позвоночника).
- Для определения расположения патологических структур и состояния окружающих тканей выполняют КТ и МРТ шейного отдела позвоночника.
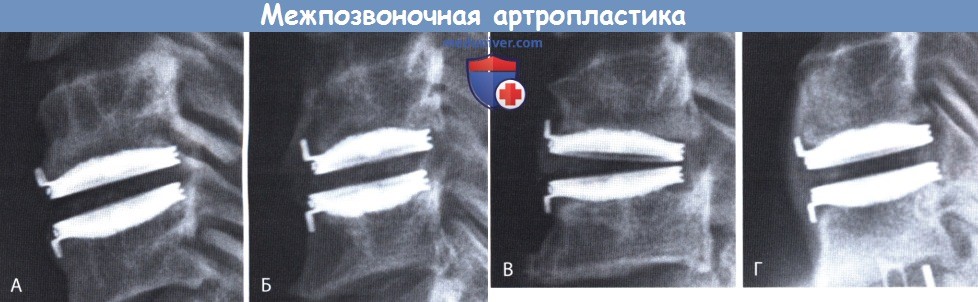
Определение появления гетеротопического окостенения вокруг имплантата.

Настоящий шейный межпозвонковый диск является замечательной механической структурой с технической точки зрения. Он имеет способность выдерживать большую нагрузку, при этом обеспечивая выдающуюся подвижность шейного отдела позвоночника.
Воспроизведение естественной формы и функциональности настоящего диска с помощью синтетического (искусственного) диска — это серьёзный вызов. Тем не менее, на настоящий момент было разработано несколько вариантов искусственных дисков, которые применяются в хирургическом лечении пациентов с симптоматическими проблемами в шейном отделе позвоночника.
Что из себя представляет искусственный диск?
Искусственный шейный межпозвонковый диск — это устройство, которое размещают между двумя позвонками шейного отдела позвоночника вместо повреждённого диска.
Задачей имплантации искусственного межпозвонкового диска является сохранение движения в дисковом пространстве. Это альтернатива широко распространённой передней шейной дискэктомии с фузией (ПШДФ) — хирургической процедуры, направленной на то, чтобы обездвижить повреждённый уровень позвоночника.
Теоретические преимущества имплантации искусственного диска над фузией включают:
- поддержание нормального движения шеи;
- уменьшение дегенеративно-дистрофических изменений в смежных сегментах шейного отдела позвоночника;
- устранение потенциальных осложнений и проблем, связанных с необходимостью установки костного трансплантата при позвоночной фузии и использования инструментария при передней шейной дискэктомии с фузией;
- быстрое восстановление диапазона движений после операции.
Как и любая операция, имплантация искусственного межпозвонкового диска в шейный отдел позвоночника имеет свои уникальные потенциальные риски и осложнения.
Первая публикация, посвящённая имплантации искусственного шейного межпозвонкового диска, вышла в Южноафриканском медицинском журнале в 1964 году. С этого времени процедура имплантации усовершенствовалась. Кроме того, мы лучше разбираемся в структуре заболеваний, которые могут привести к необходимости замены межпозвонкового диска.
Патология шейного отдела позвоночника и имплантация искусственного межпозвонкового диска
Шейный остеохондроз является довольно распространённым заболеванием. Исследования показали, что:
- почти у 60% населения в возрасте старше 40 лет имеются рентгенологически подтверждённые дегенеративно-дистрофические изменения позвоночника;
- к 65 годам 95% мужчин и 70% женщин имеют различные дегенеративные изменения позвоночника, которые можно увидеть с помощью рентгена.
К счастью, многие изменения, видимые на МРТ- изображениях, являются следствием естественного старения и не вызывают боли и других симптомов.
Существует множество причин шейного остеохондроза, к которым относятся:
- обезвоживание дисков;
- артрит дугоотростчатых суставов;
- разрушение коллагеновых волокон;
- травма или повреждение.
Показания к хирургии на шейном отделе позвоночника
В большинстве случаев боль или другие симптомы, вызванные дегенеративно-дистрофическими изменениями (остеохондрозом) шейного отдела позвоночника и/или шейной межпозвонковой грыжей, хорошо поддаются консервативному лечению, особенно в начале заболевания.
К сожалению, иногда консервативное лечение не помогает, и пациенты начинают задумываться об операции. Большинство хирургических стратегий включают передний доступ к шейному отделу позвоночника (с передней стороны шеи) и удаление шейного межпозвонкового диска вместе с грыжевым материалом. В случае передней шейной дискэктомии с фузией повреждённый межпозвонковый диск замещается фрагментом кости, что инициирует фузию (сплавление) двух смежных позвонков.
Существуют два сустава с передней стороны шейного отдела позвоночника, которые называются унковертебральными суставами, а также два парных дугоотростчатых сустава с задней стороны шеи. Эта комбинация суставов обеспечивает широкий диапазон движений и стабильность шейного отдела позвоночника. Целью замены шейного межпозвонкового диска является удаление повреждённого диска с сохранением диапазона движений. Предполагается, что сохранение двигательной функции повреждённого сегмента может снизить риск поражения смежных уровней, характерный для передней шейной дискэктомии с фузией.
Как осуществляется операция по замене межпозвонкового диска?
Стандартная хирургическая процедура по замене шейного межпозвонкового диска включает передний доступ. Тот же самой подход используется и при передней шейной дискэктомии с фузией.
Замена шейного межпозвонкового диска проходит следующим образом:
- на передней стороне шеи делается надрез;
- повреждённый диск полностью удаляется, равно как и любые дисковые фрагменты или остеофиты, которые сдавливают нерв или спинной мозг;
- дисковое пространство приподнимают до его исконной, нормальной высоты, что помогает снизить давление на близлежащие нервы. Восстановление естественной высоты диска очень важно; когда диск изнашивается, его высота, как правило, снижается, что может привести к защемлению нервов шеи;
- с помощью рентгена происходит имплантация искусственного диска в подготовленное дисковое пространство.
Пациент может быть выписан из больницы в течение 24 часов после операции с минимальными ограничениями деятельности.
Возможные плюсы имплантации искусственного межпозвонкового диска
К предполагаемым плюсам имплантации искусственного шейного межпозвонкового диска можно отнести:
- отсутствие рисков, связанных с костным трансплантатом и его заживлением. Наиболее распространённым потенциальным осложнением использования костного трансплантата во время передней шейной дискэктомии с фузией является его несращение с двумя смежными позвонками, что приводит к псевдоартрозу и может требовать повторной операции;
- снижение рисков, связанных с имплантацией. Одно исследование показало, что замена шейного межпозвонкового диска реже приводит к повторной операции вследствие проблем с имплантами, чем передняя шейная дискэктомия с фузией;
- возможное снижение риска дегенерации смежных сегментов. Исследования показали, что после фузии смежные сегменты могут изнашиваться и приводить к появлению болезненных симптомов. Это связано с тем, что сплавленные сегменты остаются обездвиженными.
Потенциальные риски и осложнения замены шейного межпозвонкового диска
Потенциальные осложнения замены диска на искусственный идентичны осложнениям передней шейной дискэктомии с фузией и могут включать:
- инфекцию;
- потерю крови;
- повреждение нерва или паралич;
- возобновление боли и других симптомов;
- необходимость повторной операции;
- реакцию на анестезию;
- утечку спинномозговой жидкости;
- изменение голоса, затруднённое глотание, затруднённое дыхание.
В теории имплантация искусственного межпозвонкового диска имеет те же самые осложнения, что и полная замена бедра или колена. Артропластика включает внедрение механического устройства, которое со временем может изнашиваться. Имплант может состоять из металл—полиэтилена (полимера пластмассы) или металл-металла, в зависимости от специфики импланта. В результате, мелкие частицы могут вступать в реакцию с телом.
Так как имплантация искусственного межпозвонкового диска является относительно новой технологией, никто в действительности не знает, насколько долго продержится имплант, и когда пациенту может потребоваться повторная операция.
В теории частота повторной имплантации искусственного шейного межпозвонкового диска должна быть примерно такой, как и при установке импланта бедра. Несмотря на то, что искусственный шейный межпозвонковый диск поддерживает меньший вес, чем искусственные колено или бедро, вполне вероятно, что синтетический шейный сустав также со временем износится, и в долгосрочной перспективе может возникнуть необходимость в повторной операции по имплантации диска.
Ещё один уникальный риск имплантации искусственного шейного межпозвонкового диска заключается в том, что синтетический имплант со временем может быть снят с производства или иметь непредвиденные повреждения. Это стандартная проблема всех относительно новых техник по имплантации.
На данном этапе операция по замене межпозвонкового диска непредсказуема и основана только на теоретических предпосылках. Опыт пациентов, обратившихся к нам в Клиники после замены межпозвонковго диска был негативным. Диск был нестабильным и требовалась повторная операция. При этом в отличие от других операций на позвоночнике, консервативная реабилитация после этой операции практически невозможна, что приводит к ранней инвалидизации пациента. При этом операция рекомендуется пациенту, как самая эффективная при лечении остеохондроза и является самой дорогостоящей.
Замена межпозвоночного диска – микрохирургическая методика вживления имплантата диска после тотального удаления диска. Подобная операция по замене позволяет надежно стабилизировать пораженный сегмент, вернуть ему утраченные функции опороспособности. Протезирование восстанавливает подвижность и амортизацию на дискэктомированном уровне, приближенные к нормальным значениям. Благодаря внедрению между двумя позвонковыми телами специального замещающего устройства пациент избавляется от компрессии нервных корешков, отступают болевой синдром и неврологические расстройства, существенно улучшается работоспособность проблемной части хребта. Осложнения бывают в единичных случаях, риски неблагополучного исхода составляют 1%-2%.
Искусственные диски, допускающие движение позвонков и амортизацию, стали применять сравнительно недавно, но уже обрели высокую популярность. Их установку стало возможным осуществлять с 2004 года после одобрения методологического подхода соответствующими медицинскими инстанциями. За время использования в нейрохирургии позвоночника функциональных межтеловых протезов отзывы специалистов сводятся к тому, что это – наилучшая альтернатива традиционному спондилодезу. Объясним почему.
Костное слияние с жесткой стабилизацией имеет слишком высокие предпосылки к возникновению дегенеративных болезней смежного уровня. После внесения таких серьезных перемен в позвоночную систему неизбежно происходит перестройка биомеханики. Страдают чаще соседствующие нижние или вышележащие сегменты. Так как заблокированная костным блоком область неподвижна, возникает компенсаторная реакция: увеличивается нагрузка на прилежащие позвонки и суставы, усиливается их подвижность, возрастает давление в соседних межпозвонковых дисках. Это провоцирует деструктивные процессы в ближних костно-хрящевых структурах.


М6 spine implants
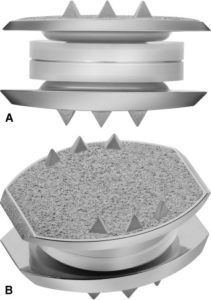

Наиболее полно механику и рессорные функции восстанавливают изделия, в конструкции которых между металлическими замыкательными пластинами имеются имитаторы пульпозного ядра и фиброзного кольца, сделанные из эластичного полимерного материала. Таковыми являются Bryan, М6. Они обеспечивают с контролируемой амплитудой и смягчением осевой нагрузки все 6 плоскостей движения, в том числе сжатие и растяжение, как у естественного диска.
Несколько меньшими возможностями обладают модели, которые предполагают допустимый поворот тел позвонков вокруг одной оси и амортизирующие свойства. Они обычно состоят из двух пластин, между которыми прочно зафиксирована упругая пружина. У приспособлений все детали произведены из металла.
Искусственные межпозвоночные диски разработаны с учетом физиологических особенностей и биомеханики позвоночно-двигательных элементов. Поэтому хорошо приживаются, очень редко вызывают негативные реакции, не ощущаются в позвоночнике, корректно и мягко функционируют. Выполнены они из высокотехнологичных материалов с наивысшей степенью биосовместимости и износостойкости – титана или титанового сплава, полиуретана высокой плотности, полиэтилена ультравысокой молярной массы.
Замена (протезирование) диска поясничного отдела
Замена диска поясничного отдела осуществляется по показаниям. В первую очередь дегенерации межпозвоночного фиброзно-хрящевого элемента. Если консервативная терапия не дает удовлетворительных результатов на протяжении максимум 6 месяцев, пациент испытывает хронические боли, рекомендуется операция по установке имплантата. О пройденном протезировании, как указывают отзывы, пациенты по большей мере не жалеют. Новый диск им помог вернуться на здоровый уровень качества жизни. Примерно 2-3 часа – это то время, сколько длится замена межпозвоночного L-сегмента искусственным аналогом.
На данный вид медпомощи слишком высокая цена (см. выше), что объясняется применением имплантов, расходных материалов к ним и трудоемкостью хирургических манипуляций. Чтобы сократить денежные расходы, как вариант, можно попробовать поискать клинику, оказывающую услугу по полису ОМС. Тогда вам нужно будет оплатить только стоимость комплекта для протезирования и медикаментозное пособие. Однако придется еще подождать своей очереди, пока вас пригласят на лечение, на что уходит от 3 месяцев до 1 года.
Во вмешательстве будет отказано, если выявлены следующие проблемы на интересующем уровне:
- остеопоротическое поражение костной ткани;
- выраженная нестабильность тел позвонков;
- остеоартрит дугоотростчатых сочленений;
- новообразования различной этиологии;
- инфекционные и воспалительные процессы;
- сильный стеноз позвоночного канала;
- повреждения связочного аппарата.
При отсутствии в ходе предоперационного обследования всех противопоказаний начинают подготовку пациента и тщательное операционное планирование.
Сегодня в эндопротезировании абсолютно всех отделов опорно-двигательного аппарата ведущую ступень лидерства занимает Чехия. Нейрохирурги этой страны владеют всеми передовыми ортопедическими технологиями. В Чехии всегда предоставляется полная послеоперационная реабилитация – очередной плюс. Цены здесь на высококачественную лечебную программу по данному профилю, включающую замену и реабилитацию, в 2 раза ниже, чем в других европейских государствах.
Оперативное вмешательство начинается с процедуры обезболивания, которая предполагает эндотрахеальный наркоз (общий). Доступ выполняется со стороны спины или брюшной стенки. Процесс всех манипуляций постоянно контролируется при помощи интраоперационного микроскопа и рентгенографического оборудования.
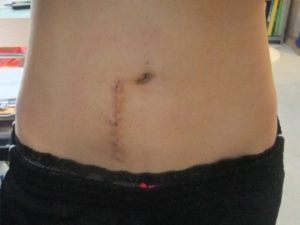
Шрам после описанного вида операции.
На следующий день после операции человек сможет вставать, двигаться, ходить, а приблизительно на 5-ые сутки покинуть лечебное заведение с рекомендациями по дальнейшему восстановлению. Через 3 месяца поверхности пластин вместе с поверхностями костных тел прочно срастаются. По окончании послеоперационной реабилитации каких-либо жестких требований по ограничению физической активности нет.
Замена (протезирование) диска шейного отдела
Натуральные сегменты верхнего отдела имеют самые мелкие формы и отличаются большей мобильностью, так природа устроила наш позвоночник для его гармоничной работы. Поэтому у шейного диска-аналога размеры меньше, а потенциал подвижности выше, чем у поясничного. На шейном отделе замена межпозвоночного компонента выполняется через переднешейный доступ. Показания, противопоказания, анестезиологическое обеспечение, интраоперационный контроль аналогичны протезированию люмбальных структур. Опишем главные технические моменты хирургической процедуры по вживлению цервикальных эндопротезов.
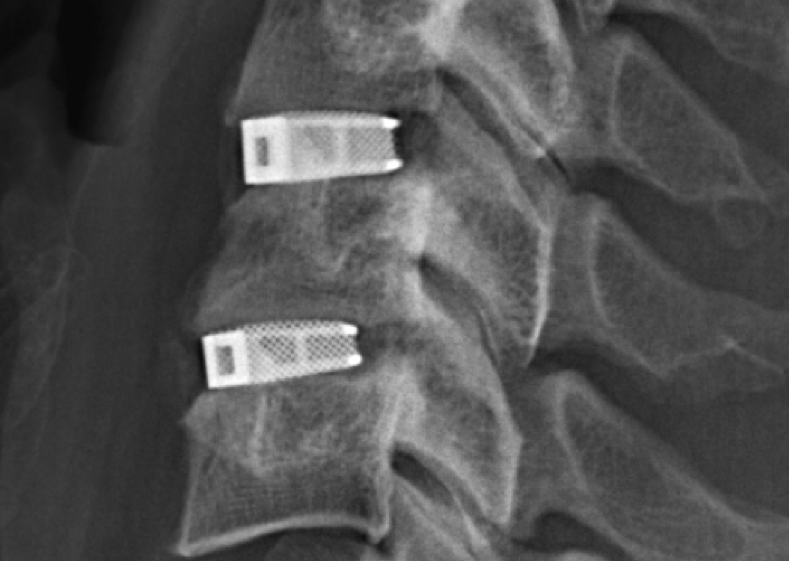
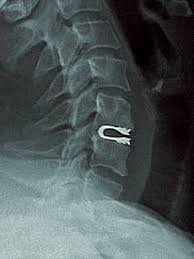
Рентген после операции.
- Хирург аккуратно рассекает по вертикали мягкие ткани с передней стороны шеи. Длина разреза – 3,5-5 см.
- Важные образования шеи очень бережно сдвигаются в сторону. Напоминаем, что все действия врач совершает, используя мощное оптическое и рентгенологическое оборудование, а именно, микроскоп с многократным увеличением (до 50 раз) и аппарат томографии.
- Подход к позвонкам и диску освобожден, рана зафиксирована микрохирургическим расширителем. Теперь проводится полное извлечение по способу микродискэктомии проблемного С-диска.
- После выполненной тотальной эктомии диска кости позвонков проходят подготовку для установки имплант-системы.
- В освобожденное от хрящевой ткани место на подготовленные грани позвонков крепится имплантат. Имплантированное изделие проверяется на качество фиксации, функциональность.
- На завершающем этапе рану закрывают при помощи хирургических нитей, применяя подкожную технологию наложения шва. Когда рана заживет, след от операции будет едва заметным.
Активизировать пациента положено в ближайшее время – через несколько часов в этот же день или на следующие сутки. Так как манипуляции проводились в районе шеи, необходимо будет соблюдать особенную диету, в первые сутки пациент только пьет, затем включают пюреобразные негустые блюда.
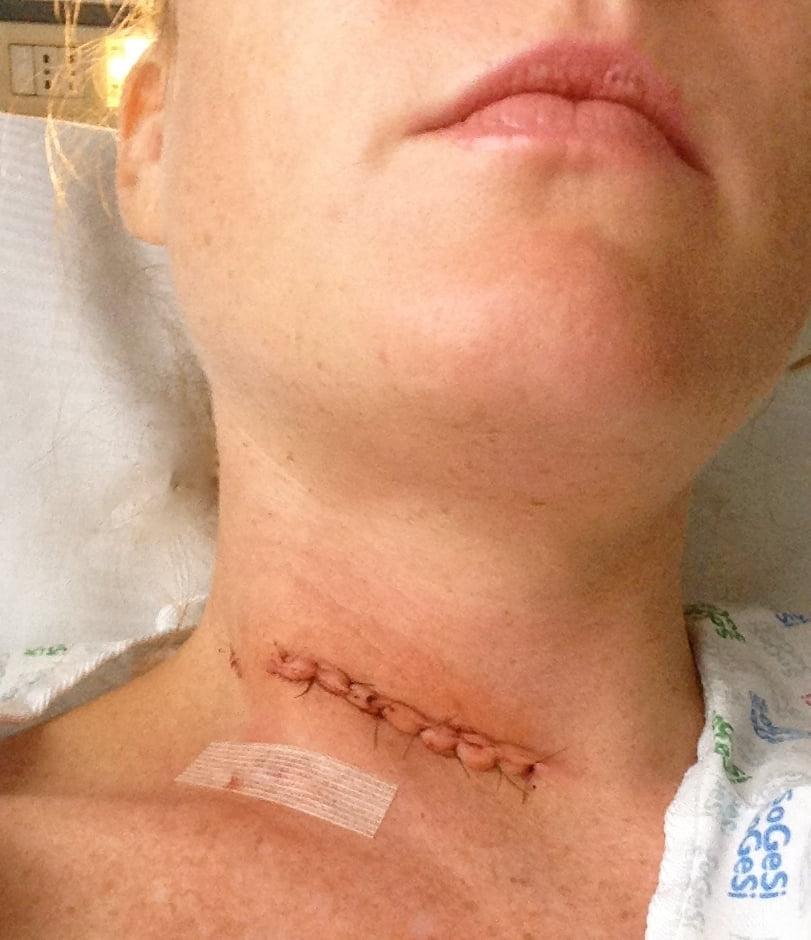
Сразу после операции.
Отзывы об операции
А что говорят, собственно, люди, которым довелось пройти через протезирование межпозвонкового диска? Как им живется со встроенным в позвоночник замещающим диск механизмом? На основании изученных отзывов, можно сделать вывод, что большинство прооперированных почувствовало почти сразу заметное облегчение болевого синдрома, который наблюдался в дооперационный период.
Боль уходит очень быстро, уже в ранний период многие отказываются от обезболивающих препаратов, будучи еще в стационаре. Но вот если ранее были проблемы с чувствительностью конечностей, подобные расстройства проходят подольше, у некоторых до полугода. На первых порах после хирургии, произведенной в области шеи, могут появиться временные проблемы с глотанием. После операции на шейном отделе – ощущение инородного тела в горле. Данные расстройства проходят, если они, конечно, не вызваны интраоперационной травмой нервно-сосудистых образований.
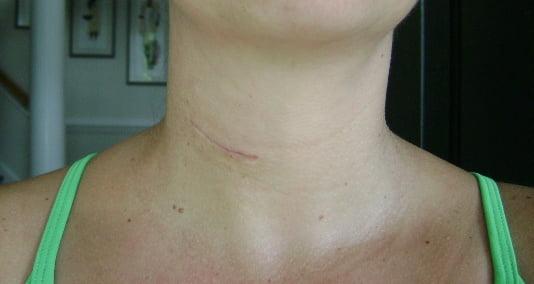
6 месяцев после операции.
Для шеи или поясницы практически всем прописываются полужесткие ортопедические приспособления – воротник, корсет, бандаж. Носят их в среднем 14 суток, через 2 недели зачастую специалисты отменяют использование поддерживающих фиксаторов в ночное время. По истечении 21-30 суток корсет обычно отменяют совсем.
Выписывают обычно через 4 суток, текущие минимум 3 месяца – строжайший период, где вы обязаны четко следовать врачебным рекомендациям, ежедневно делать ЛФК, проходить физиотерапию, массаж, не допускать резких и быстрых движений в позвоночнике. Даже если вы через 1 месяц будет считать себя на 100% здоровым и в полной физической боеготовности человеком, что вполне реализуемо, не форсируйте события! Учтите, самая распространенная ошибка среди пациентов, не сулящая ничего хорошего, – возвращаться раньше срока в спорт или даже элементарно возобновлять долгожданные пробежки.
Искусственный диск должен окончательно адаптироваться, а на это уходит от 3 до 5 месяцев, у каждого по-разному. Недопустимо ранняя отмена щадящего физического режима может привести к невозможности нормальной остеоинтеграции, к расшатыванию, миграции, нарушению целостности внедренной системы. А это уже является абсолютным показанием для выполнения ревизионной операции. Поэтому всему свое время, слушайте доктора и не отступайтесь ни на шаг от назначенной им восстановительной программы. Тогда будете с лихвой вознаграждены продолжительной и исправной службой имплантата, безболезненной свободой движения на долгие годы.
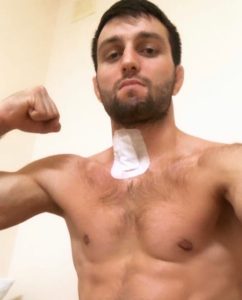
Это Сослан Рамонов, олимпийский чемпион по вольной борьбе 2016 года, чемпион мира и т.д. Спортсмену была проведена операция на шейном отделе и он продолжает спортивную карьеру.
Читайте также:


