Туберкулез крестцово подвздошного сочленения
Учебная медицинская литература, онлайн-библиотека для учащихся в ВУЗах и для медицинских работников
5. ТУБЕРКУЛЕЗ ДРУГИХ СУСТАВОВ
Поражение симфиза лонных костей встречается в рентгенологическом учреждении общебольничной сети не так уж редко. Туберкулез лонных костей и связанных с ними ветвей соседних подвздошной и седалищной костей отличается той особенностью, что может протекать с поразительно ничтожными клиническими явлениями. Нередко туберкулез симфиза дает картину, сбивающую клинициста с толку, например только симптомы ишиаса, без местных объективных и субъективных изменений со стороны лона. Но чаще всего на первый план в клинической картине выступает натечный абсцесс, притом в самых различных, как говорят, неожиданных местах. Мы видели холодные абсцессы, например в области пупка, над лобком, но чаще в промежности, в большой половой губе у женщины и т. д. Не удивительно при этих условиях, что больные попадают на рентгенологическое исследование по самым различным организационным каналам — из общехирургического, неврологического, гинекологического, урологического отделений больниц и, понятно, с самыми неопределенными диагностическими предположениями. Самое главное здесь заключается в инициативе направления больного на рентгенологическое исследование, так как больные, как правило, не принимаются за костных, за туберкулезных. То же самое относится и к туберкулезу подвздошной кости, особенно ее крыла, — клинический интерес возникает обычно только из-за натечного абсцесса.
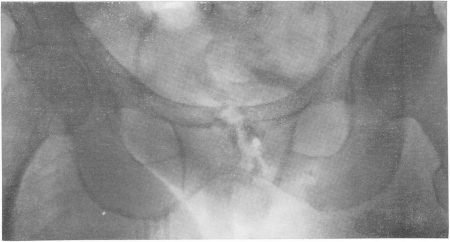
Рис. 163. Туберкулез лонных костей, преимущественно левой, а также симфиза лонных костей с весьма благоприятным клиническим течением.
Точное распознавание возможно только рентгенологическим путем (рис. 163). На снимках обнаруживаются грануляционные очаги разрушения обычно сразу же крупных размеров, иногда большие дефекты кости, нередко и секвестры и характерные обызвествленные холодные абсцессы. Как правило, функция таза полностью или почти полностью сохранена, остеопороза не бывает. Несмотря на большие разрушения, репаративные процессы протекают вполне успешно, и предсказание за редкими исключениями благоприятно.
Таковы же в основных чертах и закономерности туберкулеза подвздошно-крестцовых сочленений — сакроилеита. Заболевают главным образом взрослые женщины почему-то в 2 раза чаще, чем мужчины. Во время хронического течения раньше или позже всегда или почти всегда появляются в разных местах натечные абсцессы. Клинический диагноз, несмотря на ряд довольно характерных симптомов, труден и ненадежен, так что в практической жизни здесь допускается немало ошибок как в сторону гипер-, так и гиподиагностики.
Рентгенологическая симптоматика та же, что и при туберкулезных аналогичных поражениях (рис. 164 и 165). Первоначальные деструктивные изменения исходят то из подвздошной, то из крестцовой кости, вначале чаще всего из нижней части синхондроза, а затем процесс обычно распространяется на все сочленение. Контуры ушковидного отростка одной или обеих костей смазываются, теряют четкое ограничение, исчезает подхрящевая кайма, увеличивается ширина щели. При излечении развивается анкилоз, чаще всего костный.
Рентгенодиагностика становится увереннее, когда патологический процесс односторонен, есть критерий для сравнения на другой стороне. Но и при этой локализации требуется большая осторожность со стороны рентгенолога в чтении снимков, так как сочленения не лежат в сагиттальной плоскости, обыкновенно оба синхондроза не строго симметричны, а поэтому и рентгенограммы даже при очень тщательном центрировании не показывают зеркальной картины с обеих сторон.
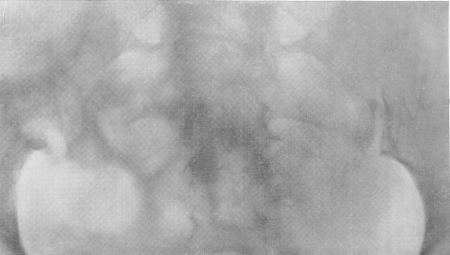
Рис. 164. Туберкулез правого пояснично-крестцового сочленения (туберкулезный сакроилеит).
Надо иметь в виду в качестве источника ошибочных заключений довольно частую аномалию — добавочные суставы в крестцово-подвздошном сочленении, которые образуются между задней поверхностью толстого массивного крестца на уровне I—II крестцовых отверстий и подвздошной костью. Развиваются одно- или двусторонние, симметричные или чаще несимметричные по ширине и длине щели, ширина которых, направление и характер разнообразны. Опыт показывает, что они-то ошибочно и принимаются за участки разрушения. Но главное значение в дифференциальной диагностике принадлежит бруцеллезному сакроилеиту (стр. 354), ранней стадии бехтеревского спондилартрита, а также частым явлениям перестройки костной ткани в области синхондроза в результате статико-механических нарушений самого различного характера.
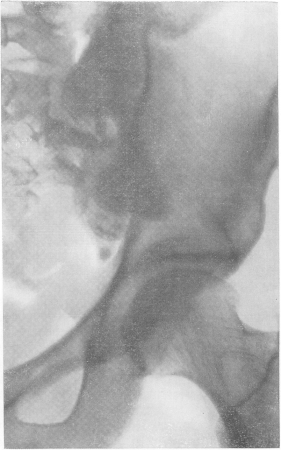
Рис. 165. Туберкулезный сакроилеит со значительным обызвествленным тазовым натечным абсцессом.
В голеностопном суставе туберкулезный процесс в большинстве случаев исходит из верхней части тела таранной кости (рис. 154) и значительно реже из большеберцовой или малоберцовой кости. Чаще всего наблюдается фунгозная и особенно деструктивно-фунгозная форма, так как в этом месте разрастания имеют определенную наклонность к распаду. Обычно при прогрессирующем распространении вниз разрушается и пяточно-таранное сочленение.
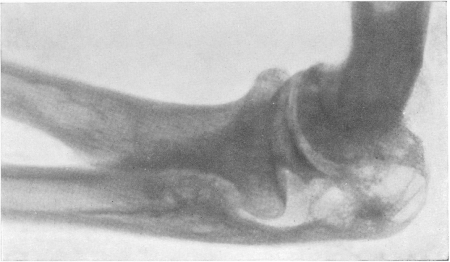
Рис. 166. Туберкулез локтевого сустава, свищевая форма при удовлетворительно сохраненной функции сустава.
Локтевой сустав является наиболее часто поражаемым туберкулезом из всех суставов верхней конечности. При этой локализации можно отметить большую склонность к образованию объемистых фунгозных разрастаний, с казеозом, распадом и свищами (рис. 148, 155 и 166). У взрослых и даже в зрелом возрасте приходится наблюдать и первичнокостные очаги разрушения в мыщелках плеча и в локтевом отростке (olecranon), а в редчайших случаях и в головке лучевой кости. Очаг в olecranon чаще прорывается наружу, чем в сустав, т. е. костный очаг здесь далеко не всегда осложняется артритом. Венечный отросток локтевой кости при типичном туберкулезном артрите характерным образом как бы выдалбливается изнутри и вследствие этого поверхностного дефекта его острия кажутся приподнятыми. Остеопороз начинается рано и резко выражен.
Как клиническая, так и рентгенологическая диагностика этих туберкулезных артритов представляет собой легкое дело; дифференцировать с другими заболеваниями рентгенологу почти вовсе не приходится, и главная задача рентгенологического исследования — это не постановка диагноза, а определение распространения процесса.
В лучезапястном суставе туберкулез (см. рис. 132 и 134) проявляется в виде диффузной или локализованной формы. Процесс чаще всего исходит из радио-карпального или карпо-метакарпального сочленения, значительно реже начальные рентгенологические симптомы обнаруживаются в интеркарпальной щели. Обычной формой здесь является фунгозный артрит; грануляционные массы постепенно замещают все кости и распространяются с одной мелкой суставной щели на другую. Первично-костный очаг в одной из губчатых косточек неизменно осложняется артритом, очаг же в лучевой кости или в редких случаях в локтевой кости, а также в основании одной из пястных кос гей может оставаться и внесуставным. В отличительном распознавании приходится прежде всего исключить тендовагинит любого характера, при котором костный аппарат либо вовсе не изменен, либо поражен одним лишь остеопорозом. Исключительные трудности может представить при отсутствии клинических данных дифференциальная диагностика с гонорейным артритом. Очень важно и легко провести под руководством рентгенограмм дифференциацию с остеохондропатией полулунной кости, при которой очень характерные рентгенологические симптомы относятся к одной только os lunatum. Эта кость деформирована в виде треугольной призмы, тень ее интенсивнее, чем тень соседних нормальных неатрофированных костей. Рентгенологическое исследование также дает возможность сразу же исключить обезображивающий остеоартроз после типичного перелома луча и псевдартроз ладьевидной кости с частичным ее некрозом и центральным кистовидным ее просветлением, которые клинически иногда симулируют туберкулезный процесс (см. рис. 71).
Рентгенологические симптомы туберкулезных артритов мелких суставов кисти (пястно-фаланговых и межфаланговых), встречающихся в изолированном виде, а чаще как осложнение spina ventosa, а также отдельных сочленений стопы, как например, лисфранкова сустава, вполне укладываются в уже знакомую картину. Диагностика туберкулеза грудино-ключичного сустава, попадающегося не очень редко, затрудняется из-за чисто топографических и технических условий рентгенографии этой области.
Более подробного рассмотрения требует туберкулез плечевого сустава, который поражается сравнительно редко — здесь локализуется не более 3—7% всех туберкулезных артритов. При обычных первично-костных фунгозно-деструктивных формах в головке плечевой кости рентгенологически определяются часто несколько круглых или овальных фокусов разрушения, расположенных среди кости, слегка склерозированной и без того, чтобы этот остеосклероз был вызван вторичной инфекцией.
Наиболее типичной формой туберкулезного поражения плечевого сустава является своеобразный процесс — так называемый caries sicca. Эта сухая костоеда анатомически, клинически и рентгенологически существенно отличается от обычной картины туберкулезного артрита. Caries sicca встречается в любом возрасте, но преимущественно у мужчин в возрасте 25—35 лет. Глубоко разрушающий процесс протекает без распада и нагноения, без свищеобразования, ткани бедны сосудами, укороченное плечо резко ограничено в подвижности, оно подтянуто вверх и прижато к грудной клетке, область сустава не припухает, имеется значительная атрофия конечности. Г. И. Турнер считает, что своеобразную печать на это проявление туберкулеза накладывает нервный фактор, а именно токсический неврит подкрыльцового нерва. Он рассматривает сухую костоеду плеча как нервнотрофическое поражение кости на туберкулезной почве, как трофическую язву кости.
На рентгенограммах области плечевого пояса при сухом кариесе определяются очень типичные изменения (рис. 167). Головка плеча полностью или на большом протяжении разрушена и отсутствует, так что к суставной впадине прилегает притянутый к ней из-за резкого сморщивания капсулы эпифиз или метафиз плечевой кости. Его контуры глубоко изъедены и зазубрены, в то же время они очень резко ограничены, а не смазаны, как это бывает в обыкновенных случаях туберкулезного артрита.
В ранних стадиях заболевания на поверхности головки, преимущественно с латеральной стороны, на месте заворота суставной капсулы, у основания анатомической шейки или между ней и хирургической шейкой, имеются большие округлые и резко очерченные дефекты. Секвестров никогда не видно. Суставные хрящи разрушены полностью. Остеопороз бывает иногда очень значительным, в некоторых же случаях остеопороз может совершенно отсутствовать. Суставная впадина лопатки (cavitas glenoidalis scapulae) остается неизмененной или же захватывается лишь в небольшой степени.
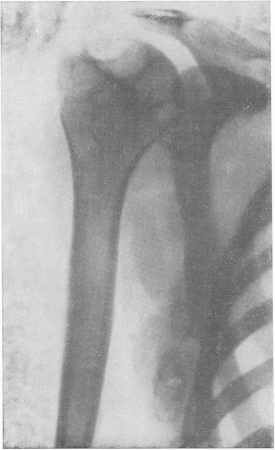
Рис. 167. Типичная картина туберкулезной сухой костоеды плечевой головки (cades sicca tuberculosa). Обызвествленные туберкулезные лимфатические узлы в подмышечной области.
Клиническое распознавание сухого кариеса довольно затруднительно, и в практической работе здесь дело не обходится без постоянных и грубых диагностических ошибок. Типичные случаи этого заболевания просматриваются, и больные подвергаются неправильному лечению различными активными физиотерапевтическими способами. С другой же стороны, несравненно более часто приходится наблюдать, что обычные явные невриты с неврогенными контрактурами принимаются за туберкулезное заболевание сустава. Лечащий врач, направляющий больного на консультацию не к невропатологу, а к рентгенологу, не удовлетворен, когда на снимках обнаруживается нормальная картина или небольшой остеопороз, связанный с болями и недеятельностью конечности.
Необходимо помнить, что при нормальных условиях на фоне губчатой сети головки плеча видны единичные мелкие округлые кольцевидные просветления. Таково своеобразие нормального структурного рисунка в этом месте. При остеопорозе же любого происхождения эта ноздреватость или ячеистость выступает значительно более резко и может симулировать туберкулезные грануляционные очажки. Фиброзная остеодистрофия исключается легко по центральному, аксиальному положению очага просветления в противовес краевой локализации туберкулезной сухой костоеды, помимо прочих отличительных признаков. В дифференциальной диагностике между сухой костоедой головки плеча и внесуставными заболеваниями области плечевого пояса как положительные, так и отрицательные данные рентгенологического исследования имеют большое диагностическое и клиническое значение.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Крестцово-подвздошный сустав — одно из самых мощных сочленений в организме человека. Он испытывает колоссальные нагрузки каждую секунду – ходьба, повороты, поднятие ноги, сохранение устойчивости. Нарушение анатомии или физиологической функции сустава отражается на всем организме. Больше половины неясных болей в области крестца появляются вследствие изменений со стороны крестцово-подвздошного сочленения.
Анатомия сустава
Крестцово-подвздошное сочленение (на латинском Articulatio sacroiliaca) скрепляет подвздошную кость и крестец. Подвздошная кость имеет два отдела:
- толстый, массивный, расположенный снизу – тело кости;
- тонкий, широкий, располагается сверху – крыло.

Крыло сужено в месте соединения с телом и расширяется кверху, образуя плотный массивный гребень. Кость широкая, слегка вогнутая, имеет ушковидную поверхность – место соединения с крестцом.
Крестец – массивная кость, образованная сросшимися 5 позвонками. Имеет форму вогнутого треугольника. В крестце различают переднюю (тазовую), заднюю, боковые поверхности, основание и вершину. Боковые поверхности крестца суживаются сверху-вниз. Именно они служат местом соединения с подвздошным суставом.
Суставная сумка крестцово-подвздошного сустава проходит по суставным поверхностям, хорошо натянута. Полость внутри сустава в виде щели.
Удерживается сустав благодаря множеству связок, расположенных на передней и задней поверхности сустава. Рассмотрим каждую подробнее:
- вентральные – короткие пучки волокон, идущие от тазовой поверхности крестца к подвздошной кости;
- межкостные связки – крепятся к крестцовой и подвздошной бугристостям;
- задняя крестцово-подвздошная короткая связка – идет от нижней ости подвздошнойкости к гребню крестца;
- задняя длинная – волокна направляются от задней верхней ости подвздошной кости вниз и крепятся к задней поверхности крестца.
Крестцово-подвздошный сустав малоподвижен и при патологическом процессе в нем вес человека переносится на позвоночный отдел, что приводит к образованию грыж и протрузий.
Заболевания крестцово-подвздошного сустава
- артроз;
- сакроилеит;
- болезнь Бехтерева;
- остиомиелит;
- болезнь Рейтера;
- злокачественные новообразования.
Рассмотрим каждое заболевание более подробно.

Артроз крестцово-подвздошного сочленения – воспалительное заболевание с дистрофическими процессами в суставе. В процесс вовлекаются все структуры сочленения: синовиальная оболочка, капсула, хрящ. Патологический процесс в суставе вызывает развитие широко известного симптома кокцигодинии. Он проявляется отклонением копчика от нормального анатомического положения.
Артроз — полиэтиологическое заболевание, причин для его развития множество:
- травмы;
- падение на копчик;
- инфекционные заболевания, которые вызваны стафилококками и стрептококками;
- нарушение обмена веществ;
- климактерический период и гормональный сбой.
Симптомы артроза крестцово-подвздошного сочленения достаточно специфичны и позволяют быстро диагностировать болезнь. Появляется утренняя скованность в суставе, нарушение походки, боли в области крестца и нижней конечности, ограничение подвижности сустава. При остром воспалении появляется слабость, температура, утомляемость, больной не может ходить.
Диагностика основана на рентгенографии крестцово-подвздошного сочленения. Дополнительные методы исследования: общий анализ крови (вероятно наличие высокого СОЭ), компьютерная и магниторезонансная томография.
Лечение: массаж, мануальная терапия, прием лекарственных препаратов (витаминов, противовоспалительных и обезболивающих лекарств).
Острое воспалительное поражение крестцового сочленения. Может быть:
- специфическое и развиваться на фоне определенного заболевания (туберкулез, бруцеллез);
- неспецифическое – возникать на фоне воспаления близлежащих органов;
![]()
асептическое – развиваться в закрытых условиях, без попадания микроорганизмов, возникает на фоне аутоиммунных заболеваний (системная красная волчанка, ревматизм);- дегенеративное – развивается после травм, вывихов.
Симптомы будут зависеть от вида воспаления. Появляется боль, слабость, неподвижность сустава. При неспецифическом поражении состояние больного ухудшается с каждой минутой, появляется слабость, одышка, больной ищет удобное положение для ноги. При туберкулезе боли неясные, тянущие, возникают в области спины, иррадиируют по седалищному нерву. При сифилисе боли летучие, быстро купируются антибиотиками.
Диагностика сакроилеита крестцово-подвздошного сочленения основана на рентгенографии, МРТ, МСКТ, КТ, сдается кровь на инфекционные заболевания.
Лечение направлено на купирование болевого синдрома. Назначаются нестероидные противовоспалительные препараты, обезболивающие препараты, проводятся новокаиновые блокады.
Анкилозирующий спондилит – воспаление преимущественно осевого скелета с последующим поражением крестцово-подвздошного сочленения. Истинная причина заболевания до конца не выяснена. Чаще всего заболевают мужчины 20-30 лет. Считается, что запускает воспаление предшествующий сакроилеит.
Формируется субхондральная грануляционная ткань, в которой накапливаются лимфоциты, плазмоциты, макрофаги и тучные клетки. Постепенно подвергается разрушению подвздошный и крестцовый хрящ, сустав покрывается фиброхрящевой оболочкой. Суставная щель закрывается новыми тканями, формируются эрозии краев суставного сочленения. Между позвонками разрастается грануляционная ткань, которая соединяет позвонки и не дает им двигаться правильно и в полном объеме.
Интересная особенность болезни: появление утренней скованности в спине. Чаще всего она локализуется в нижней половине спины. Скованность увеличивается после 3 ночи и уменьшается после физической активности. Специфическим признаком спондилита выступает ограничение движения позвоночного столба: человек не может нагнуться, быстро повернуться. Также характера длительная, тянущая боль в пояснице, ягодицах, тазобедренном суставе. В далеко зашедших случаях появляются общие симптомы: слабость, снижение аппетита, подъем температуры, потливость.
Диагностика болезни основана на молекулярно-генетическом исследовании: обнаруживают НLА-В27 – особый лейкоцитарный антиген, сигнализирующий о наличии спондилита.

В общем анализе крови изменения незначительны: ускорение СОЭ (ответ на воспалительный процесс); и нормохромная анемия.
Рентгенологическая картина яркая: сакроилеит, эрозия субхондральной кости сустава, поясничный лордоз выпрямляется. Позвонки становятся похожи на квадрат, между передними и боковыми сторонами телпозвонков образуются костные перемычки.
Специфическое лечение болезни Бехтерева отсутствует. Больные постоянно принимают нестероидные противовоспалительные препараты 1-2 раза в день в зависимости от тяжести симптоматики.
В поздних стадиях проводятся оперативные вмешательства на позвоночнике: пластика суставов, исправление деформаций позвоночника.
Острое воспаление костного мозга гнойно-некротического характера с поражением кости. Развивается остеомиелит крестцово-подвздошного сочленения после травм, переломов, оперативных вмешательств на фоне сниженного иммунитета.
Чаще всего поражается крыло подвздошной кости с вовлечением копчика, тело кости затрагивается редко. Начало заболевания острое, появляется озноб, резкий подъем температуры, боли в области крестца, копчика, тазобедренного сустава, могут распространяться по всей ноге. Боль сильная, распирающая, вынуждает людей кричать и плакать, купируется плохо. Часто сложно обнаружить локализацию воспаления и проводят рентгенографию нескольких суставов и костей. Но есть вероятность постановки диагноза при тишайшей перкуссии и пальпации – в зоне копчика и подвздошной кости отмечается усиление болезненности. На второй-третий день появляется отек сустава, кожа синяя, горячая на ощупь, влажная. Движения в суставе становятся невозможны. При прорыве гноя под надкостницу и в окружающие ткани можно прощупать плотный инфильтрат с четкими контурами. Боль после прорыва уменьшается или вовсе пропадает.
При отсутствии лечения и запоздалой диагностике состояние больного ухудшается. Возникает токсический шок вследствие выброса экзотоксинов (особых веществ, которые вырабатывают микроорганизмы). Температура больного поднимается до 40, возникает одышка, тахикардия, потливость, бред и потеря сознания.
Диагностировать заболевание сразу удается не всегда, поскольку течение бурное и не всегда есть местные симптомы. В общем анализе крови отмечается лейкоцитоз, ускорение СОЭ. Показательным будет определение С-реактивного белка – это главный показатель воспалительного процесса, который появляется уже в первые 3-6 суток.

Лечение остиомиелита крестцово-корчикового сустава включает оперативное вмешательство и мощную антибактериальную терапию. Полностью удалить очаг воспаления возможно лишь при ограниченном поражении крыла кости и иссечением всех затеков, свищевых ходов. При обширном процессе производят вскрытие инфильтрата, его дренирование и промывание растворами антисептиков на фоне массивной антибактериальной терапии. Но такое лечение затягивает выздоровление и может закончиться хронизацией процесса.
Хирургическое иссечение пораженных тканей тяжелая и травматичная процедура, после вмешательства может возникнуть укорочение нижней конечности, боли в области нижнего отдела позвоночника, нижней конечности. Поэтому операция выполняется с максимальным щажением костных структур.
Болезнь передается половым путем и виновником является хламидия. Для синдрома характерна триада признаков: уретрит (воспаление уретры), реактивный артрит и конъюнктивит.
Крестцово-копчиковое сочленение при синдроме Рейтера поражается не часто. Но поскольку это аутоиммунный процесс, то под удар может попасть любая кость. Дебют болезни начинается с уретрита, появляется зуд и выделение из уретры, затем присоединяется конъюнктивит. Через месяц после венерического заражения возникает боль, ломота, отек суставов. Чаще поражаются мелкие суставы (кисть, локоть), при вовлечении крестцово-копчикового сочленения возникают трудности и боль при ходьбе, сильные боли в крестце и копчике, которые усиливаются при положении сидя.
Диагностика осуществляется с помощью урогенитальных соскобов.
Лечение суставов не даст эффекта без уничтожения хламидийной инфекции. Назначаются большие дозы противомикробных препаратов – тетрациклинов, макролидов 2-3 недельными курсовыми дозами. Для лечения суставов применяются НПВС.
Наличие злокачественного поражения в области крестцово-копчикового сочленения долгое время остается скрытым. По мере роста опухоли появляются тянущие боли в тазобедренном суставе, нижней части живота, крестце, копчике. Боль может отдавать в нижнюю конечность. Зачастую больные и многие врачи считают симптомы проявлением остеохондроза и начало лечения запаздывает. Крупная опухоль начинает сдавливать сосуды и нервы, вызывая выраженный болевой синдром, больной не может ходить, наклоняться. Возможно возникновение патологического перелома в суставе из-за разрушения кости.
Диагностика основывается на рентгенографии крестцово-копчикового сустава, проведении магнитно-резонансной и компьютерной томографии.
Лечение проводится в онкологическом диспансере. Осуществляют оперативное удаление опухоли и части кости, лучевую и химиотерапию. Прогноз чаще неблагоприятный.
Иногда диагностика опухолевого образования является преждевременной и у человека обнаруживают туберкулез костей. Туберкулезное поражение данного сустава – редкий случай. Симптомы поражения крестцово-копчикового сочленения будут схожими. Патологический процесс в большинстве случаев возникает на одной стороне, отмечается болезненность сустава, длительная температура, неврологическая симптоматика (жжение и боль в ноге, паху, отсутствие болевой и кожной чувствительности на стороне поражения). Прогноз благоприятный при своевременном начале лечения.

Крестцово-подвздошный сустав является важней анатомической частью опорно-двигательного аппарата человеческого тела. С его помощью происходит крепление тазовых подвздошных костей к позвоночному столбу. В нижней латеральной части подвздошной кости располагается вертлужная впадина, которая является структурной частью тазобедренного сустава. С его помощью к тазу и позвоночнику происходит крепление нижних конечностей.
Теперь понятно, что боль в крестцово-подвздошном суставе может быть спровоцирована как патологиями пояснично-крестцового отдела позвоночника, так и тазобедренного сустава. Довольно часто у беременных крестцово-подвздошный сустав болит на фоне развития симфизита или расхождения тазовых костей на фоне гормональной перестройки и размягчения хрящевой ткани.
Любое заболевание, которое затрагивает крестцово-подвздошный сустав, может потенциально привести к инвалидности и утрате способности самостоятельно передвигаться в пространстве. На это сочленение костей ложится серьезная физическая и амортизационная нагрузка. Оно часто подвергается разрушению в довольно молодом возрасте.
Если у вас крестцово-подвздошный сустав болит и симптомы заболевания еще не сильно выражены, поторопитесь обратиться за медицинской помощью. Дело в том, что ответить на вопрос о том, почему болит крестцово-подвздошный сустав, сможет только опытный врач после проведения диагностических обследований. Необходимо сделать как минимум несколько рентгенографических снимков для того, чтобы определить состояние крестцово-подвздошного сустава и исключить патологии тазобедренного сочленения костей, копчика, крестца и поясничного отдела позвоночника. Также может потребоваться консультация уролога, гинеколога, терапевта для исключения патологий внутренних органов. Иногда при дегенерации мышц тазового дня разрушение крестцово-подвздошного сустава провоцируется опущением внутренних органов. Также заболевания могут быть спровоцированы растущими опухолями, инфекционными воспалительными процессами и т.д.
В статье можно ознакомиться с анатомией этого сустава и местом его расположения. Также рассказано про возможные заболевания и способы их лечения. Если у вас присутствуют клинические симптомы разрушения крестцово-подвздошного сустава, то рекомендуем как можно быстрее посетить врача вертебролога или ортопеда. Эти специалисты смогут поставить точный диагноз и разработать эффективный план лечения. Не рекомендуем заниматься самостоятельно диагностикой и лечением. Без специальных обследований отличить дегенеративные дистрофические изменения в крестцово-подвздошном суставе от остеохондроза пояснично-крестцового отдела позвоночника вы не сможете. А методы лечения у этих патологий могут различаться.
Анатомия крестцово-подвздошного сустава
Сначала ответим на вопрос о том, где находится крестцово-подвздошный сустав в опорно-двигательном аппарате человека. Из названия этого сочленения костей становится понятно, что в суставную капсулу входят поверхности крестца и подвздошной кости. Соответственно располагается этот сустав между латеральными поверхностями крестца и подвздошными костями тазового кольца.
Крепление подвздошных костей происходит с помощью амфиартроза или тугого сочленения. Сустав парный симметричный – располагается с обоих сторон крестцовой кости.
Анатомия крестцово-подвздошного сустава:
- в него входят ушковидные поверхности подвздошных костей и плоские латеральные стороны крестца;
- все суставные поверхности покрыты волокнистым плотным хрящом, защищающим их от растрескивания, истирания и разрушения;
- суставная капсула плотная, практически не растяжимая, внутри неё находится ограниченное количество синовиальной жидкости;
- поддержку оказывают межкостные крестцово-подвздошные связки;
- стабильность сустава обеспечивается мышечным аппаратом;
- за его кровоснабжение отвечают ответвления поясничных и подвздошно-поясничных артерий и одноименных вен;
- иннервация тканей осуществляется за счет ответвлений, исходящих из пояснично-крестцового нервного сплетения.
Анатомически крестцов-подвздошный сустав относится к самым прочным сочленениям костей в организме человека. Отвечает за крепление тазового кольца и нижних конечностей, оказывает помощь в равномерном распределении амортизационной нагрузки, возникающей во время ходьбы, бега и прыжков человека.
Артроз – дегенеративные дистрофические изменения
Артроз крестцово-подвздошных суставов – это заболевание, которым страдают люди в возрасте старше 40-ка лет. Исключение составляют женщины, перенесшие неудачную или осложненную симфизитом беременность. У них заболевания крестцово-подвздошных суставов могут начать развиваться примерно в возрасте 25 – 30 лет. Обычно в течение нескольких лет заболевание протекает без выраженной симптоматики.
Клиническая картина дистрофических изменений крестцово-подвздошных суставов развивается впервые после тяжелой физической нагрузки. Напрмиер, после уборки урожая картофель на даче начинает резко болеть нижняя часть спины. Появляется выраженная мышечная слабость в ногах. При осуществлении движений боль усиливается и появляется хруст.
Дегенеративные изменения крестцово-подвздошных суставов затрагивают в основном хрящевую ткань, которой покрыты суставные поверхности хряща и подвздошных костей. На фоне снижения кровотока и лимфотока начинается обезвоживание гиалиновых хрящей. Они утрачивают свою эластичность и начинают постепенно разрушаться. По мере того, как хрящевая защитная ткань оголяет костные поверхности, они начинают травмироваться друг об друга при движениях.
При отсутствии современного лечения пациента ожидает полное сращение между собой подвздошных и крестцовой костей. Это приведет к жёсткой контрактуре, нарушающей процесс передачи амортизационного импульса от нижних конечностей на межпозвоночные диски поясничного отдела позвоночника. Поэтому они быстро разрушаются и формируется грыжа.
Сакроилеит – воспаление крестцово-подвздошного сустава
Воспаление крестцово-подвздошного сустава может быть инфекционным или асептическим. Проникновение патогенной микрофлоры может произойти следующим путем:
- при распространении из расположенных в брюшной полости или малом тазе очагов инфицирования (у женщин это может быть аднексит, у мужчин – простатит, у представителей обоих полов – цистит, пиелонефрит, колит, дизентерия, сальмонеллез и т.д.);
- распространение с током кров и лимфы – инфекция может быть занесена даже из кариозной полости зуба, воспаленного подчелюстного лимфатического узла, среднего уха и т.д.;
- образовании раневой поверхности в области подвздошно-крестцового сустава (ссадина, проникающее огнестрельное или ножевое ранение, разрыв, открытый тип перелома и т.д.);
- послеоперационное осложнение в случае нарушения правил асептики и антисептики при проведении хирургического вмешательства на пояснично-крестцовом отделе позвоночника;
- проведение пункции или спинальной анестезии с нарушением правил асептики и антисептики.
Сакроилеит крестцово-подвздошного сустава развивается остро. Симптомы воспаления подвздошно-крестцовый сустава:
- острая боль сбоку от крестца;
- повышение температуры тела и общая слабость, снижение работоспособности;
- покраснение кожных покровов в области поражения;
- болезненная пальпация и ощущение флюктуации при надавливании на область пораженного сустава;
- слабость в ноге на стороне поражения.
Все симптомы могут самостоятельно пройти в течение 7-10 дней. Особенно если это асептическая не гнойная форма артрита. Но это не означает полного выздоровления. Вероятнее всего сакроилеит перешел в фазу хронического рецидивирующего течения. Заболевание будет медленно прогрессировать и приведет к разрушению хрящевого защитного слоя. Затем начнет развиваться деформирующий остеоартроз крестцово-подвздошного сустава. Поэтому очень важно при развитии воспаления обращаться за медицинской помощью. Таким образом можно избежать серьезных проблем со здоровьем в будущем.
Симптомы дисфункции крестцово-подвздошного сустава
Дисфункция крестцово-подвздошного сустава возникает как по причине дегенеративных дистрофических изменений, так и в результате травматического воздействия. В процессе проведения дифференциальной диагностики врач также должен исключить вероятность некротического распада тканей и опухолевые процессы, в том числе метастазирование онкологических новообразований, расположенных в других отделах человеческого тела.
Клинические симптомы дисфункции крестцово-подвздошного сустава:
При осмотре видно, что на стороне пораженного сустава напряжены мышцы. При длительном течении заболевания возможно сколиотическое искривление позвоночного столба в поясничном отделе с компенсаторной целью.
Для подтверждения диагноза необходимо сделать рентгенографический снимок пояснично-крестцового отдела позвоночника и пораженного крестцово-подвздошного сустава. При затруднении с постановкой точного диагноза врач может порекомендовать провести МРТ обследование.
Как лечить крестцово-подвздошный сустав
Если крестцово-подвздошный сустав болит, то перед тем, как лечить его, нужно сначала поставить точный диагноз. Нужно определить состояние костной и хрящевой ткани, исключить вероятность гнойного расплавления. Если есть подозрение на инфекционный воспалительный процесс, то для лечения назначается курс антибиотиков широкого спектра действия. Не лишним будет сделать пункцию суставной полости и по результатам бактериологического исследования полученной синовиальной жидкости уже производить подбор антибактериального препарата.
С целью обезболивания можно кратковременно использовать нестероидные противовоспалительные препараты и миорелаксанты. Но они дают очень слабый эффект при подобном заболевании. Чаще всего для обезболивания артроза крестцово-подвздошного сустава официальная медицина предлагает внутрисуставное введение кортикостероидов и анестетиков. Такой блокады хватает примерно на месяц. Затем нужно повторять внутрисуставную инъекцию.
Применение хондропротекторов при данном заболевании даже при внутрисуставном введении в большинстве случаев совершенно бесполезно. Не стоит тратить свои деньги и на покупку витаминных, сосудорасширяющих препаратов. Они практически не проникают в данный сустав и не оказывают абсолютно никакого лечебного эффекта.
Возможно альтернативное лечение крестцово-подвздошного сустава с помощью методов мануальной терапии. Напрмиер, акупунктура (воздействие на биологически активные точки на теле человека) позволяет быстро и безопасно купировать болевой синдром и запустить процесс регенерации тканей за счет использования скрытых резервов организма. А лечебная гимнастики и кинезиотерапия запускают процесс восстановления физиологического строения крестцово-подвздошного сустава. Также можно использовать массаж, остеопатию, электромиостимуляцию, физиопроцедуры, лазерное воздействие и многое другое.
Перед тем, как лечить крестцово-подвздошный сустав, изучайте альтернативные возможности. В официальной медицине на сегодняшний день отсутствуют фармаколочгеиские средства, которые могли бы вернуть здоровье при артрозе крестцово-подвздошного сустава.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:



