Тромбоцитопенической пурпурой или васкулитом
Материалы публикуются для ознакомления, и не являются предписанием к лечению! Рекомендуем обратиться к врачу-гематологу в вашем лечебном учреждении!
Соавторы: Марковец Наталья Викторовна, врач-гематолог
Тромбоцитопеническая пурпура — хроническая форма первичного геморрагического диатеза. Наиболее подвержены заболеванию дети в возрасте до 10 лет, а также женщины после перенесения вирусной или бактериальной инфекции, хирургических вмешательств, получения травм, переохлаждения организма, вследствие непереносимости медикаментозных препаратов.
Содержание:
Тромбоцитопеническая пурпура — группа геморрагических заболеваний, которые характеризуются общим патогенезом тромбоцитопении, наличием антител к тромбоцитам и другими схожими признаками. У больных отмечается значительное снижение количества тромбоцитов, при этом содержание мегакариоцитов остается в пределах нормы.

Внешнее проявление пурпуры
Патология является наиболее распространенной среди остальных геморрагических диагнозов у детей и поражает около 50% всех пациентов гематологического профиля. Также заболевание чаще встречается среди женщин.
Разновидности и формы
Различают две основные формы болезни: иммунную и идиопатическую. К первой группе относятся разновидности тромбоцитопенической пурпуры:
- изоиммунная;
- аутоиммунная;
- гетероиммунная;
- трансиммунная.
Примечание: также существует рецидивирующая форма заболевания.
По характеру различают острое и хроническое течение (при продолжительности клинических проявлений более полугода).
По периоду поражения различают патологию новорожденных (из-за проникновения материнских ауто-, изотромбоагглютининов), детей до 10 лет, подростков, взрослых (преимущественно женщин).
Рекомендуем изучить также информацию о симптомах геморрагического васкулита у детей для того, чтобы своевременно начать лечение

Причины развития патологии
Первые клинические проявления возникают, как правило, через 1-2,5 недели после воздействия на организм следующих факторов:
- вирусной, реже бактериальной инфекции;

- непереносимости медикаментов, токсическом воздействии фармакологических препаратов (сульфаниламидов, салицилатов, антибактериальной группы);
- вакцинации, введения инъекций с профилактической целью;
- длительного нахождения при низких температурах;
- радиоактивного излучения;
- хирургических манипуляций, механических повреждений.
Узнайте всё о лечении геморрагического васкулита, также на похожую тему.
Снижение уровня тромбоцитов связано с повышением количества разрушенных кровяных пластинок. Если при этом отмечается нарушение функции спинного мозга, то возрастает риск развития прогрессирующего тромбоцитопенического синдрома.
Видео о тромбоцитопенической пурпуре
Разрушение кровяных пластинок может происходить в результате аутоиммунной реакции организма, патологических изменений селезенки, тимуса. В данном случае развивается аутоимунная форма болезни.
Примечание: при этой форме заболевания иммунная система вырабатывает антитела, разрушающие собственные клетки тромбоцитарного ряда.
Токсическое влияние медикаментов приводит к нарушению структуры тромбоцитов, что способствует развитию гетероиммунной формы заболевания.
Имунная тромбоцитопеническая пурпура формируется в результате воздействия на организм бактериальной, вирусной инфекции, поражающей сосудистые стенки и основные звенья системы свертывания крови.
Симптоматика
Процент заболеваний у взрослых преобладает среди женщин, у детей также большинство случаев зарегистрировано среди девочек в раннем детском периоде. В чем причина предрасположенности женского организма к данной патологии — на сегодняшний день неизвестно.
Вам будет полезно узнать также о симптомах геморрагического васкулита у взрослых на нашем сайте.
Болезнь Верльгофа характеризуется следующими признаками:
- подкожные гематомы, геморрагии на поверхности кожи различных размеров;

- кровоизлияния в слизистые оболочки (небо, миндалины, прочее);
- различные кровотечения (носовые, десенные, почечные, желудочно-кишечные, маточные, прочие), а также спонтанные, в результате незначительных повреждений тканей;
- железодефицитная анемия;
- кожная сыпь геморрагического характера;
- лихорадка;
- гемолитическая желтуха;

- болезненность органов брюшной полости;
- нарушения сердечной деятельности;
- гематурия.
При идиопатической тромбоцитопенической пурпуре может развиться судорожный синдром.
Важно: заболевание характеризуется отсутствием патологического увеличения размеров селезенки. Наличие спленомегалии исключает наличие данного диагноза.
Если вовремя не обратиться за квалифицированной медицинской помощью, могут развиться серьезные осложнения со стороны центральной нервной системы в виде неврологических нарушений. Опасны своей внезапностью кровоизлияния в головной мозг, полостные кровотечения.
Диагностика
Предварительный диагноз устанавливается при наличии его внешних проявлений (кровоизлияний, геморрагий, различных кровотечений). С целью подтверждения и дифференциации диагноза осуществляется ряд лабораторных исследований и повторный сбор анамнеза.
Диагностика предполагает проведение комплекса обследований:
- общий, развернутый биохимический анализ крови;
- общий анализ мочи;
- миелограмма;
- анализ мочевины.

Дифференциальная диагностика проводится с целью исключить сопутствующие гематологические заболевания, обладающие схожей симптоматикой.
Важно: тромбоцитопеническая пурпура имеет два основных отличия: отсутствие патологических изменений селезенки, склонность к макроцитарной анемии (несоответствие выраженности проявлений к объему потерянной крови).
Результаты анализов могут значительно отличаться в зависимости от формы и стадии развития заболевания. Когда диагноз имеет хронический характер, в особенности на этапе ремиссии, отмечается полное отсутствие изменений в анализе крови. Продолжительный период болезни можно определить по лабораторным признакам постгеморрагической (гипорегенераторной или гипопластической) анемии.
Лабораторные показатели при патологии
В результате проведения анализов крови выявляется:
- повышение билирубина;
- понижение гемоглобина;
- лейкоцитоз;
- повышенный показатель СОЭ;
- сфероцитоз;
- анизоцитоз.
Примечание: у 20% обследованных обнаруживаются клетки красной волчанки (LE-клетки), при этом отмечается отсутствие антител тромбоцитов, эритроцитов.

Когда происходит снижение количества тромбоцитов, развивается опасное состояние — тромбоцитопения. Оно проявляется снижением свертываемости крови и приводит к развитию геморрагического синдрома — повышенной кровоточивости всех тканей организма и опасности развития тяжелых кровотечений.
Терапевтические методы
Лечение предполагает применение консервативных и хирургических методик. Продолжительность, объем, интенсивность лечебных мероприятий определяет гематолог по результатам клинических и лабораторных исследований, а также оценки состояния пациента и стадии заболевания.
Показанием для срочной госпитализации больного являются первичные проявления острой формы тромбоцитопенической пурпуры, при хронической форме — обострение геморрагического синдрома.

Примечание: эффективное лечение возможно только при условии строго соблюдения постельного режима и рекомендаций относительно рациона питания.
Медикаментозная терапия заключается в назначении гормональных препаратов. Терапевтический эффект данной группы медикаментов заключается в снижении проницаемости стенок сосудов, усилении свертываемости крови, стимуляции защитных функций организма. Выбор конкретного лекарственного препарата и дозировки остается за врачом.
С целью купирования признаков геморрагического синдрома применяется аминокапроновая кислота (суточная доза составляет 0,2 г на кг веса больного, 3 раза в сутки). При проявлениях, указывающих на злокачественный характер патологии, пациенту проводится переливание крови.
Тромбоцитопеническая пурпура — серьезное геморрагическое заболевание, которое является одним из наиболее распространенных среди всех патологий системы крови. При своевременном и надлежащем лечении можно снизить проявления болезни до минимума, нормализовать механизм свертывания крови.
НА ТЕМУ:ИДИОПАТИЧЕСКАЯТРОМБОЦИТОПЕНИЧЕСКАЯПУРПУРА. ГЕМОРРАГИЧЕСКИЙ ВАСКУЛИТ
ИДИОПАТИЧЕСКАЯТРОМБОЦИТОПЕНИЧЕСКАЯПУРПУРА (БОЛЕЗНЬ ВЕРЛЬГОФА)(MorbusmaculosusWerlhofi)
Идиопатическая тромбоцитопеническая пурпура—одно из наиболее распространенных геморрагических заболеваний.
Этиология до сих пор не установлена.
Патогенез. В основе заболевания лежит разрушение тромбоцитов антителами, синтезирующимися в органах иммунокомпетентной системы (прежде всего, в селезенке, а также в костном мозге, печени и других органах, содержащих лимфоидную ткань). Антитела, присоединяясь к определенному участку мембраны тромбоцитов, формируют с ними иммунный комплекс, который в дальнейшем разрушается в клетках системы мононуклеарных фагоцитов, в основном в селезенке, являющейся активной зоной макрофагальной системы, а в тяжелых случаях — также в печени и костном мозге. Возможна внутрисосудистая агглютинация тромбоцитов
Радиоизотопными методами установлено резкое укорочение продолжительности жизни тромбоцитов (до нескольких часов вместо 8—12 дней).
Повышенное разрушение тромбоцитов ведет к стимуляции тромбоцитопоэза путем увеличения выработки тромбопоэтинов. При идиопатической тромбоцитопенической пурпуре увеличено содержание мегакариоцитов в костном мозге; количество тромбоцитов, образующихся в единицу времени, не снижено, как это предполагали раньше, а, наоборот, повышено по сравнению с нормой в 2—6 раз. В связи с этим какое-то время существует равновесие между продукцией и деструкцией тромбоцитов, нарушить которое могуч различные стрессовые ситуации — инфекция, интоксикация, лекарственные препараты, обладающие свойствами гаптена, а также некоторые физиологические состояния — беременность, климакс и тд.
В патогенезе кровоточивости при тромбоцитопенической пурпуре ведущую роль играют тромбоцитопения и связанные с ней нарушения коагуляционных cвойств крови и проницаемости стенки сосудов. При этом нарушается i фаза свертывания крови—образование тромбопластина, а также ретракция сгустка крови за счет дефицита ретрактозима.
Повышение проницаемости стенки сосудов объясняется также тромбоцитопенией. отсутствием краевого стояния тромбоцитов, нарушением их ангиотрофической функции и дефицитом серотонина, вырабатываемого тромбоцитами и обладающего мощным сосудосуживающим действием.
Клиника. Заболевание встречается чаще всего в молодом возрасте и преимущественно среди женщин. Основными клиническими симптомами являются кровоизлияния в кожу и кровотечения из слизистых оболочек, возникающие или спонтанно, или под влиянием незначительных травм Кожные геморрагии имеют различную величину — от петехий до крупных пятен и даже кровоподтеков, которые располагаются обычно на передней поверхности туловища и конечностей В зависимости от давности кровоизлияния первоначальная багрово-красная окраска его постепенно приобретает различные оттенки — синий, зеленый и желтый, что придает коже характерный вид ("шкура леопарда").
Довольно частым симптомом заболевания являются кровотечения из слизистых оболочек Первое место по частоте занимают кровотечения из носа и десен, а у женщин— мено- и метроррагии. Кровотечения из слизистых оболочек обычно комбинируются с кожными геморрагиями и носят нередко множественный и профузный характер, сопровождаясь развитием постгеморрагической анемии.
В начальном периоде они могут быть единственным признаком заболевания Возможны также кровоизлияния в сетчатку и другие отделы глаза, в головной мозг, пищевой канал, легкие и почки
Непостоянным симптомом заболевания является незначительное увеличение селезенки, которая, как правило, при тромбоцитопенической пурпуре не прощупывается. Выраженная спленомегалия скорее противоречит диагнозу болезни Верльгофа. В большинстве подобных случаев имеется лишь симптоматическая тромбоцитопения, сопутствующая спленопатии различного характера.
Картина крови характеризуется значительным снижением количества тромбоцитов (в отдельных случаях до полного исчезновения), изменением их морфологических и функциональных свойств (анизо- и пойкилоцитоз, уменьшение зернистости, снижение активности лактатдегидрогеназы, глюкозо-6-фосфатдегидрогеназы, α-глицерофосфатазы, снижение агрегационной и адгезивной способности).
Показатели красной крови и количество лейкоцитов обычно в норме. Лишь в тяжелых случаях, при длительных или профузных кровотечениях, развивается постгеморрагическая анемия.
В крови могут выявляться антитела к тромбоцитам (тромбоагглютинины и тромболизины).
При исследовании пунктата костного мозга отмечается повышенное, реже нормальное, содержание мегакариоцитов, вокруг которых тромбоциты, как правило, отсутствуют. Последнее обстоятельство связано не с уменьшением образования кровяных пластинок, как это трактовалось раньше, а с ускоренным поступлением их в кровь.
Нередко наблюдаются морфологические изменения мегакариоцитов (потеря гранул, вакуолизация, асинхронизм созревания), объясняемые повышенной тромбоцитообразовательной функцией их. В отдельных случаях аутоиммунной тромбоцитопении количество мегакариоцитов бывает снижено, что, по-видимому, связано с наличием антител, направленных против мегакариоцитов.
Следует отметить также ослабление или отсутствие ретракции сгустка крови. Если в норме кровь из вены свертывается с отделением сыворотки через 2 ч, то при тромбоцитопенической пурпуре сгусток остается рыхлым в течение 6 ч и даже суток. Наряду с этим отмечаются увеличение времени кровотечения (до 10— 20 мин и более) при неизмененном времени свертывания крови и положительный симптом жгута (Кончаловского — Румпеля — Лееде). Однако надо иметь в виду, что геморрагические тесты обычно выражены только на высоте кровотечения, почти исчезая в стадии ремиссии.
Диагноз устанавливают на основании множественного характера геморрагии, рецидивирования болезни и ряда положительных геморрагических тестов (тромбоцитопении, замедления ретракции сгустка крови, увеличения времени кровотечения) при полной сохранности и даже гиперплазии мегакариоцитарного аппарата костного мозга.
Дифференциальный диагноз проводят с геморрагическим васкулитом, гемофилией, гипопластической анемией, острым лейкозом, миелокарцинозом.
От геморрагического васкулита и гемофилии тромбоцитопеническая пурпура отличается наличием тромбоцитопении, отсутствием суставных проявлений, нормальным временем свертывания крови (последнее при гемофилии замедлено).
При гипопластической анемии помимо снижения количества тромбоцитов наблюдаются анемия, лейкопения и гранулонитопения, а в костномозговом пунктате и трепанате — гипо- или аплазия.
Острый лейкоз характеризуется тяжелым состоянием больных, некротическими изменениями на слизистых оболочках, анемией, появлением в лейкограмме бластных клеток, бластной метаплазией костного мозга.
Отличительными признаками миелокарциноза являются следующие: тяжелое общее состояние, лихорадка, исхудание, боль в костях, поражение костей с типичными рентгенологическими изменениями, нередко сопровождающееся патологическими переломами. При исследовании крови определяется анемия, степень которой не адекватна кровопотере, часто — лейкопения, появление в лейкограмме молодых форм (метамиелоцитов, миелоцитов и даже миелобластов), наличие эритробластов. В мазках костномозгового пунктата можно обнаружить атипичные клетки.
Течение заболевания в основном хроническое, с чередованием обострений и ремиссий различной продолжительности, во время которых исчезают геморрагические явления, нередко нормализуется количество тромбоцитов, ретракция сгустка и др. Наряду с этим наблюдаются хронические формы заболевания с монотонным течением, постоянными геморрагиями на коже или слизистых оболочках и тромбоцитопенией.
Примерно у 1/3 больных встречаются острые формы заболевания, характеризующиеся внезапным началом, интенсивными геморрагическими проявлениями, но в большинстве случаев заканчивающиеся быстрым выздоровлением.
Прогноз при тромбоцитопенической пурпуре в общем благоприятный. В отдельных случаях острые формы заболевания или очередные его рецидивы могут сопровождаться профузными кровотечениями из слизистых оболочек с последующей тяжелой анемией, а иногда — кровоизлиянием в головной мозг, что может привести к смерти.
Лечение должно быть направлено на купирование геморрагических проявлений, устранение анемии и предотвращение рецидивов. Для борьбы с кровоточивостью назначают сосудоукрепляющие средства (препараты кальция, аскорбиновую кислоту, рутин, аскорутин, черноплодную рябину, этамзилат — дицинон по 1—2 табл. 3 раза в день или по 2—4 мл внутримышечно или внутривенно и др.). Применяют также аминокапроновую кислоту внутрь или внутривенно, серотонина адипи- нат 0,5—1 мл в сутки 1 °/о раствора внутривенно или внутримышечно; местно — гемостатическую губку, тромбин, гемофобие и др. При наличии анемии и кровоточивости рекомендуется переливание крови наименьших сроков хранения. При хронической постгеморрагической анемии показаны препараты железа.
Трансфузии тромбоцитной массы следует ограничить лишь ургентными случаями и не производить вообще при наличии у больного антител к тромбоцитам ввиду возможного усиления кровоточивости.
В качестве патогенетической терапии широко применяют кортикостероиды. Механизм их действия сводится к уменьшению проницаемости стенки сосудов и угнетению иммунных реакций, что особенно важно при иммунной форме тромбоцитопении, при которой возможно увеличение количества тромбоцитов под влиянием кортикостероидов. Преднизолон назначают в суточной дозе 1 — 1,5 мг/кг. После купирования кровоточивости дозу постепенно снижают до 20—25 мг в сутки. Поддерживающая терапия в этих дозах длится 1— 3 месяца. При новом обострении проводится повторный курс. Наблюдение за больными в течение последующего года определяет дальнейшую терапевтическую тактику. В случае неэффективности консервативной терапии, наличии частых обострений, сопровождающихся обильными кровотечениями (особенно — в жизненно важные органы), анемии показана спленэктомия, которая дает ремиссии в 75—80% случаев и наиболее эффективна у лиц молодого возраста.
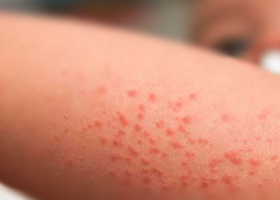
Общие сведения
Тромбоцитопеническая пурпура – это группа гематологических заболеваний различной этиологии, которая сводится к снижению количества кровяных пластинок – тромбоцитов ниже 150х10 в девятой степени на литр крови, вызванное нарушением тромбоцитарного звена гемостаза. Чаще всего развивается вследствие аутоиммунных процессов воздействия антитромбоцитарных антител и деструкции макрофагами.
Патогенез
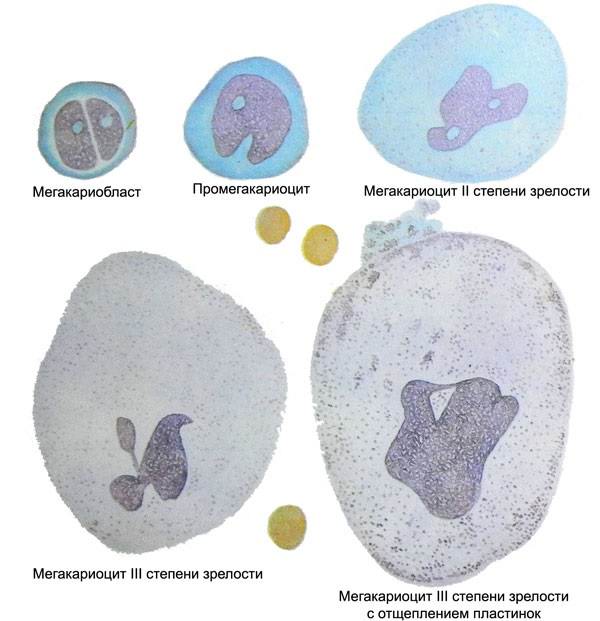
Этапы созревания тромбоцитов
Тромбоцитопеническая пурпура чаще всего становится причиной геморрагического синдрома разной степени и выраженности, который развивается при снижении количества тромбоцитов менее 30х10 в девятой степени тромбоцитов на литр крови.
Классификация
В основе классификации тромбоцитопенической пурпуры лежат причины и механизмы развития тромбоцитопении. Обычно выделяют аутоиммунную (синдром Фишера-Эванса, пигментную пурпуру Майокки), иммунную, тромботическую и идиопатическую, если причины не выяснены. По форме течения бывает острой и хронической, по способу возникновения – врожденной и приобретенной.
Этот тип гематологического заболевания является первичной тромбоцитопенией невыясненного или иммунноаллергического происхождения по-другому называемой болезнью Верльгофа, впервые описавшего этот недуг. Патология приводит к повышенному разрушению тромбоцитов и как следствие — ассоциированной тромбоцитопении, вызванной иммунной реакцией.
Идиопатическая тромбоцитопения чаще всего выявляется у молодых или зрелых женщин с частотой 1-13 человек на 1 млн населения.
Нарушение тромбоцитарного звена гемостаза может быть изоиммунным, то есть когда антитромбоцитарные антитела поступают извне, к примеру, от матери ребенку.
В том числе известны случаи гетероиммунного образования гаптенов – неполных антител в ответ на измененные вирусной инфекцией структуру тромбоцитов. Иммунная реакция также вызывает стойкое разрушение тромбоцитов, кровоточивость и кожные проявления.
Чаще всего толчком становится этиологический фактор, который вызывает срыв системы толерантности иммунитета и организм начинает воспринимать антигены собственных тромбоцитов как чужеродные.
Наиболее редкое и мало изученное иммунологическое приобретенное заболевание, вызывающее пигментную пурпуру названо телеангиэктатической пурпурой Майокки. Её считают разновидностью болезни Шенлейна-Геноха. Ученые полагают, что патология носит неврогенный характер и вызвана длительным влиянием на организм инфекционного агента с аллергизирующим действием. Не выявлено фактов наследования болезни Майокки.
Чаще всего страдают маленькие мальчики, но течение обычно благоприятное с самостоятельным разрешением. Кожные покровы становятся гладкими, нормальной окраски, все симптомы исчезают бесследно.
Болезнь вызывает только кожные проявления: симметрично расположенные пятна в форме колец, с экссудативно-воспалительными элементами и мельчайшими телеангиэктазиями, темно красного цвета, немного возвышаются над кожными покровами. Возможны небольшие кровотечения из мест поражений мест и алопеция. Локализуется пурпура преимущественно в области нижних конечностей, на ягодицах, бедрах, иногда — на предплечьях и туловище. Если заболевание протекает в тяжелой форме, то становится затяжным и с рецидивами. При частых кровотечениях могут быть назначены сосудоукрепляющие и антигистаминные препараты.
Сочетание приобретенной аутоиммунной тромбоцитопении с аутоиммунной гемолитической анемией названо в честь двух ученых описавших его — синдром Эванса и Фишера. Течение также может быть острым и хроническим. Инициирую заболевание некоторые лекарственные препараты, вирусная либо бактериальная инфекция. В результате изменяется эндогенный иммунный ответ и эндогенные антигены, возможно причиной тому антигенное сходство вирусов и тромбоцитов.
Клиническая картина начинает разворачиваться с признаков выраженного геморрагического синдрома — кожной геморрагической сыпи, кровотечений различной локализации, затем присоединяется гемолитическая анемия, вызванная синтезом антиэритроцитарных антител. У больных выявляется ретикулоцитоз, тромбоцитопения и лейкопения.
Патология является тяжелой окклюзивной тромботической микроангиопатией, сопровождающейся системной агрегацией кровяных пластинок, развитием ишемии различных органов. Выраженная тромбоцитопения потребления и микроангиопатическая гемолитическая анемия наблюдается на фоне фрагментации эритроцитов.
Тромботическая тробоцитопеническая пурпура развивается при необычно больших мультимераз фактора Виллебранда, которые обладают способностью фиксироваться на клетках эндотелия, тем самым снижая активность металлопротеазы ADAMTS-13, что вызвано их аутоиммунным разрушением или же генетическим дефектом их синтеза. Патология создает условия для генерализованного процесса агрегации тромбоцитов на эндотелии микрососудов, что формирует характерную клиническую картину — пентаду таких признаков как:
- тромбоцитопения;
- микроангиопатическая кумбс негативная гемолитическая анемия;
- неврологические расстройства;
- почечная дисфункция;
- лихорадка.
Болезнь редкая — не более 5 случаев на 1 млн. человек населения, причем преимущественно женщины (70%). Летальный исход возможен в течение одного месяца даже при своевременном и правильном лечении в среднем у 8-18%, в противном случае — волнообразное течение предполагает несколько эпизодов спустя месяцы или годы жизни.
Причины
В 90% случаев тромбоцитопения первична и спровоцирована повышенным уровнем разрушения тромбоцитов. До 10% составляют вторичные идиопатические тромбоцитопении вызванные лимфопролиферативными заболеваниями, дефицитом тромбоэтина, ВИЧ-инфекцией, гепатитом С, системной красной волчанкой, антифосфолипидным синдромом и болезнью Виллебранда. Также предшествовать развитию тромбоцитопенической пурпуры могут:
- острые респираторные инфекции вирусной природы;
- радиоактивное облучение;
- вакцинация;
- механические травмы тромбоцитов, к примеру при гемангиоме, что связано с хаотичным расположением сосудов;
- спленомегалия;
- прием различных лекарственных средств;
- В12 и фолиеводефицитная анемия, в результате чего угнетается тромбоцитарный и эритроцитарный ростки;
- ДВС-синдром.
Кровоизлияния на коже или слизистых обычно возникают после травм либо спонтанно, чем отличает патологию от гемофилии.
Симптомы
Симптоматика пурпуры обусловлена стойкой тромбоцитопенией и большим количеством функционально неактивных мегакариоцитов костного мозга. При этом кожный геморрагический синдром безболезненный, хаотично и асимметрично расположенные проявления в виде:
- петехий – точечных круглых пятен, кровоизлияний, вызванных повреждениями внутрикожной системы капилляров;
- пурпуры — мелкопятнистых капиллярных кожных кровоизлияний, которые могут быть разной давности и соответственно – цвета, начиная с ярко-алого и заканчивая синим, бурым, желтым и затем побледневшим (изменения вызваны стадиями распада билирубина);
- экхимозов – кровоизлияний более 3 мм в диаметре пурпурного или голубовато-чёрного цвета, по-простому еще называемых синяками;
- кровоизлияний в слизистые оболочки, а также в подкожное пространство век, конъюнктиву, переднюю камеру глаза или стекловидное тело;
- кровотечений — носовых, десневых, легочных, желудочно-кишечных, почечных и маточных.
Кроме того, у больных может наблюдаться:
- мелена – беспричинное возникновение черного полужидкого стула, которое свидетельствует о кровотечении и возникает под воздействием крови и содержимого ЖКТ;
- гематурия – наличие составляющих крови в анализах мочи;
- геморрагический инсульт – острое нарушение кровообращения, вызывающее общемозговые неврологические симптомы;
- В 30% случаев умеренно увеличена селезенка.
Не смотря на то, что даже при значительном снижении уровня тромбоцитов в кровотоке пациенты могут не ощущать ухудшения состояния или каких-либо негативных реакций. Однако, самочувствие может быть обманчивым и угрожающим серьезными внутренними кровотечениями в любой из органов, в том числе в мозг. В таком состоянии нужно быть крайне осторожным – избегать любых физических нагрузок и ограничить все виды жизненной активности в целом.
Стоит начинать беспокоиться, если у вас или ваших близких:
- часто возникают самопроизвольно синяки на конечностях или на теле;
- увеличилось время остановки кровотечения даже незначительного пореза;
- участились носовые кровотечения или кровотечения из десен и слизистых рта.
Анализы и диагностика
Дополнительно могут понадобиться инфекционные и ревматологические тесты, исследования ДНК и антител, ЭКГ, УЗИ, рентгенография и эндоскопия по показаниям.
Лечение
Лечение тромбоцитопенической пурпуры начинается с купирования самой тромбоцитопении и в дальнейшем — выяснения причины, вызвавшей данное состояние. Основным способом становится назначение Преднизолона или других глюкокортикостероидов. Существуют и другие протоколы лечения:
- химиотерапия алкалоидамибарвинка (Винкристин);
- применение местных и общих гемостатических препаратов;
- внутривенное введение иммуноглобулина (Гамимун Н);
- внутривенное инфузионное вливания 40 мг Дексаметазона;
- использование специфических агонистов рецепторов тромбопоэтина;
- плазмаферез, направленный на замену удаленной плазмы донорской;
- пульс-терапия огромными дозами глюкокортикоидов;
- назначение иммунодепрессантов или иммунокорректоров.
Чтобы избежать осложнений пациентам необходимо:
- избегать травм и инфекционных заболеваний;
- отказаться от алкоголя;
- правильно и рационально питаться;
- не принимать препараты, снижающие функциональные способности тромбоцитов, например антибиотики, диуретики, вещества фенотиазидового ряда и пр.
Читайте также:


