Травмы сухожилий и суставно-связочного аппарата
Повреждение связочного аппарата называется растяжением, и его можно разделить на три степени:
Первая степень - минимальный разрыв волокон связки. Характерно быстрое заживление и временная хромота.
Вторая степень - частичный разрыв связки. Сопровождается отеком и кровоизлиянием. Для заживления используются поддерживающие повязки на 3 - 4 недели с последующей контролируемой тренировкой повреждённого участка в течение трех месяцев (до полного заживления).
Третья степень - полный разрыв связки или отрыв её от места прикрепления кости. Обычно требуется хирургическое вмешательство путём прикрепления или замены связки.
Вывихи суставов возникают в результате разрывов, отрывных переломов или повреждения мест прикрепления медиальных или латеральных связок с частичным или полным отрывом коллатеральных связок. В каждом случае производится соответствующее лечение.
Консервативное лечение не даёт удовлетворительных результатов. При очень тяжёлом травматическом повреждении необходимо проведение артродеза.
 |  |  |  |
| Рис. 1. | Рис. 2. | Рис. 3. | Рис. 4. |
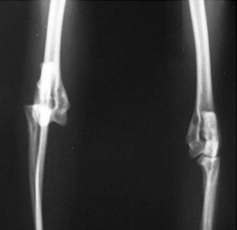
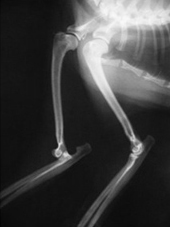
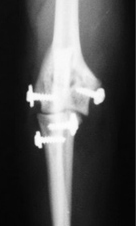
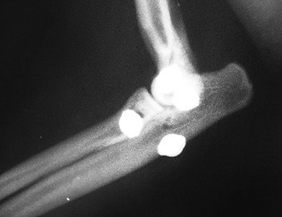
Фото 1-4. Латеральный вывих локтевого сустава у кошки до и после фиксации, которая проводилась при помощи нерассасывающейся нейлоновой нити и винтов 2,0 мм.
Повреждения сухожилий
Повреждение любой части мышечно-сухожильного комплекса (начала сухожилия, мускульного брюшка или места прикрепления сухожилия) приведёт к дисфункции всего комплекса в целом.
- Растяжения сухожилий (как следствие – воспаление - тенденит); симптомами являются хромота, утолщение и болезненность поражённого участка сухожилия. Лечение заключается в иммобилизации на 2-3 недели.
- Пересечения и разрывы сухожилий. Повреждённые сухожилия должны быть сшиты по возможности в течение первых 4-х часов.
- Отрывы сухожилий. Заключается в отрыве сухожилия от места его прикрепления к кости с частью этой кости (часто у растущих животных). Лечение заключается в прикреплении сухожилия к кости при помощи скрепляющего костного винта с зубчатой шайбой, проведённого через костный фрагмент или при помощи спиц Киршнера, скоб и т.п.
1 - авульсия шероховатости лопатки
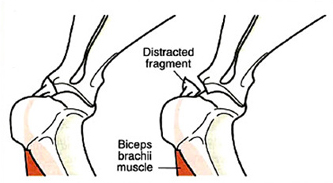

Фиксация отрыва шероховатости лопатки и начала сухожилия бицепса при помощи спиц Киршнера, серкляжа и стягивающего винта.
2 – авульсия шероховатости большеберцовой кости
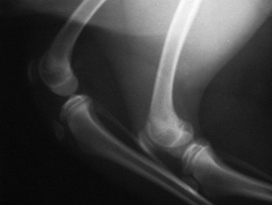
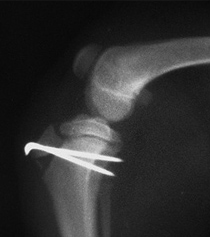
Фиксация шероховатости большеберцовой кости при помощи спиц Киршнера (гладкие спицы)
3 – повреждения Ахиллова сухожилия, которое может сопровождаться:
- частичным разрывом. Характеризуется отёком, снижением напряжения сухожилия, гиперфлексией пальцев и частичной потерей функциональности конечности;
- полным разрывом. Характеризуется отёком, отсутствием напряжения сухожилия, полной потерей функции, стопохождением.
Лечение заключается в сшивании сухожилия и дальнейшей фиксации голенотаранного сустава при помощи скрепляющего винта (или запирательного винта; стержневого или спицевого аппарата внешней фиксации). Фиксация проводится в состоянии растяжения заплюсны на 6 недель. Через 6 недель фиксатор снимается. Нагрузки постепенно увеличивают в течение последующих 4 недель.
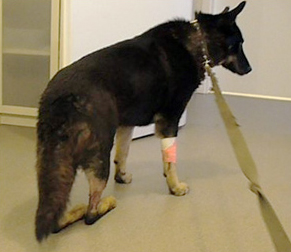
Двусторонний полный разрыв Ахиллова сухожилия (стопохождение).
Причины: одновременное сгибание, отведение и ротация голени наружу (резкие, некоординированные); сгибание, отведение и ротация внутрь; переразгибание в коленном суставе; прямой удар по суставу.
Признаки. Общие проявления: разлитая болезненность, ограничение подвижности, рефлекторное напряжение мышц, выпот в полость сустава, отечность околосуставных тканей, гемартроз.
Диагностика повреждений боковых связок. Основные приемы — отведение и приведение голени. Положение больного — на спине, ноги слегка разведены, мышцы расслаблены. Тест сначала проводят на здоровой ноге (определение индивидуальных анатомических и функциональных особенностей). Одну руку хирург располагает на наружной поверхности коленного сустава. Другой охватывает стопу и область лодыжек. В положении полного разгибания в коленном суставе врач бережно отводит голень, одновременно слегка ротируя ее кнаружи (рис. 1, б). Затем прием повторяют в положении сгибания голени до 150—160°. Изменение оси поврежденной конечности более чем на 10—15° и расширение медиальной части суставной щели (на рентгенограммах) более чем на 5—8 мм являются признаками повреждения большеберцовой коллатеральной связки. Расширение суставной щели более чем на 10 мм свидетельствует о сопутствующем повреждении крестообразных связок. Двойное проведение теста (в положении полного разгибания и сгибания до угла 150—160°) позволяет ориентироваться в преимущественном повреждении переднемедиального или заднемедиального отдела большеберцовой коллатеральной связки.
Выявление повреждения малоберцовой коллатеральной связки проводят аналогично с противоположным направлением усилий. В положении полного разгибания исследуют малоберцовую коллатеральную связку и сухожилие двуглавой мышцы, в положении сгибания до 160° — переднелатеральную часть суставной капсулы, дистальную часть подвздошно-большеберцового тракта. Все эти образования обеспечивают стабильность коленного сустава, которая нарушается при повреждении даже одного из них.
Тест Лахмана (1976): положение больного на спине, нога согнута в коленном суставе до 160°. Врач охватывает одной рукой нижнюю треть бедра, ладонью другой руки, подведенной под верхнюю треть голени, мягко и плавно осуществляет вытяжение голени кпереди. При положительном тесте в области западения собственной связки надколенника появляется выпуклость от избыточного смещения голени относительно мыщелков бедра.
II степень — видимое смещение голени кпереди.
III степень — пассивный подвывих голени кзади в положении больного на спине.
IV степень — возможность активного подвывиха голени (возникновение подвывиха при напряжении мышц).
Тест Макинтоша (1972) — выявление избыточной ротации голени при повреждении передней крестообразной связки. Положение больного на спине, конечность разогнута в коленном суставе. Врач захватывает одной рукой стопу и ротирует голень кнутри, другой рукой осуществляет нагрузку с латеральной стороны на верхнюю треть голени в вальгусном направлении, одновременно медленно сгибая конечность в коленном суставе. При повреждении передней крестообразной связки происходит подвывих латерального мыщелка, при сгибании голени до 160-140° этот подвывих внезапно вправляется за счет смещения кзади подвздошно-большеберцового тракта. Вальгусная нагрузка на коленный сустав ускоряет вправление вывиха. При этом у врача появляется ощущение толчка. Отсутствие такого ощущения указывает на отрицательный результат теста (крестообразная связка не повреждена).
Диагностические возможности тестов наиболее велики при застарелых повреждениях крестообразных связок. Тест Лахмана наиболее чувствителен, при свежих повреждениях коленного сустава его диагностическая эффективность достигает 90 %.
Выпот в полость сустава — важный симптом повреждения связок. Необходимо уточнять скорость образования и степень выраженности выпота. Геморрагический выпот свидетельствует о повреждении связок, паракапсульной части мениска, синовиальной оболочки. Появление выпота через 6—12 ч или на 2-е сутки чаще связано с развитием посттравматического синовита и свидетельствует о преимущественном повреждении менисков. При развитии гемартроза в первые 6 ч и его объеме более 40 мл следует ставить диагноз серьезного внутрисуставного повреждения капсульно-связочного аппарата даже без выраженных симптомов нестабильности коленного сустава. Уточняют диагноз при МРТ (рис. 2) и артроскопическом исследовании.
Рис. 2. Магнитно-резонансная томография коленного сустава: а — интакная ПКС; б — поврежденная ПКС
Лечение. Коллатеральные связки, располагаясь в толще мягких тканей, обладают хорошим потенциалом заживления и срастания, поэтому при их повреждении показано неоперативное лечение, заключающееся в пункции коленного сустава и иммобилизации сустава в течение 4—6 недель в шарнирном ортезе, исключающем вальгизирующие и варизирующие нагрузки, или гипсовой повязке. Иммобилизация в шарнирном ортезе по сравнению с гипсовой повязкой позволяет раньше восстановить функцию коленного сустава. После травмы показан покой, аппликации холода (первые 48 ч), придание конечности возвышенного положения. После окончания иммобилизации для восстановления функции коленного сустава назначают ЛФК, массаж, гидрокинезо-терапию, механотерапию, электромиостимуляцию, физиотерапию. Возврат к тяжелому физическому труду и занятиям спортом возможен после достижения полной амплитуды движений в коленном суставе и когда сила всех мышечных групп составляет не менее 90 % по сравнению с интактной конечностью, в среднем через 3—4 месяца.
Показания к оперативному лечению в остром периоде при повреждении коллатеральных связок ставят в случае их отрыва от места анатомического прикрепления с фрагментом кости. Операция заключается в репозиции и фиксации фрагмента кости в анатомическом положении с помощью винтов с зубчатыми шайбами, скобок или трансоссальных швов.
Крестообразные связки только в случае частичного разрыва их волокон и сохранения непрерывности синовиального покрытия обладают весьма незначительным потенциалом сращения. При полном разрыве передней или задней крестообразной связки кровяной сгусток, являющийся субстратом для дальнейшего репаративного процесса, под синовиальной оболочкой не образуется, и волокна связки не срастаются.
Показания к оперативному лечению при повреждении крестообразных связок в остром периоде травмы ставят при отрыве связки в месте ее прикрепления с фрагментом большеберцовой кости и при неустранимой блокаде сустава. Сроки иммобилизации определяются прочностью достигнутой фиксации: при стабильной фиксации в течение 6 недель коленный сустав защищают шарнирным ортезом.
Тем не менее далеко не все пациенты с повреждением крестообразных связок предъявляют жалобы на нестабильность сустава в отдаленном периоде после травмы. Поэтому в остальных случаях следует придерживаться неоперативной тактики лечения:
- первые 2 недели — пункции сустава, гипсовая иммобилизация в положении полного разгибания в коленном суставе, аналгетики, местно — холод;
- с 3-х суток — магнитотерапия или УВЧ, ходьба с дополнительной опорой на костыли и частичной нагрузкой на поврежденную конечность, ЛФК (изометрические упражнения);
- с 3-й по 5-ю неделю — иммобилизация шарнирным ортезом с постепенным увеличением сгибания в суставе, ходьба с полной нагрузкой на поврежденную конечность, занятия ЛФК по закрытой кинетической цепи с постепенно возрастающей нагрузкой;
- с 6-й по 8—10-ю неделю — активные занятия ЛФК, направленные на увеличение силы четырехглавой мышцы бедра, плавание в бассейне, велосипед, тренажеры, дозированные занятия бегом. Во время физической активности и ходьбы сустав дополнительно фиксируют наколенником.
В отдаленном периоде после повреждения крестообразных связок показания к оперативному лечению ставят в случае развития декомпенсированной нестабильности коленного сустава, персистенции синовита и болевого синдрома. Оперативное лечение заключается в пластическом замещении поврежденной крестообразной связки ауто- или аллотрансплантатом. После операции в зависимости от метода фиксации трансплантата используют иммобилизацию шарнирным брейсом или гипсовой повязкой в течение 4—6 недель.
Разрыв всех связок, происходящий при полном вывихе голени, обычно приводит к формированию нестабильного коленного сустава в отдаленном периоде после травмы. По экстренным показаниям под наркозом производят закрытое вправление голени для предотвращения ишемических расстройств в дистальной части конечности. Сохраняющийся подвывих голени, отрыв связок с фрагментами костей, неустранимая блокада, молодой возраст и отсутствие дегенеративно-дистрофического поражения сустава служат показаниями к операции в ближайшем после травмы периоде. Оперативное вмешательство при данных повреждениях направлено на восстановление всех поврежденных структур путем сшивания или пластики разорванных коллатеральных связок, а также ауто- или аллопластики крестообразных связок (рис. 3). После операции конечность в течение 6 нед. фиксируют в циркулярной гипсовой повязке с углом сгибания в коленном суставе 160°. Трудоспособность восстанавливается через 3 мес.
Рис. 3. Пластика передней крестообразной (а) и коллатеральных связок (б-г) коленного сустава
Растяжение или дисторсия – это повреждение тканей (связочного аппарата, сухожилий, мышц), которое не нарушает их анатомическую целостность.
Причиной растяжения являются резкие движения в суставе, выходящие за границы нормальной подвижности. При растяжении происходит надрыв отдельных волокон связок, вследствие чего происходит кровоизлияние в связочный аппарат. Подобная травма возникает, когда на связочный аппарат воздействует нагрузка, превышающая эластичность тканей. Тяжесть растяжений бывает различной и может варьироваться от незначительных повреждений, до разрывов сухожилий или мышц. При чрезмерном действии силы возможен разрыв тканей (связок, мышц, сухожилий).
Чаще всего растяжения фиксируются с суставах нижних конечностей - голеностопном и коленном. Нередко страдают связки в области запястий, когда человек падает на вытянутую руку. Спина, подколенное сухожилие и локоть также оказываются распространенным местом растяжения мышц и сухожилий.
Растяжения выявляются в результате осмотра, пальпации и – при необходимости – рентгеновского снимка повреждённого участка.
Данный вид травмы является самым распространённым на занятиях физической культурой.
1.1.Растяжения связочного аппарата
При растяжениях связочного аппарата наблюдается боль, нарушения функции сустава, припухлость. Особо ярко выражены болезненные ощущения в области суставной щели, в местах прикрепления связок. В большей степени болезненность выражена при повреждении внутрисуставных связок. Функция сустава нарушается вследствие гемартроза.
Симптомы растяжения связок зависят от степени тяжести патологии. Различаются следующие степени:
– разрыв нескольких волокон связки; слабая боль;
– отечность сустава, нетрудоспособность, боль умеренной силы;
– полный разрыв связки, нарушение стабильности сустава, сильная боль.
При растяжениях прежде всего необходимо создать покой для травмированной конечности. Сначала назначается холод, затем тепловые процедуры, массаж и лечебная физкультрура. При гемартрозах производят пункцию сустава. При разрывах и отрывах связочного аппарата необходимо хирургическое лечение или фиксация в гипсовых повязках.
1.2.Растяжения мышц
Растяжения и разрывы мышц (и суставных связок) происходят вследствие резких движений в суставе, приводящих к чрезмерному растягиванию мышц, когда амплитуда движения не совпадает с нормальным направлением сустава.
Такие травмы являются следствием падения, удара, вывиха, неловкого движения. При этом нарушается нормальное положение сустава. Связка, фиксирующая его, растягивается и рвётся.
Растяжения мышц подразделяют на острые и хронические. Первые чаще всего возникают при поднимании тяжестей, а также при травмах и ударах. Вторые встречаются преимущественно у профессиональных спортсменов как следствие повторяющихся сильных движений определённых групп мышц.
При растяжении мышц повреждения бывают трёх степеней тяжести:
– ослабление пораженной мышцы, болезненные сокращения;
– мышечные соединения или сухожилия полностью разорваны, интенсивная боль; поврежденная мышца не сокращается.
Чаще всего мышечная боль появляется у человека после физического перенапряжения, но симптомы растяжения могут проявляться и во время занятия, т.е. при выполнении упражнений. Опасным сигналом является ситуация, когда боль влияет на повседневную физическую активность, делая ее невозможной. В данном случае речь идёт о серьёзном повреждении мышц или сухожилий третьей степени тяжести.
1.3.Растяжения сухожилий
Патология сухожильного аппарата может проявляться в трех формах:
1) тендинит (травма сухожилия, разрушение сосудов, воспаление в тканях);
2) тендиноз (волокна внутри сухожилия не подвергаются воспалению; частичный или полный разрыв сухожилия);
3) теносиновит (воспалительный процесс, протекающий в околосухожильной оболочке).
Растяжения связок и мышц обычно проходят в течение десяти дней. Последствия разрывов беспокоят до четырёх недель. Лечение растяжения зависит от степени его тяжести. Незначительные растяжения можно лечить дома, тогда как сильные повреждения мышц и связок требуют амбулаторного лечения. В течение первых нескольких часов рекомендуется холод, затем тёплые компрессы и горячие ванны. Данная рекомендация носит общий и расплывчатый характер. Для более точных рекомендаций необходимо обратиться за медицинской помощью. Поскольку только исходя из степени травмы, врач может назначить индивидуальное лечение. Однозначно на весь период восстановления исключается физическая нагрузка. При необходимости на травмированный участок накладывается повязка из эластичного бинта. Травмированную конечность лучше держать в приподнятом положении. В процессе лечения растяжений используются медикаментозные препараты, снимающие боль и воспалительный процесс в тканях – мази, гели, инъекции. Также больным рекомендуется массаж и лечебная физкультура. Впоследствии, при физических нагрузках следует избегать повторного растяжения травмированного участка, в противном случае оно может приобрести характер хронического.
Ушибы.
Ушиб – это повреждение тканей без нарушения целостности кожного покрова. При этом разрушается подкожная жировая клетчатка и возникают кровоизлияния с нарушением артериального, венозного кровообращения и лимфотока. Ушиб происходит при ударе или падении на какой-либо твердый предмет. Чаще всего наблюдаются ушибы головы и конечностей. При ушибах возникает разрыв мелких кровеносных и лимфатических сосудов. При кровотечении в ткани образуется гематома.
При ушибе отмечается припухлость, кровоподтек, боль, нарушение функции. Припухлость в месте ушиба зависит от асептического воспаления и нарушения лимфотока. Кровоподтек имеет вид пятна синего цвета, появляется через несколько часов после ушиба. По мере разрушения и рассасывания гемоглобина цвет кровоподтека меняется от багрового через зеленый до желтого. Интенсивность боли зависит от силы удара, сдавления тканей. Функция конечности нарушается при ушибах суставов. При обширных кровоизлияниях страдает общее состояние больного, повышается температура тела в результате всасывания продуктов распада, снижается уровень гемоглобина.
Диагноз ушиба не вызывает затруднений, однако следует исключить возможность сопутствующих повреждений костей. В сомнительных случаях делают рентгенограмму поврежденного участка.
При ушибе необходимо обеспечить покой для поврежденной конечности, временную фиксацию мягкими или твердыми повязками. В первые сутки назначают холод (резиновые пузыри со льдом), в последующие - тепловые процедуры для ускорения рассасывания гематомы. При кровоизлияниях в полости производят пункцию для удаления излившейся крови, после чего в полость сустава вводят 1 % раствор новокаина для обезболивания. Накладывают давящие повязки, которые препятствуют увеличению кровотечения в сустав.
После стихания острых явлений назначают лечебную физкультуру, тепловые процедуры. Трудоспособность после ушибов восстанавливается быстро. Осложнения возникают при инфицировании гематомы и обширном нагноении. Внутрисуставные кровоизлияния приводят к тугоподвижности.
Разрывы
Разрывы мышц возникают при быстром сокращении мышц (внезапное падение) или вследствие чрезмерной нагрузки (подъем тяжестей). У больных, перенесших брюшной тиф, дифтерию, разрыв мышц возможен при незначительной физической нагрузке. Мышца может разорваться полностью (на всю толщину брюшка) или частично. Поэтому данной категории граждан физическая активность противопоказана до полного восстановления организма после болезни.
При разрыве мышц отмечаются боль, кровоизлияния, нарушение функции, деформация.
Диагноз разрыва мышц ставится на основании пальпации - определяется щель между концами разорванной мышцы.
При разрыве мышц назначают покой, давящие повязки; конечность фиксируют в состоянии максимального сближения концов поврежденной мышцы. При значительном диастазе производят оперативное соединение концов мышц с фиксацией конечности гипсовой повязкой на 2-3 недели, после чего назначают лечебную физкультуру и физиотерапевтическое лечение, массаж.
Вывихи
Вывих - смещение суставных концов с повреждением суставной сумки и связочного аппарата. Вывих определяется по кости, расположенной к периферии от сустава. При полном смещении костей говорят о полном вывихе, при частичном соприкосновении - о подвывихе. Вывихи встречаются реже, чем переломы костей. Различают вывихи врожденные и приобретенные (травматические), привычные и патологические. В процессе занятий физической культурой вывихи, хоть и не часто, но всё же встречаются. В данном случае речь идёт о приобретённом (травматическом) вывихе.
Травматические вывихи возникают, как правило, при непрямой травме. Повреждаются суставная сумка и окружающие ткани. Разрыв капсулы сустава происходит обычно в определенном месте. Вывих может быть осложненным, когда повреждаются сосуды, нервные стволы, мышцы или кости. Если произошел разрыв кожи, вывих называют открытым. При вывихах обычно наблюдается кровоизлияние в полость сустава и окружающие ткани, быстро наступает ретракция мышц.
Для вывиха характерны следующие типичные симптомы:
- деформация области сустава, обусловленная смещением суставных концов, отеком, кровоизлиянием в мягкие ткани;
- нехарактерное положение конечности;
- ограничение движений в суставе, причем активные движения почти полностью отсутствуют, а пассивные резко ограничены;
- резкая боль в покое и при попытке движения;
- укорочение или удлинение конечности, смещение дистальной части конечности;
- нахождение суставного конца вне суставной впадины.
Возможно повреждение сосудов и нервов, поэтому исследование пульса и чувствительности, движения пальцев обязательны. Рентгенологическое исследование при вывихах необходимо как для уточнения характера вывиха, так и для выявления сопутствующего повреждения костей.
Лечение вывиха заключается во вправлении суставных поверхностей, фиксации и последующей лечебной физкультуре. Необходимо произвести его своевременно, иначе развивается мышечная ретракция.
Трещины в кости
Самым первым сигналом трещины в кости является боль. Обычно она острая и пронзительная, иногда покалывающая, тупая и пульсирующая (в состоянии покоя). Еще один типичный симптом ‒ болезненность во время прикасания. Место, в котором вероятна трещина в кости, опухает и краснеет. Припухание приходит не сразу, а лишь спустя сутки и даже более. Именно поэтому трещину часто путают с сильным ушибом (и в том, и в этом случаях играют роль болезненные ощущения). Подвижность ограничивается редко, но опять-таки сопровождается выраженным болевым синдромом. Боль возникает даже при легком касании. Любое повреждение в этом случае (будь то перелом или только трещина) нарушает целостность надкостницы, в которой болевых рецепторов очень много. При давлении на кость в продольном направлении возникает резкая и острая боль. Именно это и говорит о повреждении. Ступить на ногу или опереться на руку очень сложно. Наиболее часто встречаются трещины костей черепа (сопровождается, как правило, сотрясениями мозга) и ребер (проявляется, как длительная боль в груди, особенно усиливающаяся на вдохе). Чуть реже ‒ в конечностях.
Если возникло подозрение на то, что трещина кости все же есть, необходимо срочно обращаться в больницу за помощью. Лечение должно только под наблюдением врача. Диагноз должен быть подтверждён рентгеновским снимком, поскольку и трещина кости, и перелом (скрытый) довольно схожи между собой, но, несмотря на похожую терапию, требуют разного отношения. При переломах могут быть смещения, которые видны только на снимках. А это значит, что требуется уже более серьезный подход. Неправильное срастание грозит серьезными последствиями. Кроме того, возможно наличие осколков. Все это вполне может привести к развитию артрита, нарушению двигательных функций и даже эмболии. Может возникнуть необходимость остеотомии (кость снова ломают для того, чтобы "поставить" ее правильно. Поэтому важно не откладывать обследование и точно выяснить, что именно произошло с костью. От этого зависит дальнейшее лечение.
В промежутке между повреждением конечности и обследованием у врача можно наложить холодный компресс или лед, поскольку низкая температура несколько уменьшит отек и снимет боль.
Лечение трещин костей предполагает полный покой и полноценный отдых пораженного участка. Лекарственные препараты при этом не используют. Довольно часто для фиксации травмированной конечности применяют гипсовую повязку. Пациенты при этом должны соблюдать постельный режим. В некоторых случаях назначаются витаминные комплексы, в состав которых входит кальций, поскольку именно этот элемент способствует более быстрому укреплению и росту костной ткани.
Переломы
Перелом - полное нарушение целости кости под действием различных факторов. При переломах практически всегда повреждаются окружающие ткани: мышцы, сосуды, нервы.
Различают переломы врожденные и приобретенные. Врожденные переломы зависят от неполноценной структуры костей плода и часто бывают множественными.
Приобретенные переломы составляют основную группу и делятся на травматические и патологические. В процессе занятий физической культурой крайне редко, но возможны травматические переломы.
Травматические переломы происходят при воздействии внешней силы на здоровую кость. Повреждения трубчатых костей составляют приблизительно 80% всех переломов. Переломы с повреждением кожных покровов называются открытыми, если кожные покровы целы - закрытыми.
По локализации принято выделять эпифизарные, метафизарные, диафизарные переломы.
Эпифизарные переломы (внутрисуставные) сопровождаются разрывом связок, капсулы, сустава и смещением костных отломков, повреждением суставных поверхностей. Это наиболее тяжелые виды перелома. Перелом по линии эпифизарного хряща называют эпифизеолизом. Такой вид перелома чаще возникает у детей (плечевая, лучевая и большеберцовая кости).
Метафизарный перелом (околосуставной) возникает в зоне с тонким кортикальным слоем, часто бывает вколоченным, смещение отломков отсутствует, периферический отломок внедряется в центральный.
Диафизарные переломы возникают в средней части кости, причем степень повреждения зависит от характера внешнего воздействия. Это наиболее часто встречающийся вид перелома.
В зависимости от механизма травмы переломы принято делить на переломы от сдавления или сжатия, переломы от сгибания, скручивания, отрывные переломы и переломы в результате сдвига.
В основе каждого перелома лежит определенный механизм, хотя нередки случаи комбинированного воздействия. Перелом от сдавления или сжатия происходит обычно в метадиафизарной части кости и сопровождается внедрением диафиза в эпифизарную часть. Наиболее частый вид такого перелома - перелом в области шейки плеча.
Типичным переломом от сжатия является перелом тела позвонка, при котором происходит сплющивание тела позвонков.
Переломы от сгибания под действием прямой и непрямой силы сопровождаются поперечным разрывом на выпуклой стороне с распространением в стороны и образованием треугольного осколка. У детей при этом возникает поднадкостничный перелом без смещения отломков.
Перелом от скручивания происходит при повороте кости вокруг продольной оси, линия перелома проходит вдали от точки приложения силы при фиксации одного из концов кости. Эти переломы называют также торсионными, винтообразными, спиральными.
Отрывные переломы возникают при сильном мышечном напряжении и сопровождаются отрывом костных фрагментов, к которым крепятся мышцы; встречаются в области надмыщелков плеча, надколенника, лодыжек.
Переломы в результате сдвига возникают при действии прямой силы и образуется поперечная плоскость излома. Механизм перелома в известной степени предопределяет направление плоскости перелома по отношению к оси кости.
Различают переломы со смещением и без смещения отломков. Смещения бывают: по ширине, по длине, под углом, по периферии, ротационные. Смещение отломков происходит в результате действия силы, вызвавшей перелом, сокращения мышц, прикрепленных к центральному и периферическому отломкам.
Выделяют также одиночные и множественные переломы. При множественных переломах повреждается несколько костей или одна в нескольких местах. Переломы называются оскольчатыми, если имеется три или более отломков, эти переломы наиболее характерны для огнестрельных ранений. Осложненными считаются переломы, при которых отломки кости наносят повреждение органам.
Таким образом, для оценки тяжести повреждения, назначения лечения и прогноза при каждом переломе следует отметить, является он открытым или закрытым, оценить линию перелома, смещение отломков, вовлечение в процесс суставных поверхностей, а также повреждение внутренних органов.
Какой бы ни был характер травмы, полученной на занятии, необходимо обратиться к врачу за своевременной консультацией и помощью. При явно выраженных тяжёлых повреждениях срочное обращение в медицинское учреждение становится жизненно необходимым.
Травма всегда сопровождается нарушением привычного общего состояния пострадавшего и может приводить к возникновению различных патологических состояний, поскольку сопровождается болью, иногда кровопотерей, нарушением функций повреждённых органов, отрицательными эмоциями, повышено возбудимым психологическим состоянием – страхом, паникой и т.д.
Одним из наиболее частых сопутствующих реакций организма на спортивную травму является обморок.Он представляет собой кратковременную (от одной до пяти минут) потерю сознания из-за быстро наступившего малокровия головного мозга. Подобные проявления могут быть следствием испуга, острой боли и даже изменения положения тела в пространстве (например, с горизонтального на вертикальное). Они сопровождаются побледнением кожных покровов, выделением холодного пота, потерей сознания. Зрачки при этом сужаются, пульс замедляется, артериальное давление понижается. Опасными предобморочными симптомами считаются головокружение, тошнота, звон в ушах, ослабление, ухудшение зрения. При обмороке больного следует уложить в горизонтальное положение, приподнять ноги, устранить факторы, мешающие свободному дыханию. Для расширения сосудов головного мозга дать вдохнуть нашатырный спирт.
Также следует рассмотреть такое понятие как травматический шок. Он возникает в организме в качестве ответной реакции на сильное механическое повреждение тканей и органов. При его наступлении нарушаются нервная регуляция, дыхание и обменные процессы. Т.е. наблюдается постепенно нарастающее угнетение основных жизненно важных функций. При спортивных травмах травматический шок может иметь место при множественных переломах, при открытых переломах, при повреждении внутренних органов. Это состояние крайне опасно тем, что при неблагоприятном стечении обстоятельств может приводить к клинической смерти. Поэтому при малейшем подозрении на него, следует немедленно вызвать бригаду скорой помощи.
В заключении следует заметить, что при всём многообразии видов травм, на занятиях физической культурой они, к счастью, встречаются не часто. И возникают преимущественно в силу недостаточно ответственного отношения занимающегося к своему здоровью, а также из-за пренебрежения элементарными правилами техники безопасности.
Контрольные вопросы.
1. Какие виды спортивных травм Вам известны?
2. Дайте краткую характеристику каждой из известных Вам спортивных травм.
Читайте также:


