Травмы костей и связочного аппарата
Растяжение или дисторсия – это повреждение тканей (связочного аппарата, сухожилий, мышц), которое не нарушает их анатомическую целостность.
Причиной растяжения являются резкие движения в суставе, выходящие за границы нормальной подвижности. При растяжении происходит надрыв отдельных волокон связок, вследствие чего происходит кровоизлияние в связочный аппарат. Подобная травма возникает, когда на связочный аппарат воздействует нагрузка, превышающая эластичность тканей. Тяжесть растяжений бывает различной и может варьироваться от незначительных повреждений, до разрывов сухожилий или мышц. При чрезмерном действии силы возможен разрыв тканей (связок, мышц, сухожилий).
Чаще всего растяжения фиксируются с суставах нижних конечностей - голеностопном и коленном. Нередко страдают связки в области запястий, когда человек падает на вытянутую руку. Спина, подколенное сухожилие и локоть также оказываются распространенным местом растяжения мышц и сухожилий.
Растяжения выявляются в результате осмотра, пальпации и – при необходимости – рентгеновского снимка повреждённого участка.
Данный вид травмы является самым распространённым на занятиях физической культурой.
1.1.Растяжения связочного аппарата
При растяжениях связочного аппарата наблюдается боль, нарушения функции сустава, припухлость. Особо ярко выражены болезненные ощущения в области суставной щели, в местах прикрепления связок. В большей степени болезненность выражена при повреждении внутрисуставных связок. Функция сустава нарушается вследствие гемартроза.
Симптомы растяжения связок зависят от степени тяжести патологии. Различаются следующие степени:
– разрыв нескольких волокон связки; слабая боль;
– отечность сустава, нетрудоспособность, боль умеренной силы;
– полный разрыв связки, нарушение стабильности сустава, сильная боль.
При растяжениях прежде всего необходимо создать покой для травмированной конечности. Сначала назначается холод, затем тепловые процедуры, массаж и лечебная физкультрура. При гемартрозах производят пункцию сустава. При разрывах и отрывах связочного аппарата необходимо хирургическое лечение или фиксация в гипсовых повязках.
1.2.Растяжения мышц
Растяжения и разрывы мышц (и суставных связок) происходят вследствие резких движений в суставе, приводящих к чрезмерному растягиванию мышц, когда амплитуда движения не совпадает с нормальным направлением сустава.
Такие травмы являются следствием падения, удара, вывиха, неловкого движения. При этом нарушается нормальное положение сустава. Связка, фиксирующая его, растягивается и рвётся.
Растяжения мышц подразделяют на острые и хронические. Первые чаще всего возникают при поднимании тяжестей, а также при травмах и ударах. Вторые встречаются преимущественно у профессиональных спортсменов как следствие повторяющихся сильных движений определённых групп мышц.
При растяжении мышц повреждения бывают трёх степеней тяжести:
– ослабление пораженной мышцы, болезненные сокращения;
– мышечные соединения или сухожилия полностью разорваны, интенсивная боль; поврежденная мышца не сокращается.
Чаще всего мышечная боль появляется у человека после физического перенапряжения, но симптомы растяжения могут проявляться и во время занятия, т.е. при выполнении упражнений. Опасным сигналом является ситуация, когда боль влияет на повседневную физическую активность, делая ее невозможной. В данном случае речь идёт о серьёзном повреждении мышц или сухожилий третьей степени тяжести.
1.3.Растяжения сухожилий
Патология сухожильного аппарата может проявляться в трех формах:
1) тендинит (травма сухожилия, разрушение сосудов, воспаление в тканях);
2) тендиноз (волокна внутри сухожилия не подвергаются воспалению; частичный или полный разрыв сухожилия);
3) теносиновит (воспалительный процесс, протекающий в околосухожильной оболочке).
Растяжения связок и мышц обычно проходят в течение десяти дней. Последствия разрывов беспокоят до четырёх недель. Лечение растяжения зависит от степени его тяжести. Незначительные растяжения можно лечить дома, тогда как сильные повреждения мышц и связок требуют амбулаторного лечения. В течение первых нескольких часов рекомендуется холод, затем тёплые компрессы и горячие ванны. Данная рекомендация носит общий и расплывчатый характер. Для более точных рекомендаций необходимо обратиться за медицинской помощью. Поскольку только исходя из степени травмы, врач может назначить индивидуальное лечение. Однозначно на весь период восстановления исключается физическая нагрузка. При необходимости на травмированный участок накладывается повязка из эластичного бинта. Травмированную конечность лучше держать в приподнятом положении. В процессе лечения растяжений используются медикаментозные препараты, снимающие боль и воспалительный процесс в тканях – мази, гели, инъекции. Также больным рекомендуется массаж и лечебная физкультура. Впоследствии, при физических нагрузках следует избегать повторного растяжения травмированного участка, в противном случае оно может приобрести характер хронического.
Ушибы.
Ушиб – это повреждение тканей без нарушения целостности кожного покрова. При этом разрушается подкожная жировая клетчатка и возникают кровоизлияния с нарушением артериального, венозного кровообращения и лимфотока. Ушиб происходит при ударе или падении на какой-либо твердый предмет. Чаще всего наблюдаются ушибы головы и конечностей. При ушибах возникает разрыв мелких кровеносных и лимфатических сосудов. При кровотечении в ткани образуется гематома.
При ушибе отмечается припухлость, кровоподтек, боль, нарушение функции. Припухлость в месте ушиба зависит от асептического воспаления и нарушения лимфотока. Кровоподтек имеет вид пятна синего цвета, появляется через несколько часов после ушиба. По мере разрушения и рассасывания гемоглобина цвет кровоподтека меняется от багрового через зеленый до желтого. Интенсивность боли зависит от силы удара, сдавления тканей. Функция конечности нарушается при ушибах суставов. При обширных кровоизлияниях страдает общее состояние больного, повышается температура тела в результате всасывания продуктов распада, снижается уровень гемоглобина.
Диагноз ушиба не вызывает затруднений, однако следует исключить возможность сопутствующих повреждений костей. В сомнительных случаях делают рентгенограмму поврежденного участка.
При ушибе необходимо обеспечить покой для поврежденной конечности, временную фиксацию мягкими или твердыми повязками. В первые сутки назначают холод (резиновые пузыри со льдом), в последующие - тепловые процедуры для ускорения рассасывания гематомы. При кровоизлияниях в полости производят пункцию для удаления излившейся крови, после чего в полость сустава вводят 1 % раствор новокаина для обезболивания. Накладывают давящие повязки, которые препятствуют увеличению кровотечения в сустав.
После стихания острых явлений назначают лечебную физкультуру, тепловые процедуры. Трудоспособность после ушибов восстанавливается быстро. Осложнения возникают при инфицировании гематомы и обширном нагноении. Внутрисуставные кровоизлияния приводят к тугоподвижности.
Разрывы
Разрывы мышц возникают при быстром сокращении мышц (внезапное падение) или вследствие чрезмерной нагрузки (подъем тяжестей). У больных, перенесших брюшной тиф, дифтерию, разрыв мышц возможен при незначительной физической нагрузке. Мышца может разорваться полностью (на всю толщину брюшка) или частично. Поэтому данной категории граждан физическая активность противопоказана до полного восстановления организма после болезни.
При разрыве мышц отмечаются боль, кровоизлияния, нарушение функции, деформация.
Диагноз разрыва мышц ставится на основании пальпации - определяется щель между концами разорванной мышцы.
При разрыве мышц назначают покой, давящие повязки; конечность фиксируют в состоянии максимального сближения концов поврежденной мышцы. При значительном диастазе производят оперативное соединение концов мышц с фиксацией конечности гипсовой повязкой на 2-3 недели, после чего назначают лечебную физкультуру и физиотерапевтическое лечение, массаж.
Вывихи
Вывих - смещение суставных концов с повреждением суставной сумки и связочного аппарата. Вывих определяется по кости, расположенной к периферии от сустава. При полном смещении костей говорят о полном вывихе, при частичном соприкосновении - о подвывихе. Вывихи встречаются реже, чем переломы костей. Различают вывихи врожденные и приобретенные (травматические), привычные и патологические. В процессе занятий физической культурой вывихи, хоть и не часто, но всё же встречаются. В данном случае речь идёт о приобретённом (травматическом) вывихе.
Травматические вывихи возникают, как правило, при непрямой травме. Повреждаются суставная сумка и окружающие ткани. Разрыв капсулы сустава происходит обычно в определенном месте. Вывих может быть осложненным, когда повреждаются сосуды, нервные стволы, мышцы или кости. Если произошел разрыв кожи, вывих называют открытым. При вывихах обычно наблюдается кровоизлияние в полость сустава и окружающие ткани, быстро наступает ретракция мышц.
Для вывиха характерны следующие типичные симптомы:
- деформация области сустава, обусловленная смещением суставных концов, отеком, кровоизлиянием в мягкие ткани;
- нехарактерное положение конечности;
- ограничение движений в суставе, причем активные движения почти полностью отсутствуют, а пассивные резко ограничены;
- резкая боль в покое и при попытке движения;
- укорочение или удлинение конечности, смещение дистальной части конечности;
- нахождение суставного конца вне суставной впадины.
Возможно повреждение сосудов и нервов, поэтому исследование пульса и чувствительности, движения пальцев обязательны. Рентгенологическое исследование при вывихах необходимо как для уточнения характера вывиха, так и для выявления сопутствующего повреждения костей.
Лечение вывиха заключается во вправлении суставных поверхностей, фиксации и последующей лечебной физкультуре. Необходимо произвести его своевременно, иначе развивается мышечная ретракция.
Трещины в кости
Самым первым сигналом трещины в кости является боль. Обычно она острая и пронзительная, иногда покалывающая, тупая и пульсирующая (в состоянии покоя). Еще один типичный симптом ‒ болезненность во время прикасания. Место, в котором вероятна трещина в кости, опухает и краснеет. Припухание приходит не сразу, а лишь спустя сутки и даже более. Именно поэтому трещину часто путают с сильным ушибом (и в том, и в этом случаях играют роль болезненные ощущения). Подвижность ограничивается редко, но опять-таки сопровождается выраженным болевым синдромом. Боль возникает даже при легком касании. Любое повреждение в этом случае (будь то перелом или только трещина) нарушает целостность надкостницы, в которой болевых рецепторов очень много. При давлении на кость в продольном направлении возникает резкая и острая боль. Именно это и говорит о повреждении. Ступить на ногу или опереться на руку очень сложно. Наиболее часто встречаются трещины костей черепа (сопровождается, как правило, сотрясениями мозга) и ребер (проявляется, как длительная боль в груди, особенно усиливающаяся на вдохе). Чуть реже ‒ в конечностях.
Если возникло подозрение на то, что трещина кости все же есть, необходимо срочно обращаться в больницу за помощью. Лечение должно только под наблюдением врача. Диагноз должен быть подтверждён рентгеновским снимком, поскольку и трещина кости, и перелом (скрытый) довольно схожи между собой, но, несмотря на похожую терапию, требуют разного отношения. При переломах могут быть смещения, которые видны только на снимках. А это значит, что требуется уже более серьезный подход. Неправильное срастание грозит серьезными последствиями. Кроме того, возможно наличие осколков. Все это вполне может привести к развитию артрита, нарушению двигательных функций и даже эмболии. Может возникнуть необходимость остеотомии (кость снова ломают для того, чтобы "поставить" ее правильно. Поэтому важно не откладывать обследование и точно выяснить, что именно произошло с костью. От этого зависит дальнейшее лечение.
В промежутке между повреждением конечности и обследованием у врача можно наложить холодный компресс или лед, поскольку низкая температура несколько уменьшит отек и снимет боль.
Лечение трещин костей предполагает полный покой и полноценный отдых пораженного участка. Лекарственные препараты при этом не используют. Довольно часто для фиксации травмированной конечности применяют гипсовую повязку. Пациенты при этом должны соблюдать постельный режим. В некоторых случаях назначаются витаминные комплексы, в состав которых входит кальций, поскольку именно этот элемент способствует более быстрому укреплению и росту костной ткани.
Переломы
Перелом - полное нарушение целости кости под действием различных факторов. При переломах практически всегда повреждаются окружающие ткани: мышцы, сосуды, нервы.
Различают переломы врожденные и приобретенные. Врожденные переломы зависят от неполноценной структуры костей плода и часто бывают множественными.
Приобретенные переломы составляют основную группу и делятся на травматические и патологические. В процессе занятий физической культурой крайне редко, но возможны травматические переломы.
Травматические переломы происходят при воздействии внешней силы на здоровую кость. Повреждения трубчатых костей составляют приблизительно 80% всех переломов. Переломы с повреждением кожных покровов называются открытыми, если кожные покровы целы - закрытыми.
По локализации принято выделять эпифизарные, метафизарные, диафизарные переломы.
Эпифизарные переломы (внутрисуставные) сопровождаются разрывом связок, капсулы, сустава и смещением костных отломков, повреждением суставных поверхностей. Это наиболее тяжелые виды перелома. Перелом по линии эпифизарного хряща называют эпифизеолизом. Такой вид перелома чаще возникает у детей (плечевая, лучевая и большеберцовая кости).
Метафизарный перелом (околосуставной) возникает в зоне с тонким кортикальным слоем, часто бывает вколоченным, смещение отломков отсутствует, периферический отломок внедряется в центральный.
Диафизарные переломы возникают в средней части кости, причем степень повреждения зависит от характера внешнего воздействия. Это наиболее часто встречающийся вид перелома.
В зависимости от механизма травмы переломы принято делить на переломы от сдавления или сжатия, переломы от сгибания, скручивания, отрывные переломы и переломы в результате сдвига.
В основе каждого перелома лежит определенный механизм, хотя нередки случаи комбинированного воздействия. Перелом от сдавления или сжатия происходит обычно в метадиафизарной части кости и сопровождается внедрением диафиза в эпифизарную часть. Наиболее частый вид такого перелома - перелом в области шейки плеча.
Типичным переломом от сжатия является перелом тела позвонка, при котором происходит сплющивание тела позвонков.
Переломы от сгибания под действием прямой и непрямой силы сопровождаются поперечным разрывом на выпуклой стороне с распространением в стороны и образованием треугольного осколка. У детей при этом возникает поднадкостничный перелом без смещения отломков.
Перелом от скручивания происходит при повороте кости вокруг продольной оси, линия перелома проходит вдали от точки приложения силы при фиксации одного из концов кости. Эти переломы называют также торсионными, винтообразными, спиральными.
Отрывные переломы возникают при сильном мышечном напряжении и сопровождаются отрывом костных фрагментов, к которым крепятся мышцы; встречаются в области надмыщелков плеча, надколенника, лодыжек.
Переломы в результате сдвига возникают при действии прямой силы и образуется поперечная плоскость излома. Механизм перелома в известной степени предопределяет направление плоскости перелома по отношению к оси кости.
Различают переломы со смещением и без смещения отломков. Смещения бывают: по ширине, по длине, под углом, по периферии, ротационные. Смещение отломков происходит в результате действия силы, вызвавшей перелом, сокращения мышц, прикрепленных к центральному и периферическому отломкам.
Выделяют также одиночные и множественные переломы. При множественных переломах повреждается несколько костей или одна в нескольких местах. Переломы называются оскольчатыми, если имеется три или более отломков, эти переломы наиболее характерны для огнестрельных ранений. Осложненными считаются переломы, при которых отломки кости наносят повреждение органам.
Таким образом, для оценки тяжести повреждения, назначения лечения и прогноза при каждом переломе следует отметить, является он открытым или закрытым, оценить линию перелома, смещение отломков, вовлечение в процесс суставных поверхностей, а также повреждение внутренних органов.
Какой бы ни был характер травмы, полученной на занятии, необходимо обратиться к врачу за своевременной консультацией и помощью. При явно выраженных тяжёлых повреждениях срочное обращение в медицинское учреждение становится жизненно необходимым.
Травма всегда сопровождается нарушением привычного общего состояния пострадавшего и может приводить к возникновению различных патологических состояний, поскольку сопровождается болью, иногда кровопотерей, нарушением функций повреждённых органов, отрицательными эмоциями, повышено возбудимым психологическим состоянием – страхом, паникой и т.д.
Одним из наиболее частых сопутствующих реакций организма на спортивную травму является обморок.Он представляет собой кратковременную (от одной до пяти минут) потерю сознания из-за быстро наступившего малокровия головного мозга. Подобные проявления могут быть следствием испуга, острой боли и даже изменения положения тела в пространстве (например, с горизонтального на вертикальное). Они сопровождаются побледнением кожных покровов, выделением холодного пота, потерей сознания. Зрачки при этом сужаются, пульс замедляется, артериальное давление понижается. Опасными предобморочными симптомами считаются головокружение, тошнота, звон в ушах, ослабление, ухудшение зрения. При обмороке больного следует уложить в горизонтальное положение, приподнять ноги, устранить факторы, мешающие свободному дыханию. Для расширения сосудов головного мозга дать вдохнуть нашатырный спирт.
Также следует рассмотреть такое понятие как травматический шок. Он возникает в организме в качестве ответной реакции на сильное механическое повреждение тканей и органов. При его наступлении нарушаются нервная регуляция, дыхание и обменные процессы. Т.е. наблюдается постепенно нарастающее угнетение основных жизненно важных функций. При спортивных травмах травматический шок может иметь место при множественных переломах, при открытых переломах, при повреждении внутренних органов. Это состояние крайне опасно тем, что при неблагоприятном стечении обстоятельств может приводить к клинической смерти. Поэтому при малейшем подозрении на него, следует немедленно вызвать бригаду скорой помощи.
В заключении следует заметить, что при всём многообразии видов травм, на занятиях физической культурой они, к счастью, встречаются не часто. И возникают преимущественно в силу недостаточно ответственного отношения занимающегося к своему здоровью, а также из-за пренебрежения элементарными правилами техники безопасности.
Контрольные вопросы.
1. Какие виды спортивных травм Вам известны?
2. Дайте краткую характеристику каждой из известных Вам спортивных травм.
Одномоментное внезапное воздействие на организм внешнего фактора (острая травма) вызывает в тканях и органах анатомические или функциональные нарушения, которые сопровождаются местной и общей реакцией, болевым синдромом. В зависимости от характера повреждаемой ткани различают кожные (ушибы, раны и др.), подкожные (разрывы связок, переломы костей и др.) и полостные повреждения (ушибы, кровоизлияния, ранения груди и живота, суставов и др.). Подавляющее большинство спортивных повреждений - это легкие повреждения (растяжения, ушибы, ссадины), которые требуют правильной первой помощи и в дальнейшем тщательного амбулаторного (или домашнего) и реже - стационарного лечения. Травма хроническая действует медленно. При этом сила ее в каждом отдельном случае не настолько велика, чтобы вызвать изменения в организме, но, повторяясь изо дня в день и вызывая местную и общую реакции, хроническая травма, в конце концов, приводит к стойким изменениям в организме, как местного, так и общего характера.
Наиболее тяжелой травмой в спорте можно считать перелом костей, на примере которого можно легко продемонстрировать степень заинтересованности всех систем организма. В ответ на повреждение кости возникают не только местные, но и выраженные общие изменения, нарушается гомеостаз. В 1 стадию (катаболическую), которая длится 2-3 недели, преобладают процессы распада. Они не ограничиваются местом повреждения, а протекают во всех органах и системах, доминируют над анаболическими изменениями. Уже в первые часы после травмы функция щитовидной железы снижается под влиянием уменьшения секреции тиреотропного гормона в гипофизе и резкого усиления выброса в кровь кортизона и АКТГ. Уменьшение образования тироксина щитовидной железой компенсируется его активацией на периферии и избыточным содержанием гормонов надпочечников, что обусловливает усиление катаболических процессов. Происходит также угнетение секреции гонадотропных гормонов и подавление инсулярного аппарата поджелудочной железы. В этот период определяется резистентная гипергликемия.
Парентеральное введение инсулина не приводит к снижению сахара в крови. В 2 раза увеличивается концентрация липидов, резко повышается активность липазы и содержание жирных кислот. Нарушается обмен углеводов, витаминов, гликопротеидов и активность ферментов. В той или иной степени проявляется деминерализация костей как в месте перелома, так и в других костях: общее количество кальция в сыворотке крови увеличивается, содержание фосфора в крови при открытых и множественных повреждениях костей значительно увеличивается.
Разрушение белка при переломе кости приводит к развитию аутолитических (разрушительных) процессов. О резкой активности протеолиза в катаболическую фазу синдрома перелома остей можно судить по высокому выведению азота с мочой - 25-30 г (отрицательный баланс азота). Состояние белкового обмена в организме чрезвычайно важно для репаративной регенерации кости, так как процесс образования регенерата зависит от темпов восстановления полноценного белкового синтеза.
Во 2-й стадии (анаболическая) доминируют реакции синтеза, как в области перелома, так и на расстоянии от него в других органах и системах. Отрицательный баланс азота сменяется положительным (свидетельство преобладания синтеза протеинов). Поэтому во вторую фазу синдрома перелома целесообразна диета с повышенным содержанием серосодержащего белка (до 190 г в сутки), включающая метионин (не менее 5 г в сутки) и цистеин (3 г в сутки). Имеется разница в содержании кальция в венозной крови сломанной и здоровой конечности. Биологическим критерием консолидирующего перелома является большее содержание ионов кальция в крови, оттекающей от места перелома, чем в венозной крови здоровой конечности. Этот признак предшествует рентгенологическому выявлению костной мозоли. Восстановительный период после травмы протекает под постоянным контролем и влиянием центральной нервной системы. Этот период во многом напоминает обычный послеоперационный период с той только разницей, что случайная травма часто бывает гораздо тяжелее и серьезнее операционной травмы, так как она происходит неожиданно, а потому сопровождается психическим потрясением, однако организм пострадавшего обычно не истощен.
Все вышеуказанные обстоятельства диктуют необходимость учета общих и местных реакций организма атлета на полученное повреждение.
По характеру повреждения кожных покровов и наружных слизистых оболочек принято различать открытые (с нарушением целостности покровных тканей) и закрытые (без нарушения целостности покровных тканей) повреждения.
К закрытым повреждениям относят ушибы, растяжения и разрывы связочного аппарата, мышц и сухожилий, вывихи, переломы костей, повреждения менисков коленного сустава, существенно реже встречаются закрытые травмы магистральных сосудов и периферических нервов.
При открытых травмах также могут возникать повреждения всех указанных выше структур. При этом выделяются первично открытые повреждения, при которых повреждение кожи обусловлено непосредственным действием травмирующего агента, и вторично открытые повреждения, когда повреждение покровных тканей обусловлено их перфорацией смещенными костными фрагментами изнутри.
Ушибы мягких тканей возникают вследствие кратковременного повреждения твердыми предметами (от прямого контакта с другим спортсменом или с твердой поверхностью) и характеризуются локальной болезненностью, умеренной отечностью зоны повреждения. Отек и боль могут усиливаться на протяжении нескольких часов или дней. Возможно возникновение кровоподтеков. При этом важно исключить признаки более тяжелых повреждений, методы, диагностики которых описаны в соответствующих разделах.
Ушибы чаще возникают над костными выступами. Боль является первостепенной причиной спортивной нетрудоспособности. Лечение направлено на купирование боли, поддержание гибкости и силы до исчезновения симптомов. Компартмент-синдром и оссифицирующий миозит могут быть ранними и поздними осложнениями ушибов.
Не существует специальных тестов для диагностики ушиба. Следует, однако, заподозрить компартмент-синдром при значительном отеке. В этом случае следует прибегнуть к измерению давления внутри мышечного футляра (компартмента). Это в особенности относится к проксимальной части бедра и даже к ягодичной области, а также голени. Повышенные показатели давления, которые служат основанием для лечения, должны трактоваться согласно общим принципам для компартмента синдрома. Они включают давление выше 30 мм рт.ст. или давление в пределах 30 мм рт.ст. от диастолического артериального давления. Однако следует отметить, что даже при повышенном давлении внутри компартмента эти повреждения могут лечиться под наблюдением консервативными мероприятиями с хорошими результатами. Показаниями к проведению хирургической декомпрессии (фасциотомии) является не корригируемое консервативными мероприятиями повышение субфасциального давления, которое проявляется интенсивным болевым синдромом, появлением парциального пареза заинтересованной группы мышц, гипостезией, снижением пульса на периферических артериях дистальнее зоны повреждения.
В остром периоде рентгенографическое исследование выполняется для исключения перелома. Ушибы не имеют каких-либо рентгенографических признаков. Единственной по лезной методикой визуализации в этом случае является получение изображений с помощью магнитного резонанса (МРТ - магнитно-резонансная томография) (рис.7.28). Она может определить гематому или перелом, который не виден на обычной рентгенограмме. Однако, как правило, этот метод не очень полезен в остром периоде и может быть использован у пациентов, у которых не наблюдается клинического улучшения после первоначальных консервативных мероприятий.
Первая помощь при ушибах заключается в обезболивании хладагентами места контузии, иммобилизации, как правило, мягкой бинтовой или лейкопластырной повязкой, обеспечении функционального покоя травмированному сегменту. Местное охлаждение следует проводить на протяжении первых часов для профилактики формирования выраженного кровоизлияния посредством прикладывания хладпакетов на 20-30 мин с интервалами в 1 ч. Положительный эффект дают многокомпонентные мази, в состав которых входят местные анестетики и противовоспалительные средства. Через 2-3 суток целесообразно назначение местного тепла, физиотерапевтических средств - диадинамотерапии, ультразвука, электрофореза новокаина, ультрафиолетового облучения и магнитотерапии.
Следует уделить внимание реабилитационным мероприятиям, направленным на восстановление объема движений и пассивного растяжения мышц. К этим упражнениям вначале можно приступить путем обездвиживания пострадавшей мышечной группы в удлиненном или растянутом состоянии. Одновременно с режимом растяжения окружающие мышечные группы укрепляются.
Хирургическое вмешательство обычно не применяется при ушибах. Тем не менее, иногда гематома требует хирургической декомпрессии или компартмент синдром может быть показанием к фасциотомиям.
У некоторых пациентов может наблюдаться значительный отек или отсутствовать прогресс от консервативного лечения, что может быть обусловлено значительной гематомой, препятствующей быстрому улучшению. В подобных ситуациях необходимо выполнить УЗИ или МРТ диагностику и аспирировать гематому.
Прогноз для восстановления общей и спортивной трудоспособности при ушибах благоприятный.
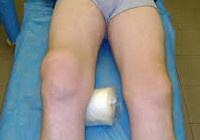
Большие проблемы могут возникать при ушибах суставов, осложняющихся гемартрозом (кровоизлиянием в суставную полость). Клиническая картина таких повреждений характеризуется резкой, нарастающей болью в суставе, ограничением его функции. Контуры сустава сглажены, пальпаторно может определяться флюктуация. При такой картине обязательно выполнение полноценной иммобилизации шинами или ортезами, обязательным является проведение рентгенологического исследования, которое по показаниям может быть дополнено ультразвуковыми и МРТ исследованиями. При нарастании объема содержимого сустава показана его лечебно-диагностическая пункция. Длительность восстановительного периода определяется степенью повреждения сумочно-связочного аппарата сустава. Прогноз при этом виде травм относительно благоприятный.

Травмы суставов – большая группа повреждений, различающихся по последствиям и степени тяжести. Включает в себя ушибы, повреждения связок, вывихи и внутрисуставные переломы. Причиной может стать бытовая или спортивная травма, ДТП, криминальный инцидент, несчастный случай на производстве, промышленная или природная катастрофа. Самые постоянные симптомы – боль, отек и ограничение движений. При некоторых травмах суставов выявляется деформация, гемартроз и патологическая подвижность. Для уточнения диагноза используют рентгенографию, КТ, МРТ, УЗИ, артроскопию и другие исследования. Лечение может быть как консервативным, так и оперативным.
МКБ-10
- Анатомия
- Классификация травм суставов
- Симптомы и диагностика травм суставов
- Травмы коленного сустава
- Травмы голеностопного сустава
- Травмы плечевого сустава
- Травмы локтевого сустава
- Цены на лечение
Общие сведения
Травмы суставов – повреждения костных и мягкотканных структур суставов. Составляют около 60% от общего количества травм опорно-двигательного аппарата. Могут диагностироваться у лиц любого возраста и пола. Часто возникают в быту. Нередко встречаются у спортсменов, при этом выявляются закономерности между занятиями тем или иным видом спорта и частотой повреждений определенных суставов. Чаще всего страдают голеностопный и коленный суставы, несколько реже – суставы верхней конечности (плечевой, локтевой, лучезапястный).
Травма сустава может быть изолированной или сочетаться с другими повреждениями: переломами костей конечностей, переломом таза, переломами ребер, переломом позвоночника, ЧМТ, тупой травмой живота, повреждением почки, разрывом мочевого пузыря и т. д. Причиной изолированных травм суставов обычно становится удар, падение или подворачивание ноги. Сочетанные повреждения возникают при падениях с высоты, несчастных случаях на производстве, ДТП, природных и промышленных катастрофах. Лечение травм суставов осуществляют травматологи.

Анатомия
Сустав – прерывистое подвижное соединение между двумя и более костями скелета. Суставы, состоящие из двух костей, называются простыми, из трех и более – сложными. Суставные поверхности разделяются между собой щелью и соединяются при помощи суставной сумки. В определенных местах сумка укреплена плотными и прочными связками, которые дополнительно фиксируют сустав и одновременно являются своеобразными направителями, ограничивающими одни движения и допускающими другие. В суставах возможны следующие движения: разгибание, сгибание, приведение (аддукция), отведение (абдукция), пронация (разворот кнутри), супинация (разворот кнаружи) и вращение.
Суставные поверхности костей покрыты гиалиновым хрящом и располагаются в суставной полости, которая содержит небольшое количество синовиальной жидкости. Гладкие хрящи легко скользят друг относительно друга и, благодаря своей эластичности, смягчают толчки при ходьбе и движениях, играя роль своеобразных амортизаторов. Снаружи сустав покрыт суставной сумкой, которая прикрепляется к костям рядом с краями суставных поверхностей или чуть ниже их. Прочная наружная часть капсулы предохраняет сустав от внешних повреждений, а тонкая и нежная внутренняя оболочка выделяет синовиальную жидкость, которая питает и увлажняет сустав, а также уменьшает трение суставных поверхностей.
Вокруг сустава расположены околосуставные ткани: связки, сухожилия, мышцы, сосуды и нервы. Повреждение этих структур оказывает негативное влияние на сам сустав из-за препятствия движениям, нарушения амплитуды и направления движений, ухудшения питания и т. д. Суставы снабжаются кровью за счет разветвленных артериальных сетей, состоящих из 3-8 артерий. Все элементы сустава, кроме гиалинового хряща, снабжены большим количеством нервных окончаний. При травме эти окончания могут стать источником болевых ощущений.
Классификация травм суставов
Если на коже в области повреждения есть рана, травму сустава называют открытой, если целостность кожных покровов не нарушена – закрытой. В зависимости от характера повреждения различают следующие травмы суставов:
- Ушиб – закрытая травма сустава, при которой отсутствуют серьезные повреждения внутрисуставных структур. В основном страдают поверхностно расположенные мягкие ткани.
- Повреждение связок – нарушение целостности связок. Может быть полным (разрыв связок) или неполным (надрыв и растяжение связок).
- Внутрисуставной перелом – перелом суставного конца кости. Различают перелом с нарушением конгруэнтности суставных поверхностей, перелом с сохранением конгруэнтности суставных поверхностей и оскольчатый внутрисуставной перелом.
- Околосуставной перелом.
- Вывих – расхождение суставных поверхностей, обычно сопровождающееся нарушением целостности капсулы. Может быть полным или неполным (подвывих).
- Переломовывих – сочетание перелома и вывиха.
В коленном суставе, в отличие от других суставов, есть хрящевые прокладки (мениски), поэтому при его повреждении может возникать травма, не включенная в приведенную выше классификацию, – разрыв мениска.
Симптомы и диагностика травм суставов
Наиболее постоянными симптомами являются боль и припухлость в области сустава. Возможны кровоизлияния. Наблюдаются ограничения движений различной степени выраженности. При этом, как правило, чем тяжелее травма сустава, тем больше ограничены движения. Вместе с тем, при некоторых повреждениях (разрывах связок, переломах) может обнаруживаться избыточная (патологическая) подвижность. При переломах со смещением и разрывах связок определяется видимая деформация: контуры сустава нарушаются, дистальный сегмент может отклоняться в сторону.
Особенно выраженная деформация выявляется при вывихах: линия конечности грубо искривляется, естественные костные выступы в области сустава исчезают, иногда становится видимым выпирающий суставной конец дистального и/или проксимального сегмента. Очень часто при травмах в суставе скапливается кровь (гемартроз), в таких случаях сустав увеличивается в объеме, становится шарообразным, его контуры сглаживаются, определяется флюктуация.
Для уточнения диагноза при травмах суставов используют рентгенографию, УЗИ, КТ, МРТ и артроскопию. Рентгенография – самая доступная и информативная методика, позволяющее исключить тяжелую скелетную травму либо подтвердить диагноз перелома или вывиха, а также определить положение суставных концов и костных отломков. В большинстве случаев данных рентгенологического исследования достаточно как для определения общей тактики лечения (репозиция, скелетное вытяжение, оперативное вмешательство), так и для детального планирования лечебных мероприятий (выбор способа репозиции или метода хирургического вмешательства).
При необходимости при травмах сустава с повреждением костей и хрящей дополнительно используют КТ сустава. При травмах мягких тканей рентгенографию назначают только для исключения костной патологии, а для уточнения диагноза в подобных случаях применяют МРТ суставов и УЗИ. При некоторых травмах суставов оптимальным вариантом становится артроскопия – лечебно-диагностическое исследование, в ходе которого врач может провести непосредственный визуальный осмотр внутрисуставных структур, а иногда – сразу устранить возникшие нарушения.
Травмы колена очень разнообразны – от ушибов, повреждений менисков и разрывов связок до переломов надколенника и суставных концов большеберцовой и бедренной кости. При ушибах назначают покой, УВЧ и возвышенное положение конечности. При надрывах боковых связок накладывают гипс сроком на 3-4 недели, при полных разрывах выполняют хирургическое вмешательство (сшивание или пластику связки) с последующей иммобилизацией в течение 2-3 недель.
При надрывах крестообразных связок срок иммобилизации составляет 3-5 недель. При полных разрывах назначают операцию, в ходе которой поврежденная связка заменяется лавсановой лентой. В послеоперационном периоде также проводят иммобилизацию в течение 2-3 недель. При переломах мыщелков бедра и большеберцовой кости выполняют репозицию с последующей иммобилизацией, накладывают скелетное вытяжение либо осуществляют остеосинтез шурупом, болтом или гвоздем.
При повреждениях менисков необходимо хирургическое вмешательство. В настоящее время предпочтение отдают экономным операциям, мениски по возможности не удаляют, а резецируют, поскольку такая тактика лечения позволяет уменьшить вероятность развития посттравматического артроза. Операции проводят как через открытый доступ, так и с использованием артроскопического оборудования. При всех видах травм сустава назначают физиотерапевтические процедуры и ЛФК.
Наиболее распространенными травмами голеностопа являются повреждения связок и переломы лодыжек. Надрывы и разрывы связок лечат консервативно: в зависимости от тяжести травмы накладывают давящую повязку или гипсовую лонгету, назначают обезболивающие и физиолечение. Перелом лодыжек может быть однолодыжечным (повреждена только наружная или только внутренняя лодыжка), двухлодыжечным (повреждены внутренняя и наружная лодыжки) и трехлодыжечным (повреждены обе лодыжки и передний или задний край большеберцовой кости).
Возможны переломы со смещением и без смещения отломков, с подвывихом и без подвывиха. Лечение обычно консервативное. При необходимости выполняют репозицию и накладывают гипс. Срок иммобилизации – по 4 недели на каждую сломанную лодыжку: для однолодыжечного перелома – 4 недели, для двухлодыжечного – 8 недель, для трехлодыжечного – 12 недель. При неустранимом смещении и нестабильных переломах выполняют оперативное вмешательство – остеосинтез винтами, спицами, двухлопастным гвоздем. Пациентам назначают анальгетики, УВЧ и ЛФК.
Самые распространенные травмы сустава – вывихи плеча и переломы хирургической шейки плечевой кости. Вывихи чаще диагностируются у мужчин трудоспособного возраста, переломы хирургической шейки – у пожилых женщин. Вправление свежих вывихов осуществляют под местной анестезией, несвежих – под наркозом. Затем проводят иммобилизацию в течение 3 недель, назначают УВЧ и ЛФК. При слабости связочного аппарата и преждевременном начале движений возможно формирование привычного вывиха плеча. В таких случаях показано оперативное лечение.
Переломы хирургической шейки обычно являются внесуставными, иногда трещины, отходящие от основной линии излома, распространяются под капсулу сустава. Повреждения шейки могут быть вколоченными, абдукционными (отводящими) и аддукционными (приводящими). На начальном этапе осуществляют репозицию и иммобилизацию. При абдукционных и вколоченных повреждениях в подмышечную область укладывают валик, при аддукционных применяют треугольную шину. И при вывихах, и при переломах шейки назначают обезболивающие и физиотерапевтические процедуры, используют практически аналогичный комплекс ЛФК.
Перелом локтевого отростка относится к категории прогностически благоприятных повреждений. Эта травма сустава практически всегда сопровождается выраженным смещением отломка и требует оперативного лечения. Показан остеосинтез локтевого отростка пластиной, винтами или спицами, результат лечения обычно хороший – движения восстанавливаются в полном объеме, ограничения функции не возникает. Наиболее тяжелыми повреждениями являются внутрисуставные переломы дистальных отделов плеча и проксимальных отделов предплечья, в том числе оскольчатые переломы, переломы со смещением и переломовывихи.
При внутрисуставных переломах без смещения накладывают гипс, при сложных У- или Т-образных переломах осуществляют открытую репозицию и остеосинтез винтами, шурупами или спицами. После операции проводят иммобилизацию, применяют антибиотики и анальгетики. В восстановительном периоде назначают ЛФК, массаж и бережные физиотерапевтические процедуры: ультразвук или интерферентные токи. Реабилитационный период составляет от 1-2 месяцев до полугода и более в зависимости от тяжести травмы сустава.
Читайте также:


