Травмированный сустав болит при
Лечение травм мениска коленного сустава без операции
Поэтому необходимо своевременно обратиться к врачу и при необходимости пройти лечение разрыва мениска коленного сустава.
Мы все разумные люди и понимаем важность функционирования нижних конечностей, которые играют одну из центральных ролей в опорно-двигательном аппарате.
Как вы уже поняли, такой травме подвержена категория профессиональных спортсменов либо людей, достаточно активно занимающихся спортом. Эта категория людей стоит в зоне риска по разрыву мениска и связок в коленной чашечке. Менее подвержена такой травме, категория граждан, которая совсем не занимается спортом. Не исключение и лица пожилого возраста. Можно добавить сюда людей, страдающих излишним весом.
При повреждении мениска коленного сустава наблюдается острая, пронзительная боль в нижней конечности.
Болезненные ощущения появляются сразу, как только повредился мениск. Ногу разогнуть не представляется возможным, создаётся впечатление как будто колено застыло в согнутом положении.
Если захочешь ногу пошевелить, то вряд ли получится, болевые ощущения только усиливаются. Коленный сустав мгновенно увеличивается в несколько раз, визуально очень заметно. Это связано с отёком. В некоторых случаях может сопровождаться небольшим кровотечением, что влечёт за собой возможность появления гемартроза.
Менисков в коленном суставе два, поэтому травмы между собой отличаются. А если разные травмы, то – это разные болевые ощущения. Необходимо прислушаться к боли, как это странно бы ни звучало, чтобы попробовать самостоятельно диагностировать какой из менисков получил травму.
Диагностика болевых ощущений:
От быстрого обращения к врачу зависит и способ лечения такой травмы.
Не всегда после разрыва можно почувствовать боль. Особенно это касается более молодого возраста. При ходьбе боль может быть просто ноющая, возникает только в положении сидя, спуститься вниз ноги. Это зависит от характера и места разрыва. Поэтому настоятельно рекомендуем обращаться к специалистам.
Существуют два способа лечения мениска коленной чашечки – консервативный и оперативный.
Оперативное вмешательство проводят только таких разрывов, которые являются существенными. Показаниями к операции на мениске может быть присутствие сильных болей или некое препятствие, мешающее движению коленного сустава. Во всех других случаях проводят консервативное лечение разрыва мениска коленного сустава.
Но не все так плохо, как кажется. Обратившись к специалистам, пройдя диагностику травмированного участка, в некоторых случаях бывает, что оперативного вмешательства можно избежать. Есть ряд показателей, при которых разрыв мениска коленного сустава может лечиться без операции. Опуская все медицинские термины и симптомы скажем, что существует 3 вида разрыва мениска, при которых возможен консервативный метод лечения:
- Защемление;
- Частичный отрыв;
- Отрыв
Лечение в каждом конкретном случае может отличаться.
Более подробно остановимся на консервативном методе лечения.
Когда происходит разрыв мениска коленного сустава лечение без операции проходит 2 фазы:
Достаточно короткая фаза, в которой для снятия отёчности и болевого синдрома можно применить фитотерапию, провести комплекс мер самоврачевания.
О выборе различных видов фиксаторов на коленный сустав, мы написали здесь…
Так же можно использовать ортезы и суппорты на коленный сустав.
Такое действие необходимо сделать, чтобы не дать дальше травмироваться тканям, мышцам и связкам. В этой фазе необходимо наложить лёд или мокрое холодное полотенце именно на то место, где чувствуется острая боль, прикладывать несколько раз на 15-20 минут. Такое холодное прикладывание приводит к сужению кровеносных сосудов, что влияет на спад отёчности. Холод стимулирует приток лимфатической жидкости, которая в свою очередь, несёт питательные вещества до травмированного участка. Одновременно лимфа удаляет из организма отходы клеток и ткани, запуская процесс регенерации. После проведённых манипуляций, которые были описаны выше, необходимо лечь или сесть, подложив под колено подушку. Такое мероприятие обеспечит правильность циркуляции крови, увеличит приток крови к травмированному участку и снизит отёк. Рекомендован покой.
В первые двое суток нельзя:
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Нагревать травмированный участок. Это сауны, горячие компрессы, принятие горячих ванн. Такое тепловое лечение может спровоцировать кровотечение, что впоследствии может вызвать гемартроз;
- Ограничить движение, для исключения дальнейшего травмирования;
- Категорически запрещён массаж.
Обращаем ваше внимание, что разрыв мениска является очень серьёзной травмой, поэтому необходимо обратиться к врачу в первые 48 часов.
Более длительная фаза, в которой необходимо восстановить функцию движения. Врач назначает лекарственные препараты. Назначается массаж, физиопроцедуры, ЛФК. Возможен курс внутрисуставных инъекций с гормональными препаратами.
Наиболее часто при незначительных повреждениях назначают немедикаментозное лечение. Наша природа богата лечебными травами. Если нет смещения хряща — фитотерапия может исцелить. В основном из лечебных трав делают компрессы. Также может быть рекомендована ванна с лечебными травами. Например, принятие ванн с еловой хвоей имеет целебные свойства для всего организма.
Пчеловодство также предлагает использовать прополис. Можно приготовить пасту, смешав сливочное масло и прополис. Тщательно перемешать и принимать внутрь за 1 час до еды. Смешав прополис со спиртом можно, таким образом, делать примочки на сустав. Отвары, настои, компрессы, ванны просты в приготовлении и применении. Результат от их применения – положительный, но прежде чем начать лечиться народными средствами проконсультируйтесь с врачом, поставьте точный диагноз.
По последним разработкам в медицине для восстановления ткани хряща и коррекции повреждения мениска появились хондропротекторы, например алфлутоп. В состав таких лекарственных препаратов входят глюкозамин и хондроитин. Такие препараты назначаются внутрь и наружно, как мази. Применение таких мазей должно быть длительным, чтобы достичь лучших результатов. Необходимо в течение 3-4 месяцев ежедневно втирать мазь в травмированную область. Пользоваться такими мазями однократно, или нечасто не приведёт к желаемому эффекту. Вы зря потратите как денежные средства, так и время.
Некоторые хирурги-ортопеды заявляют о важности физиотерапии. Они утверждают, что для лечения частично порванного мениска можно применять только физиотерапию.
Такое лечение способствует возвращению больного к нормальной жизни, какая была до травмы.
Когда происходит защемление или надрыв необходимо незамедлительно провести вправление сустава. Такое вправление делает врач мануальной терапии. Важно, чтобы такое вправление делал опытный специалист, поэтому настоятельно рекомендуем не заниматься самолечением, а вовремя обращаться в клиники. Если все же к мануальному терапевту обратиться не удалось, то при защемлении врачи могут применить вытягивание сустава при помощи аппарата, называется такое вытягивание- тракция. Время восстановления будет достаточно длительное, зато лечение травмы мениска коленного сустава пройдёт без операционного вмешательства.
На настоящий момент существует множество способов лечения той или иной болезни. Многие способы еще несколько лет назад были нам недоступны и казались чем-то далеким и недостижимым. К таким методам можно отнести проведение операций с использованием лазера.
Лазер представляет собой пучок световой энергии, который обладает рядом уникальных функций. Аппарат имеет небольшие размеры и компактно размещается в любом кабинете. Для лечения лазером необходимо соблюдать такие правила, как:
- Эффективность и качество лечения зависит от того, какой спектр лучей используется.
- Для правильного применения необходимо исключить другие источники света.
- Красный свет обладает наибольшей биологической активностью, им можно лечить большинство хронических патологий.

Лазеротерапия при артрозе коленного сустава способна оказывать обезболивающий, противоотечный, противовоспалительный, стимулирующий и заживляющий эффект. Помимо этого, рациональное лечение суставов лазером способствует снижению риска хирургического вмешательства на поздних стадиях заболевания. Благодаря применению этой технологии на сегодняшний день можно добиться:
- Улучшения внутриклеточной регенерации.
- Активации затухших процессов обмена и синтеза.
- Нормализации микроциркуляции.
- Снижения и купирования болевого приступа.
- Снижения степени отеков и воспалительной реакции.
- Улучшения и нормализации подвижности в конечности.
- Уменьшения необходимости в приеме лекарственных препаратов.
- Улучшения работы других органов и систем.
Совокупность этих свойств значительно ускоряет процесс лечения и восстановления. Но физиотерапия лазером остается лишь дополнительным методом лечения и применяется совместно с лекарственными препаратами.

Для лечебного или профилактического эффекта применяют 2 способа лазерной терапии. Первый способ основан на повышении температуры тканей, на которые направлен пучок световой энергии. Под этим действием происходит увеличение кровеносных сосудов, улучшается приток крови, что приводит к лучшему и более быстрому рассасыванию инфильтрата, уменьшается степень и величина отека, проходит боль. Кроме этого, данный метод физиотерапии воздействует на нервные корешки, производя обезболивающее действие.
Второй способ заключается в воздействии света на молекулярном уровне клеточных структур. Под действием лазера клетки увеличивают свою активность, улучшается поступление питательных компонентов и кислорода, ускоряются процессы регенерации и восстановления.
При этой манипуляции воздействие происходит только на пораженный или травмированный участок тела, не затрагивая здоровые структуры. И для лучшего результата необходимо начинать лечение при появлении первых признаков болезни, используя физиотерапию совместно с лекарствами, можно добиться быстрого и качественного лечебного эффекта.
Все манипуляции совершает врач или медсестра под его наблюдением. Наиболее широко распространены лазеры следующих моделей:
- ДЭНАС.
- Орион-5.
- Милта-Ф-5–01.
- Алмаг-01.
Используют прибор, который генерирует пучок инфракрасного лазера. Благодаря его свойствам луч легко проходит через кожные покровы к суставному сочленению. При попадании в полость сустава активируются различные химические и биологические реакции, что способствует увеличению скорости клеточных реакций, микроциркуляции, обменных процессов. Как следствие этих изменений увеличивается процесс питания, восстановления и обновления компонентов сустава.
Курс лечения длительный и состоит из 15–20 сеансов. За 7 дней можно провести максимум 2 сеанса, для избегания осложнений и появления противопоказаний. Длится процедура от 15 до 20 минут.
Для оказания лучшего эффекта между процедурами назначают лечебный массаж и другие методы физиотерапии.

Основная область применения это болезни опорно-двигательного аппарата острого или хронического течения, назначают при дистрофических поражениях и при дегенеративных изменениях. Метод применяется при наличии таких патологий, как:
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Артрит.
- Артроз.
- Бурсит.
- Остеохондроз.
- Нарушение питания и иннервации.
- Воспалительные поражения сухожилий и мышц.
- Долго не рубцующиеся раны и ссадины.
- Неопределенный болевой синдром.
- Заболевания суставов с наличием осложнений.
Данный метод полностью безопасен для здоровья пациентов. Он оказывает видимый лечебный эффект уже с первых курсов применения. Назначается только при отсутствии противопоказаний и строго по рекомендации лечащего врача.

Как и любое медицинское вмешательство метод имеет ряд патологий, при которых он будет не эффективен или неблагоприятно воздействовать на организм. Манипуляцию нельзя выполнять при наличии:
- Новообразований предположительно злокачественного характера.
- Признаков инфекционного заболевания.
- Кровотечения любого происхождения или болезни крови.
- Легочной или сердечно-сосудистой недостаточности.
- Инфаркта или инсульта.
- Повышенного артериального давления.
- Сведений о перенесённом туберкулезе легких или циррозе печенив анамнезе.
- Алкогольного или наркотического опьянения.
- Повышенной функциональной активности щитовидной железы.
- Беременности (особенно в первую половину).
- Заболевания нервной системы с высокой возбудимостью.
- Тиреотоксикозе.
- Кардиостимулятора.
О положительных результатах можно говорить, если пациент отмечает уменьшение или исчезновение болевых приступов, уменьшились отеки, воспалительные изменения, спазм мышечного слоя вокруг пораженного сустава.
Этот метод быстро набирает популярность и все чаще врачи назначают его как дополнительный способ стимуляции регенерационных процессов. Главные причины, из-за которых метод набирает популярность — это значительное улучшение самочувствия больного и отсутствие негативных осложнений после процедуры.
Боль в голеностопном суставе после травмы. Основные причины
После острых травм связок голеностопного сустава пациенты, еще долгое время могут предъявлять жалобы различного характера. Ученые и врачи отмечают, что после травмы 30-40% пациентов испытывают в той или иной мере выраженные ограничения физических возможностей.
Характер жалоб и степень нарушения движений в суставе напрямую связан с особенностями травмы голеностопа.
Чаще всего при травме, скручивании в голеностопном суставе или ударе, связки вначале натягиваются, а потом разрываются. В других случаях связки остаются целыми, но при их натяжении отрывается кусочек кости к которому они прикрепляются.
С противоположной от растяжения стороне голеностопного сустава наоборот происходит сдавление, приводящие чаще всего к повреждению хряща.
В этой стать мы опишем наиболее частые причины вызывающие боль в голеностопе после травмы.
После травмы голеностопного сустава 60% пациентов испытывают боль в области внутренних поверхности сустава. Доказано, что у пациентов с острыми повреждениями связок голеностопного сустава имеет место повреждение суставного хряща. У 20% пациентов следствием этого будет отслойка суставного хряща с формированием свободного суставного тела. Такие свободные хрящевые фрагменты становятся источником синовита (воспаления стенок сустава) и могут приводить к ограничению движений в суставе. Свободные суставные тела могут приводить к блокадам сустава, а хроническая нестабильность — к быстро развивающимся дегенеративным артрозным изменениям голеностопного сустава.
В отдаленном периоде повреждение хряща сустава приводит к формированию остеофитов. Остеофиты это костные разрастания, шипы по краям сустава. Остеофиты вкупе с рубцовыми изменениями или локальным синовитом могут стать причиной переднего импинджмента голеностопного сустава.
Передний импинджмент голеностопного сустава — это наиболее распространенное клиническое проявление локальной посттравматической патологии голеностопного сустава. Артроскопические вмешательства в подобных ситуациях давно показали свою высокую эффективность.
У некоторых пациентов из за воспаления после травмы голеностопного сустава формируются оссификаты
Нередко отрывные повреждения связок могут приводить к образованию оссификатов, развитию длительно сохраняющемуся болевому синдрому и отеку.
Наиболее часто застарелое повреждение глубокой порции дельтовидной связки может быть причиной длительно сохраняющегося отека и формирования кальцинатов и оссификатов в области лодыжки. У ряда пациентов для обнаружения этих оссификатов может быть показана КТ и МРТ.
Для удаления поврежденного фрагмента дельтовидной связки и оссификатов может быть использована также артроскопическая малоинвазивная операция.
Только в случае артроскопического удаления оссификатов можно ожидать благоприятные результаты лечения.
Повреждение суставного хряща голеностопного сустава обнаруживается у 2/3 пациентов. Эти повреждения в связи с рубцовыми изменения и формированием остеофитов могут приводить к развитию переднего импинджмента.
Остеохондральные дефекты блока таранной кости описаны у 5-7% пациентов после острого повреждения связок голеностопного сустава. Такие дефекты становятся причиной болевого синдрома в глубине голеностопного сустава.
Не леченый разрыв связок межберцового синдесмоза может приводить к его хронической нестабильности.
Частота хронической нестабильности голеностопного сустава после острого повреждения связок составляет менее 20%. Более, чем у половины этих пациентов удается добиться удовлетворительной стабильности при надлежащем реабилитационном лечении, в основе которого лежат мероприятия, направленные на укрепление мышц голени и восстановление координации движений.
У некоторых пациентов, обычно с отрывными переломами, несмотря на лечение жалобы остаются. Эти жалобы связаны, как правило, с несращением оторванного фрагмента кости.
Артроскопия может играть определенную роль при диагностике недостаточности связок межберцового синдесмоза, а также для удаления небольшого фрагмента отростка таранной кости.
Частота развития синдрома пазухи предплюсны после травм голеностопного сустава около 18-20%.
Пациенты с синдромом пазухи предплюсны в 70% случаев рассказывают о травме, как причине появления их жалоб. У некоторых пациентов в качестве причины синдрома рассматривается перелом переднего отростка пяточной кости. Отрывные переломы в области кубовидного сустава обычно проходят без последствий. Перелом 5-ой плюсневой кости в отсутствие лечения может приводить к формированию достаточно болезненного ложного сустава Артроскопические методы могут применяться для резекции ложного сустава фрагмента переднего отростка пяточной кости.
Компрессионное повреждение заднего отростка таранной кости или os trigonum могут приводить к развитию синдрома заднего импинджмента голеностопного сустава. Такие пациенты испытывают боль в момент форсированных движений в суставе. У некоторых пациентов формируются остеофиты в области подтаранного сустава. В значительном числе таких случаев может быть показано хирургическое лечение с использованием (эндо) артроскопического метода.
Источником хронического болевого синдрома и отека вдоль задне-наружной поверхности наружной лодыжки может быть продольный (частичный) разрыв сухожилия короткой малоберцовой мышцы. Для диагностики и лечения этого состояния применяется тендоскопия, артроскопия малоберцовых сухожилий.
Болезненные ощущения в сухожилиях знакомы практически любому человеку. Сухожилие – соединительная ткань, образующая связь мышечной ткани с костной, она состоит из коллагеновых волокон. Физические нагрузки большой интенсивности, различные патологические процессы в организме могут привести к травме сухожилия. Усиленные тренировки могут стать причиной повреждения соединительной ткани (растяжения, разрывы, патологии соединительной ткани). Связки восстанавливаются, если лечение проведено вовремя. В запущенных случаях это может привести к развитию различных заболеваний в сухожилии. Чаще всего болят мышцы и связки бицепса, пятки, локтя. Длительные, сильные болевые синдромы – признак серьезной патологии или травмы.
Причины

Основная причина боли в связках – усиленные занятия спортом, в особенности бодибилдингом и тяжелой атлетикой. Факторами повреждения сухожилия могут быть:
- поднятие тяжестей,
- постоянно повторяющиеся движения, неправильное положение,
- резкие движения конечностей,
- физические нагрузки, связанные с профессиональной деятельностью,
- ДТП, травмы в быту, падения.
Часто во время интенсивных нагрузок в течение тренировки у спортсменов начинает болеть сухожилие. В этом случае надо уменьшить нагрузки, использовать противовоспалительные кремы или гели, фиксирующие повязки на больной сустав.
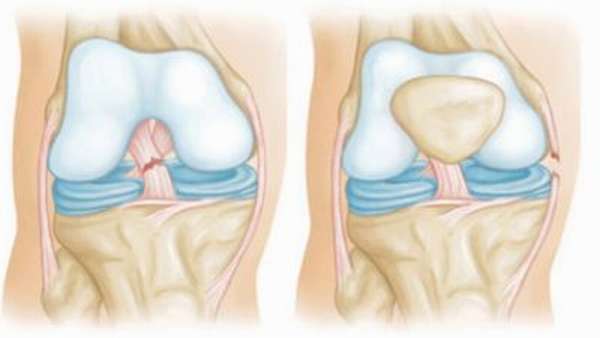
Боль в сухожилиях развивается по разным причинам:
- Повреждения (полный или частичный разрыв, растяжения) соединительной ткани в результате чрезмерной нагрузки.
- В результате воспалительных процессов, нарушения обмена веществ и кровообращения, деформации сухожилия.
- Тендинит – заболевание, развивающееся на фоне малоподвижного образа жизни, артрита, инфекционных патологий, заболеваний костной ткани (подагра, ревматоидный артрит и т.д.). При тендините боль локализуется в сухожилиях большого пальца, локтя, бедра, колена, пятки. Дегенерация сухожильных волокон (окостенение и последующее образование пяточных шпор, шипов и др.) сопровождается острой болью в сухожилиях.
- Тендиноз – дегенеративный процесс в сухожилиях, возникающий в результате длительных нагрузок (хрящи между сухожилиями окостеневают). Боль обостряется в связках при движении и сопровождается хрустом или треском. Характерный симптом тендиноза – повышение температуры в области пораженной связки, гиперемия.
- Теносиновит развивается в результате повреждений и инфекционных процессов в сухожилии. Воспаляется паратенон (плотная прозрачная оболочка, покрывающая сухожилия), а это приводит к патологиям сухожилий мышц.
У спортсменов (гольф, большой теннис) часто развивается энтезопатия (воспалительный процесс области соединения сухожилия с костной тканью) локтевого сустава. В воспаленной зоне начинается кальцификация.
Лечение

Своевременность и качество оказанной первой медицинской помощи поможет избежать развития осложнений растяжений связок и облегчить последующее лечение. При симптомах растяжения связок рекомендуется принять следующие меры:
- иммобилизовать травмированный сустав подручными средствами, обеспечив удобное положение больному, повязки не следует туго затягивать,
- накладывать холодные компрессы на область повреждения продолжительностью 15-20 минут (только в первый день травмы, потом рекомендуются согревающие компрессы),
- накладывается фиксирующая повязка или шина (бинтовать необходимо не туго, чтобы не нарушать естественную циркуляцию крови),
- для уменьшения боли принимаются анальгетики.
Если появилась боль в сухожилиях, необходимо обратиться за квалифицированной помощью. Для подтверждения диагноза проводится:
- общий анализ крови (для выявления воспалительных процессов в организме),
- рентген травмированного сухожилия (для подтверждения или исключения возможных сопутствующих травм и осложнений, вызванных патологиями соединительной ткани),
- МРТ для более детального анализа состояния связки,
- ультразвуковое исследование.
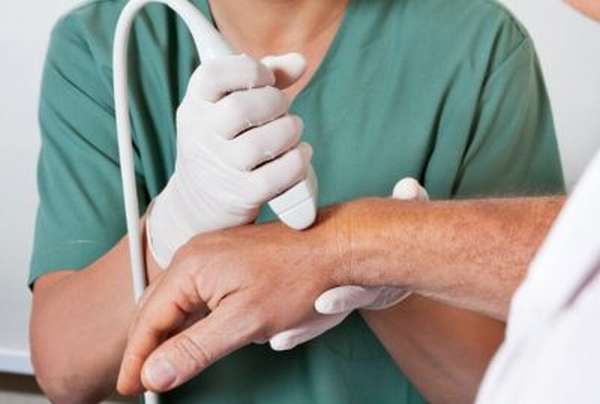
Травматолог, основываясь на первичном опросе, осмотре больного, данных аппаратного исследования, назначает лечение. Симптомы повреждения:
- болевой синдром при движении пораженного сустава усиливается, в состоянии покоя боль затихает,
- при пальпации связки и суставы болят,
- гиперемия, которая проявляется изменением цвета кожи в зоне повреждения,
- гипертермия пораженной области,
- крепитация при движении.
После определения, почему болят связки, доктор назначает соответствующую терапию. Лечебные мероприятия могут проводиться консервативно или хирургическим путем в зависимости от причины болей.
Консервативное лечение основывается на покое, холодных компрессах, нестероидных противовоспалительных препаратах, комплексе физиотерапевтических процедур и ЛФК.
Лечение проводится под контролем травматолога и по его назначению. Медикаментозные препараты, купирующие воспалительные процессы, применяют в первые дни после травмы. Физиотерапевтические процедуры проводятся стационарно. После острого периода начинают постепенно разрабатывать сустав с помощью специально подобранных упражнений и массажа.
При болевом синдроме в связках терапию можно проводить, применяя средства народной медицины, которые помогут снять боль в домашних условиях.
В осложненных случаях повреждений сухожилий проводится хирургическое лечение.
Способы защиты связок

Во избежание повреждений сухожилий необходимо их укрепить и сделать эластичнее. Перед основными занятиями надо обязательно делать разминающие упражнения. Упражнения на растяжку лучше выполнять после тренировки, когда мышцы хорошо разогреты. Сохранить связки здоровыми помогут препараты с Омега жирными кислотами, хондроитином, коллагеном, которые активируют восстановительные процессы в хрящевой ткани. В рацион необходимо включать желе, холодец.
При наличии боли в сухожилиях необходимо на протяжении 10-14 дней избегать упражнений, усиливающих болевые ощущения в связках. Рекомендуется использовать эластичный бинт или тейп для фиксации сустава. Тренироваться начинают с хорошей разминки и растяжки. Для снятия воспалительных процессов сустав смазывают противовоспалительными кремами или гелями (индометацин или другие препараты). Когда болят связки, следует изменить тренировки. Делать те же интенсивные упражнения не рекомендуется. Количество подходов уменьшают, а сустав обязательно фиксируют.
Чрезмерная нагрузка сухожилия бицепса может привести к износу хрящевой ткани и развитию патологий в суставе.
После тренировки могут возникнуть боли связки в локте, голеностопе, кисти, колене. Причинами могут быть:
- растяжение,
- артрит – возникает в результате воспалительного процесса, развивающегося после повреждения сустава,
- артроз – дегенерация хрящевой ткани как результат постоянной травматизации связок.
Мышцы болят не только у профессиональных спортсменов, но и у любителей после увеличения нагрузки. При болях в сухожилиях во время тренировки или после необходимо проконсультироваться со специалистом.
Избежать болей и повреждений в суставах можно, придерживаясь правильной техники исполнения упражнений, избегая чрезмерных нагрузок, начиная тренировку с разминки и разогрева, соблюдая технику безопасности.

Колено — сложная и восприимчивая ко многим типам травм часть тела человека. Это самый большой сустав его скелета. Здесь могут возникать переломы, растяжения, разрывы, вывихи и другие травмы, если спортсмены не используют безопасную технику и правильное для своего вида спорта снаряжение. Знание того, какие травмы колена возможны в конкретном виде спорта, является важной частью профилактики подобных травм.
Боль в колене возникает сразу после травмы или постепенно и может влиять на переднюю, заднюю, внутреннюю (медиальную) или внешнюю (латеральную) часть сустава. Внезапные или острые травмы коленного сустава обычно являются результатом вывиха или сильного удара и, вероятно, могут быть связаны с повреждением связок, сухожилий или хрящей. Далее приведена информация о распространенных травмах коленного сустава, об оказании первой помощи, а также описаны ситуации, при которых необходимо незамедлительно обратиться к врачу.
- Острая боль в коленном суставе после травмы
- Боль в передней части колена
- Боль в задней части колена
- Боль в колене с внутренней стороны (медиальной)
- Боль в колене с внешней стороны (латеральной)
- Комплекс упражнений при травме коленного сустава
- Что следует делать в случае травмы коленного сустава?
- Когда следует обратиться к врачу?
Острая боль в коленном суставе после травмы
Острая боль в колене обычно возникает внезапно вследствие травмы. При этом боль в коленном суставе может ощущаться по-разному в зависимости от её тяжести — от очень легкой до очень сильной. Это зависит от механизма травмирования (как случилась травма). Настоятельно рекомендуется не продолжать занятия спортом, если у вас возникла сильная боль в колене, так как это с высокой вероятностью может перейти в хроническую боль или привести к более серьезной травме. Далее представлены наиболее распространенные острые травмы коленного сустава.
- Разрыв передней крестообразной связки
- Разрыв медиальной связки
- Разрыв латеральной связки
- Разрыв медиального мениска
- Разрыв задней крестообразной связки
- Повреждение сухожилий мышц задней поверхности бедра
- Разрыв собственной связки надколенника
- Перелом надколенника
- Ушиб коленного сустава
- Остеохондральное повреждение (болезнь Кёнига)
- Перелом плато большеберцовой кости
- Вывих коленного сустава
- Вывих надколенника
Боль в передней части колена
Боль в колене спереди может охватывать надколенную область или коленную чашечку. Две наиболее распространенные причины боли в передней части коленной чашечки — пателлофеморальный синдром и тендинит собственной связки надколенника. Иногда трудно сказать, какая из этих двух причин имеет место, а порой они могут возникать одновременно. Далее представлены основные причины боли в передней части колена.
Боль в задней части колена
Рассмотрим наиболее распространенные причины боли в задней части колена (подколенная боль), менее распространенные причины, а также основные травмы, которые не следует упускать из вида. Наиболее распространенной травмой, которая вызывает боль колена сзади, является тендинит мышц задней поверхности бедра (двуглавая, полусухожильная и полуперепончатая мышцы), возникающий вследствие чрезмерных нагрузок, хотя вероятными причинами боли могут быть и другие травмы и патологические состояния, к примеру, тромбоз глубоких вен.
- Киста Бейкера
- Тендинит подколенной мышцы
- Тендинит икроножной мышцы
- Тендинит двуглавой мышцы бедра
- Разрыв задней крестообразной связки
- Разрыв икроножной мышцы
- Разрыв подколенной мышцы
Боль в колене с внутренней стороны (медиальной)
Боль в колене сбоку с внутренней стороны возникает из-за ряда причин. Основной причиной является сильная травма колена, однако боль может также развиваться постепенно в связи с нарушениями биомеханики и чрезмерной нагрузкой. Далее представлены наиболее распространенные травмы, характерной особенностью которых является боль c внутренней стороны колена.
- Разрыв медиальной связки
- Разрыв медиального мениска
- Анзериновый бурсит
- Тендинит гусиной лапки
- Ушиб коленного сустава
- Остеоартроз коленного сустава
- Синдром медиопателлярной складки
Боль в колене с внешней стороны (латеральной)
Обычно боль в колене сбоку с внешней стороны возникает постепенно, однако причиной может быть и острая травма. Наиболее частыми причинами боли с внешней стороны коленного сустава являются синдром трения илиотибиального тракта и повреждение латеральной части хряща. Далее приведены основные травмы, вследствие которых возникает боль с внешней стороны колена.
- Синдром илиотибиального тракта
- Тендинит двуглавой мышцы бедра
- Разрыв латерального мениска
- Разрыв латеральной связки
- Синовит коленного сустава
- Пателлофеморальный болевой синдром
- Вывих проксимального межберцового сустава
- Остеоартроз коленного сустава
- Повреждение малоберцового нерва
Комплекс упражнений при травме коленного сустава
Что следует делать в случае травмы коленного сустава?
Что следует делать при травме колена и когда нужно обратиться к врачу? При всех острых травмах коленного сустава следует применять комплекс ПЛДП — покой, лёд, давящая повязка и приподнятое положение ноги — в домашних условиях в течение 3 дней после травмы. В первую очередь защитите травмированное колено от дальнейшего повреждения. Сразу же прекратите тренировки, приложите лёд и зафиксируйте сустав.
- Покой. Воздерживайтесь от тренировок, а чтобы ускорить восстановление коленного сустава после травмы, постарайтесь уменьшить повседневную активность. Это касается не только длительного отказа спортсмена от соревнований, но и периода времени сразу же после травмы. Спортсмен должен дать возможность поврежденным тканям восстановиться, иначе повторная травма может привести к более тяжелым последствиям, которые надолго прервут спортивную активность атлета.
- Холод. Локальное применение льда в области травмы может способствовать уменьшению отека и боли.
- Фиксация. Фиксатор (бандаж) для колена может существенно помочь уменьшению отека после травмы.
- Приподнятое положение. По возможности следует приподнимать колено в положение выше уровня сердца, чтобы способствовать уменьшению отека под действием силы тяжести.

Когда следует обратиться к врачу?
Большинство травм колена, особенно незначительных, можно лечить дома. Однако следует обратиться за медицинской помощью, если у вас возникла острая боль, сильный отёк, болезненность при надавливании, ограничение подвижности сустава, потеря чувствительности или какие-либо из перечисленных далее симптомов:
Если вы применяли комплекс ПЛДП и по-прежнему ощущаете боль, которая длится более 2 недель, или имеет место постоянный дискомфорт в колене, настоятельно рекомендуется обратиться к специалисту, который составит надлежащую программу лечения и реабилитации.
Читайте также:


