Транспозиция сухожилия передней большеберцовой мышцы
Имя: Артак
Фамилия: Мацакян
E-mail: artakmatsakyan@mail.ru
Биография: Врач травматолог-ортопед, кандидат медицинских наук. Сфера профессиональных интересов: артроскопия коленного, плечевого, голеностопного суставов, патологии суставов, деформации стопы, ложные суставы, последствия травм, переломы конечностей.
Телефон для записи: +7(926) 634 4783.
За последний год в отделении нами внедрено и успешно применяется малоинвзивная эндоскопическая техника пластики этого сухожилия при плоско-вальгусной деформации стоп.
Операции на сухожилии задней большеберцовой мышцы
У пациентов с эластичной гипермобильной стопой (I тип) в I стадии дисфункции оперативное вмешательство на сухожилии не проводится, или проводится лишь в редких случаях, когда на фоне снижения продольного свода имеется выраженный теносиновит или тендовагинит дистальной порции СЗББМ.
Ход операции следующий: после наложения жгута на нижнюю треть голени, проводится разрез длиной 2см на 2 см ниже и кпереди от внутренней лодыжки до ладьевидной кости. При наличии тендовагинита дистальная порция СЗББМ хорошо визуализируется, что может облегчить проведение инцизии.
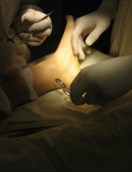
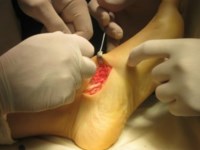
В послеоперационном периоде ведение пациентов аналогично таковому при выполнении только лишь подтаранного артроэреза. Ранняя активизация не требует дополнительных внешних фиксаторов (гипсовых повязок, ортезов).Для этого стопу устанавливают в нейтральное положение, затем инструмент проводят под сухожилие и производят натягивающие движения. В норме, при сохраненном тонусе сухожилия, выполнить натяжение достаточно сложно.
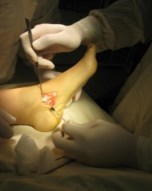
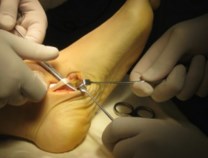
Пациентам при II стадии дисфункции СЗББМ (IIа и IIб тип стопы) тендопластика проводится в различных вариантах. Окончательное решение принимается интрооперационно, когда доступна морфологическая и функциональная оценка сухожилия. Предварительно тактика хирургического вмешательства планируется на основании клинического обследования.
У пациентов с эластичной гиперпронированной стопой (IIа тип стопы) деформация сухожилия по типу его элонгации наиболее характерна. В зависимости от того, насколько вальгируется стопа в положении стоя или при выполнении различных проб, можно судить о степени его растяжения.
Пациентам при II и III стадии дисфункции СЗББМ (IIб и III тип стопы) кроме пластики СЗББМ проводится транспозиция СДСП на ладьевидную кость. Такая хирургическая тактика применяется у пациентов среднего возраста, страдающих продольным плоскостопием много лет, имеющих выраженные дегенеративные изменения СЗББМ. Причиной морфологических изменений (дегенеративная элонгация) в структуре сухожилия является повышенная нагрузка, которая является следствием плосковальгусной деформации.
Операция выполняется в несколько этапов: доступ к СЗББМ с визуализацией места его прикрепления, мобилизация СЗББМ от ладьевидной кости, выделение и тенотомия СДСП в максимально дистальной его порции, транспозиция СДСП к ладьевидной кости с натяжением, тенодез СЗББМ и СДСП на протяжении.
После выполнения доступа к месту прикрепления СЗББМ, отслаивают сухожилие от ладьевидной кости. При выделении СДСП необходимо учитывать его анатомию. В норме оно расположено ниже и латеральнее СЗББМ. При выделении СДСП необходимо попытаться визуализировать максимально дистальную его порцию, чтобы при его пересечении проксимальная часть была достаточно длинной. Далее его прошивают на расстоянии 3–4 см от края швом по Краскову или Кюнео.
После этого производят рассверливание канала в ладьевидной кости. Сверло необходимо ориентировать следующим образом: сверху вниз, спереди назад, снаружи кнутри. Для транспозиции СДСП с учетом его толщины подбирается диаметр сверла. Для этого стопу необходимо максимально супинировать. Проведение сухожилия не всегда удается выполнить сразу, поэтому нужно проверять соответствие диаметра канала. Далее приступают к трансоссальному подшиванию СДСП, а затем и СЗББМ к ладьевидной кости. Важным при этом является удержания постоянного натяжения сухожилий.
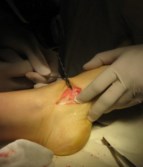
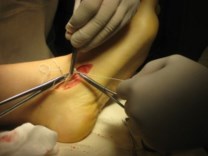
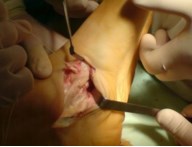
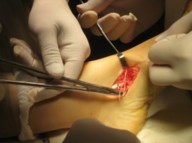
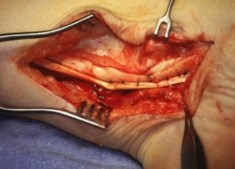
Частым случаем является дисфункция СЗББМ на фоне имеющейся добавочной os tibiale externum. Учитывая то, что она является местом прикрепления СЗББМ, выполнение тендопластики в таких случаях проводится после ее удаления. Впервые тактику лечения такой патологии описал Kidner F.C. Особенность операции заключалась в том, что подшивание СЗББМ к ладьевидной кости выполняется после удаления добавочной кости.
Этапы операции Киднера. Выполняют стандартный доступ к СЗББМ с визуализацией места его прикрепления, сухожилие отсепаровывают от ладьевидной кости на всем протяжении. Тупым и острым путем выделяют os tibiale externum. При его выделении необходимо пальпаторно убедиться в отсутствии сращения с телом ладьевидной кости. В большинстве случаев отмечается умеренная и тугая подвижность добавочной кости, что свидетельствует о ее синхондральном сочленении.
Os tibiale externum может располагаться строго медиально от ладьевидной кости или чуть кзади и книзу от нее.

Для удаления добавочной кости мы использовали тонкое острое долото, позволяющее выделять его, и зажим Кохера.
После удаления os tibiale externum производят ревизию образованного ложа. Часто оно бывает достаточно глубоким, что делает возможным проведение следующего этапа операции — подшивание СЗББМ трансоссально к ладьевидной кости. Важным при подшивании СЗББМ является правильное его прошивание, что позволяет максимально плотно адаптировать сухожилие к ладьевидной кости. Основным сухожильным швом является шов по Кюнео.
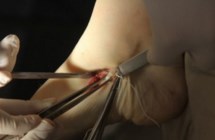
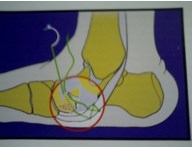
В настоящем изобретении была поставлена задача разработки миниинвазивного метода транспозиции СЗББМ, для стабилизации таранно-ладьевидного сустава.
Достигаемым техническим результатом является устойчивая стабилизация таранно-ладьевидного сустава. Достижение указанного результата обусловлено следующим:
Техника операции
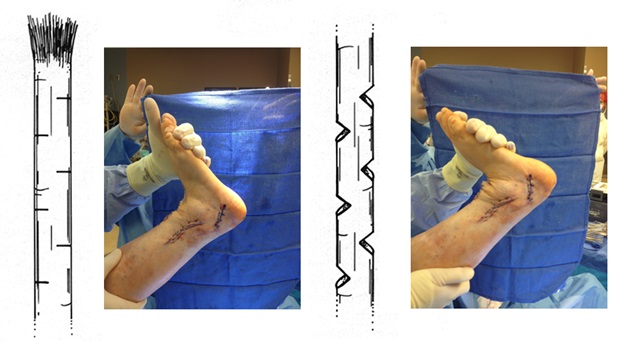
1. Выполняется минимальный разрез (3-4 см) в области прикрепления сухожилия задней большеберцовой мышцы к ладьевидной кости, визуализируется сухожилие, далее вводится артроскоп.
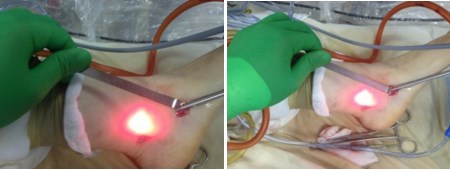
2. С помощью артроскопа визуализируется сухожилие на протяжении около 5 см
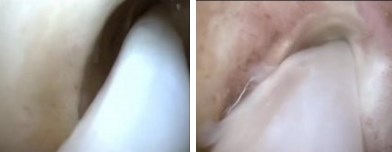
3. Сухожилие раздваивается по всей длине с помощью пункционной иглы (делится пополам), после чего одна часть сухожилия в проксимальном отделе отсекается скальпелем.
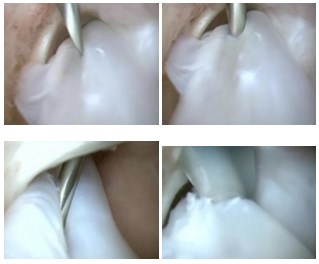
4. С помощью артроскопического крючка, отсеченная половина сухожилия выводится в рану.

Видео эндоскопического этапа операции
5. Далее, проводится спица в горизонтальной плоскости через шейку таранной кости, по спице канюллированным сверлом 5 мм сверлится сквозной канал.
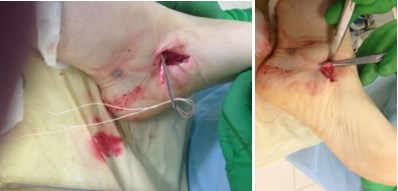
Видео открытого этапа операции
6. рядом с сухожилием, в костный канал вкручивается интерферентный винт диаметром 4-5 мм, обеспечивая плотное прижатие сухожилия внутри канала к кости, тем самым создается стабильная фиксация.
Через день после операции.
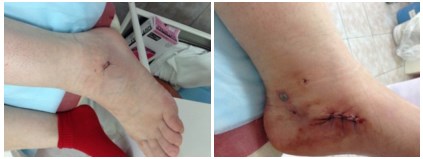
Конечно, проводится подтаранный артроэрез, в подтаранный синус вкручивается инмплантат (Vilex, Kalix и т.д.)
Заболевания
Операции и манипуляции
Истории пациентов
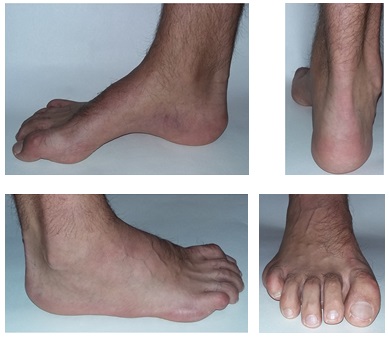
Полая стопа характеризуется высоким подъёмом и высоким сводом, что приводит к неправильному распределению нагрузки, болям, нестабильности. Чаще всего полая стопа связана с неврологическими расстройствами, может встречаться в любом возрасте и затрагивать одну или обе стопы. Одной из наиболее часто встречаемых наследственных причин полой стопы является болезнь Шарко Мари Тута.
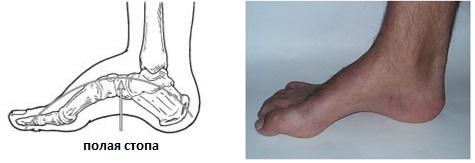
Чаще всего формирование полой стопы связано с неврологическим заболеванием, такими как: церебральный паралич, болезнь Шарко Мари Тута, полиомиелит, мышечная дистрофия, последствия инсульта, спина бифида. Но в ряде случаев встречается изолированная полая стопа как вариант наследственной структурной аномалии. Правильная диагностика является важным моментом, так как позволяет прогнозировать течение заболевания и прогноз. В случае если деформация является следствием неврологического расстройства, она будет неуклонно прогрессировать. Если же полая стопа является изолированной структурной аномалией она, как правило, не прогрессирует.
Свод и подъём при полой стопе более выражены чем в норме. Помимо высокого свода и подъёма могут наличествовать следующие признаки:
-молоткообразная или когтевидная деформация пальцев.
-атипичное расположение мозолей (гиперкератоза) на пальцах и стопе вследствие неправильного перераспределения нагрузки.
-боль в стопе в положении стоя и при ходьбе, более выраженная по наружной стороне стопы.
-нестабильность в голеностопном суставе, связанная прежде всего с варусным наклоном пяточной кости.
Диагностика полой стопы всегда начинается с тщательного сбора семейного анамнеза. Осмотр стопы должен производить специалист по хирургии стопы и голеностопного сустава и квалифицированный невропатолог. При осмотре отмечают изменения свода стопы, наличие мозолей в нетипичных местах, молоткообразную и когтевидную деформацию пальцев. Далее оценивают силу всех групп мышц голени и стопы, паттерн ходьбы, координацию. В ряде случаев требуется рентгенография стоп, полный неврологический осмотр, ЭМГ, консультация генетика.
- Индивидуальные ортопедические стельки позволяют эффективно перераспределить нагрузку на стопу и значительно увеличить устойчивость, предотвращая травмы и уменьшая боль от физической нагрузки.
- Модификация обуви. Использование обуви с высоким плотным голенищем и небольшого каблука расширяющегося книзу позволяют дополнительно стабилизировать голеностопный сустав и стопу.
Когда нужно оперировать полую стопу?
В случае если консервативные меры оказываются неэффективными в борьбе с болью и нестабильностью причиняемыми полой стопой встаёт вопрос о хирургической коррекции деформации. Специалист по хирургии стопы и голеностопного сустава выберет необходимые вмешательства в каждом конкретном случае. В случае если полая стопа формируется на фоне неврологического расстройства, велика вероятность повторных вмешательств.
Основной целью хирургического вмешательства является устранение боли и улучшения функции опоры и ходьбы за счёт нескольких возможных процедур включающих в себя транспозицию сухожилий, пластику сухожилий, корригирующие остеотомии и в ряде случаев артродез.
Хирургическое вмешательство применяется только в случае когда деформация приводит к болям, мышечной слабости и мышечным контрактурам, нарушая нормальную биомеханику ходьбы. В случае если вы встретили пациента с полой стопой который не предъявляет никаких жалоб, не надо торопиться его оперировать.
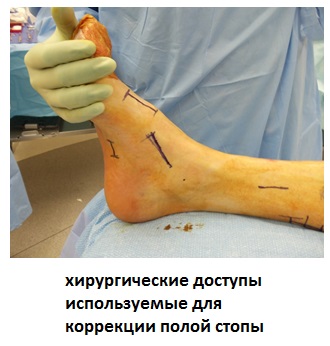
Вмешательство на мягких тканях.
Формирование полой стопы связано со слабостью передней большеберцовой и короткой малоберцовой мышц, укорочением подошвенного апоневроза и ахиллова сухожилия.
Таким образом оперативная коррекция деформации всегда требует вмешательства на мягких тканях для восстановления сухожильно-мышечного баланса.
Выполняется релиз плантарной фасции (подошвенного апоневроза).
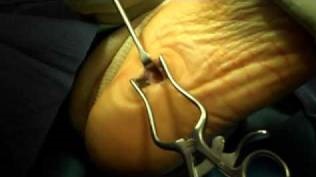
Транспозиция сухожилия задней большеберцовой мышцы на тыльную поверхнсоть стопы, для усиления передней большеберцовой мышцы. Также выполняется транспозиция сухожилия длинной малоберцовой мышцы на место прикрепления короткой малоберцовой мышцы или их тенодез для усиления эверсии стопы.
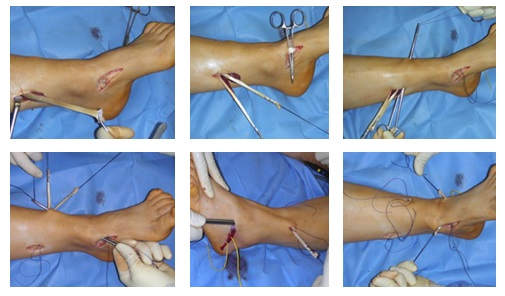
Производится удлинение ахиллова сухожилия, которое можно выполнить миниинвазивно из кожных проколов.
Операции на костях.
В случае если деформация эластичная (отрицательный тест Колмана) выполняется тыльная клиновидная остеотомия основания 1 плюсневой кости.
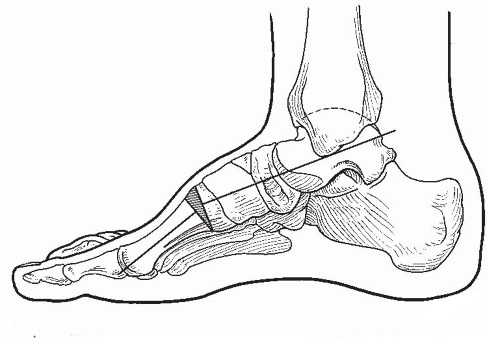
В случае ригидной варусной деформации пяточной кости (положительный тест Колмана) выполняется её вальгизирующая остеотомия. Всегда выполняется в комбинации с вышеуказанными вмешательствами на мягких тканях и остеотомией основания 1 плюсневой кости.
В случае грубой ригидной деформации может потребоваться выполнение тройного артродеза.
Хирургическое лечение молоткообразной деформации пальцев в составе полой стопы.
Слабость тыльного сгибания стопы компенсируется за счёт избыточной работы разгибателей пальцев, что в конечном счёте приводит к формированию молоткообразной или когтевидной деформации пальцев.
В случае если данная деформация доставляет пациенту дискомфорт, затрудняет подбор обуви, показано оперативное лечение – операция Джонсона (Jones).
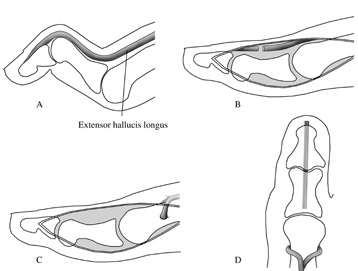
Производится транспозиция сухожилия разгибателя на нижнюю треть плюсневой кости, а сам палец фиксируется в разогнутом положении спицей. Это вмешательство позволяет пациенту продолжить использовать разгибатель пальцев для разгибания стопы и устраняет деформацию пальцев.
Восстановление после оперативного лечение занимает занимает 6-12 недель, это время требуется для сращения остеотомированных фрагментов костей и приростания пересаженных сухожилий. В ряде случаев требуется более длительный срок иммобилизации и ограничения осевой нагрузки. Возможные осложнения оперативного вмешательства стандартные для любой ортопедической операции и включают инфекцию, травму сосудов и нервов, кровотечение, тромбоз, неполная коррекция деформации, несращение остеотомии.
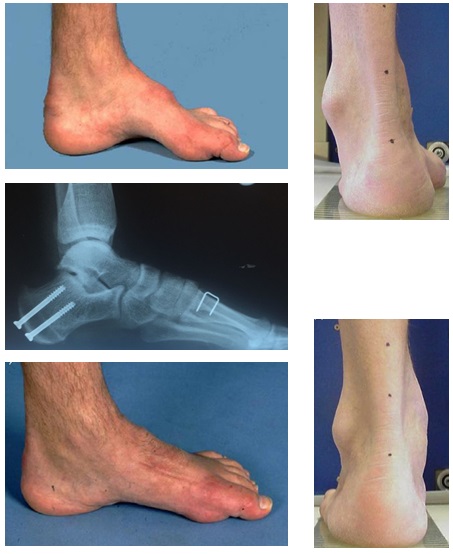
Цель оперативного лечение – получить опороспособную и безболезненную стопу. Учитывая неврологическую причину заболевания полноценная коррекция может быть невозможна, также может потребоваться повторное вмешательство спустя какое-то время после операции из-за прогрессирования основного заболевания.

Никифоров Дмитрий Александрович
Специалист по хирургии стопы и голеностопного сустава.






Владельцы патента RU 2243735:
Изобретение относится к медицине, в частности к ортопедии и травматологии. Сущность изобретения: выделяют и рассекают сухожилия передней большеберцовой и длинной малоберцовой мышц, отсекают от места крепления сухожилие задней большеберцовой мышцы, проводят сухожилие задней большеберцовой мышцы на тыл стопы впереди внутренней лодыжки через тоннель в подкожной клетчатке, подкожно проводят отсеченные сухожилия передней большеберцовой и длинной малоберцовой мышц на тыл стопы, сшивают сухожилия указанных мышц между собой так, чтобы остался свободным конец сухожилия задней большеберцовой мышцы, который фиксируют внутрикостно к средней клиновидной кости, что сохраняет процесс отталкивания стопы от пола во время ходьбы. 5 ил.
Изобретение относится к медицине и касается способов хирургического лечения заболеваний опорно-двигательной системы, в, частности, паралитической отвисающей стопы.
Известны способы лечения паралитической отвисающей стопы.
1. Способ И.А.Мовшовича (1).
Сущность способа - раздельная пересадка икроножной мышцы на тыл стопы. Недостаток способа - большая травматичность, трудность перестройки пересаженной на тыл икроножной мышцы на новую функцию - разгибание. При этой операции стопа удерживается в положении тыльного сгибания, однако объем движений крайне незначительный.
2. Способ А.П.Чернова (2).
Операция показана больным, когда все разгибатели стопы парализованы и в резерве находится только икроножная мышца.
2. Способ К.И.Васильчиковой (3).
Особенность способа - пересадка к основанию I и V плюсневых костей впереди внутренней и наружной лодыжек сухожилий задней болыыеберцовой и длинной малоберцовой мышц.
Недостаток способа. При параличе малоберцового нерва парализуются длинная и короткая малоберцовые мышцы и они не пригодны для пересадки.
4. Способ С.Тенева (4).
Основные признаки способа - пересадка задней большеберцовой мышцы к длинной малоберцовой позади наружной лодыжки, пересадка сухожилия длинного сгибателя первого пальца и длинного сгибателя пальцев к сухожилию передней большеберцовой мышцы.
Недостатки способа: пересадка длинного сгибателя первого пальца и длинных сгибателей пальцев на тыл стопы приводит к потере прежней функции этих мышц. Указанные мышцы имеют важное значение при ходьбе, в, частности, в осуществлении процесса переката.
При выпадении функции вышеперечисленных мышц нарушается процесс отталкивания стопы от пола.
Задняя большеберцовая мышцы достаточно мощная, чтобы одной выполнять функцию разгибания стопы при пересадке ее на передний отдел стопы. Задняя большеберцовая мышца иннервируется большеберцовым нервом (n. Tibialis), поэтому сохраняет свою функцию при параличе малоберцового нерва, и ее можно использовать для пересадки на тыл стопы.
Этот способ взят за прототип.
Целью изобретения является устранение недостатков прототипа, восстановление функции разгибания стопы при параличе ее разгибателей путем пересадки задней большеберцовой мышцы на тыл стопы.
Способ выполняют следующим образом: производят первый разрез кожи по внутренней поверхности голени в нижней трети длиной 8-10 см, выделяют сухожилие задней большеберцовой мышцы и берут на держалку (фиг.1). Второй разрез кожи делают по наружной поверхности голени. Выделяют и рассекают сухожилия передней большеберцовой и длинной малоберцовой мышц (фиг.2). Третий разрез кожи делают по внутренней поверхности стопы длиной 6 см. Отсекают от места прикрепления сухожилия задней большеберцовой мышцы. Четвертый разрез кожи производят по наружной поверхности стопы длиной 5-6 см. В первую операционную рану выводят (путем вытягивания) сухожилие задней большеберцовой, в третью операционную рану - передней большеберцовой; четвертую операционную рану - длинной малоберцовой мышцы (фиг.3). По передней поверхности стопы делают пятый разрез кожи длиной 8-10 см. Пятую операционную рану соединяют подкожными тоннелями с первой, третьей, четвертой операционной ранами. В пятую операционную рану выводят сухожилия задней большеберцовой, передней большеберцовой, длинной малоберцовой мышц (фиг.4). Стопу выводят в положение сгибания над углом 90°. Сухожилия сшивают между собой таким образом, чтобы остался свободным конец сухожилия задней большеберцовой мышцы длиной 5-6 см.
В средней клиновидной кости формируют шилом или сверлом тоннель глубиной до 2,5 см, по диаметру тоннель и сухожилие задней большеберцовой мышцы должны совпадать.
Конец сухожилия углубляют в костный тоннель, заклинивают костным аллотрансплантатом, дополнительно фиксируют к надкостнице швами (фиг.5), раны послойно ушивают. Накладывают гипсовую повязку от кончиков пальцев до коленного сустава на 6 недель.
Изобретение поясняется графическим материалом: взятие на держалку 2 сухожилия задней большеберцовой мышцы 1 (фиг.1); выделение и рассечение сухожилий передней большеберцовой мышцы 3 и длинной малоберцовой мышцы 4 (фиг.2); выделение сухожилий мышц 3, 4 в наружную и внутреннюю операционные раны (фиг.3); проведение сухожилий 1.3.4 в пятую операционную рану, формирование костного тоннеля 5 в средней клиновидной кости (фиг.4); сшивание сухожилий 1.3.4 между собой и фиксация сухожилия 1 в костном тоннеле 5 с помощью костных аллотрансплантатов 6 (фиг.5).
Принципиальное отличие предложенного способа от известного заключается в том, что для выполнения функции разгибания стопы пересаживается одна задняя большеберцовая мышцы, проведенная на тыл стопы спереди от внутренней лодыжки.
Преимущество предложенного способа перед известными заключается в том, что пересаженная мышцы имеет три точки фиксации: внутрикостную и две с помощью сухожилий длинной малоберцовой и передней большеберцовой мышц. Это обеспечивает высокую стабильность стопы и является профилактикой ее деформации во фронтальной плоскости в послеоперационном периоде.
Предложенный способ с положительным эффектом выполнен у одной больной.
Больная К., 42 лет, поступила в ортопедическое отделение клиники травматологии и ортопедии Самарского медуниверситета 16 октября 2000 года с жалобами на отвисание правой стопы. В октябре 2000 года больная была прооперирована по поводу костно-хрящевого экзостоза головки малоберцовой кости больших размеров. Во время операции обнаружено, что общий малоберцовый нерв находился в толще опухоли и был поврежден при удалении опухоли. Сшивание нерва успеха не принесло. При обследовании выявлен паралич разгибателей стопы и пальцев. Походка своеобразная, типа “петушиной” со шлепком при опоре на горизонтальную поверхность. Разгибание в голеностопном суставе невозможно. Для ходьбы больная использует ортопедическую обувь.
Задняя большеберцовая мышца хорошо функционирует и имеет силу 5 баллов. 17 октября 2001 года произведена операция по разработанному способу. Через 6 недель снята гипсовая повязка, начата послеоперационная реабилитация. Пересаженная мышца функционирует, больная ходит с палочкой, перекат стопы восстановлен. Больная операцией очень довольна.
Способ может быть рекомендован в практическую медицину.
1. И.А.Мовшович. Оперативная ортопедия. М., 1994, с.324-325.
2. А.П.Чернов. А.с. 1449118 от 09.09.88 г.
3. И.А.Мовшович. Оперативная ортопедия. М., 1994, с. 323.
4. Б.Бойчев, Б.Конфорти, К.Чоканов. Оперативная ортопедия и травматология. София. 1962, с. 704-705.
Способ хирургического лечения паралитической отвисающей стопы при параличе малоберцового нерва, включающий пересадку мышц голени на стопу, отличающийся тем, что выделяют на наружной поверхности голени сухожилия передней большеберцовой и длиной малоберцовой мышц, рассекают их, отсекают от места крепления сухожилие задней большеберцовой мышцы, проводят сухожилие задней большеберцовой мышцы на тыл стопы впереди внутренней лодыжки через тоннель в подкожной клетчатке, подкожно проводят отсеченные сухожилия передней большеберцовой и длиной малоберцовой мышц на тыл стопы, сшивают сухожилия указанных мышц между собой так, чтобы остался свободный конец сухожилия задней большеберцовой мышцы, который фиксируют внутрикостно к средней клиновидной кости.
Дисфункция сухожилий стопы и голеностопа
Вдоль передней, медиальной (внутренней) и латеральной (наружной) поверхности голеностопного сустава располагаются очень важные в функциональном отношении сухожилия. Это сухожилие передней большеберцовой мышцы, сухожилие задней большеберцовой мышцы, два сухожилия малоберцовых мышц (длинной и короткой). Мощное ахиллово сухожилие располагается позади голеностопного сустава и прикрепляется к пяточной кости. Оно также может поражаться при различных состояниях, о которых мы поговорим в отдельном разделе.
- Тендинит, — это острое состояние, характеризующееся болью и отеком, связанными с микроповреждениями сухожилия, приводящими к развитию острого воспалительного процесса.
- Тендиноз, — это хроническое дегенеративное заболевание, характеризующееся наступающей со временем дегенерацией волокон сухожилия вследствие повторяющих нагрузок и процессов старения.
- Паратендинит, — это воспаление паратенона — тонкой соединительнотканной оболочки, окружающей сухожилие и обеспечивающей его беспрепятственное скольжение в сухожильном футляре.
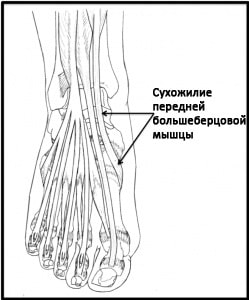
Рис. Сухожилие передней большеберцовой мышцы.
2. Брюшко задней большеберцовой мышцы начинается на задней поверхности большеберцовой и малоберцовой костей, а ее сухожилие идет вдоль задней поверхности внутренней лодыжки и на стопе прикрепляется к ладьевидной кости. Эта мышца осуществляет инверсию (внутреннюю ротацию) стопы и ее подошвенное сгибание в голеностопном суставе, однако основной ее функцией является поддержание продольного свода стопы. Сокращаясь, задняя большеберцовая мышца блокирует суставы среднего отдела стопы при ходьбе, и стопа тогда работает как жесткий рычаг. Разрыв сухожилия этой мышцы или даже его перерастяжение приводит к развитию плоскостопия.
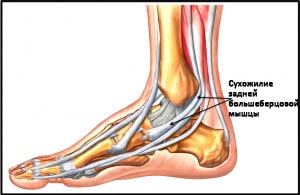
Рис. Сухожилие задней большеберцовой мышцы.
3. Длинная и короткая малоберцовые мышцы начинается на малоберцовой кости, а их сухожилия следуют вместе вдоль этой кости. На уровне голеностопного сустава сухожилия располагаются позади наружной лодыжки в борозде, ограниченной снаружи верхним удерживателем малоберцовых сухожилий. Сухожилие длинной малоберцовой мышцы следует по подошвенной поверхности стопы и прикрепляется к основанию первой плюсневой кости. Сухожилие короткой малоберцовой мышцы прикрепляется к наружной поверхности основания пятой плюсневой кости.
Малоберцовые мышцы осуществляют эверсию (наружную ротацию) и подошвенное сгибание стопы.
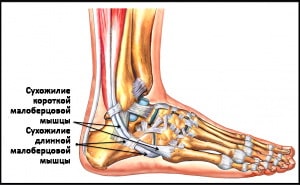
Рис. Сухожилия малоберцовых мышц.
Точная частота тендинитов в области голеностопного сустава неизвестна, однако имеющиеся данные позволяет полагать, что тендиниты сухожилий задней большеберцовой и малоберцовых мышц — довольно распространенные состояния. Сухожилие передней большеберцовой мышцы поражается реже, за исключением разве что молодых спортсменов, усиливающих тренировочных программы или начинающих заниматься бегом по наклонной поверхности.
Факторы риск развития проблем с малоберцовыми сухожилиями включают высокий свод стопы, которые могут наблюдаться в любом возрасте. Поражения сухожилия задней большеберцовой мышцы связаны с плоскостопием и чаще встречаются в возрасте 40-50 лет.
Патология сухожилия передней большеберцовой мышцы.
Тендинит сухожилия передней большеберцовой мышцы характеризуется болью и отеком на передней поверхности голеностопного сустава. Заболевание обычно возникает в среднем и пожилом возрасте. Причиной часто является физическая нагрузка или травма голеностопного сустава, возможно изменение характера физической активности или типа используемой обуви. Симптомы усиливаются при длительном стоянии и ходьбе и уменьшаются в покое. При осмотре выявляется локальная болезненность и иногда отек в области передней поверхности голеностопного сустава. Тыльное сгибание голеностопного сустава с сопротивлением нередко приводит к усилению выраженности симптомов.
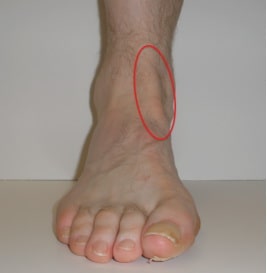
На рис. Локализация боли и отека при тендините сухожилия передней большеберцовой мышцы.
Факторами риска тендинита сухожилия передней большеберцовой мышцы является избыточное натяжение икроножной мышцы, ожирение, плоскостопие и физические нагрузки.
Патология сухожилия задней большеберцовой мышцы.
Тендинит сухожилия задней большеберцовой мышцы проявляется болью в области внутренней поверхности голеностопного сустава и свода стопы, которая усиливается при длительном стоянии и нередко сопровождается коллапсом (опущением) свода стопы и видимым выстоянием ладьевидной кости. Основными объективными признаками заболевания являются локальная болезненность по ходу сухожилия и в области его прикрепления к ладьевидной кости. Если имеет место только локальная болезненность в области прикрепления сухожилия, возможно имеет место не тендинит, а добавочная ладьевидная кость. Этот последний диагноз можно подтвердить рентгенологически.
Ревматоидные заболевания приводят к снижению прочности капсулы суставов и постепенному истончению сухожилий, и могут становиться причиной, в частности, дисфункции сухожилия задней большеберцовой мышцы.
Состоятельность сухожилия задней большеберцовой мышцы можно подтвердить, попросив пациента приподняться на носочек на одной ноге. Некоторые пациенты с выраженной тендинопатией просто не смогут приподняться на носочек одной ноги. Это может быть связано с болью или слабостью мышцы, либо и с тем, и с другим.
Патология сухожилий малоберцовых мышц.
Пациенты с тендинитом малоберцовых сухожилий предъявляют жалобы на боль и иногда отек вдоль задненаружной поверхности голеностопного сустава. Сопутствующее вовлечение икроножного нерва (за счет воспаления или повреждения расположенных рядом сухожилий) может вести к снижению чувствительности или ощущению жжения вдоль наружной поверхности стопы. Боль может локализоваться в области прикрепления сухожилия короткой малоберцовой мышцы к плюсневой кости, и, если этому предшествует свежая травма, необходима рентгенография для исключения перелома.
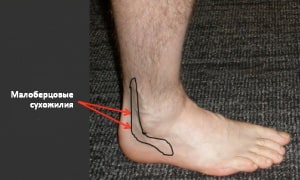
Рис. Локализация боли и отека при тендините сухожилий малоберцовых мышц.
При повреждении удерживателя малоберцовых сухожилий они могут выскальзывать из борозды наружной лодыжки на уровне голеностопного сустава. Такое состояние называется хроническим подвывихом малоберцовых сухожилий. Пациенты с этим заболеванием могут описывать ощущения щелчков в соответствующей области при физической активности, иногда подвывих удается спровоцировать при физикальном обследовании.
Наиболее точный метод диагностики заболеваний сухожилий это магнитно-резонансная томография (МРТ)
МРТ позволяет выявить признаки повреждения сухожилий, связок голеностопного сустава и дегенеративные изменения суставов стопы.
С помощью МРТ врач может отличить воспаление сухожилия (тендинит) от его разрыва.
При подозрении на патологию сухожилий обязательно назначается рентген. Рентгенография необходима для исключения повреждений костей и дегенеративных (артрозных) изменений голеностопного сустава и суставов стопы.
При поражениях сухожилия задней большеберцовой мышцы дополнительно выполняются специальные снимки в положении стоя для оценки выраженности плоскостопия.
Также на рентгенограммах можно выявить некоторые патологические изменения костей стопы, которые часто сопутствуют заболеваниям сухожилий. К ним относятся:
- добавочная ладьевидная кость.
- тарзальная коалиция (слияние костей предплюсны).
- перелом пятой плюсневой кости (перелом Джонса).
- артроз голеностопного сустава и суставов стопы.
У пациентов с тендинитами сухожилий в области голеностопного сустава нередко оказываются эффективными консервативные мероприятия. Вариантами таких мероприятий являются местное и пероральное применение нестероидных противовоспалительных препаратов, местные аппликации льда, иммобилизация голеностопного сустава, модификация физической активности, физиотерапия, ортезирование и отказ от таких видов физических нагрузок, которые связаны с частыми и резкими изменениями направления движения.
Пациентам с дисфункцией сухожилия задней большеберцовой мышцы и сформировавшимся на этом фоне плоскостопием (приобретенное плоскостопие взрослых) и неэффективном консервативном лечении может быть показан тот или иной вариант реконструкции стопы.
Обычно такие реконструкции включают перемещение другого сухожилия (длинного сгибателя пальцев) для замещения функции задней большеберцовой мышцы в сочетании с вмешательствами на костях (например, медиализирующая остеотомия пяточной кости).
Удаление добавочной ладьевидной кости и рефиксация сухожилия задней большеберцовой мышцы (операция Киднера) может быть показана пациентам с болезненной добавочной ладьевидной костью.
У пациентов с разрывами малоберцовых сухожилий и костными деформациями, которые приводят к постоянному истиранию сухожилий, могут быть эффективны шов сухожилий и удаление соответствующих костных образований. При небольших повреждениях малоберцовых сухожилий, когда оказывается неэффективным проводимое консервативное лечение, эффективен дебридмент и восстановление сухожилия.
В нашей клинике применяются только эффективные и современные методики хирургической коррекции заболеваний стоп и голеностопного сустава.
Оперативные вмешательства проводятся на современном медицинском оборудовании крупных мировых производителей.
Немаловажным является и то, что результат операции зависит не только от оборудования и качества металлофиксаторов, но и от навыка и опыта хирургов-ортопедов. Специалисты нашей клиники имеют большой опыт лечения заболеваний данной локализации в течение многих лет.
Читайте также:


