Тейпирование при синдроме грушевидной мышцы
При занятиях бегом, игре в футбол и другие подвижные игры, на мускулы ягодиц приходится большая нагрузка. Случаются растяжения, разрывы связок. Но опаснее всего спазмы. Они приводят к защемлению седалищного нерва. Тейпирование грушевидной мышцы снижает негативные последствия.
Верхняя часть мускула крепится на крестцовую кость, а нижняя – на бедренную. Для образования патологических процессов достаточно резко развести бедра или неудачно повернуть ступню.
Подготовка
Начальные мероприятия состоят из трех этапов. На первом готовят место для наклейки эластичных лент:
- Насухо вытирают кожу, чтобы не осталось влаги.
- Обезжиривают поверхность спиртовой салфеткой.
Второй шаг – подготовка пластырей, нужных для того, чтобы грамотно выполнить кинезиотейпирование травмированной грушевидной мышцы:
- Отрезают полосы необходимой длины.
- Закругляют края пластырей (якоря).
Третье действие – проверка на аллергию. Для этого достаточно наклеить тейп на небольшой участок кожи и подождать 20-30 минут. Если после удаления ленты остались покраснение или сыпь, от накладывания аппликации лучше воздержаться.
Процедура тейпирования

Для начала нужно отмерить длину первой полоски по ягодице – это будет расстояние от копчика до бедра. Затем отрезать вторую ленту по размеру: от 11 до 17 сантиметров. Когда все готово, можно приступать к тейпированию:
- Укладываем человека на бок, противоположный патологическому участку. Сгибаем ногу в колене и свешиваем с края кушетки или стола.
- Фиксируем первую ленту в районе копчика и наклеиваем без натяжения. Место крепления второго якоря – бедро.
- Центр второго пластыря прижимаем к середине первого и накладываем перпендикулярно с небольшим натяжением.
Для активации клея нужно протереть отрезки ленты 10-15 раз.
Подробности на видео:
Строение мускула

Кроме нерва, почти вплотную к мускулу проходят основные кровеносные сосуды, питающие нижние конечности. Поэтому лучше не допускать перенапряжения, излишнего натяжения мышцы. Иначе может возникнуть анемия. Купировать ее можно с помощью тейпирования.
Диагностика патологий

Травму распознать не так сложно. Для этого используют простой метод:
- Укладывают спортсмена на спину. Поднимают ногу вверх, не сгибая в колене.
- При приближении к отметке 90° человек чувствует пронзающую боль.
На фото девушка слишком сильно поднимает ногу. При заболевании так широко разогнуть сустав не выйдет.
Разблокировка мышцы

- Сесть на стул.
- Положить больную ногу голеностопом на бедро здоровой конечности.
- Упереться ладонями в колено.
- Наклониться вниз, сгибая поясницу, затем разогнуться.
После нескольких наклонов начнут растягиваться сухожилия. В мозг поступит сигнал на расслабление мышцы и спазм пройдет.
Противопоказания
Если есть хотя бы один симптом, или существует подозрение на скрытое течение заболевания, лучше обратиться в медицинское учреждение.
Выбор материала
Для накладывания аппликации на грушевидную мышцу подойдет адгезивный тейп шириной от 5 сантиметров. Лента хорошо прилипает к коже, при этом не сильно ограничивает циркуляцию воздуха. Следует выбрать эластичный материал, потому что жесткий слишком сильно сокращает амплитуду движений сустава. Будет сложно передвигаться.
Что касается материала, из которого изготовлен пластырь, то здесь как нельзя лучше подойдет хлопок. Нейлон снижает циркуляцию воздуха, а в районе грушевидной мышцы много потовых желез.
Цвет не влияет на характеристики пластырей. Это лишь декор. Важное замечание, поскольку некоторые потребители считают, что процент растяжимости и сроки ношения зависят от оттенка. Итак, краткое резюме. Нужно выбрать тейп:
- Шириной от 5 сантиметров.
- Эластичный.
- Адгезивный.
- Хлопковый.
Главный признак подделки – резкий химический запах, который не может скрыть даже плотная упаковка. Поэтому следует воздержаться от покупки китайских товаров. Лучшая страна-производитель тейпов – Южная Корея.
Правила снятия тейпа
Максимальный срок, в течение которого тейп продолжает выполнять свою функцию, – 7 дней. Поэтому через неделю ленту необходимо снять. Для этого есть два способа:
- Бытовой. Встаем под горячий душ и ожидаем 5-6 минут. За это время пластырь размокнет достаточно для того, чтобы его можно было отклеить.
- Профессиональный. В специализированных магазинах покупаем жидкость для удаления аппликаций. Обрабатываем ею проблемное место.
У первого способа есть недостаток – зачастую клей остается на коже. Его придется оттирать составами с содержанием спирта.
Эксперты по кинезиологии рекомендуют после снятия аппликации смазывать кожу увлажняющим лосьоном. Это восстановит баланс жидкости в верхних слоях эпидермиса.
Грушевидная мышца – важный элемент опорно-двигательного аппарата. Даже микротравма может вызвать серьезные последствия. Тейпирование снижает отечность, восстанавливает циркуляцию крови и лимфы, сокращает время реабилитации. Главное – соблюдать осторожность при проведении процедуры и выбирать правильные материалы.
Миофасциальный синдром грушевидной мышцы – это патологическое состояние с характерным болевым спазмом в ягодичном районе. Неприятные ощущения связаны с ущемлением нервных волокон и развитием воспаления. Чтобы быстро избавиться от боли, необходимо знать, как снять спазм при первых проявлениях синдрома грушевидной мышцы.
Причины спазма и основные признаки недуга
Факторов риска миофасцита этой области много – от неудачной спортивной тренировки до неудобной позы. Грушевидный мускул перенапрягается, что ведет к защемлению седалищного нервного волокна, дисфункциям кровотока в крупных сосудах тазово-ягодичной зоны.
Часто болевые симптомы регистрируются у тех, кто страдает радикулитом, корешковым остеохондрозом крестцово-поясничной области.
Воспаления и застойные явления в малом тазу, нервные и сосудистые нарушения также способны негативно влиять на связочно-мускульный аппарат. Иногда спазмы возникают из-за неправильно сделанного укола, травматического повреждения либо переохлаждения.
Симптомы воспаления и спазма грушевидной мышцы:
Болеть может постоянно, либо дискомфорт возникает в форме приступов, например, в неудобной позе, после перегрузки.
Методы лечения
Простым обезболиванием это недомогание не вылечить. Важен комплексный подход. Чтобы облегчить состояние больного, нужно сочетать несколько методик.
К консервативной терапии относят медикаментозные блокады. Они снимают спазматические синдромы мускулатуры малого таза.
В сложных случаях проводится оперативное вмешательство – хирургическое освобождение седалищного нерва.
Врач направит пациента на занятия ЛФК. Посоветовавшись с ним, можно делать гимнастику и в домашних условиях. Комплекс, разработанный профессором Бубновским, способствует избавлению от спазмирующих ощущений.
Чтобы мускульная система нормально функционировала, следует выполнять такие упражнения:
- Сядьте на четвереньки и расслабьте мускулатуру позвоночника на пять секунд. Повторяйте пять раз.
- В этой же позе, выдыхая, выгните спину, чувствуя растяжение мускулов, а на вдохе прогнитесь. Повторяйте двадцать раз.

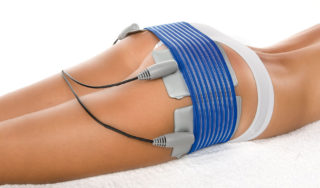
Метод предполагает тейпирование специальными эластичными полосками. Эффект кинезиотейпинга идет за счет того, что фиксирующие липкие ленты – тейпы – мягко иммобилизируют и поддерживают пораженные мышцы.
Для наложения полосок предварительно требуется слегка растянуть зажатый мускул, насколько возможно вытягивая носок ступни. Колено должно быть выпрямлено. Полоски при тейпировании напряженной грушевидной мышцы наклеиваются:
- по наружной поверхности от коленного до бедренного сустава;
- над коленом перпендикулярно первому тейпу;
- на два сантиметра выше второй ленты;
- от пояса через ягодицу до верхней трети бедра.
Кинезиотейпирование нормализуют микроциркуляцию крови и лимфы, снимает напряжение, дает эффект релаксации и ускоряет регенерацию поврежденных тканей, если мускульные волокна были растянуты или надорваны.
Мускульные патологии можно лечить и нетрадиционным способом. Манипуляции выполнять может только опытный врач-остеопат. Он поможет унять болевой синдром, сделать разблокировку седалищного нерва, что поспособствует восстановлению двигательных функций.
Важно найти высококлассного мануального терапевта в медучреждении с хорошей репутацией, где смогут предъявить все сертификаты и продемонстрировать варианты успешного излечения.

Для массажной процедуры также можно найти специалиста либо проводить ее дома самостоятельно. В последнем случае необходимо улечься набок и массировать ягодицу большим пальцем, разминая уплотнения. Массаж эффективнее, если мускул находится в немного растянутом положении. Для этого требуется согнуть ногу в коленке. Помогает снять спастическое ощущение простой теннисный мячик: надо катать его по ягодичной зоне.
Применение аппликатора Кузнецова при синдроме грушевидной мышцы быстро снимает неприятные ощущения, позволяет проводить профилактику обострения.
Для расслабления напряженной мускулатуры в медицинских учреждениях используют мягкотканые массажные техники, позволяющие глубоко проработать пораженную зону. Также помогает ректальное массажирование. Это эффективная процедура, дающая возможность быстро успокоить проявления ишемии мускульных волокон и нерва седалища.
Включает в себя несколько различных методов:
- иглорефлексотерапию;
- нажатие пальцами на особые точки;
- прогревание и прижигание активных участков;
- действие на них лазерными лучами и электроимпульсами;
- точечно-линейное массажирование.
Метод подбирается индивидуально, на основе ярко выраженных признаков и этапа заболевания. По отзывам, при данном болевом синдроме особенно эффективно иглоукалывание.
Устраняют мышечный спазм и болевой синдром следующие процедуры:
- УВЧ;
- ультразвук;
- вакуумный массаж;
- парафиновые аппликации;
- воздействие низкочастотными токами;
- диадинамотерапия;
- амплипульс;
- лазерное лечение;
- фонофорез.

Среди рецептов русской народной медицины есть много средств, направленных на снятие болевых ощущений в мускулатуре бедер и ягодиц. Лекари рекомендуют использовать настойку окопника внутрь, спиртовой настой на мухоморе и черном перце для натирания или прикладывать к больному месту грелку.
Далеко не всегда такие советы безопасны: разогрев может усилить воспаление, а целебные травы вызвать аллергию или навредить при беременности. Перед применением народных снадобий следует посоветоваться с врачом.
Щадящие рецепты, которые можно использовать всем:
- Сок лопуха. Смазывают пораженный участок или делают ночные компрессы из ошпаренного листа растения.
- Дегтярно-медовый компресс. Мед и большую ложку сладкосливочного масла топят на водяной бане, перемешивают с березовым дегтем. Накладывают на больное место и накрывают хлопковым лоскутом и полиэтиленом. Оставляют на ночь. Повторяют до полного исчезновения боли.
- Целебный чай. Цветки ромашки, календулы и корень аира заливают кипятком и настаивают час. Фильтруют и пьют как чай на протяжении месяца.
Средства на основе меда не стоит использовать тем, у кого есть аллергия на продукты пчеловодства.
Профилактические рекомендации
Помимо регулярных профилактических обследований, превентивные меры предполагают:
- не перенапрягать пояснично-крестцовый отдел;
- избегать переохлаждения;
- исключить тренировки, провоцирующие раздражение грушевидного мускула: спуски и подъемы, быстрый набор скорости и торможение, крутые развороты.
При сидячей работе важно периодически менять позицию, вставать, прогуливаться и делать легкую гимнастику.
Даже при однократном спазмирующем ощущении в зоне ягодиц стоит показаться врачу. Само по себе защемление не пройдет, болевой синдром повторится или усугубится.

Немедикаментозные способы терапии набирают все больше популярности благодаря своей эффективности и безболезненности. Тейпирование бедра применяется в спортивной медицине, ортопедии, травматологии и других клинических областях. Методика позволяет защитить, поддержать, восстановить и расслабить мышцы.
Показания
Кинезио тейп используется при следующих показаниях:
- восстановление после травм и оперативного вмешательства;
- профилактика спортивных травм;
- разрыв/растяжение паховой зоны;
- растяжение связок;
- воспаления и отеки после травмы, боли в мышцах;
- слабое подколенное сухожилие.
Кинезиотейпирование бедра практикуется многими спортсменами с целью улучшить личные показатели перед соревнованиями.
Методика, как клеить тейп
До начала процедуры необходимо очистить кожу от жира, чтобы она была сухой и чистой. Желательно удалить волосяной покров в участках крепления ленты. Затем выполняется процедура растягивания мышц. Кинезиотейпирование нельзя проводить на поврежденной коже.
Перед креплением тейпа мышцы должны быть эластичными и разогретыми. Лента клеится в состоянии максимального растяжения по центру сосредоточения боли. Раздвоенные концы ленты называются якорями и имеют длину в несколько сантиметров. Якоря фиксируются на коже без дополнительного натяжения.
Чтобы привести тейп в действие, нужно его слегка разогреть, растерев соответствующие зоны на ноге. После данного действия клеевая основа ленты надежно фиксируется к коже. Для комфорта тейп на концах необходимо закруглить.
Тейпирование задней поверхности бедра
Для процедуры понадобиться широкий эластичный тейп. Чтобы растянуть мышцы, необходимо наклониться вперед, не сгибая коленные суставы. Верхняя часть ленты крепится в районе между ягодицей и местом крепления мышцы к тазобедренному суставу. Данное место располагается в самой нижней точке ягодиц.
Перед последующим приклеиванием тейп нужно натянуть процентов на 20-50% до места чуть выше колена. Якорь должен крепиться таким образом, чтобы не нагружать места крепления мышц к колену. Для процедуры можно использовать две параллельных ленты. Чтобы правильно наложить тейп сзади, понадобиться помощь партнера.




















Тейпирование передней поверхности бедра
Осуществляя тейпирование, необходимо также подготовить ногу для правильного нанесения. Нога выносится вперед на 20 градусов по вертикали и сгибается в коленном суставе. Во время процедуры можно опираться о стол. Стопа должна касаться ягодицы.
Тейп на заднюю поверхность бедра крепится у верхнего основания. Затем лента растягивается на 25-50% и последовательно приклеивается выше уровня колена. Чтобы нанести тейп на бедро спереди, лучше воспользоваться помощью партнера.
Тейпирование приводящей мышцы
Чтобы наложить тейп на приводящую мышцу, нужно сесть на стул и максимально отодвинуть ногу в сторону, чтобы создать натяжение. Тейп сначала крепится в области колена и заканчивается на небольшом расстоянии от паха. Тейпирование приводящей мышцы бедра требует натяжения ленты в 30-35%. Внутреннюю поверхность бедра можно тейпировать без помощи партнера.
Тейпирование двуглавой мышцы
Задняя поверхность бедра должна быть натянутой. Для этого нужно на прямых ногах нагнуть корпус вперед параллельно полу.
Чтобы тейпировать двуглавую мышцу, можно использовать один или два тейпа. Одна из лент всегда будет клеиться по диагонали начиная от нижней части ягодичной мышцы и заканчивая якорем ниже уровня колена с внешней его стороны. В данном случае важно повторить контур двуглавой мышцы бедра. Для лучшей фиксации можно использовать и вторую ленту раздвоенного типа, которая будет повторять форму большой головки бедренного бицепса.
Тейпирование четырехглавой мышцы
Как клеить кинезио тейп на самую массивную мышцу в человеческом теле? Чтобы создать идеальное натяжение, необходимо сесть на высокий стол и согнуть ногу таким образом, чтобы зацепиться стопой за его внутреннюю конструкцию или ножку. Корпус при этом нужно отвести немного назад. Бедра спереди усиливают широкой лентой, якорь которой фиксируется чуть выше уровня коленного сустава. Нужно помнить, что клеить тейп на заднюю поверхность бедра нужно исключительно в натянутом состоянии.
Затем создается натяжение тейпа и приклеивается одна лента, которая повторяет внутренний контур квадрицепса. Тейпирование бедра спереди в данном случае требует еще одной ленты, которая будет повторять контур внешней поверхности квадрицепса. В обоих концах ленты должно отсутствовать натяжение. На видео можно практически оценить последовательность действий.
Тейпирование грушевидной мышцы
Самые популярные тейпы для бедра:

Синдром грушевидной мышцы – самая распространенная туннельная (компрессионно-ишемическая) невропатия седалищного нерва. Болевой синдром локализуется в ягодичной области с возможной иррадиацией в область бедра, голени и паха.
Патогенетический механизм чаще всего связан с рефлекторным фактором. Он возникает вследствие отека клетчатки между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой, что приводит к раздражению седалищного нерва.
Компрессионные радикулопатии связаны с дискогенными нарушениями (протрузия или грыжа межпозвоночного диска). Они сопровождаются ишемией корешка, гипорефлексией, парестезией, отеком задней продольной связки, флебостазом, эпидуритом, вегетативными нарушениями вследствие отека в области позвоночного канала; длительным болевым синдромом, двигательными (парез) нарушениями, при хроническом течении развиваются мышечные атрофии в области нижней конечности.
Возможно клиническое сочетание корешковых и рефлекторных механизмов с возникающими неврологическими проявлениями вертеброгенной патологии.
Синдром грушевидной мышцы встречается у 1/2 больных, страдающих дискогенными нарушениями в нижнепоясничном отделе позвоночника.
Причины поражения грушевидной мышцы:
Рефлекторные – миофасциальный болевой синдром. Травма (растяжение, неудачные инъекции лекарственных веществ), хроническая статодинамическая перегрузка (перетренированность или длительное пребывание в одной позе), функциональная блокада крестцово-подвздошного сочленения, коксалгия, коксартроз, урогенитальная патология.
Компрессионный синдром – дискогенные нарушения при остеохондрозе нижнепоясничного отдела позвоночника, последствия травм, опухоли, поясничный стеноз.
К экстравертебральным факторам относятся компрессия седалищного нерва между крестцово-остистой связкой и спастически сокращенной грушевидной мышцей как вариант при его прохождении через грушевидную мышцу, сдавление ветвей 2, 3, 4-го крестцовых нервов, нижнего ягодичного нерва, заднего кожного нерва бедра, полового нерва.
Анатомо-топографические и биомеханические особенности грушевидной мышцы
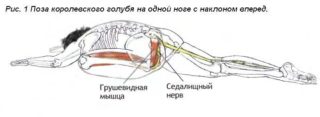
Грушевидная мышца (m. piriformis) по форме – это плоский равнобедренный треугольник. Она начинается у переднего края верхних отделов крестца, проходит через седалищное отверстие и прикрепляется к внутренней поверхности большого вертела бедренной кости. Между грушевидной мышцей и крестцово-остистой связкой проходит седалищный нерв (см. рисунок).
Грушевидная мышца не занимает все седалищное отверстие, она образует верхнюю и нижнюю щель. Верхняя щель занята верхней ягодичной артерией и нервом. В нижней щели расположены нижняя ягодичная артерия и седалищный нерв. В 90% случаев сосудисто-нервный пучок проходит под грушевидной мышцей. В 10% случаев он при переходе в ягодичную область прободает грушевидную мышцу. Иннервируется грушевидная мышца ветвями крестцового сплетения из спинномозговых корешков S1 и S2. Кровоснабжение поступает из верхней и нижней ягодичных артерий.
Функционально грушевидная мышца предназначена для отведения бедра и ротации его кнаружи. Она одновременно разгибает и отводит бедро, а также вращает его при резкой флексорно-абдукционной позе.
Эта мышца способствует качанию (антинутации) крестца. Если нутирующие мышцы тянут крестец вперед, грушевидная мышца тянет назад его нижние отделы в сторону задних отделов безымянных костей.
Спазм и гипертонус грушевидной мышцы приводит к легкому растяжению ее антагонистов – аддукторов бедра. Однако они одновременно вращают бедро кнаружи и являются в этом отношении синергистом грушевидной мышцы. Частично средняя ягодичная мышца вращает бедро внутрь, также она отводит бедро, не являясь полным антагонистом грушевидной мышцы.
Таким образом, в отношении функции отведения бедра все ягодичные мышцы являются агонистами грушевидной мышцы, а все аддукторы – антагонистами. Более сложными комплексами мышц осуществляются вращательные движения.
Клиническая картина синдрома грушевидной мышцы
Симптомами компрессии сосудов седалищного нерва и нижней ягодичной артерии являются:
• резкий спазм сосудов ноги, который приводит к перемежающейся хромоте: пациенту при ходьбе приходится останавливаться, садиться, ложиться;
• кожа на ноге бледнеет;
• после отдыха больной способен продолжить ходьбу, но вскоре тот же приступ повторяется.
Мануальные тесты при диагностике синдрома грушевидной мышцы
• Болезненность, возникающая при пальпации верхневнутренней области большого вертела бедренной кости (на месте прикрепления грушевидной мышцы).
• Болезненность, возникающая при пальпации нижнего отдела крестцово-подвздошного сочленения (на проекции места прикрепления грушевидной мышцы).
• Воспроизведение боли при пассивном приведении бедра и его одновременной ротации внутрь (симптом Бонне–Бобровниковой).
• Тест на исследование крестцово-остистой связки, который позволяет одновременно диагностировать состояние подвздошно-крестцовой и крестцово-остистой связок.
• При поколачивании с больной стороны ягодицы возникает боль и распространяется по задней поверхности бедра.
• При ударе по нижнепоясничным или верхнекрестцовым остистым отросткам молоточком (сложенными пальцами) происходит сокращение ягодичных мышц (симптом Гроссмана).
План мануального и кинезотерапевтического лечения и алгоритм манипуляций
1. Дифференцированный массаж пояснично-крестцовой области, таза, нижней конечности, живота.
2. Постизометрическая релаксация (ПИР) мышц поясницы, таза и нижней конечности, особенно ишоикруральной группы.
3. Лечебная гимнастика: упражнения по Уильямсу, коррекция постурального мышечного дисбаланса, формирование оптимального двигательного стереотипа.
Рекомендуемые точки акупрессуры (ТА): V25 да-чан-шу – между L4 и L5 на 1,5 цуня; V26 гуань-юань-шу – между L5 и S1 на 1,5 цуня; V31-34 ба-ляо – крестцовые отверстия; VB29 цзюй-ляо – посередине между большим вертелом и передней верхней остью.

Упорные боли, отдающие в ногу и поясницу, ограничение амплитуды подвижности в области тазобедренного сустава, неврологические признаки – все это последствия поражения грушевидной мышцы. Синдром грушевидной мышцы относится к патологическим состояниям, при которых возникает туннельное сдавливание расположенных в их толще крупных нервных волокон. Через грушевидную мышцу проходит один из самых крупных нервов – седалищный.
Невропатия на фоне длительной ишемии может привести к частичной атрофии сенсорных и моторных аксонов. Это повлечет за собой изменение алгоритма иннервации мягких тканей нижней конечности на стороне поражения.
Сдавливание ствола седалищного нерва происходит в подгрушевидном отверстии. Здесь же проходят крупные кровеносные сосуды. Соответственно, при синдроме грушевидной мышцы страдает не только иннервация нижней конечности, но и процесс кровоснабжения. Это может проявляться изменением окраски и температуры кожных покровов, онемением, ощущением ползающих мурашек, снижением мышечной силы и т.д.
В отдаленной перспективе не вылеченный полностью синдром грушевидной мышцы может привести к развитию ряда опасных сосудистых патологий. Облитерирующий эндартериит, варикозное расширение вен нижних конечностей и атеросклероз — это лишь некоторые из них.
Узнать больше информации про симптомы и лечение синдрома грушевидной мышцы можно в этом материале. Здесь описаны эффективные способы лечения, которые приносят быстрое облегчение боли и устраняют спазм грушевидной мышцы, которая за счет этого прекращает оказывать давление на проходящие в её толще нервы и кровеносные сосуды.
Для понимания механизма развития патологии стоит немного погрузиться в знания анатомии. Подгрушевидное отверстие является парным и располагается симметрично в левой и правой ягодичной области. Здесь топографически расположен выход большого седалищного отверстия тазовой кости. Это щель, ограниченная связкой, проходящей от крестца до бугристости бедренной кости, и нижней поверхностью грушевидной мышцы. С другой стороны туннель формируется за счет прилегания близнецовой верхней мышцы.
Через тазовое отверстие проходят сразу несколько нервов: половой, седалищный, нижний ягодичный и задний кожный. Помимо этого здесь располагается крупный сосудистый пучок. Все эти ответвления облачены в фасции из плотной соединительной ткани. Но она не защищает от компрессии при чрезмерном напряжении грушевидной мышцы. Спазмированные мышечные волокна практически полностью пережимают узкий щелевидный туннель. Начинается процесс вторичного воспаления. Пациент испытывает сильнейшую боль и неврологические признаки неблагополучия иннервации и кровоснабжения тканей нижней конечности.
Если процесс спазма мышцы продолжается длительное время (2-3 недели), то начинается патологическое изменение её структуры. Нижняя поверхность начинает утолщаться с целью переноса избыточного напряжения с поверхностных миоцитов. Подгрушевидное отверстие начинает сужаться, все нервные волокна и сосуды смещаются по направлению к крестцово-остистой связке и сдавливаются костной тканью.
Седалищный нерв, как самый крупный из проходящих в этом туннеле, страдает в меньшей степени от ишемии, но дает самую выраженную клиническую картину. Он позволяет за счет острой боли своевременно разглядеть патологические изменения и обратиться за медицинской помощью. Компрессия других нервов и сосудов обычно не дает сильной боли, но приводит к крайне негативным отдаленным последствия в виде невропатии или пареза мышц нижней конечности. У человека в прямом смысле этого слова начинает сохнуть нога – уменьшается объём мышц, шелушится и трескается кожа, образуются многочисленные трофические язвы голени, которые трудно поддаются лечению. И причиной всех этих неприятностей со здоровьем может быть синдром грушевидной мышцы, на который пациент вовремя не обратил пристального внимания.
Причины синдрома грушевидной мышцы
Основные причины синдрома грушевидной мышцы одинаковы у женщин и мужчин. У представительниц прекрасного пола могут быть выше риски заболеть этим недугом в период климактерической менопаузы. При недостаточном количестве женских половых гормонов и на фоне развития остеопороза возможно изменение анатомии костей таза, при котором будет смещаться грушевидная мышца и прикрываемые её нервы.
Синдром грушевидной мышцы у женщин также может быть спровоцирован осложненной многоплодием или многоводием беременностью или трудными родами, при которых наблюдалось смещение тазовых костей. В любом случае, первые признаки патологии проявятся достаточно быстро – спустя 2 – 3 недели может возникнуть напряжение в ягодичной области, затем сложно станет отводить ногу в сторону. При воздействии стрессовых физических нагрузок появится острый болевой синдром.
Рассмотрим другие потенциальные причины синдрома грушевидной мышцы:
- статическое положение тела в неестественной позе с напряжением мышц таза и ягодичной области;
- нарушение правил эргономики организации спального и рабочего места;
- неправильная иммобилизация костей после переломов;
- вертеброгенный корешковый синдром, который провоцирует чрезмерное натяжение грушевидной мышцы и наклон туловища в одну сторону;
- травматическое повреждение нижних отделов спины, костей таза, мышц ягодичной области, связок и сухожилий;
- образование обширной внутренней гематомы в области мышцы после падения или ушиба;
- остеохондроз пояснично-крестцового отдела позвоночника и его осложнения в виде протрузии, экструзии или грыжи;
- паравертебральные опухоли и новообразования тканей позвоночного столба;
- стеноз позвоночного канала, в том числе спровоцированный смещением тел позвонков при спондилолистезе;
- инфекционные и асептические воспалительные процессы в области поясницы;
- нарушение осанки;
- неправильная постановка стопы;
- деформирующий остеоартроз тазобедренного сустава;
- дисплазия тазобедренного сустава, перешедшая в форму тотальной деструкции хрящевой ткани;
- синдром короткой ноги;
- повышенные физические нагрузки на нижние конечности;
- тяжелый физический труд;
- скрученные или косокрученный таз на фоне выраженного сколиоза позвоночника;
- сакроилеит, симфизит и другие патологии сочленения костей таза и крестца;
- многоводная или многоплодная беременность;
- несоблюдение беременной женщиной рекомендаций врача;
- гинекологическая и андрологическая патология инфекционного воспалительного генеза;
- нарушение правил постановки внутримышечного укола;
- абсцесс ягодичной мышцы и т.д.
Это далеко не полный перечень тех факторов риска, которые существуют у современного человека. Важно правильно определять причину, спровоцировавшую каждый индивидуальный случай заболевания. Это поможет исключить дальнейшее действие патогенного фактора и восстановить здоровье опорно-двигательного аппарата.
Клинические симптомы синдрома грушевидной мышцы
Далеко не всегда синдром грушевидной мышцы дает симптомы, указывающие на развитие невралгии. Первые признаки неблагополучия могут выражаться в периодически возникающем чувствие онемения нижней конечности. Особенно ярко это проявляется после длительного сидения на жесткой поверхности. После того как встаете, возникает ощущение, что отсидели ногу. Но состояние быстро проходит.
Основные симптомы синдрома грушевидной мышцы развиваются в течение нескольких недель:
- появляется устойчивая к приему обезболивающих препаратов боль в области ягодичной мышцы;
- боль распространяется на поясничную область и поверхность бедра;
- распространение боли по ходу седалищного нерва нарастает в течение 10 – 14 дней;
- появляется ощущение стойкого онемения ноги;
- начинаются проблемы с кровеносными сосудами, проявляющиеся в виде бледности и низкой температуры кожных покровов;
- пациент начинает испытывать периодические покалывания в разных участках ноги.
При отсутствии своевременного лечения в течение 2-3 месяцев развиваются обширные трофические язвы, которые сложно поддаются лечению, нагнаиваются и могут привести к развитию гангрены с последующей ампутацией нижней конечности.
Синдром воспаления грушевидной мышцы с ишиасом и корешковым синдромом
Синдром грушевидной мышцы и корешковый синдром зачастую являются сопутствующими патологиями. Корешковый синдром может спровоцировать вторичный синдром воспаления грушевидной мышцы, что в свою очередь вызовет натяжение мышечного каркаса спины. Получается замкнутый круг. И здесь важно установить, что возникло первоначально: ишиас с синдромом грушевидной мышцы или поражение корешковых нервов пояснично-крестцового отдела позвоночника. Если виной этому состоянию является остеохондроз и его последствия, то лечение необходимо начинать с купирования его патологических проявлений.
Если напротив, синдром защемления грушевидной мышцы спровоцировал нарушение диффузного питания межпозвоночных дисков в пояснично-крестцовом отделе позвоночника, то нужно направлять усилия в первую очередь на устранение спазма мышц в ягодичной области.
Диагностика синдрома грушевидной мышцы
Начинается диагностика синдрома грушевидной мышцы с посещения врача невролога. Это специалист проводит осмотр и ряд функциональных диагностических тестов. Затем назначается рентгенографический снимок пояснично-крестцового отдела позвоночника и тазобедренного сустава.
Для получения более информативного результата необходимо сделать МРТ обследование или КТ снимок. Для исключения патологий внутренних органов брюшной полости и малого таза рекомендуется провести УЗИ, ректороманоскопию, посетить врача гинеколога, андролога, проктолога.
ЛФК и массаж при синдроме грушевидной мышцы
ЛФК при синдроме грушевидной мышцы начинает применяться практически сразу же. Именно гимнастика при синдроме грушевидной мышцы позволяет снять избыточное напряжение и купировать спазм миоцитов. Индивидуально разработанный комплекс лечебной физкультуры при синдроме грушевидной мышцы повышает тонус окружающих тканей, ускоряет процессы регенерации, предупреждает риск рецидива заболевания в будущем.
Массаж при синдроме грушевидной мышцы можно сочетать как с лечебной физкультурой, так и с кинезиотерапией. Не рекомендуется проводить эти процедуры самостоятельно, в домашних условиях. Только под контролем опытного врача можно добиться положительных результатов. К сожалению, универсальных комплексов лечебной гимнастики не существует. В каждом индивидуальном случае заболевания требуется проработка тех или иных мышц.
Как снять и вылечить синдром грушевидной мышцы?
Перед тем, как лечить синдром грушевидной мышцы, нужно пройти серьезное обследование и убедиться в том, что диагноз поставлен точно. Существует множество методик того, как снять синдром грушевидной мышцы, в том числе и самостоятельно. Рекомендуется прием теплой ванны, массаж, остеопатическое воздействие, использование некоторых фармакологических препаратов. Что из этого действительно помогает и как вылечить синдром грушевидной мышцы без рецидивов патологии – об этом поговорим далее в статье.
Лечение синдрома грушевидной мышцы
Комплексное и эффективное лечение синдрома грушевидной мышцы возможно с помощью методов мануальной терапии. Лечебная гимнастика и кинезиотерапия в сочетании с сеансами массажа и остеопатии позволяют восстановить микроциркуляцию крови и лимфатической жидкости, снять спазм и восстановить физиологический тонус мышц.
Рефлексотерапия запускает процесс естественной регенерации тканей. Лазерное воздействие позволяет увеличить подгрушевидное пространство и обеспечить проходимость для всех расположенных тут кровеносных сосудов и нервов. Физиотерапия позволяет ускорить процесс выздоровления.
Современные фармакологические препараты не позволяют эффективно и безопасно проводить лечение синдрома грушевидной мышцы. Поэтому официальная медицина используется в терапии выжидательную тактику: пациенту назначается исключительно симптоматическое лечение. В тот момент, когда оно перестает оказывать положительный эффект, дается направление на хирургическую операцию.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:


