Техника операции при ущемленной пупочной грыже
Пупочные грыжи детского возраста и грыжи взрослых можно оперировать как экстраперитонеальным так и интраперитонеальным способами. Экстраперитонеальный способ применяется редко, главным образом при небольших грыжах, когда вправление грыжевого содержимого не представляет затруднений. В остальных случаях вскрывают грыжевой мешок.
К интраперитонеальным способам оперативного лечения пупочных грыж относятся способы Лексера, К.М. Сапежко, Мейо и др. Способ Лексера применяют при небольших пупочных грыжах. При средних и больших пупочных грыжах целесообразнее способы К.М. Сапежко или Мейо.
В зависимости от способа операции применяют различные разрезы кожи, которые изображены на рис. 28.
Способ Лексера (Lexer). Разрез кожи проводят полулунный, окаймляющий грыжевую опухоль снизу, реже – циркулярный. Во время операции пупок можно удалить или оставить. Если грыжа небольшая, то пупок обычно оставляют.
Кожу с подкожной клетчаткой отслаивают кверху и выделяют грыжевой мешок. Нередко очень трудно выделить дно грыжевого мешка, которое интимно спаяно с пупком. В таких случаях выделяют шейку грыжевого мешка, вскрывают ее и грыжевое содержимое вправляют в брюшную полость. Шейку мешка прошивают шелковой нитью, перевязывают и мешок отсекают. Культю мешка погружают за пупочное кольцо, а дно его отсекают от пупка. Закончив обработку грыжевого мешка, приступают к закрытию грыжевых ворот. Для этого под контролем указательного пальца, введенного в пупочное кольцо, на апоневроз вокруг кольца накладывают шелковый кисетный шов, который затем затягивают и завязывают. Поверх кисетного шва накладывают еще 3 – 4 узловых шелковых шва на передние стенки влагалищ прямых мышц живота. Кожный лоскут укладывают на место и пришивают рядом узловых швов (рис. 29).
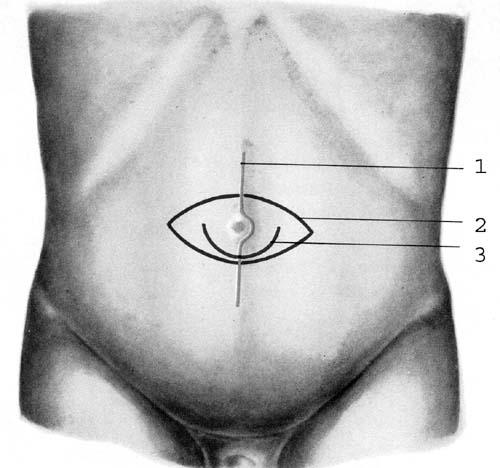
Рис. 28. Разрезы при пупочных грыжах. 1 – разрез по средней линии живота; 2 – окаймляющий разрез; 3 – полулунный разрез, окаймляющий пупок снизу.
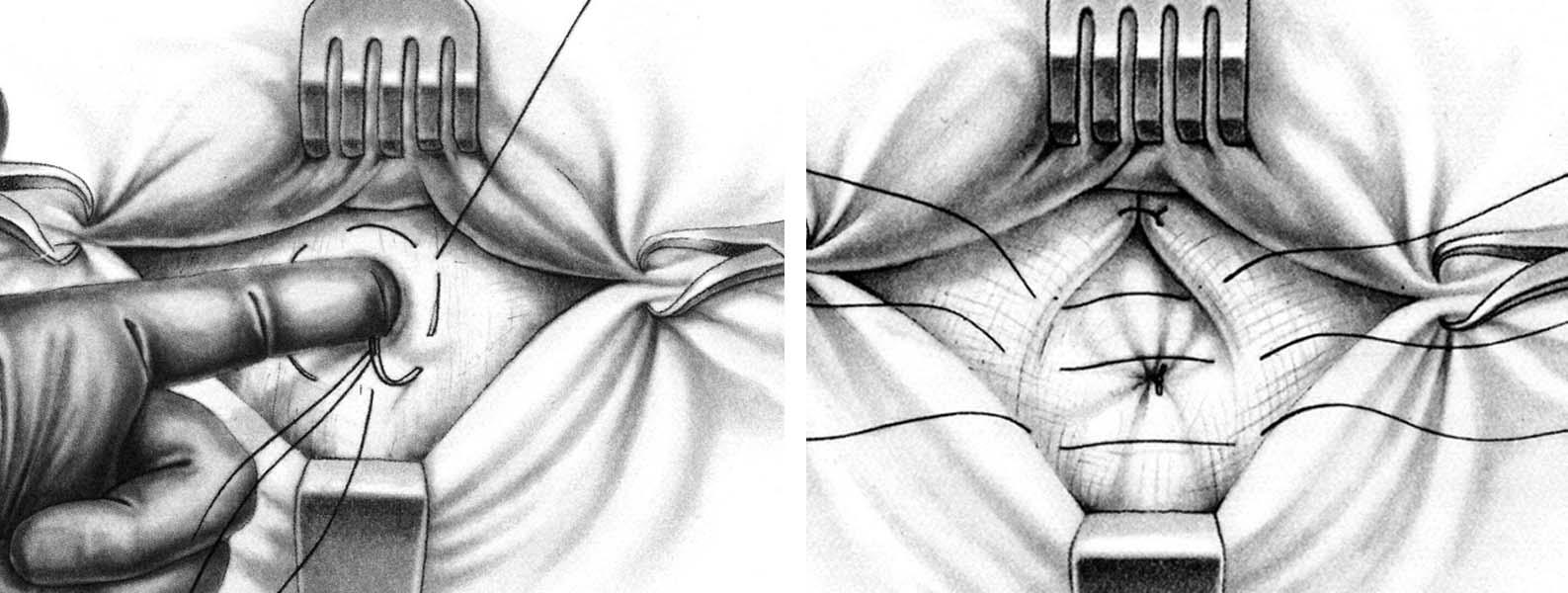
Рис. 29. Пластика пупочного кольца по способу Лекснера.
Способ К.М. Сапежко. Разрез кожи проводят над грыжевым выпячиванием в вертикальном направлении. Выделяют грыжевой мешок из подкожной жировой клетчатки, которую отслаивают от апоневроза в стороны на 10 – 15 см. Грыжевое кольцо рассекают кверху и книзу белой линии живота. Грыжевой мешок обрабатывают по общепринятой методике. После этого рядом узловых швов подшивают край рассеченного апоневроза одной стороны к задней стенке влагалища прямой мышцы живота противоположной стороны. Оставшийся свободный край апоневроза укладывают на переднюю стенку влагалища прямой мышцы живота противоположной стороны и также фиксируют рядом узловых шелковых швов. В результате этого влагалища прямых мышц живота наслаиваются друг на друга по белой линии, как полы пальто (рис. 30 а).
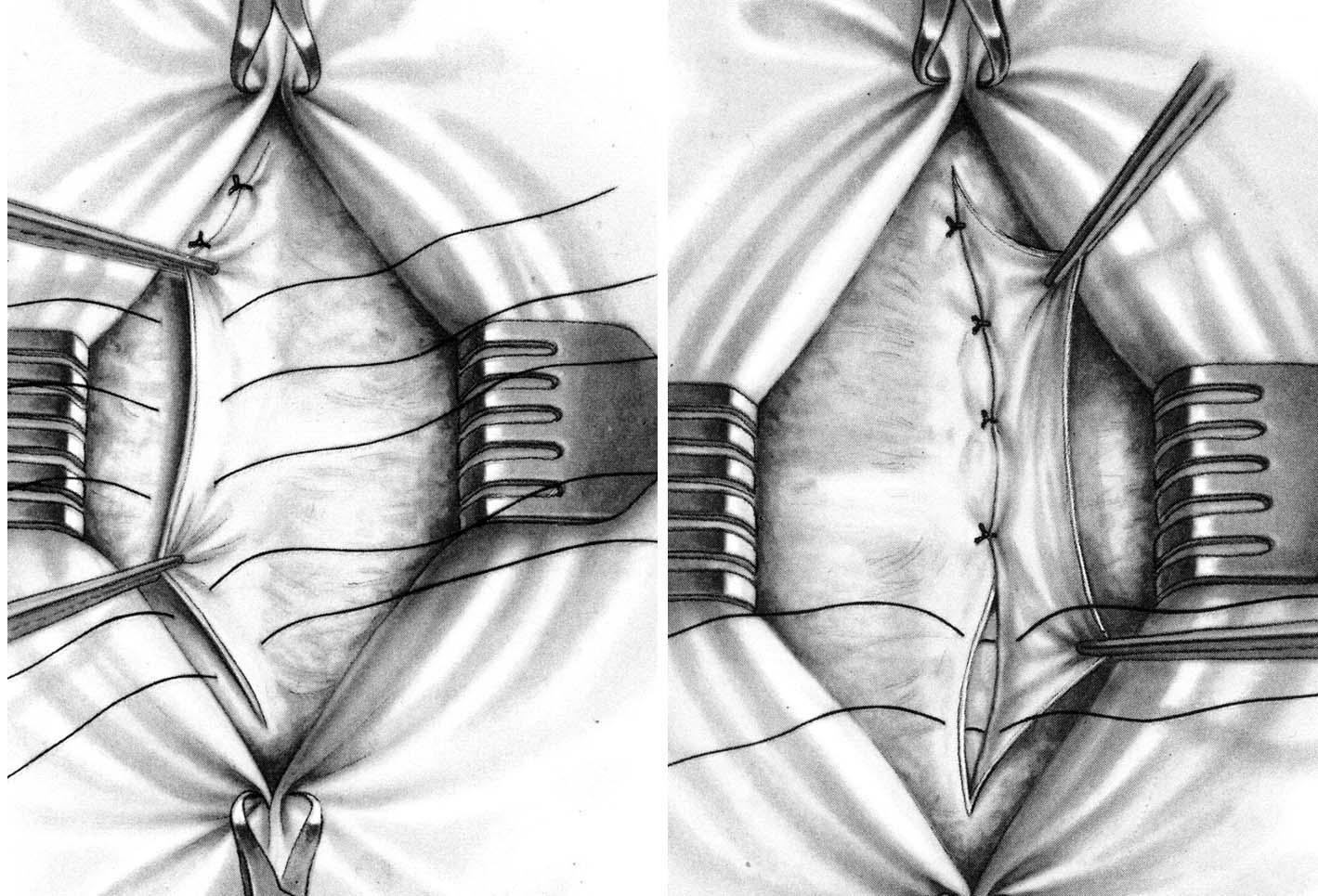
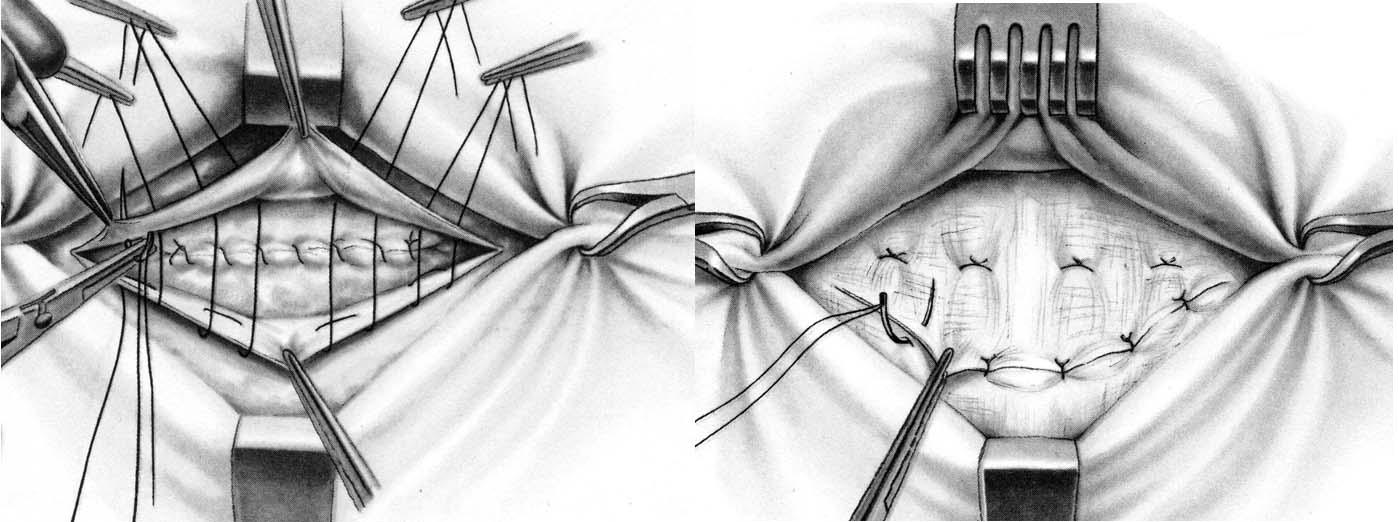
Рис. 30. Пластика при пупочной грыже: а – по Сапежко; б – по Мейо.
Операцию заканчивают наложением швов на кожу. В случае необходимости несколькими швами соединяют подкожную жировую клетчатку.
Способ Мейо (Mayo). Проводят два полулунных разреза кожи в поперечном направлении вокруг грыжевого выпячивания. Кожный лоскут захватывают зажимами Кохера и отслаивают от апоневроза вокруг грыжевых ворот на протяжении 5 – 7 см. Грыжевое кольцо рассекают в поперечном направлении по зонду Кохера. Выделив шейку грыжевого мешка, его вскрывают, содержимое осматривают и вправляют в брюшную полость. При наличии сращений грыжевого содержимого с грыжевым мешком спайки рассекают. Грыжевой мешок иссекают по краю грыжевого кольца и удаляют вместе с кожным лоскутом. Брюшину зашивают непрерывным кетгутовым швом. Если брюшина сращена с краем грыжевого кольца, то ее зашивают вместе с апоневрозом. Затем на апоневротические лоскуты накладывают несколько П-образных шелковых швов так, чтобы при завязывании их один лоскут апоневроза наслаивался на другой. Свободный край верхнего лоскута подшивают рядом узловых швов к нижнему (рис. 30 б).
Разрез кожи зашивают несколькими узловыми швами.
Воскресенский Н. В., Горелик С. Л. - Хирургия грыж брюшной стенки
Рис. 34. Операция при пупочной грыже. Дубликатура апоневроза.
Рис. 35. Удвоение апоневроза при операции пупочной грыжи (Мауо).
Рецидивы после операций пупочных грыж, по данным литературы, достигают 15—20 % при небольших грыжах и увеличиваются до 30—40 % при грыжах значительной величины, многокамерных, невправимых, требующих значительной реконструкции брюшной стенки.
На нашем опыте операций по Дьяконову—Мейо—Сапежко с применением указанной методики и при педантичном проведении их рецидивов не наблюдалось.
Операции при ущемленных пупочных грыжах
Значительные трудности возникают при операции по поводу ущемленных пупочных грыж, особенно ранее невправимых.
Летальность после операций по поводу ущемленных пупочных грыж высока: по данным Института скорой помощи имени Н. В. Склифосовского, в 1928—1940 гг. она равнялась 14 % в 1941—1956 гг. снизилась до 6,1 % (С. В. Лобачев и О. И. Виноградова, 1958). Летальность по РСФСР за 1956 г. составила 5,4 % (Б. А. Петров). Высокая летальность объясняется поздним хирургическим вмешательством в сочетании с сопутствующими заболеваниями сердечнососудистой системы и легких и последствиями ущемления, которое необходимо приравнивать к тяжелой острой кишечной непроходимости (ацидоз, гипохлоремия, гипопротеинемия).
Выбор способа, детали хирургической техники и предупреждение опасностей при эпигастральных и пупочных грыжах: ближайший послеоперационный период
1. Небольшие грыжи белой линии и пупка лучше оперировать под местным обезболиванием. Большие пупочные грыжи, особенно с многокамерными большими грыжевыми мешками, нередко невправимыми, целесообразнее оперировать под наркозом, что улучшит условия для спокойного, асептичного оперирования и надежной пластики.
2. При небольших эпигастральных грыжах после поперечного рассечения кожи и подкожной клетчатки следует тщательный гемостаз, выделение грыжевого мешка (предбрюшинной липомы) до четкой видимости грыжевых ворот и апоневроза в их окружности.
3. Грыжевые ворота (отверстие в апоневрозе) следует расширить путем рассечения апоневроза в поперечном направлении на небольшом протяжении в обе стороны. Лучше это рассечение провести над желобоватым зондом Кохера, которым края кольца (отверстия в апоневрозе) слегка приподнимаются.
4. Грыжевой мешок (или предбрюшинную липому) следует выделить до шейки, прошить, завязать на обе стороны и отсечь. Надо соблюдать особую осторожность, если предбрюшинная липома не имеет выраженной шейки или если нет уверенности, что среди жировой клетчатки не скрывается небольшая брюшинная воронка (грыжевой мешок).
5. До закрытия дефекта следует небольшим марлевым шариком (тупфером), зажатым в кровоостанавливающий зажим, отделить клетчатку у культи грыжевого мешка от апоневроза с задней его поверхности, что даст возможность более легко наложить швы на апоневроз для надежного закрытия грыжевых ворот.
6. Закрывать грыжевые ворота лучше всего путем удвоения апоневроза при помощи 2—3 Побразных швов (см. рис. 35). Прошивать апоневроз следует на глаз под защитой шпателя или зонда Кохера, подведенного под апоневроз над брюшиной.
9. В угол зашитой раны следует ввести тонкий дренаж или резиновую полоску, а поверх повязки наложить завернутый в полотенце плоский мешочек с песком (что надо сделать тотчас после снятия больного с операционного стола). После удаления дренажа (на 2й день после операции) целесообразно также на 2—3 часа положить мешочек с песком. Эти несложные меры гарантируют в значительной степени от послеоперационных гематом и сером.
10. При малых пупочных грыжах у подростков и молодых больных лучше всего пользоваться поперечным полуэллипсоидным разрезом Мейо, очерчивающим пупок снизу, а затем отсепаровать его вместе с очерченным лоскутом кверху. В дальнейшем техника операции такая же, как и при эпигастральных грыжах. После закрытия грыжевых ворот целесообразно 1—2 кетгутовыми (или тонкими шелковыми) швами на тонкой изогнутой режущей игле прошить изнутри кожу у пупка и фиксировать его к сшитому апоневрозу строго по средней линии; таким образом пупок займет свое прежнее место.
11. При больших пупочных грыжах после отсепаровки апоневроза следует иссечь пупочное кольцо, очертив его скальпелем узкой полоской (см. рис. 32). Эта деталь в технике операции упрощает дальнейший ход операции, так как отпадает необходимость выделять грыжевой мешок от спаек в окружности шейки мешка у пупочного кольца. Эти спайки нередко встречаются при больших пупочных грыжах у тучных женщин.
12. При дальнейшем круговом (циркулярном) рассечении грыжевого мешка у шейки необходимо соблюдать крайнюю осторожность, чтобы не поранить стенку кишки или не повредить сосуды в сращенных прядях сальника. Полезно в таких случаях проводить рассечение грыжевого мешка под защитой подведенного под брюшину зонда Кохера или другого инструмента.
13. При резекции сращенного с грыжевым мешком сальника следует надежно лигировать после рассечения его между двумя зажимами центральные культи сальника, не оставляя их слишком короткими. Сальник лучше лигировать не слишком толстыми прядями.
14. При не очень широкой шейке грыжевого мешка можно прошить и лигировать ее на обе стороны; при широкой шейке лучше наложить обычный непрерывный шов на брюшину.
15. После закрытия грыжевых ворот надо ввести две длинные дренажные трубки в оба угла зашитой кожной раны, а затем положить на область операционной раны плоский мешочек с песком. Поверх повязки полезно наложить две широкие полосы липкого пластыря, уходящие в обе стороны на поясничную область.
16. После операции небольших эпигастральных и малых пупочных грыж больные могут вставать с постели на 2—3й день. При больших грыжах белой линии и пупочных, при которых хирургическое вмешательство бывает более обширным, а само закрытие грыжевых ворот — более сложным, больные могут быть активными в постели со 2го дня, а вставать можно разрешать с 6—8—10го дня в соответствии с общим состоянием больного. Перед вставанием полезно обшить полотенцем живот (особенно у тучных больных), либо забинтовать его эластическим бинтом.
Глава XIV. Грыжи полулунной (спигелиевой) линии
Хирургическая анатомия и патогенез
Рис. 36. Хирургическая анатомия полулунной (спигелиевой) линии (по В. II. Воробьеву и Р. Д. Синельникову).
1 — linea serailunaris; 2 — linea semicircularis; 3 — vagina m. recti abdominis ( передний листок ); 4 — fascia transversals.
Грыжи полулунной линии по своему анатомическому расположению могут быть разделены на три разновидности соответственно анатомическим слоям брюшной стенки: 1) грыжи, располагающиеся подкожно; 2) грыжи интерстициальные, при которых выпячивание располагается между внутренней косой мышцей и апоневрозом; 3) грыжи, располагающиеся предбрюшинно (проперитонеально). От грыжевого мешка иногда отходят дивертикулы, которые располагаются между отдельными слоями данного анатомического участка.
В патогенезе грыж полулунной линии предбрюшннные липомы имеют значение, аналогичное предбрюшинным липомам белой линии живота. С. Л. Колюбакин наблюдал при операции по поводу грыжи пелулунной линии щель, через которую рядом с ветвью a. epigastrica inferior выходила предбрюшинная липома величиной с голубиное яйцо; при потягивании ее появлялась брюшина.
Величина грыж полулунной линии различна: от едва заметного выпячивания до величины головы ребенка. Содержимым грыжевых мешков чаще бывают сальник, тонкая кишка и как исключение желчный пузырь (Т. С. Сихарулидзе).
1 Linea semicircularis (BNA).
Клиника и распознавание
Грыжи полулунной линии встречаются редко, обычно на одной стороне, реже — с обеих, и достигают иногда значительной величины (рис. 37). На 1008 операций грыж различной локализации И. А. Петухов один раз наблюдал грыжу полулунной линии. И. И. Булынин описал один случай грыжи полулунной линии на 716 операций по поводу грыж.
Рис. 37. Двусторонняя грыжа спигелиевой линии (Wullstein).
Грыжи полулунной линии наблюдаются чаще у женщин. По сводным данным Т. Юсупова (1962), среди 45 больных с грыжами полулунной линии было 29 женщин. В клинике, руководимой B.C. Маятом, находилось 6 женщин с грыжами полулунной линии. Грыжи эти встречаются чаще в пожилом возрасте. Распознать грыжу полулунной линии при малой ее величине нелегко. Еще более затруднено распознавание при значительной тучности больных.
Надо полагать, что грыжи эти встречаются чаще, но распознаются редко, и прежде всего потому, что о них не всегда помнят. Трудности в распознавании зависят также и от анатомического нахождения грыжевого выпячивания, располагающегося интерстициально.
Анамнестические данные указывают на периодически появляющиеся выпячивания между пупком и передней верхней остью подвздошной кости. Болевые ощущения уменьшаются при горизонтальном положении больного, увеличиваются при ощупывании. Отмечается также усиление болевых ощущений к концу дня и при длительном напряжении брюшного пресса. При осмотре больных необходимо обращать внимание на болезненность в типичном для грыжи полулунной линии анатомическом участке (Л. А. Одес).
Приводим наше наблюдение.
В 1960 г. больной обратился с жалобами на болезненное выпячивание в левой половине живота, которое появилось за 4 часа до осмотра. Тошноты и рвоты нет. При осмотре в положении стоя определяется округлой формы плотное болезненное выпячивание размером 3x4 см, располагающееся по линии, соединяющей пупок с передней верхней остыо подвздошной кости ira расстоянии 12 см от пупка и 6 см от ости. После того как больной лег, выпячивание самостоятельно вправилось и болевые ощущения полностью прошли. При пальпации определяется незначительное углубление — ямка в области вправившегося грыжевого выпячивания. Диагноз — грыжа полулунной линии. Больной оставлен под наблюдением.
Ущемление грыж полулунной линии наблюдается в 40 — 70 % случаев. Частота ущемлений объясняется узостью щелевидных грыжевых ворот и малоподатливыми краями их.
Наблюдение над двусторонней грыжей полулунной линии у женщины 50 лет с ущемлением грыжи слева приводит Я. П. Меломед (1959), ущемленная грыжа имела диаметр 8 см, в грыжевом мешке — сигмовидная кишка, тонкая кишка, сальник.
Операции при грыжах полулунной линии
Применяются различные разрезы: косой (В. И. Ларин, В. Я. Мачан), параректальный (Н. И. Трутень, С. Л. Колюбакин), поперечный (Т. С. Сихарулидзе).
Наиболее выгодным с анатомической точки зрения является косой параректальный разрез, при котором щадятся нервы передней брюшной стенки и их ветви, что имеет исключительное значение для отдаленных результатов операции. При грыжевых выпячиваниях, плохо прощупывающихся и малых по своим размерам, особенно при значительно выраженной жировой клетчатке, рекомендуется до операции намечать локализацию грыжевого выпячивания, что облегчит операцию, проводимую под местной анестезией. При ущемленных грыжах рассечение апоневроза необходимо производить после захватывания стенки грыжевого мешка и рассечения его с осмотром ущемленных органов.
Рассечение апоневроза производится по направлению волокон его, что облегчает дальнейшее закрытие дефекта. При выделении грыжевого мешка необходимо иметь в виду непосредственное прилегание к грыжевым воротам и шейке мешка a. epigastrica inferior, пульсация которой может быть определена ощупыванием. Культю грыжевого мешка необходимо погрузить под поперечную фасцию и наложить на края ее швы для более надежного укрепления брюшной стенки на данном участке. Далее следует послойное наложение швов на мышцы и участки рассеченных апоневрозов. Апоневроз наружной косой мышцы, который обычно бывает несколько растянутым, целесообразно удвоить.
Глава XV. Невропатические и патологические грыжи
В боковых отделах брюшной стенки иногда наблюдаются выпячивания грыжевидного типа, развивающиеся после паралича одной или нескольких мышц брюшной стенки. Этот вид грыжевидных выпячиваний носит название невропатических грыж (hernia neuropatica); последние наблюдаются редко и чаще развиваются у детей. Одной из причин образования их является порок развития брюшной стенки (недоразвитие мышц), паралич мышц брюшной стенки в результате перенесенного полиомиелита (рис. 38).
Рис. 38. Невропатическая грыжа у ребенка (W. Hecker).
а — до операции; б — после операции Патологические грыжи (hernia pathologica). При патологических процессах брюшной стенки, сопровождающихся значительным ослаблением мышц и апоневрозов (или разрушением их), в различных отделах брюшной стенки развиваются грыжевидные выпячивания. Чаще всего устойчивость брюшной стенки нарушается при острых воспалительных процессах с последующим фиброзным перерождением мышц (натечники при туберкулезном спондилите, коксите).
Ослабление брюшной стенки с последующим образованием грыжевых выпячиваний может наблюдаться также после гнойных процессов брюшной стенки, развившихся на почве острых заболеваний органов брюшной полости. Края дефекта (грыжевых ворот) являются неровными, плотными, малоподвижными. Кожные покровы обычно истончены, частью сращены с подлежащими тканями. Жалобы больных сводятся к болевым ощущениям в области выпячивания, в животе. Тактика хирурга определяется всей клинической картиной заболевания с индивидуальным подходом в каждом случае. Приводим наблюдение, касающееся патологической грыжи.
а — патологическая грыжа у женщины 59 лет; б — та же больная после операции.
Больная Ч., 38 лет, поступила в 1962 г. с жалобами на большое выпячивание в области рубца в левой подвздошной области, мешающее выполнять какуюлибо работу, носить одежду. В 1947 г. была оперирована по поводу забрюшинной флегмоны, осложнившей остеомиелит левой подвздошной кости. С 1950 г. в левой подвздошной области появилось выпячивание, постепенно увеличивающееся, особенно за последние 5 лет. При осмотре в положении стоя у крыла левой подвздошной кости определяется выпячивание полусферической формы, покрытое атрофированной, резко истонченной, пигментированной кожей. Выпячивание как бы свешивается вниз, при этом на глаз определяется нижняя и медиальная границы, менее четко — латеральная и верхняя (рис. 39, а). При натуживании грыжевое выпячивание увеличивается и четко контурируется верхний участок его, отделяющийся от нижнего рубцовой перетяжкой. При пальпации определяется дефект мышц в виде эллипса правильной формы размером 8x4 см. Края дефекта — медиальный и нижний — плотны, пальпируются в виде плотного вала. С латеральной стороны краем дефекта является гребень подвздошной кости, верхней границей его служит плотная перемычка шириной 1 см. Рентгенография выявила остеоартроз левого тазобедренного сустава с неполным анкилозом. Рентгеноскопия кишечника: принятый накануне и в 6 часов утра в день осмотра барий выполняет терминальный отдел подвздошной кишки, расположенный в правой половине брюшной полости. Восходящая, поперечноободочная, нисходящая и сигмовидная кишки расположены вне грыжевого мешка. Отмечаются следы бария в петлях тонкой кишки, выполняющих грыжевой мешок. Операция под эфирнокислородным наркозом. Окаймляющий разрез в левой подвздошной области, иссечение послеоперационного рубца. Обнаружен дефект брюшной стенки размером 8x4 см, большой, плотный грыжевой мешок размером 12x6 см. Выделение мешка из рубцово измененных тканей. Содержимое мешка — петли тонких кишок — легко вправлены в брюшную полость. Мешок ушит у основания, не отсечен и использован для закрытия грыжевых ворот путем подшивания его к краям дефекта. Отсепарованные мышечноапоневротические края дефекта подшиты к надкостнице подвздошной кости, что обеспечило прочное закрытие грыжевых ворот (рис. 39, б). Дальнейшее наблюдение в течение года показало хорошие результаты операции.
 |  |  |  |
Пупочные грыжи у взрослых имеют наклонность к ущемлению. По данным литературы, они ущемляются в 15—30% [Федоров В. Д., Максимов В. И., 1972; Матяшин И. М. и др., 1978]. Из больных, находившихся под нашим наблюдением, плановым операциям подвергнуто 144 больных, а экстренным — 73, что составляет 33,6% от всех оперированных. Ущемленные пупочные грыжи чаще встречаются в пожилом возрасте. Так, если в группе больных до 50 лет включительно в плановом порядке оперировано 98 больных, а в экстренном— лишь 13, то из больных старше 50 лет в плановом и экстренном порядке оперировано соответственно 46 и 60, т. е. удельный вес ургентных больных резко увеличился. Объясняется это двумя причинами. Во-первых, чем дольше существует грыжа, тем больше условий для возникновения осложнений. Во-вторых, хирурги остерегаются оперировать в плановом порядке пожилых больных, зачастую обремененных тяжелыми сопутствующими заболеваниями. Возникает противоречие, которое до сих пор окончательно не разрешено. С одной стороны, для уменьшения количества осложнений необходимо шире проводить плановое оздоровление пожилых больных, а с другой — вследствие ряда объективных и субъективных причин этого не делают.
Ущемляться могут грыжи любой величины. Ущемление малых грыж встречается реже и носит характер эластического. При больших грыжах ущемление, как правило, возникает по типу калового. Признаками ущемления, как и при грыжах другой локализации, являются внезапно возникшая боль в области грыжевого выпячивания и невправимость ранее вправляющейся грыжи. Следует иметь в виду, что больные могут не фиксировать внимание на болевых ощущениях в области грыжи, так как подобные боли, хотя и меньшей силы, часто наблюдались и раньше, поэтому необходимо выяснить характер и силу болей. При ущемлении кишечных петель развиваются симптомы острой кишечной непроходимости.
Особенно внимательным следует быть при невправимых грыжах у тучных пожилых больных. У них напряженное, невправимое грыжевое выпячивание частично скрывает большой отвислый живот.
Следует также учитывать, что ущемление часто бывает в одной из камер многокамерного грыжевого мешка. При этом может наблюдаться симптом ложного вправления, когда содержимое вправляется не в брюшную полость, а в одну из камер грыжевого мешка. Создается иллюзия истинного вправления, что иногда служит причиной запоздалых оперативных вмешательств. В связи с этим усиление болевых ощущений, увеличение грыжевого выпячивания и малейшие признаки кишечной непроходимости должны служить поводом для госпитализации больного в хирургическое отделение и принятию самых экстренных мер для установления окончательного диагноза.
При больших невправимых грыжах вследствие травматизации кишечных петель в грыжевом мешке процесс образования спаек может прогрессировать и привести к возникновению спаечной непроходимости кишечника. По клинической картине это осложнение настолько напоминает ущемление грыжи, что различить их подчас можно только на операционном столе.
Операцию при ущемленной пупочной грыже производят, как правило, способом Мейо или Сапежко. Расширять операцию с целью ликвидации диастаза прямых мышц живота или сопутствующих эпигастральных грыж в этом случае нельзя. Грыжевой мешок следует вскрывать не в области дна, а несколько сбоку, т. е. в области тела. Рассечение ущемляющего кольца можно производить как в горизонтальном, так и в вертикальном направлении, после чего необходимо осмотреть ущемленные органы.
При флегмоне грыжевого мешка рационально использовать способ Грекова, суть которого в следующем: окаймляющий разрез кожи производят, постепенно суживая рану вплоть до апоневроза. Отступя на 4—5 см от ущемляющего кольца, также овальными разрезами рассекают апоневроз и брюшину (рис. 45). Таким образом грыжу иссекают одним блоком в пределах здоровых тканей. Войдя в брюшную полость, пересекают ущемленный орган и удаляют грыжу целиком. Если была ущемлена кишка, то между ее приводящим и отводящим отделами накладывают анастомоз, желательно конец в конец. При ущемлении сальника накладывают лигатуру на его проксимальную часть. Далее производят пластику брюшной стенки и зашивают рану.
Сразу после операции больным с пупочной грыжей необходимо применять бандаж живота, используя простыню или матерчатую ленту.

Рис. 45. Способ Грекова при пупочной грыже.
Из наблюдавшихся нами 217 больных умерли 3 (1,38%). Летальность больных, оперированных в плановом и экстренном порядке, оказалась примерно одинаковой и была равной соответственно 1,39% (умерли 2 больных из 144) и 1,37% (умерла одна больная из 73).
Тоскин К.Д., Жебровский В.В. Грыжи живота, 1983г.
Тактика хирурга при ущемленной грыже
1. Недопустимо насильственное вправление ущемленной грыжи, так как это может вызвать кровоизлияние в мягкие ткани, стенку кишки и ее брыжейку, тромбоз сосудов, от-рыв брыжейки, перфорацию кишки. Кроме того подобная попытка может привести в мни-мому вправлению грыжи.
Возможны различные варианты мнимого вправления. например, при грубых манипу-ляциях можно:
- отделить весь грыжевой мешок от окружающих тканей и вправить его вместе с ущемленным органом в брюшную полость или предбрюшинную клетчатку.
- оторвать шейку от остальных отделов грыжевого мешка и вправить ее вместе с ущемленным органом в брюшную полость;
- переместить в многокамерном грыжевом мешке ущемленные внутренности из одной камеры в другую, лежащую глубже, чаще всего в предбрюшинной клетчатке.
2. Все больные с ущемленными грыжами или с подозрением на нее подлежат опера-ции по жизненным показаниям. Единственным противопоказанием к операции является аго-нальное состояние больного. Лишь в исключительных случаях, когда больной категорически отказывается от операции или имеются такие заболевания как свежий инфаркт миокарда, на-рушению мозгового кровообращения, а с момента ущемления прошло не более 1- 1, 5 часов, допустимо применение некоторых консервативных мер:
- введение подкожно 1,0 мл-0,1% раствора атропина;
- опорожнение мочевого пузыря;
- теплая очистительная клизма;
- обкалывание тканей вблизи грыжевых ворот 0, 25 % раствором новокаина;
Тактика во время операции
На ранних сроках ущемления без осложнений показана местная инфильтрационная анестезия по А.В.Вишневскому. При осложненных наружных и внутренних грыжах реко-мендуется эндотрахеальный наркоз с миорелаксантами.
Цель операции при ущемленной грыже:
1. Ликвидировать ущемление и освободить орган путем рассечения грыжевого коль-ца.
2. Обследовать ущемленный орган и решить вопрос о его жизнеспособности.
3. Резецировать некротизированный участок органа.
4. Удалить грыжевой мешок, если нет противопоказаний (флегмона грыжевого меш-ка), произвести пластику грыжевых ворот. Операционный доступ обусловливается видом грыжи. При паховых - косой, выше и параллельно пупартовой связке. При бедренной - вер-тикальный, через грыжевое выпячивание для
предупреждение повреждения сосудов: косой, параллельно и ниже пупартовой связ-ки, дугообразный, паховый.
При грыже пупочной и белой лини живота - вертикальный или поперечный.
Техника операции при ущемленной грыже
Выделяется и вскрывается грыжевой мешок, ущемленный орган удерживается в ране. Необходимо помнить о возможном инфицировании "грыжевой воды" - обкладывание сал-фетками, аспирация, посев грыжевых вод. Ущемляющее кольцо рассекается с учетом вида грыжи (при паховой косой - кнаружи и вверх, при паховой прямой - вверх и внутри, при бед-ренной - медиально и вверх, при пупочной и белой линии живота горизонтально или вверх). Ускользнувший в брюшную полость ущемленный орган необходимо осмотреть, для чего следует произвести герниолапаротомию. После рассечения ущемляющего кольца, осмотр и оценка жизнеспособности органов. Ущемленные отделы сальника следует резецировать во всех случаях. Что же касается определения жизнеспособности кишечной стенки, то правиль-ность решения этого вопроса во многом от опыта квалификации хирурга. Основными крите-риями при определении степени жизнеспособности тонкой кишки являются:
- восстановление нормальной окраски и тонуса;
- блеск и гладкость серозной оболочки;
- отсутствие странгуляционной борозды и темных пятен, просвечивающих сквозь серозную оболочку;
- сохранение пульсации сосудов брыжейки;
Если все указанные признаки налицо то кишка может быть признана жизнеспособной и погружена в брюшную полость.
Кроме того для оценки жизнеспособности ущемленной грыжи применяют следующие методы: а) введение 0,25 % раствора новокаина в брыжейку кишки, б) введение в брыжейку кишки 0,2-0,3 мл раствора ацетилхолина 1:10000 В.В Иванов (1966), в) согревание петли кишки салфеткой, смоченной теплым физраствором в течение 10-15 минут, г) окклюзионная термометрия по М.Ю. Розенгартену (1976), д) трансиллюминация по М.З. Сигалу, е) допле-ро- и миография, ж) лазерная аутофлюоресцентная спектроскопия. Если после проведенный реанимационных мер не изменяется цвет, не восстанавливается перистальтика, тургор стенки кишки, прозрачность серозного слоя, пульсация брыжеечных сосудов, то необходима резек-ция измененной части кишки. Уровень резекции в проксимальном направлении - 40 см и в дистальном - 15 см от места ущемления. При этом производится декомпрессия электроотсо-сом раздутого приводящего отдела кишки. Если диаметр приводящего и отводящего отделов равны, то можно формировать анастомоз конец в конец. Если диаметр приводящего отдела в 2 и более раза больше отводящего, то показан анастомоз бок в бок. Гангренозный сальник резецируется.
При пристеночном некрозе производится резекция измененного участка кишки с ана-стомозом конец в конец.
При флегмоне грыжевого мешка проводится операция Замтера, которая начинается с среднесрединной лапаротомии. Производят резекцию участка кишечника находящегося в грыжевом мешке, между отводящей и приводящей петлями накладывается анастомоз. Лапа-ротомная рана ушивается наглухо. Затем разрезом над грыжевой "опухолью" рассекают ко-жу, клетчатку , грыжевой мешок. Удаляют гнойный экссудат. Очень осторожно надсекают грыжевые ворота, ровно настолько, чтобы можно было извлечь и удалить ущемленную пет-лю и слепые концы кишки, оставленные в брюшной полости. Выделение грыжевого мешка из окружающих тканей не производят.
Если выполнять резекцию некротизированной кишки не представляется возможным (отсутствие опыта у хирурга, крайне тяжелое состояние больного), то она выводится из брюшной полости и фиксируется к коже для формирования кишечного свища. Просвет киш-ки можно вскрыть на операционном столе с введением толстой трубки для отведения ки-шечного содержимого.
Пластика грыжевых ворот при ущемленных грыжах та же, что и при плановых. Если грыжа паховая косая, то пластика осуществляется по Жирару - Кимбаровскому М.А., Спасо-кукоцкому С.И., Мартынову А.В., если прямая - по Бассини, Постемскому, Шалдайсу. При бедренной грыже пластика по Локвуду - Бассини, Абражанову А.А., Праксину И.А., Руджи, Райху, Парлавечи. При пупочной и белой линии пластика по Шпитци, Мейо, Сапежко К.М.
Первичную пластику брюшной стенки нельзя производить при флегмоне грыжевого мешка, перитоните, больших грыжах, существовавших у больных многие годы. После нало-жения швов на рану брюшины следует только частично зашить брюшную стенку.
К особым видам относят ретроградное и пристеночное ущемление. При ретроградном ущемлении сдавливаются не петли кишок, которые находятся в грыжевом мешке, а петля, вышедшая из грыжевых ворот в свободную брюшную полость. Поэтому в грыжевом мешке, как правило, находятся две неизмененные петли кишки. Ретроградное ущемление протекает тяжело, так как некроз и перитонит развиваются не в замкнутом грыжевом мешке, а в свободной брюшной полости.
Пристеночное ущемление (грыжа Рихтера) характеризуется тем, что в узком кольце сдавливается не вся петля кишки, а лишь часть ее стенки, расположенная по свободному (противо-брыжеечному) краю. При этом развивается не механическая кишечная непроходимость, а некроз стенки ущемленной кишки.
2. Тромбофлебит. Патогенез. Клиника. Диагностика. Методы лечения. либо тромб образуется на участке воспаленной сосудистой стенки, либо воспаляется тромбированная вена. Подкожных вен, глубоких верхней и нижней конечности, шнуровидный ТФ грудной клетки (синдром Мондора), пилефлебит, блуждающий ТФ, метротромбофлебит, подвздошно-бедренный, бедренно-подколенный. Этиология системный васкулит, сифилис, Тв, Нео, метроэндомметрит, гнойные заболевания, инфекционные заболевания, травмы. Клиника: воспаление, гиперемированные болезненные тяжи, нарушение оттока крови, нарушение функции,. тяжесть варьирует. Диагностика – клиника, лабораторные методы исследования, допплер, Методы лечения: антибиотики, тромболитическое (фибринолизин, стрептолизин), антикоагулянтное (прямого: гепарин, фраксипарин, непрямого: неодикумарин, пелентан, синкумар, фенилин), дезагрегационное (трентал и курантил) и спазмолитическое (но-шпа, папаверин, галидор) лечение, средства, улучшающие микроциркуляцию (реополиглюкин) и центральную гемодинамику, а также устраняющие метаболические нарушения (4% сода, витамины, компламин, солкосерил). Операция – тромбэктомия, ампутация. Исходы – сепсис, венозная гангрена, реканализация, гнойный тромбофлебит.
22. Флеботромбозы. Патогенез. Клиника. Диагностика. Методы лечения. Этиология и патогенез: тромбозы глубоких вен нижних конечностей – наиболее часто тромб образуется в просвете практически здорового сосуда, слабо или совсем не фиксирован к стенке вены и легко может оторваться током крови, вызвав тромбоэмболию легочной артерии, обычно не полностью обтурирует просвет вены, поэтому клинические проявления скудные. Через 2--3 дня в эндотелии сосуда наступают вторичные изменения (из-за БАВ) происходит фиксация тромба, и различия между флеботромбозом и тромбофлебитом стираются. Предрасполагает триада Вирхова: 1. коагуляция 2. сосуды 3. скорость кровотока. Клиника и диагностика: наиболее часто - вены голени. единственной жалобой может быть наличие небольших болей в икроножных мышцах, усиливающихся при движениях, небольшой отек нижней трети голени, сопровождающийся повышением кожной температуры, а при пальпации - болезненность икроножных мышц. Возникновение болей в икроножных мышцах при тыльном сгибании стопы (симптом Хоманса). Левенберг проба с аппаратом Рива-Роччи. Уровни тромбозов: все три парные глубокие вены голени, бедренной вены (неинтенсивный отек бедра), сочетание тромбоза бедренной и подколенной вен, проксимальный отрезок бедренной вены (выше устья глубокой вены бедра) – отек всей конечности, илеофеморальный – до паховой складки и ягодицы. Тромбоз подключичной вены (синдром Педжета – Шреттера – Кристелли), мезентериальных сосудов, печеночных, почечных. Псевдоэмболический, или белая болевая флегмазия (phlegmasia alba dolens) – атипичная форма тромбоза (резко, со спазмом артерий – как тромбоз артерий). Синяя флегмазия (phlegmasia cerulea dolens) – резкий отек и цианоз конечности Обе формы флегмазий иногда приводят к развитию венозной гангрены. Восходящий тромбоз нижней полой Диагностика на данных клинической картины, допплер, радиоиндикация (фибриноген 125I), флебография – для дифф илеофеморального венозного тромбоза от отеков нижней конечности другой этиологии (лимфостаз, сдавление вен опухолями, воспалительными инфильтратами), лиагностика флотирующих (неокклюзирующих просвет сосуда) тромбов. Лечение: тромбэктомия – открытая или закрытая с помощью катетера Фогерти (максимально эффективно в раннем периоде, на венах среднего и крупного диаметра (подколенная, бедренная, подвздошная, нижняя полая вена), сопряжена с опасностью тромбоэмболии легочной артерии). Шунтирующие операции не получили распространения в связи со сложностью техники и частыми тромбозами. Хирургические вмешательства при тромбозах глубоких вен производятся лишь по жизненным показаниям: при опасности повторной тромбоэмболии легочной артерии, угрозе венозной гангрены и распространении процесса на нижнюю полую вену. 1)дистальная перевязка бедренной вены (при изолированном тромбозе вен голени); 2) тромбэктомия из бедренно-подколенного сегмента или проксимальная перевязкв бедренной вены (при первичном ограниченном тромбозе бедренно-подколенного сегмента); 3) тромбэктомию из подвздошной вены (при изолированном ее поражении); 4)пликацию нижней полой вены (создание в ее просвете узких каналов или введение специальных фильтров, задерживающих тромбы). Консервативное лечение: тромболитическое (фибринолизин, стрептолизин), антикоагулянтное (прямого: гепарин, фраксипарин, непрямого: неодикумарин, пелентан, синкумар, фенилин), дезагрегационное (трентал и курантил) и спазмолитическое (но-шпа, папаверин, галидор) лечение, средства, улучшающие микроциркуляцию (реополиглюкин) и центральную гемодинамику, а также устраняющие метаболические нарушения (4% сода, витамины, компламин, солкосерил). Комплексное консервативное лечение сочетают с ранней активизацией больных. Постельный режим показан больным только в начальной стадии заболевания при наличии болей и отека пораженной конечности. При этом на конечности должны быть наложены эластичные бинты, а ножной конец кровати приподнят под углом 15--20°. Комплекс специальных гимнастических упражнений, улучшающих венозный отток. Их необходимо проводить под контролем метидиста лечебной физкультуры. После стихания острых воспалительных явлений-показана дозированная ходьба, вопрособ активизации больных с повышенным рисков тромбоэмболии следует решать крайне осторожно. Профилактика: препараты, улучшающие реологические свойства крови и микроциркуляцию (реополиглюкин, компламин), обладающие ингибиторным влиянием на адгезивно-агрегационную функцию тромбоцитов (трентал, курантил), снижающие коагуляционный потенциал крови (малые дозы гепарина, антикоагулянты непрямого действия). Неспецифическая профилактика тромбозов: бинтование конечностей эластичными бинтами, электрическая стимуляция мышц голеней, гимнастические упражнения, улучшающие венозный отток, раннее вставание в послеоперационном периоде, своевременная коррекция водно-электролитных нарушений, устранение анемии, борьба с сердечно-сосудистыми и дыхательными расстройствами.
Читайте также:


