Связки уплотнение чем лечить
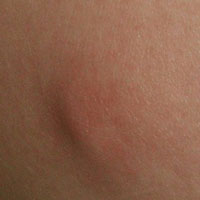
Уплотнения в виде шариков под кожей на ноге – симптом, с которым может столкнуться каждый из нас в любое время, и в любом возрасте. Причин такой аномалии существует огромное множество, и большинство из них тесно связано с патологическими процессами, протекающими в организме.
Иногда фактором, предрасполагающим к появлению подобного новообразования, является изменение гормонального фона. Не во всех случаях оно опасно, особенно если шишечка появилась на ноге у подростка. Но если такое уплотнение долго не проходит, болит или увеличивается в размерах, то это уже тревожный знак. При таких обстоятельствах нужно врачебное вмешательство, пока ситуация не усугубилась возникновением осложнений.
Основные причины шишек на ногах
Твердая шишка на ноге под кожей может образоваться спонтанно. Но в большинстве случаев этот процесс занимает немало времени, и начинается с появления маленького круглого образования. Оно далеко не всегда заметно для глаза, поэтому пациент вполне может в течение длительного времени попросту его не замечать.
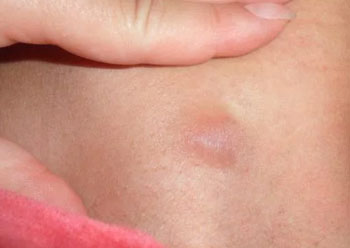
Каковы причины формирования шишек на ногах под кожей на голени, или в другом участке нижней конечности? Мы рассмотрим самые распространенные провоцирующие факторы, с которыми может столкнуться каждый из нас.
Уплотнение на ноге может появляться по причине:
- патологических и физиологических гормональных колебаний/нарушений,
- неблагоприятной наследственности,
- варикозного расширения вен,
- тромбофлебита,
- поперечного плоскостопия.
Это еще далеко не все причины, по которым может появиться шишка на подъеме на ноге. Далее мы будем рассматривать все возможные провоцирующие факторы по отдельности.
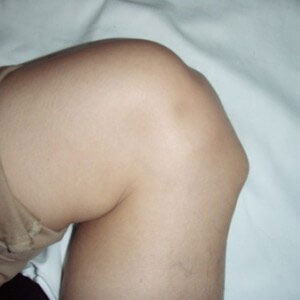
Шишка на голени может стать следствием недавно перенесенной травмы. Это может быть растяжение или разрыв связок, сильный ушиб, перелом кости, вывих или подвывих сустава.
Если проблема действительно в этом, то необходимо незамедлительно обратиться за помощью к травматологу. В противном случае последствия будут самыми серьезными.
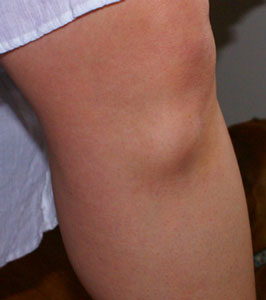
Шишки на ногах под кожей образуются не только после травм, но также при воспалительно-дегенеративных заболеваниях связок, суставов, костей и мышц. Опираясь на это, рассмотрим самые частые болезни, которые могут спровоцировать появление выпуклостей на нижних конечностях. Это:
Это те причины, почему на ногах появляются подкожные шишки, которые связаны с нарушением работы суставов нижних конечностей. Но есть и ряд других факторов, которые с опорно-двигательным аппаратом не имеют совершенно никакой связи. О них тоже необходимо знать, чтобы уберечься от возможных последствий.
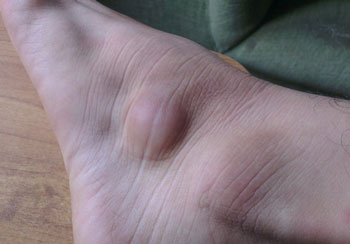
Образование под кожей в виде шарика, или шишка на поверхности кожи телесного либо красного цвета – это те наросты, которые встречаются в хирургической и дерматологической практике чаще всего. Остановимся детальнее на их причинах.
Важно! Подкожную шишку на бедре, голени, колене или ступне, как и атерому, ни в коем случае нельзя ни прокалывать, ни давить! Это может быть крайне опасно, и последствия не заставят себя долго ждать. Причем, одним воспалительным процессом они могут и не ограничиться.
Диагностика и терапевтические мероприятия
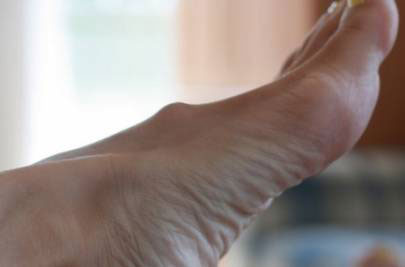
Диагностикой уплотнения на ноге под кожей с покраснением могут заниматься разные медицинские специалисты:
- Ортопед и ревматолог. К врачам этих профилей необходимо обращаться в том случае, если болезненная шишка стала следствием суставных патологий.
- Травматолог. Если на ноге появилась шишка, которая болит, и она является следствием ушибов, падений или других повреждений, то помощь в такой ситуации окажет врач-травматолог.
- Дерматолог. К этому специалисту рекомендуется обращаться при наличии гемангиом на теле.
- Хирург. К врачу-хирургу пациент может обратиться при наличии гемангиом, атеромы или жировика на теле, поскольку такие новообразования лечатся, как правило, хирургическим путем.
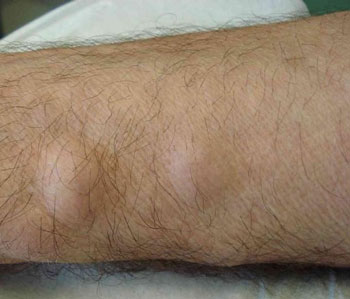
Во время обследования врач должен собрать полный анамнез заболевания. Важное диагностическое значение имеют симптомы в виде:
- суставной боли,
- отечности кожи в больном месте,
- нарушения подвижности конечности,
- образования гнойных очагов,
- отечности ноги,
- уплотнения кожи в пораженном участке,
- гипертермии,
- признаков общей интоксикации организма,
- гиперемии и повышенной температуры кожи в проблемной зоне.
Далее осуществляется физикальный осмотр, после чего пациенту могут быть назначены:
- МРТ или КТ пораженной конечности,
- анализ крови на наличие воспалительных процессов (при таковых повышаются, прежде всего, показатели СОЭ и лейкоцитов),
- рентгенография нижних конечностей,
- бактериологическое исследование содержимого шишки (если таковое имеется).
Только после получения полной картины заболевания врач сможет поставить точный диагноз, и назначить адекватное лечение бугорка под кожей.
Лечение новообразований на ногах зависит от того, что именно стало их причиной. Вкратце рассмотрим основные методы терапии.
- Суставные патологии лечатся при помощи приема нестероидных противовоспалительных препаратов. Если твердый маленький шарик под кожей стал следствием артроза, то пациенту могут вводиться внутрисуставные медикаменты – хондропротекторы, те же НПВП и пр. При подагре лечение более сложное и затяжное. Фармакотерапия при такой патологии проводится лишь для устранения симптомов. Сами же узлы могут быть удалены хирургическим способом, но и это не дает полной гарантии на отсутствие рецидивов.
- Мягкая шишка на щиколотке, сформированная из жировых тканей (жировик), тоже лечится исключительно при помощи операции. Она может проводиться как под местным, так и под общим наркозом. Таким же в большинстве случаев является и принцип лечения атером, остеопороза и остеосклероза.
- Бурсит лечится при помощи медикаментов – НПВП, а при необходимости, и антибиотиков или антимикотиков. Если жидкость продолжает накапливаться, проводится пункция с последующим отсасыванием патологического экссудата.
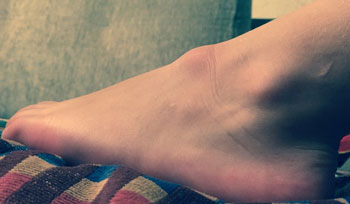
Иногда шишка на пятке снизу под кожей является банальной мозолью, пяточной шпорой или бородавкой. Такие дефекты устраняются при помощи лекарств или аппаратных методик.
Таким образом, если на ляшке появилась шишка под кожей, не нужно самостоятельно искать этому причину. Следует незамедлительно обратиться к врачу, и все дальнейшие шаги предпринимать только под его контролем.

- 15 летний опыт лечения заболеваний суставов и позвоночника
- Все за 1 день - осмотр врача, диагностика и лечение
- Прием 0 руб! при лечении у нас до 30 июня!
- Причины
- Симптомы
- Диагностика
- Лечение
- Цены
- Отзывы
Содержание
- Симптомы заболевания
- Методы диагностики
- Методы лечения
- Мнение эксперта
- Программы лечения
- Кто проводит лечение?
- Почему обращаются к нам?
- Отзывы наших пациентов
- Запись на лечение
Такая травма как разрыв связки голеностопного сустава – это потеря целостности связок, которые соединяют, стабильно удерживают костные структуры стопы, голени. Это достаточно распространенный тип повреждения, встречающийся у людей разного возраста. Восстановление нормального функционирования нижней конечности возможно при своевременно начатом лечении, соблюдении врачебных предписаний в реабилитационный период.
Травматический разрыв связок голени: симптомы, виды
В зависимости от тяжести травматическое поражение голеностопа подразделяется на три стадии:
Растяжение. Легкая степень, при которой происходит незначительный надрыв связочных волокон, формируются микроразрывы. Данное состояние сопровождается слабо выраженными болезненными ощущениями во время движения.
Выраженный разрыв связок 2 степени голеностопного сустава со значительными повреждениями тканей. Здесь наблюдается частичное нарушение подвижности, сопровождаемое выраженной болью.
Третья степень – это полный разрыв связок голеностопа, нередко сопровождающийся другими повреждениями стопы (перелом). Суставное сочленение становится нестабильным. Больной утрачивает возможность передвигаться самостоятельно, нога сильно опухает, на ней появляются кровоподтеки.
Помимо растяжений существуют также подвывихи голеностопных суставов. Данные явления наиболее часто встречаются у детей, которые занимаются гимнастикой или другим видом спорта, подразумевающий повышенные нагрузки на суставно-связочный аппарат. После нарушения функционирования голеностопа необходимо провести рентгенологическое обследование с целью выявления наличия переломов и определения степени выраженности поражения. Основная сложность обследования заключается в особенностях строения голеностопа. Поэтому, помимо рентгена, специалисты часто прибегают к дополнительным способам диагностики.
Разрыв связок голеностопного сустава: типичные симптомы и методы лечения
Зачастую повреждения связок голеностопного сустава происходят во время интенсивных занятий спортом, выполнении физической работы, при прыжках (случайных падениях) с большой высоты. Вероятность травматизма повышается у пожилых, людей, ведущих малоподвижный образ жизни, а также у женщин, которые ходят на каблуках.
Характеризуется разрыв связки голеностопа определенными процессами:
растяжение части связочного аппарата в области голени;
кровоизлияние в околосуставную часть ноги;
смещение самого голеностопного сустава;
формирование выраженного отека, гематомы.
Все это сопровождается болевым синдромом различной выраженности, невозможностью опереться на поврежденную конечность. Пациенты ощущают сильную боль при прикосновении, попытке встать. Нередко разрыв связок на ноге голеностоп происходит одновременно с переломом костей стопы. По характеру изменений, спровоцированных механической травмой, выделяют различные степени тяжести повреждений. Как уже упоминалось ранее, к ним относятся: растяжение, частичный надрыв, полный разрыв (отсутствие фиксации стопы), остеоэпифизеолизм (особо сложная травма). Повреждениям подвержены как внутренние (латеральные), так и внешние (медиальные) связки. В зависимости от того, какие из них разорваны наблюдается выворот стопы наружу или внутрь.
Важно понимать, что интенсивность боли при разрыве связок голеностопа не всегда свидетельствует о степени тяжести травмы. Поэтому не позволяет объективно судить о ней. Для адекватной оценки состояния используется инструментальное обследование. Важно понимать, что независимо от уровня выраженности травматическое поражение голеностопа требует врачебного осмотра, поскольку вылечить его самостоятельно не получится.
Ключевые признаки разрыва связок голеностопного сустава
Такое явление как полный разрыв всех связок голеностопного сустава характеризуется тем, что ткани связочного аппарата полностью разрываются, ступня теряет стабильность, из-за чего утрачивается подвижность, возникают боли. В ряде случаев наблюдается отрыв связки от кости. При подобных видах травм ощущается острая боль, которая чаще всего локализуется в месте расположения поврежденной связки. В первые несколько часов отек не имеет четких очертаний. По степени его распространения врач определяет величину разрыва. По внешнему виду поврежденная нога будет отличаться от здоровой.
Общее время того, сколько проходит разрыв связок голеностопа определяется степенью травматизации конечности, индивидуальных регенеративных особенностей организма. В среднем на заживление уходит не менее 3-4 недель. Поэтому очень важно вовремя обратиться за медицинской помощью. Своевременное и грамотное лечение разрыва связок голеностопного сустава поможет избежать возникновения осложнений и существенно сократит реабилитационный период.
 |
| Врач осматривает ногу при разрыве связок голеностопного сустава |
Диагностика
- УЗИ-диагностика
Неинвазивное исследование мышц, связок, сухожилий, суставов с помощью ультразвуковых волн.
Рентгенография
Применяется при травмах костей - вывихи и переломы, артрозе суставов, остеохондрозе позвоночника.
Анализы
Общий анализ крови и мочи, биохимия крови. Помогают исключить сопутствующие заболевания.
Магнитно-резонансная томография
Высокоточный метод диагностики суставов и позвоночника с информативностью до 99%.
При определении уровня травмы врач проводит полноценную диагностику. Это позволяет подобрать оптимальные вариант лечения, наметить план реабилитационных процедур. Ни в коем случае нельзя игнорировать симптомы разрыва связок голеностопа, даже если они имеют слабую степень выраженности. В качестве основных диагностических методов применяются: первичный визуальный осмотр, пальпация поврежденной области, рентгенография, УЗИ, МРТ. Необходимость применения той или иной методики определяется врачом. Травматологи клиники проведут эффективные мероприятия, устранят разрыв связок голеностопа отек 2 степени с минимальными временными затратами. Избавят от боли всего за несколько минут после обращения.
Травматологи МЦ используют следующие методы:
наложение фиксирующей повязки, охлаждение поврежденного участка (криотерапия);
медикаментозная терапия с применением обезболивающих и противовоспалительных препаратов;
Последний пункт применяется уже на этапе выздоровления, когда купирован острый период. Если порваны связки на голеностопе – лечение здесь будет зависеть от типа и характера повреждения, возраста пациента, наличия сопутствующих заболеваний. В качестве дополнительной меры может осуществляться лекарственная блока, проводится пункция голеностопного сустава. В особо тяжелых случаях показано оперативное лечение.
Медикаментозное лечение относится к второстепенному, но не менее важному этапу лечения. Лекарства направлены на снятие воспаления, снятие болевых ощущений, избавления от отека. Назначаются различные форма медикаментов для внутреннего или местного наружного применения. Это могут быть инъекции, таблетки, гели, мази. Нередко врачи назначают нестероидные противовоспалительные ЛС.
Врачи нашего медицинского центра избавят от боли за несколько минут, устранят воспалительные процессы в тканях, расскажут об особенностях поведения в реабилитационный период. В клинике применяются разнообразные лечебно-восстановительные методики: озонотерапия, плазмолифтинг, лекарственная блокада, миостимуляция, лимфодренаж. Проводятся занятия по ЛФК, электрофорез, фонофорез, профессиональный лечебный массаж.
Мы предлагаем комфортные условия пребывания, гарантируем высокое качество лечебно-диагностических процедур, применяем современные, действенные медикаменты. На все манипуляции установлен доступный уровень цен. Действует система лояльности для постоянных пациентов, льготных категорий граждан. Мы предоставляем как минимум три варианта лечения, бесплатно составляем программу упражнений.
Синдром Дюпюитрена характеризуется образованием шишек на сухожилиях ладоней рук, в результате чего происходит деформация пальцев, становится проблематичным их сгибание и разгибание и как результат – наступает полная потеря двигательной функции пальцев рук.
Синдром Дюпюитрена
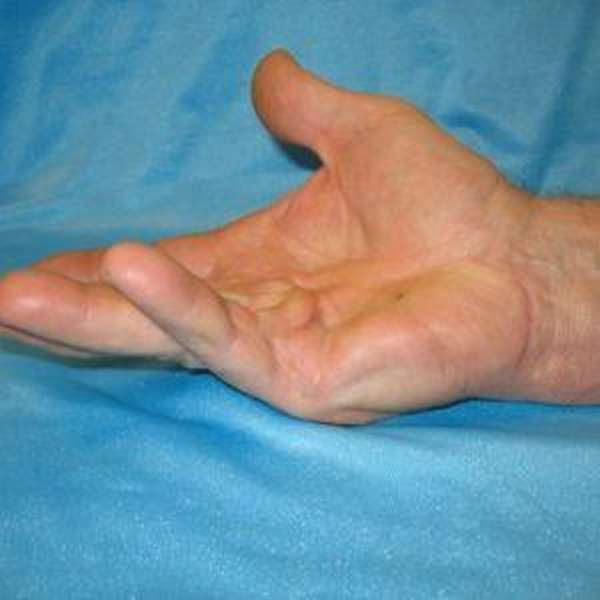
Что такое синдром Дюпюитрена, знают очень немногие, так как встречается он в нашей стране довольно редко.
Контрактура Дюпюитрена – заболевание невоспалительного характера, при котором сухожилия на ладонях стягивает, и они перерождаются в рубцы, а кожа на ладонях значительно уплотняется.
Данный дефект приводит к избыточному развитию соединительной ткани.
Данная патология характерна для мужчин старше 45 лет. У женщин такая проблема встречается значительно реже. Наиболее часто болезнь поражает мизинцы и безымянные пальцы рук.
Причины патологии
Точные причины возникновения контрактуры Дюпюитрена не установлены до сих пор. В ходе исследований специалистами было выявлено, что первопричинным фактором является наследственность. Кроме этого, существует еще ряд факторов, вызывающих данную проблему:
- травмы кистей или пальцев,
- защемление нервов,
- нарушения в работе щитовидки,
- высокие нагрузки на кисти рук,
- воспаление суставов или связок в кисти.
Среди специалистов существует мнение, что данному заболеванию свойственно поражение всей соединительной ткани, но на кистях рук оно возникает чаще всего.
Повлиять на развитие патологии могут также второстепенные факторы:
- наличие вредных привычек,
- сахарный диабет, эпилепсия,
- возрастные изменения,
- нарушенный обмен веществ,
- защемление нервов.
Здоровый человек легко может сжимать кисть в кулак и свободно разгибать ее. При синдроме Дюпюитрена связки одного или нескольких пальцев ссыхаются, и полноценно сжать или разжать кисть становится невозможно. Нередко у пациента наступает полное обездвиживание кисти.
Стадии заболевания
Специалисты различают 4 стадии развития болезни:
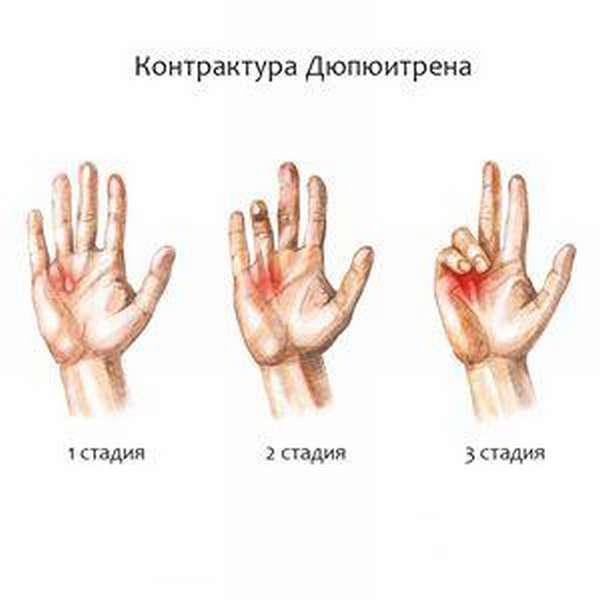
На начальной стадии на ладонях образовываются тяжи и узелки. Движение пальцев остается свободным.
Признаки заболевания
Симптомы патологии напрямую зависят от ее стадии, к тому же они очень характерны, поэтому спутать их с другим заболеванием нельзя. На ладони пациента возникает уплотнение в виде узла или своеобразного тяжа. Становится сложно работать пальцами рук.
Как правило, уплотнения возникают в районе суставов между 4 и 5 пальцами и постепенно увеличиваются в объеме. Кожные покровы в области узла уплотняются и медленно срастаются с ближайшими тканями. Это приводит к появлению выпуклостей и впадин на ладони.
В процессе разгибания пальцев узел приобретает более четкие очертания.
У 90% пациентов синдром Дюпюитрена протекает безболезненно, и лишь 10% жалуются на незначительный болевой синдром. Болевые ощущения могут передаваться в предплечье и плечо. Контрактура Дюпюитрена характеризуется своим прогрессивным течением. Внешние обстоятельства не влияют на скорость ее прогрессирования.
Узнайте, как лечат суставы лазером.
Выявление патологии
Диагностика ладонного апоневроза проста и не требует глобальных лабораторных исследований. Выявляется патология при помощи пальпации, осмотра пациента, анализа его жалоб.
Клиническая картина контрактуры характерна, поэтому врачу достаточно выявить узелки и тяжи в процессе прощупывания и оценить амплитуду движений кисти, чтобы определить степень заболевания.
В качестве дополнительного обследования врач может назначить дифференциальную диагностику, с целью исключить травматические, ишемические и ревматоидные контрактуры.
Методы лечения
Лечение контрактуры Дюпюитрена проводит врач-ортопед. Терапевтические мероприятия включают в себя консервативное и хирургическое лечение. Выбирается метод исходя из степени тяжести патологии.
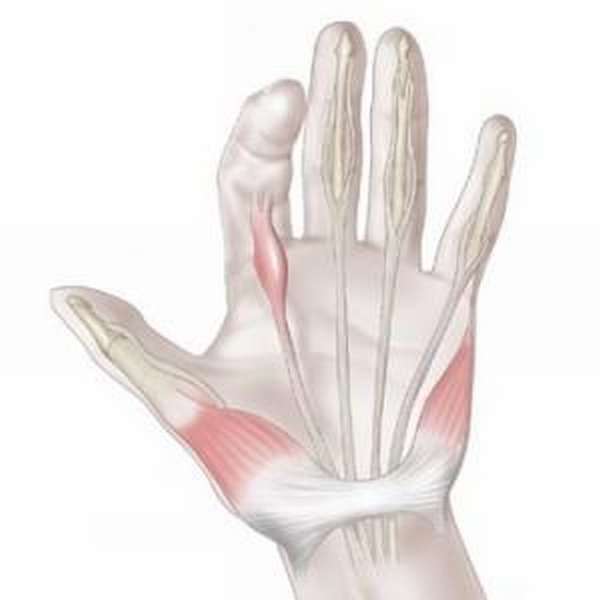
Операция по удалению контрактуры может проводиться как под общим, так и под местным наркозом. Если патология уже слишком выражена, операция может длиться долго, поэтому в таких случаях пациенту делают общий наркоз.
Вариантов разреза при проведении хирургического вмешательства может быть несколько, однако чаще всего делают разрез поперек ладони вместе с S-образным или L-образным надрезами вдоль основных фаланг пальцев. На вариант разреза влияет расположение рубца.
Во время хирургического вмешательства контрактуру полностью или частично удаляют. Если у пациента спайки обширные, а кожные покровы сильно истончены, может возникнуть необходимость в дермопластике.
Читайте, что такое детензор-терапия?
После проведения операции кладется дренаж и надрез зашивают. Прооперированный палец или всю кисть плотно бинтуют, во избежание скопления крови и появления новых рубцов. Кисть фиксируют при помощи гипсовой лангеты в правильном положении. Снимать швы можно, как правило, спустя 10-14 дней.
Не все пациенты знают, как восстановить функции кисти после операции, поэтому этому вопросу следует уделить отдельное внимание.
Применяется ЛФК как для всей кисти, так и для каждого пальца. Важно выполнять упражнения сразу на обеих руках. Количество повторов должно быть не меньше 10 раз. Лечебной гимнастикой нужно заниматься регулярно, не пропуская занятий.
Чтобы разработать кисть, выполняют следующие упражнения:
- Руки нужно положить на стол, кисти прижать к поверхности. Пальцы нужно растопыривать и прижимать обратно. Выполнять движения следует интенсивно (особенно больной рукой).
- Держа ладони кверху, нужно сжимать кисть в кулак и разжимать обратно, при этом большой палец должен находиться поверх кулака.
Для разработки пальцев выполняют упражнения:
- Больную руку следует разместить ладонью вниз, предварительно подстелив платок. Поочередно каждым пальцем перебирать платок, собирая его в кулак.
- Больной рукой необходимо стараться обхватить стакан (или другой предмет), пальцы при этом должны быть максимально разведены.
Если патология была выявлена на ранней стадии, то ее лечение вполне возможно проводить консервативными терапевтическими методами: физиопроцедурами, массажами, ЛФК. Также пациенту назначается ношение специального лонгета, который фиксирует палец в правильном положении и оказывает корректирующее воздействие.
Также возможно лечение контрактуры медицинскими препаратами без операции. Высокой эффективностью отличаются блокады, которые помогают избежать образования рубцов. Наиболее эффективными считаются такие препараты как Дипроспан, Гидрокортизон. Курс лечения данными медикаментами длится около 2 месяцев.
Важную роль в медикаментозном лечении играет препарат коллагеназ Clostridium histolyticum. Он колется непосредственно внутрь контрактуры и способствует быстрому расщеплению белка.
При применении традиционной медицины можно в качестве вспомогательного лечения использовать народные средства.
Многие пациенты интересуются, как лечить контрактуру Дюпюитрена на руках в домашних условиях народными средствами?
Лечение народными средствами включает в себя использование растирок, настоек, компрессов, мазей и т.д.
Положительные отзывы имеют следующие рецепты:
- Растирка из сока алоэ. Сок из растения собирают в герметичную емкость и растирают им больной участок ладони.
- Настойка из конского каштана. 100 гр каштана очищают от кожуры и заливают 200 мл спирта. Настаивать раствор следует в течение 3 суток, после этого им растирают больной участок.
- Картофельный компресс. Картофель отваривается в кожуре, давится, после остывания из него формируют лепешку и прикладывают к больному участку.
Отзывы о лечении

После курса лечения препаратами и применения ЛФК, массажей, физиопроцедур, около 30% пациентов сталкиваются с данным заболеванием снова, однако рецидивы наступают спустя 3-4 года.
Большая часть пациентов считает наиболее эффективным применение препаратов и физиопроцедур. По мнению больных, электрофорез, УВЧ, прогревание парафином являются наиболее эффективными процедурами.
Положительны отзывы пациентов о массаже и ЛФК. Регулярное выполнение дает ощутимые результаты, поэтому данные методы лечения контрактуры считаются более результативными.
Лечение народной медициной имеет как положительные, так и отрицательные отзывы. Большую роль играет тот факт, что эффективным такое лечение может быть только на начальной стадии болезни.
Что такое магнитотерапия для суставов?
Заключение
После прохождения курса лечения важно закрепить результат, поэтому врачи советуют придерживаться ряда простых правил. В первую очередь, организм должен насыщаться необходимыми витаминами и минералами. Важно отказаться от всех вредных привычек, соблюдать личную гигиену и придерживаться основных санитарных норм.
Вести активный образ жизни и регулярно выполнять гимнастику для рук является обязательным условием не только при синдроме Дюпюитрена, но и при артритах, артрозах и пр. Если человек начинает ощущать дискомфорт в конечностях, следует обращаться к специалисту и не усугублять проблему самолечением.
Описание и причины
Это заболевания может развиваться в любом отделе позвоночника, но чаще всего возникает спондилез шейных позвонков. Развитие спондилеза изначально является защитным механизмом, поскольку уплотняются те участки связок, которые повреждены. То есть дефект заполняется соединительной тканью. Однако в дальнейшем это состояние приобретает необратимый характер, образуются остеофиты, которые крепко фиксируют позвонковые тела между собой. Все это деформирует позвонки и приводит к полному обездвиживанию позвоночника.
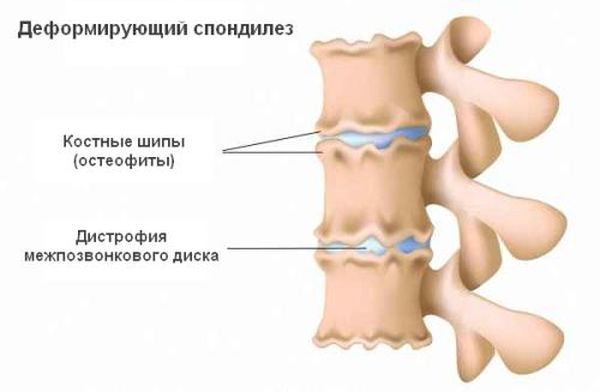
Шейный отдел позвоночника очень подвижный, в отверстиях позвонков проходят важные сосуды, которые кровоснабжают головной мозг. Этиология болезни недостаточно изучена, нельзя выделить единственную причину развития патологии. Развитие спондилеза провоцируют различные факторы:
- наследственная предрасположенность;
- пожилой возраст (старше 55–60 лет);
- перенесенные травмы позвоночника, особенно неизлеченные;
- сидячий образ жизни, отсутствие физической нагрузки;
- сопутствующие заболевания опорно-двигательной системы, например остеохондроз.
Признаки и стадии развития
Все симптомы, которые сопровождают шейный спондилез можно разделить на две группы. Первая группа признаков связана с непосредственным поражением и деформацией позвонков. К ним относят боль и обездвиживание. Боль обычно локализуется по задней поверхности шеи, усиливается при движении в стороны, наклонах головы. Уплотнение продольной связки и излишняя фиксация позвонков приводит к появлению утренней скованности, которая сначала длится не более часа и проходит после сна, а затем длительность проявления симптома увеличивается.
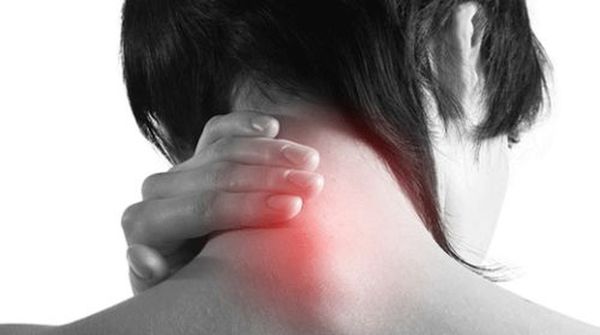
Вторая группа клинических проявлений связана с компрессией тех сосудов и нервов, которые проходят вблизи шейного отдела позвоночника. Сдавление артериальных сосудов, которые питают головной мозг, приводит к появлению головокружения, головной боли, появлению шума в ушах. Компрессия нервов влечет за собой появление таких симптомов, как онемения, парестезии в области головы и шеи.
Выраженность признаков напрямую зависит от степени заболевания. Клинически выделяют 3 стадии заболевания:
- Первая стадия характеризуется незначительной болью в области шеи и затылка, онемением. Подвижность шейного отдела при этом не нарушена. На рентгенограмме визуализируются единичные остеофиты, не связанные между собой.
- На второй стадии присоединяется утренняя скованность различной выраженности, но которая проходит в течение дня. Присутствует также головокружение, головная боль. Деформация и обездвиживание выражено намного сильнее. Рентгенографические исследования выявляют сращение остеофитов между собой.
- Третья стадия проявляется полным обездвиживанием и необратимыми изменениями.
Диагностика и осложнения
Поставить диагноз только по клиническим проявлениям на ранней стадии очень сложно. Поэтому используют дополнительные методы диагностики.
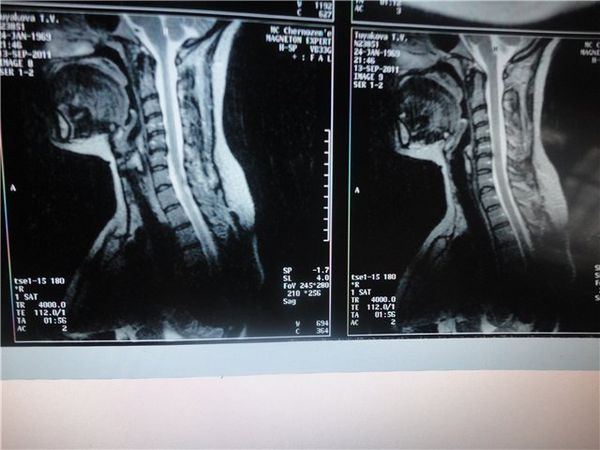
Лабораторные методы исследования при данной патологии непоказательны. Общеклинические анализы, такие как общий анализ крови, общий анализ мочи и биохимический анализ крови все равно выполняют, но только для диагностики сопутствующих заболеваний.
Среди инструментальных методов используются следующие:
- Рентгенограмма шейного отдела позвоночника в двух проекциях. Базовый метод, с него обычно начинают обследование. Позволяет визуализировать наличие и локализацию остеофитов, степень сужения позвоночного канала.
- Ультразвуковое исследование сосудов шеи. Позволяет выявить степень сужения сосудов.
- Компьютерная томография. Используется для визуализации патологии костной ткани, лучше чем рентгенограмма выявляет локализацию и степень поражения.
- Магнитно-резонансная томография. Используется при подозрении на патологию со стороны спинного мозга.
Лечение и профилактика
Лечат спондилез шейного отдела преимущественно консервативно. Используют группы препаратов, направленных на уменьшение воспаления, обезболивание, протекцию хрящевой ткани, нормализацию нервной проводимости и кровообращения.
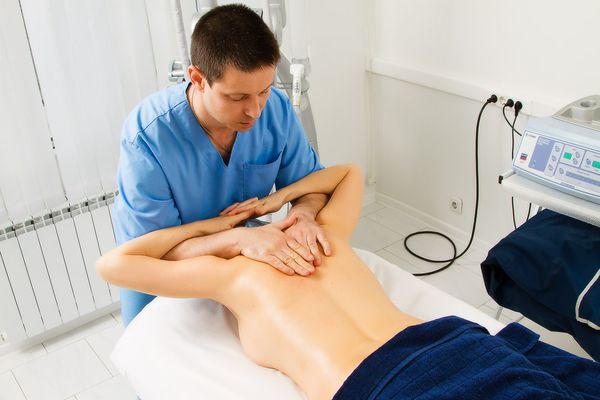
Кроме медикаментозного лечения, широко применяется физиотерапия, массаж и мануальные техники. Это позволяет остановить прогрессирование заболевания.
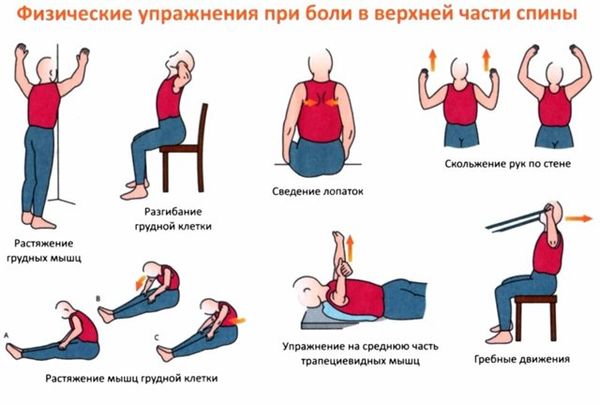
Важным аспектом лечения является гимнастика. Ежедневное выполнение физических упражнений значительно улучшает состояние больных. Движения должны быть мягкими и медленными. Рекомендуется воздержаться от значительной физической нагрузки во время обострения. Лучше чтобы комплекс упражнений подобрал сертифицированный тренер или врач-реабилитолог. В дальнейшем заниматься можно и дома. Возможно применение народных средств в комплексе с базовым лечением.
Профилактика заключается в избегании постоянного нахождения в сидячей неудобной позе, адекватной физической нагрузке, выполнении упражнений на увеличение гибкости шеи, устранении переохлаждений и инфекционных факторов. Также большое значение имеет ношение специального шейного воротника для стабилизации позвоночника при сопутствующих заболеваниях.
Из этого видео вы узнаете, как лечить спондилез шейного отдела позвоночника гимнастикой в домашних условиях.
Читайте также:


