Свободная кожная пластика пересадка кости хряща фасций способы фиксации
Презентация была опубликована год назад пользователемАлександр Ананьев
Презентация на тему: " Свободная пересадка тканей " — Транскрипт:
1 Свободная пересадка тканей Лаврухина Анастасия 5 курс, 5 группа
2 Введение Для устранения различных дефектов лицевого скелета и мягких тканей лица в хирургической стоматологии широко применяют свободную пересадку тканей. В качестве тканей для пересадки используют кожу, подкожную клетчатку, фасцию, связки, слизистую оболочку, мышцу, хрящ, кость, комбинированную ткань. Различают: 1. Аутотрансплантация (пересадка собственных тканей человека); 2. Аллотрансплантация (пересадка тканей от другого индивидуума); 3. Изотрансплантация (пересадка тканей от генетически идентичного человека); 4. Ксенотрансплантация (пересадка тканей животного человеку); 5. Имплантация (вживление искусственных материалов металлических, биоматериалов и др. ); 6. Аллопатическая трансплантация (пересадка нежизнеспособного трансплантата, который выполняет роль каркаса и стимулирует образование новой ткани).
3 Свободная пересадка кожи Свободная пересадка кожи является одним из перспективных методов пластической хирургии. В настоящее время известны три вида пересадки кожи в зависимости от толщины лоскута: Тонкий кожный лоскут (по Тиршу) (толщина до 0,5 мм ) Расщепленный лоскут кожи (толщина от 0,5 до 0,7 мм) Толстый лоскут (толщина свыше 0,8 мм)
5 Первый вид тонкий кожный лоскут (К.Тирш) толщиной до 0,5 мм представляет эпидермальный слой и верхний слой собственно кожи ростковый. Здесь мало эластических волокон. Находят широкое применение для замещения дефектов слизистых оболочек полости рта и носа, глазницы. Второй вид расщепленный лоскут кожи толщиной от 0,5 до 0,7 мм В расщепленный лоскут включается еще и часть эластических волокон сетчатого слоя кожи. применяются для замещения дефектов слизистых оболочек полости рта и носа, кожного покрова век, а также для временного закрытия обширных инфицированных ран у тяжелобольных или при наличии гранулирующих ран (на лице, голове и шее). Инструмент для получения трансплантатов кожи средней толщины является дерматом. Третий вид толстый лоскут толщиной свыше 0,8 мм, он включает все слои кожи. наиболее полноценно замещает отсутствующий кожный покров. Пересаженный лоскут сохраняет обычную окраску и подвижность, на лоскуте восстанавливается функция сальных и потовых желез, а также рост волос. После забора полнослойного кожного лоскута донорский участок требует пластического замещения.
6 Инструменты, использующиеся для получения трансплантатов кожи средней толщины Важнейшим таким инструментом является дерматом. В настоящее время применяют две конструктивные системы дерматомов - ручные (Колокольцева, Педжета-Худа) и с электроприводом. Трансплантат иссекается дерматомом в слое дермы, параллельно поверхности кожи. Общей особенностью всех дерматомов является то, что они обеспечивают равномерное, дозированное отслоение кожных лоскутов на уровне определенного слоя кожи. Этим обеспечивается беспрепятственное заживление трансплантата и быстрая эпителизация раневой поверхности донорского участка. дерматом с возвратно-поступательными движениями
8 Кожные трансплантаты средней толщины Преимущества 1. трансплантат имеет везде одинаковую толщину, поверхность среза гладкая; 2. трансплантат неприхотлив, надежно приживает даже на инфицированном воспринимающем ложе; 3. можно пересаживать трансплантаты неограниченных размеров; 4. донорская рана заживает быстро; 5. донорский участок через 1-2 месяца может быть снова использован для взятия лоскута. Недостатки 1. трансплантат более подвержен сморщиванию (примерно на 30%); 2. нельзя заранее определить цвет трансплантата (возможна как гипер-, так и гипопигментация). Трансплантаты во всю толщу кожи Преимущества 1. трансплантат менее сморщивается; 2. лучше сопротивляется механической нагрузке; 3. под трансплантатом образуется подкожный слой, он становится более рыхлым, и его можно собирать в складку; 4. трансплантат сохраняет первоначальную окраску. Недостатки 1. трансплантат весьма прихотлив, приживает только в асептических условиях, на воспринимающем ложе с хорошим кровоснабжением; 2. могут пересаживаться только небольшие трансплантаты; 3. донорскую рану нужно ушивать или закрывать с помощью пластической операции.
9 Показания 1. Ожоги 2. Отморожения 3. Травматические повреждения 4. Аномалии нло (врожденные и приобретенные) 5. Рубцовые деформации и контрактуры 6. Длительно незаживающие язвы 7. Дефекты кожи после оперативного лечения опухолей кожи, cиcтемной красной волчанки, и др
10 Пересадка тонких кожных лоскутов по способу Тирша Лучшим местом для взятия тонких лоскутов является передненаружная поверхность бедра. Ассистент растягивает кожу, а хирург срезает кожные лоскуты длиной 1015 см и шириной 23 см специальным ножом, бритвой. Лучше пользоваться дерматомом. При правильном взятии лоскута (до сосочкового слоя кожи) появляется лишь точечное кровотечение. Взятые лоскуты переносят на подготовленную заранее раневую поверхность, тщательно расправляют и накладывают давящую повязку. Первую перевязку делают через 1014 дней. На донорский участок кожи накладывают повязку. I схема показывает толщину срезов кожи: А тонкий срез; Б срез средней толщины или расщепленный; В срез во всю толщу; 1 роговой слой кожи; 2 прозрачный слой; 3 сосочковый слой; 4 собственно кожа; 5 подкожная клетчатка; 6 потовая железа; II взятие лоскута по Тиршу; III и IV пластика кожи по Янович-Чайнскому.
11 Пересадка тонких кожных лоскутов по способу Тирша
12 Способ Яновича-Чайнского-Дэвиса Трансплантаты подготавливают таким образом, чтобы они содержали все слои кожи, поскольку полнослойные трансплантаты не подвергаются аутолизу и не смещаются. Кусочки кожи укладывают в шахматном порядке на гранулирующую поверхность на расстоянии 2,5-5 мм один от другого. I схема показывает толщину срезов кожи: А тонкий срез; Б срез средней толщины или расщепленный; В срез во всю толщу; 1 роговой слой кожи; 2 прозрачный слой; 3 сосочковый слой; 4 собственно кожа; 5 подкожная клетчатка; 6 потовая железа; II взятие лоскута по Тиршу; III и IV пластика кожи по Янович-Чайнскому
15 Пересадка хряща В целях контурной или опорной пластики в практике восстановительной хирургии широко применяют хрящ. Хрящ является хорошим пластическим материалом, так как легко обрабатывается ножом и имеет особые биологические свойства (бессосудистая ткань, питающаяся путем диффузии тканевых соков). Обменные процессы в хряще малоактивны, и он достаточно устойчив к инфекции. Пластику хрящом применяют для устранения седловидной деформации спинки носа, дефекта нижнего края глазницы, при дефектах и деформациях верхней или нижней челюсти, при пластике ушной раковины, подбородка и нижнего века, врожденных и приобретенных деформациях лицевого скелета, а также для устранения вторичных и остаточных деформаций лица после хирургического лечения врожденных расщелин губы и неба.
16 Внешний вид больного с односторонним недоразвитием тела нижней челюсти до (а) и после хондропластики (б)
17 Внешний вид больной с недоразвитием подбородочного отдела нижней челюсти до (а) и после хондропластики (б).
18 Ринопластика свободной пересадкой части ушной раковины (операция Суслова) Операцию начинают с иссечения рубцов по краям дефекта. Образовавшийся дефект измеряют и его форму и размеры, затем данные переносят на ушную раковину при помощи маркера, после чего острым скальпелем иссекают трансплантат из ушной раковины и переносят на дефект носа. Трансплантат подшивают обнаженным краем к освеженному краю дефекта встык наружным и внутренним швами, при этом наружная и внутренняя выстилка крыла носа образована кожей. Дефект ушной раковины закрывают, сшивая его края с обеих сторон. В первые часы и дни трансплантат изменяется в цвете, несколько синеет, а затем цвет выравнивается. Швы снимают на 7-й день после операции. Полные дефекты крыльев носа могут быть замещены пересадкой стебельчатого лоскута.
19 Костная пластика челюстей В зависимости от сроков проведения различают первичную и вторичную костную пластику. 1. При первичной костной пластики дефект замещают сразу после травмы или удаления доброкачественной опухоли нижней челюсти. 2. Вторичную костную пластику осуществляют через определенный срок после образования дефекта, обычно не ранее чем через 68 мес. При костной пластике необходимы анализ дефекта и четкое планирование его устранения. После выполнения анализа следует решить, откуда будет взят трансплантат и какой величины, какой способ фиксации будет использован. Важнейшим моментом в успехе костной пластики является надежность фиксации трансплантата к концам фрагментов собственной челюсти. Чаще производят костную пластику нижней челюсти.
20 Аутопластика нижней челюсти При операции важное значение имеют формирование воспринимающего ложа, удаление рубцовых тканей, некротизированных и склерозированных участков кости по концам дефекта, а также изоляция его от полости рта. Аутотрансплантат должен быть взят в соответствии с формой и размером дефекта. Принято считать наиболее целесообразными два места взятия трансплантата: ребро (V, VI, VII) и гребешок подвздошной кости. Ребро берут либо во всю толщу, либо расщепленный трансплантат. Если нужен изгиб в области подбородка, лучше брать гребешок подвздошной кости.
21 Забор костной ткани в области задней поверхности подвздошного гребня (b) Указание точек прикрепления мышц и ягодичных нервов. Разрез начинается на на 1 см кпереди от верхней задней подвздошной ости (с) Обнажение наружнего края подвздошной кости (d) Распил кортикальной пластинки реципрокной пилой. (e - h) Отделение кортикальной пластинки от губчатой кости с помощью изогнутого остеотома (j и i). Фиксация полученого костного блока с помощью винтов в переднем отеделе верхней челюсти для увеличения его ширины и высоты. (k) Протезирование на дентальных имплантатах через 9 месяцев.
22 Забор костной ткани с передней поверхности подвздошной кости (b-с) Передняя часть гребня подвздошной кости: схематические иллюстрации изображающие положение чувствительных нервов в этой области и точки прикрепления мышц. (d-g) Обнаженная медиальная поверхность подвздошного гребня, забор кортикальной кости реципрокной пилой и применение изогнутого остеотома для отделения кортикальной плстинки от губчатой кости. (h-j) Дефект костной ткани верхней челюсти замещен костным трансплантатом и вид через 12 месяцев с удовлетворительным результатом вертикальной и горизонтальной аугментции.
23 Свод черепа Костная ткань, полученная в данной области показала отличную устойчивость к резорбции по сравнению с другими аутогенными источниками. Благодаря исходной двусторонней кривизне трансплантатов со свода черепа, они отлично подходят при восстановлении дна орбиты, переломах скуловой кости, а так же других нелинейных структур в челюстно-лицевой области и даже для закрытия обширных костных дефектов в щечной области при дентальной имплантации. При выборе донорской зоны следует использовать компьютерную томографию с малой толщиной срезов, для определения наиболее толстого участка кости. К противопоказаниям относятся: открытая черепно-мозговая травма в анамнезе, нарушение обмена веществ в костной ткани, лучевая терапия в этой области. Единственными значительными анатомическими образованиями здесь являются поверхностная височная артерия, которую обычно перевязывают при обнаружении и верхний сагитальный синус, для предупреждения травмы которого следует отступать от сагитального шва на 1-2 см, так как синус, обычно распространяется на 5 мм от срединной линии в каждую сторону. Забор костного блока следует проводить выше височной кости, так как этот участок достаточно тонкий и имеет тенденцию к образованию эпидуральных гематом при переломах кости.
24 Схематичное изображение слоев волосистой части головы и топография лицевого нерва, количество доступных зон для забора костных блоков.
25 В рамках предоперационной подготовки кожа операционного поля обрабатывается 4% шампунем повидон-йода. Бритье волос в области операционного поля сейчас редко показано, даже у женщин волосы могут быть антисептически обработанны и собраны в небольшие косы с помощью стерильных резинок или пальцев от стерильных перчаток. Анестезия эндотрахеальная, для позиционирования головы используются двусторонние валики. После обнажения операционного поля и адекватной антисептической обработки производится разрез по направлению роста волос, через кожу, подкожную клетчтку, сухожильный шлем и отслаивание соединительной ткани от надкостницы. После рассечения надкостницы обнажается теменная кость и производится забор расщепленного или полнослойного трансплантата. Изогнутым остеотомом производится выделение костного блока, необходимо избегать чрезмерного давления, во избежание перелома внутренней кортикальной пластинки. Полученный трансплантат помещают на стол для дальнейших манипуляций. Образовавшийся дефект заполняют аллогенной костью или, в случае с большим размером дефекта, титановой сеткой. Для получения полнослойного трасплантата проводится внешняя краниотомия, формируется от 2 до 4 отверстий через всю толщину кости, смещается твердая мозговая оболочка и с помощью нейрохирургической пилы с безопасной формой лезвия выделяется костный блок. В послеоперационном периоде за состоянием пациента наблюдают в условиях нейрохирургического отделения 24 часа. Швы снимают не ранее, чем через 7 суток.
26 Забор костного трансплантата со свода черепа (b) Костные блоки со свода черепа, используемые в челюстно-лицевой хирургии и хирургической стоматологии. (с) Забор костного трансплантата для реконструкции костей носа. (d) Забор крупного трансплантата с помощью осциллирующей пилы.
27 Аллопластика нижней челюсти Наиболее детально разработана Н.А.Плотниковым, который предложил два варианта аллопластики: одномоментную резекцию и остеопластику и вторичную костную пластику. В качестве материала применяют лиофилизированные трансплантаты нижнюю челюсть или бедренную кость, взятые у трупа, замороженную до 70 °С и высушенную в вакууме при температуре 20 °С. Холод значительно снимает антигенные свойства трансплантата. Кость в ампулах может храниться при комнатной температуре длительное время.
Для устранения различных дефектов лицевого скелета и мягких тканей лица в хирургической стоматологии широко применяется свободная пересадка тканей. Различают пересадку собственных тканей человека — аутотрансплантацию; пересадку тканей от другого индивидуума — аллотрансплантацию; пересадку тканей от генетически идентичного человека — иэотрансплантацию; пересадку тканей животного человеку — ксенотрансплантацию; вживление искусственных материалов — металлических, биоматериалов и др. — эксплантацию; пересадку нежизнеспособного трансплантата, который выполняет роль каркаса и стимулирует образование новой ткани — аллостатическую трансплантацию. В общей хирургии существуют другие виды пересадки, не применяемые в восстановительной хирургии лица.
Лучшим поспособности приживления считается аутопластиче-ский метод.Успех его основан на том, что ткань, отделенная от организма, никогда сразуне гибнет, а известноевремя сохраняет жизнеспособность. Перенесенная на новую почву, онане только остается живой,но и приживает. Однако применение метода в известной степениограничено, так как запасыпластического материала при аутопластикеневелики. Кроме того, наносится дополнительная травма больномупри взятии ткани с донорского участка.
Весьма успешны пересадки тканей, взятых от людей, идентичных в генетическом отношении. Например, от однояйцевого близнеца.
Аллогениая пластика —это пластика тканей и органов от одного организма к другомутого же вида. К сожалению, несмотря на многие способы снижения антигеннойактивности чужеродных тканей, нередко попытки пересадки органов оканчиваются иеудачей
из-за белковой несовместимости тканей. Лучшим материалом является ткань, взятая от трупа, а не от живых организмов, так как антигенные свойства трупных тканей менее выражены.
Ксеногенная пересадка тканей — пластика тканями, взятыми у животного для человека, в настоящее время должного успеха не имеет. Она применяется в основном для стимуляции регенераторных способностей тканей, окружающих дефект.
В настоящее время большое распространение получила эксплантация — вживление неживых материалов — пластмассы, металла, углеродистых композитов, биоматериалов и т. д. Эксплантаты (имплан-таты с биологической точки зрения) могут приживаться и вживаться.
Пластика кожи. В качестве тканей для пересадки используют кожу, подкожную клетчатку, фасцию, связки, слизистую оболочку, мышцу, хрящ, кость, нерв, сосуд, комбинированную ткань.
Свободная пересадка кожи является одним из перспективных методов пластической хирургии. В настоящее время известны три вида пересадки кожи в зависимости от толщины лоскута.
Первый вид — тонкий кожный лоскут (К. Тирш) толщиной до 0,5 мм — представляет эпидермальный слой и верхний слой собственно кожи — ростковый. Здесь мало эластических волокон. Эти лоскуты подвергаются сморщиванию вследствие рубцевания подлежащей ткани.
Второй вид — расщепленный лоскут кожи толщиной от 0,5 до 0,7 мм
Применение различного вида лоскута имеет свои показания. При пересадке кожи отмечена различная жизнеспособность лоскутов в зависимости от их толщины. Так, лучше всего приживает тонкий лоскут и хуже толстый.
В каждом случае хирурги должны учитывать, какой способ выгоднее применить. Для закрытия ран лица используют чаще всего расщепленный кожный лоскут; в полости рта — тонкий лоскут.
Кожная пластика бывает первичной, вторичной и в виде пересадки кожи на грануляции.
Первичная кожная пластика предусматривает свободную пересадку кожи на свежую рану после острой травмы или на послеоперационную рану, сопровождающуюся большой потерей кожи. Первичная свободная кожная пластика нередко является составной частью комбинированных восстановительных операций.Она может сочетаться со всеми видами кожной пластики.
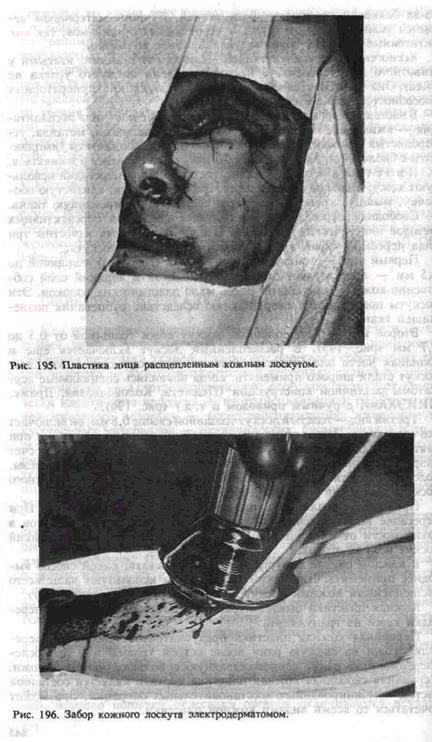
При вторичной свободной кожной пластике кожу пересаживают на раневую поверхность, образовавшуюся после иссечения различных гранулирующих ран Грануляции должны быть удалены полностью Свободная пересадка кожи чаще применяется при лечении ожогов На лицо и шею, как правило, пересаживают кожу в виде единого лоскута по форме и размеру дефекта.
Пересадка хряща В целях контурной или опорной пластики в практике восстановительной хирургии широко применяют хрящ Хрящ является хорошим пластическим материалом, так как легко обрабатывается ножом и имеет особые биологические свойства (это бессосудистая ткань, питающаяся путем диффузии тканевых соков) Обменные процессы в хряще малоактивны, и он достаточно устойчив к инфекции
К пластике хрящом прибегают для устранения седловидной деформации спинки носа (рис 197, а, б, в, г), дефекта нижнего края глазницы, для контурной пластики лица и т. д.
Как правило, используют реберный хрящ, лучше из VII ребра, так как он более доступен для взятия и имеет величину до 8—12 см. Хороший эффект дает пересадка трупного хряща. Он обладает маловыраженным антигенным свойством и поэтому редко рассасывается Замороженные и лиофилизированные (высушенные в вакууме) хрящи рассасываются несколько чаще
Костная пластика челюстей, особенно нижней, представляет определенные трудности Это связано со следующими особенностями 1) нижняя челюсть — это самая подвижная кость, имеет тонкодифференцированные функции она участвует в разговоре, дыхании, жевании, мимике, 2) у нее наиболее сложные движения шарнирные и возвратно-поступательные, 3) челюсти являются носителями зубов, которые связаны с ними и с внешней средой Поэтому развитие патологических процессов в их области усугубляет послеоперационное течение
Чаще производят костную пластику нижней челюсти. В зависимости от сроков проведения различают первичную и вторичную костную пластику
С помощью первичной костной пластики замещают дефект сразу после травмы или удаления доброкачественной опухоли нижней челюсти
Вторичную костную пластику осуществляют через определенный срок после образования дефекта, обычно не ранее чем через 6—8 мес
При костной пластике необходимы анализ дефекта и четкое планирование его устранения После анализа дефекта следует решить, откуда будет взят трансплантат и какой величины, какой способ фиксации будет использован
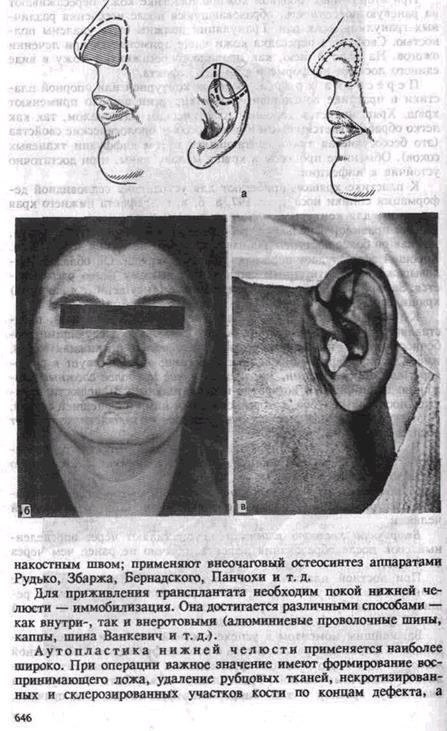

также изоляция его от полости рта. Аутотрансплантат должен быть взят в соответствии с формой и размером дефекта. Принято считать наиболее целесообразными два места взятия трансплантата: ребро (V, VI, VII) и гребешок подвздошной кости. Ребро берут либо во всю толщу, либо расщепленный (облегченный) саженец. Если нужен изгиб в области подбородка, то лучше брать гребешок подвздошной кости.
Имеется несколько методов аутопластики нижней челюсти — по Кабакову, Павлову, Никандрову, Вернадскому и др.
После приживления трансплантата в нем происходят биологическая перестройка и регенеративные процессы. Степень последних зависит от функции трансплантата. Через 15 дней после пересадки начинается деструкция кости, достигающая апогея к концу 2-го месяца, затем начинают преобладать регенеративные процессы. Костный трансплантат уплотняется и утолщается.
При аутопересадке кости имеются следующие недостатки: 1) не всегда удается получить массивный трансплантат; 2) трудно смоделировать трансплантат нужной формы; 3) наносится дополнительная травма больному.
Аллопластика нижней челюсти наиболее детально разработана Н. А. Плотниковым. Он предложил два варианта ал-лопластики: одномоментную резекцию и остеопластику и вторичную костную пластику. В качестве материала применяют лиофилизиро-ванные трансплантаты — нижняя челюсть или бедренная кость, взятая у трупа, замороженная до —70°С и высушенная в вакууме при температуре —20°С. Холод значительно снимает антигенные
свойства трансплантата. Кость в ампулах может храниться при комнатной температуре длительное время.
С успехом также применяется консервированная 0,5% раствором формалина трупная кость. Различные способы консервации трупной кости дают возможность применять ортотопические трансплантаты, т. е. части кости, идентичные по анатомическому строению отсутствующим. Используются также ортотопические трансплантаты, взятые с височно-нижнечелюстным суставом, которые позволяют одновременно не только восстановить нижнюю челюсть, но и сустав. Тем самым удается добиться эстетического и функционального эффекта при концевых дефектах нижней челюсти (Н. А. Плотников и А. А. Никитин).
В последние годы многие хирурги стали отказываться от алло-пластики нижней челюсти лиофилизированной костью в связи с развитием при этом осложнений (рассасывание трансплантата без замещения новообразованной кости, воспалительный процесс, образование ложного сустава). Это послужило причиной более частых обращений к аутопластике или эксплантации.
Свободную пересадку фасции используют как составную часть операции при параличах мимической мускулатуры (ми-опластика, комбинированная мио- и фасциопластика, при методах динамического и статического подвешивания). В этих случаях чаще применяют аутофрагмент передней фасции бедра. Консервированная фасция может быть использована для контурной пластики при ге-миартрозах лица.
Свободная пересадка слизистой оболочки применяется для замещения дефектов и деформаций век, полости рта. Слизистую оболочку заимствуют со щеки или нижней губы.
Свободная пересадка жировой ткани применяется очень редко, так как после пересадки эта ткань значительно уменьшается в размерах и нередко при этом развиваются рубцовые процессы.
Свободная пересадка нервов с успехом применяется при параличах мимической мускулатуры (А. И. Неробеев).
Свободная пересадка комбинированных трансплантатов. Комбинированными трансплантатами называются трансплантаты, состоящие из разнородных тканей, пересаживаемых единым блоком. Примером такой пересадки является пластика дефекта носа частью ушной раковины.
В последние годы в восстановительную хирургию внедрены методы пересадки комбинированных трансплантатов (включающих в себя кожу, подкожную клетчатку, мышцы, а при необходимости и костную ткань) с применением микрососудистых анастомозов (А. И. Неробеев, Мак-Кееп). Для контурной пластики используются фасциально-жировые и кожно-жировые лоскуты. Сложные кожно-мышечные и кожно-жировые трансплантаты с использованием микрососудистой хирургии находят применение даже при пластике челюстей.
В различных отделах лица и челюстей дефекты и деформации,
весьма разные по своему происхождению, но сходные по форме устраняются способами, основывающимися на принципиальныхос'-новах пластики: местными тканями, лоскутами на ножке, филатов-ским стеблем и свободной пересадкой тканей.
Свободная пересадка кожи. Для замещения изъянов кожи и слизистой оболочки широко пользуются свободной пересадкой кожных лоскутов. Этот способ описан в начале XIX века, но наибольшую известность он приобрел после того, как Реверден (1869) предложил свой способ пересадки на рану мелких кусочков эпидермиса вместе со слоями собственно кожи.
С. М. Янович-Чайнский первую операцию свободной пересадки тонкого кожного лоскута произвел в августе 1870 г. в Николаевском военном госпитале в Петербурге, где он был консультантом.
В последующие годы он предложил применять кусочки кожи большего размера и толще, чем по Ревердену. Это предложение предшествовало появлению методов Тирша (1874), затем Краузе (1898) и позднее Девиса (1914). Дальнейшее усовершенствование в метод свободной кожной пластики внесли Б. В. Парин, Ю. Ю. Джанелидзе, В. К. Красовитов, Дрегстед и Вильсон, Педжет, М. В. Колокольцев. Наряду с этими именами в литературе упоминаются десятки других авторов, вносивших небольшие модификации в перечисленные методы.
Способ Ревердена заключается в том, что острыми ножницами срезают поверхностные слои кожи 0,5 см в поперечнике и затем кусочки как бы сеют на гранулирующую поверхность; в течение 3—5 суток они прирастают, образуя сероватые островки, впоследствии разрастающиеся по периферии и сливающиеся друг с другом. Однако после эпителизации раны на месте бывшего гранулирующего дефекта образуется некрасивая мозаичная поверхность, что служит противопоказанием к применению этого способа на открытых частях тела.
Из большого числа модификаций получения и использования кожных лоскутов по Ревердену в основном применяют с некоторыми изменениями методику Янович-Чайнского, Тирша и Краузе.
Способ Тирша отличается тем, что лоскут берут не отдельными кусочками, а целым пластом, соответственно размеру устраняемого дефекта. Тонкий кожный лоскут, пересаженный по этому методу, состоит из эпидермиса и поверхностного слоя собственно кожи (рис.356).

При соответствующем навыке получение лоскута не составляет трудности. При взятии тонкого кожного лоскута пользуются специальным ножом, обыкновенной бритвой, лезвием безопасной бритвы, захваченной пинцетом Пеана, или даже обычным большим хирургическим ножом. Инструменты эти должны быть очень острыми.
Место, откуда берут лоскут, не должно иметь волос; в противном случае по прошествии некоторого времени на прижившем трансплантате вырастают волосы. Объясняется это тем, что в лоскут частично попадают срезы, содержащие волосяные луковицы.
Чаще приходится брать лоскут с передненаружной поверхности бедра и наружной поверхности плеча. Эти места у многих людей свободны от волос и наиболее удобны для получения хороших срезов. Можно получить лоскуты и с других частей тела, например живота, спины и пр. Место взятия лоскута обрабатывают 2% раствором йода и спиртом. Растущие на нем отдельные волосы предварительно сбривают. Для обезболивания применяют инфильтрационную анестезию 0,5°/о раствором новокаина.
При взятии лоскута необходимо хорошо натянуть кожу; с этой целью помощник растягивает ее поставленными на ребро ладонями, придавая операционному полю равномерно плоскую поверхность. Для этой цели существуют и специальные приборы.
Срез получают, производя пилящие движения ножом или бритвой параллельно поверхности, плотно прижимая их к коже (рис. 357). Чтобы нож лучше скользил, кожу смачивают физиологическим раствором. Необходимо стараться получить лоскут нужного размера целиком, одномоментно; в случае неудачи берут необходимое количество материала для пересадки отдельными кусками. Толщина лоскута должна быть равномерной на всем протяжении — 0,20—0,25 мм. Признаком удачного взятия лоскута служит кровь, выступающая на месте его получения отдельными точками.

При помещении лоскута на предназначенное для него место следят за тем, чтобы раневая поверхность лоскута непосредственно соприкасалась с раневой поверхностью замещаемого дефекта кожи или слизистой оболочки.
Тонкие лоскуты обычно не закрепляют швами; первое время они удерживаются на раневой поверхности слоем выпавшего фибрина.
Чтобы избежать неравномерной эпителизации на месте пересадки тонкого лоскута кожи, необходимо закрывать дефект сплошным лоскутом. Если приходится пользоваться несколькими лоскутами, то их следует укладывать так, чтобы между ними, а также между ними и краями дефекта не оставалось промежутков, т. е. накладывать их черепице-образно один на другой. Промежутки между лоскутами, кроме неравномерной эпителизации, нежелательны еще и потому, что они служат местом для прорастания грануляций, которые, появившись на поверхности, расплавляют пересаженный эпителий. Пересаженный на кожу тонкий лоскут покрывают слоями стерильной марли, осторожно прижимают рукой, чтобы отжать кровь, скопившуюся под лоскутом, а затем закрепляют клеоловой или пластырной повязкой. Снимают повязку на 8—10-й день. Место, откуда берут эпителий, покрывают слоями марли, пропитанной стерильным вазелиновым маслом. Повязку накладывают на 14—16 дней. К этому сроку наступает эпителизация. При смене повязки насилия применять не следует, чтобы не повредить молодой эпителий. Положительные качества тонкого кожного лоскута заключаются в хорошей приживляемости. К недостаткам следует отнести то, что трансплантат выделяется своей белесоватой окраской и является более грубым и менее эластичным, чем окружающая кожа.
При способе Краузе берут более толстые лоскуты, во всю толщу кожи, избегая при этом захватывать подкожножировой слой. Лоскуты выкраивают в соответствии с размерами раневой поверхности по мерке из целлофановой пластинки или отмытой от эмульсии рентгеновской пленки; перед употреблением их стерилизуют. Чтобы не травмировать края лоскута пинцетами, очерченный ножом лоскут по мере отслаивания краев прошивают волосом (или нейлоновой нитью) и, не завязывая его, берут на зажим, создавая таким образом швы-держалки, которые используют потом как основные швы при укреплении трансплантата на месте (рис. 358). После закрепления пересаженного лоскута швами, служившими держалками, накладывают добавочные частые волосяные швы, чтобы обеспечить полное прилегание краев. По прошествии 3—4 дней трансплантат принимает иногда несколько синюшный вид. В отдельных случаях верхние слои эпидермиса поднимаются в виде пузыря, что не всегда позволяет надеяться на хороший исход. При благоприятном течении лоскут на 7—8-й день приобретает розоватый оттенок. Швы снимают на 10—12-й день.

При некрозе лоскут становится темным и в первые дни часто трудноотделим от раны, особенно при частичном приживлении.
Пересаженный толстый лоскут кожи рекомендуют несколько придавливать к раневой поверхности, чтобы обеспечить лучшее прилегание его. Отдельные авторы советуют в период приживления лоскута применять дозированное давление на него, равное 25—30 мм ртутного столба. Для этой цели существует специальный аппарат, которым с помощью надувного баллона с автоматической регуляцией обеспечивается требуемое давление на саженец. Рауэр рекомендует для поддержания давления пользоваться резиновой губкой толщиной 2—3 см, которую завертывают в марлю и накладывают на трансплантат,закрепляя затем бинтом или клеоловой повязкой. Без применения давления в саженце развиваются застойные явления и возможны неблагоприятные последствия.
Опыт показывает, что в большинстве случаев свободной пересадки кожных лоскутов хороших результатов можно достигнуть и без применения дозированного давления, пользуясь лишь губкой.
Пересадка кожи по Краузе дает лучший косметический эффект; по прошествии 1,5г—2 месяцев кожные саженцы в значительной степени приобретают окраску окружающей кожи. По сравнению с пересадкой по Тиршу лоскуты при этом способе отличаются большей устойчивостью к травме и большей эластичностью.
Дальнейшие модификации перечисленных способов сводятся к тому, что ряд авторов рекомендует применять перфорированные лоскуты— так называемый лоскут-сито (по Дугласу и Дрегстедту).
Участок кожи, который используется для получения лоскута, очерчивают так же, как указано выше, по мерке из целлофановой пластинки, соответственно размеру закрываемого дефекта. Натянув кожу, высекают из нее стальным пробойником кружки на расстоянии 1,5 см один от другого. Затем, обходя острым скальпелем иссеченные кружки, отделяют лоскут по очерченным границам и переносят на дефект.
Благодаря имеющимся отверстиям трансплантат легко растягивается, через них свободно выделяется кровь и раневой секрет. Таким образом, не нарушается плотность прилегания лоскута. Оставшиеся от насечек островки-кружки способствуют ускорению эпителизации раневой поверхности на месте взятия лоскута.
Пользуются и другим способом: выкраивают лоскут по форме изъяна во всю толщу кожи без подкожножирового слоя. Длиной лоскут должен быть на 1/3 больше дефекта, а шириной — на 1/2 меньше. Растянув лоскут на специальной рамке или просто на тампоне из марли (по Б. В. Ларину), наносят на нем остроконечным скальпелем ряд отверстий в шахматном порядке. Трансплантат укрепляют волосяными швами (рис. 359).

Несмотря на лучшую приживляемость дырчатых лоскутов, они непригодны для применения на лице, так как создают бросающийся в глаза узорчатый вид.
Позднее было выдвинуто понятие о так называемом расщепленном кожном лоскуте (Педжет). Этот термин употребляют для обозначения лоскутов различной толщины: 1/3, 2/3 и 3/4 толщины кожи. Требованиям челюстно-лицевой хирургии больше удовлетворяет лоскут, толщина которого равна 2/3, а еще лучше 3/4 толщины кожи; срез при этом производится в пределах нижних границ кориума (собственно кожи). Такой лоскут лишен недостатков тонкого лоскута Тирша и в то же время более жизнеспособен, чем лоскут по Краузе, что позволяет применять лоскуты более значительных размеров.
Для получения большого лоскута одинаковой толщины на всем протяжении пользуются специальным аппаратом — дерматомом. Наиболее известен дерматом Педжета и советский дерматом М. В. Колокольцева (рис. 360).

Получение кожного лоскута желательной толщины обеспечивается соответствующей установкой валика и применением приложенных к аппарату металлических пластинок различной толщины — от 0,2 до 0,8 —1 мм. Нож аппарата погружается в кожу соответственно толщине пластинки. Для удерживания кожного лоскута в момент его получения на металлической пластинке или валике дерматома применяется специальный клей.

Б. В. Парин пользуется при получении лоскута валиком, применяемым в фотографии (рис. 361), Ю. Ю. Джанелидзе по мере отделения ножом лоскута навертывает 'его на кровоостанавливающий зажим (рис. 362).

Практически толщину применяемого лоскута определяют в пределах следующих цифр:
Свободная пересадка кожи в стоматологии применяется в весьма широких пределах, особенно с тех пор, как врачами Мошковичем и Эссером (из Вены) в 1916 г. было установлено хорошее приживление свободных кожных лоскутов на раневой поверхности слизистой оболочки полости рта. До этого считали пересадку лоскутов в полость рта противопоказанной из-за невозможности соблюдения строгой асептики и трудности удерживания саженца.
Свободной пересадкой кожных лоскутов пользуются для заполнения дефектов после иссечения стягивающих рубцов, при углублении свода преддверия рта, для замещения дефектов кожи после ожогов, травмы, иссечения родимых пятен и пр.
Лоскут укладывают или непосредственно на свежую раневую поверхность, или на грануляции, если они патологически не изменены. Предварительного соскабливания здоровых грануляций, как это делают некоторые авторы, не требуется.
Если в момент обработки раневой поверхности, на которую должна быть произведена пересадка кожного лоскута, наступает упорное капиллярное кровотечение, пересадку следует отложить до следующего дня, когда наступит полный гемостаз; в противном случае лоскут может оказаться отторгнутым.
На подвижных и углубленных поверхностях во рту кожный лоскут удерживают твердыми или мягкими вкладышами, хорошо прилегающими к раневой поверхности. В качестве твердых вкладышей пользуются протезами из пластмассы или каучука, заранее изготовленными по оттискам.
Непосредственно во время операции твердый вкладыш получают из стента. Способ изготовления его следующий. Стент обмывают водой с мылом, затем погружают его не менее чем на час в 3% раствор карболовой кислоты. Далее кусок стента нужного размера разогревают и, вводя в рану, получают оттиск, который и служит вкладышем для удерживания кожного лоскута. Пересаживаемый лоскут натягивают на вкладыш раневой поверхностью кнаружи, а затем укладывают стент, покрытый лоскутом, в рану. С таким же успехом можно пользоваться йодоформным или виоформным марлевым тампоном (мягкий вкладыш по Евдокимову), покрывая его кожным лоскутом, как и твердый вкладыш.
Чтобы лоскут не соскальзывал со вкладыша, последний смазывают клеолом; к мягкому вкладышу лоскут или привязывают, или пришивают тонкими нитями. Вкладыш удерживается во рту протезом или другими приспособлениями (назубной шиной с удлиненными изогнутыми петлями и пр.). Лоскут прирастает на 5—6-й день, но повязку или вкладыш снимают обычно через 8—10 дней.
Биология свободного кожного саженца. Первичное склеивание саженца с окружающими тканями происходит за счет фибрина, выпадающего на раневой поверхности. Однако значительная прослойка фибрина, как и 'сам объемистый кровяной сгусток, наоборот, затрудняет связь трансплантата с подлежащими тканями.
В первое время пересаженный лоскут подвергается более или менее значительным дегенеративным изменениям, а затем в благоприятных случаях в нем начинаются процессы регенерации.
Большую опасность представляет инфицирование трансплантата и самого операционного поля, так как это приводит к гибели пересаженных тканей. Чем богаче ваокуляризация ткани, на которую пересаживается кожный лоскут, тем скорее кровеносные сосуды (капилляры) врастают в саженец; на бедной сосудами рубцовой ткани пересаженная кожа не всегда приживает. Имеет значение и то, что в рубцах, возникших на месте бывшего ранения или в результате воспалительного процесса, может таиться латентная инфекция.
В прочную связь с подлежащими тканями трансплантат вступает через 14—15 дней. Постепенно бледный, несколько сухой, как бы пергаментного вида саженец становится более эластичным. Чувствительность у краев трансплантата появляется через 1,5—2 месяца, а по всей поверхности — лишь в течение 5—6 месяцев и позднее, поэтому пересаженный лоскут вначале плохо переносит травму и температурные колебания, легко может изъязвляться.
Кожные лоскуты, пересаженные на дефект слизистой оболочки полости рта, сохраняют свойственные коже особенности. С течением времени они становятся лишь несколько розоватыми и более эластичными. Если в трансплантате оказываются волосяные луковицы, то рост волос продолжается и во рту, что вынуждает к периодическому выдергиванию (эпиляции) их.
Свободная пересадка слизистой оболочки применяется главным образом при устранении заворота или выворота век. Берут ее обычно с нижней губы у основания свода преддверия полости рта.
Свободная пересадка жировой ткани применяется при остеотомии по поводу анкилоза челюстей (в качестве прокладки), при западении кожи на лице, например при гемиатрофии лица, и пр.
Чаще всего используется подкожный жир переднебоковой стороны бедра или живота. Брать жир следует вместе с фасцией, без чего он распадается на мелкие дольки и с трудом удерживается на месте его применения.
Ложе, куда пересаживается жир, подготовляют до взятия трансплантата; оно должно быть в виде ниши, с таким расчетом, чтобы кожные швы на месте разреза не располагались над пересаженным Жиром.
Без соблюдения этой детали жир нередко выпирает между швами, что может повести к инфицированию его и расхождению краев раны.
Фасцию как пластический материал, помимо прокладки между раздвинутыми костными концами, вместе с жиром при анкилозе челюстей используют и как аутопластическую упругую ткань для подтягивания обвисшей кожи при параличе лицевого нерва. Берут для этой целт широкую фасцию бедра.
Свободная пересадка хряща. Пересадка хряща приобрела широкое распространение при различного рода деформациях и западениях тканей и костных дефектах. Пользуются для этого реберным хрящом самого больного, хрящами, взятыми от трупов людей, хрящами животных (телят, коров).
При аутопластике хрящ берут из VII, реже из VI и VIII ребер, предпочтительно с правой стороны.
Для восстановления крыльев и кончика носа используют хрящ ушной раковины вместе с покрывающей его кожей, вернее кожу с хрящом. Приживает при этом кожа, а вместе с ней и хрящ.
Трупный (кадаверный) хрящ введен в практику Н. М. Михельсоном. Берут хрящ от трупа человека через 4—20 часов после смерти с соблюдением всех правил асептики.
Строго противопоказано пользоваться трупным хрящом от лиц, страдавших малярией, туберкулезом, сифилисом и вообще инфекционными болезнями, злокачественными опухолями и воспалительными процессами, а также умерших от пневмонии и травмы с повреждением грудной клетки. Лучше пользоваться хрящом умерших от сердечных заболеваний, в возрасте от 18 до 45 лет. Если нет прижизненного анализа крови на сифилис, то необходимо сделать это у трупа. Трупные хрящи хранятся в растворе Рингера при температуре минус 4—5° (в холодильнике) ;годность для использования их в среднем около 20 дней.
Порядок получения и хранения хрящей животных тот же, что и взятых от трупа человека.
Свободная пересадка кости. Впервые свободная пересадка кости была осуществлена в 1900 г. В. М. Зыковым. Материалом для трансплантата служит ребро (от V до VIII), гребешок подвздошной кости, гребешок большеберцовой кости, угол и гребешок лопатки. Применяется костный саженец главным образом при восстановлении нижней челюсти.
Читайте также:


