Сварка костей при переломах


ОСТЕОСИНТЕЗ И ЗАПОЛНЕНИЕ ДЕФЕКТОВ В КОСТЯХ С ПОМОЩЬЮ УЛЬТРАЗВУКОВОЙ СВАРКИ
В. А. Поляков
Клиника травматологии и ортопедии (зав. — проф. В. А. Поляков) Центрального института усовершенствования врачей, Москва
Переломы костей и повреждения суставов по-прежнему встречаются очень часто. Из обратившихся в 1967 г. в нашу клинику 12991 пострадавшего у 2623 были обнаружены различные переломы костей.
Установлено, что результаты консервативных методов лечения переломов костей и повреждений суставов иногда бывают хуже, чем хирургическое лечение. Разнообразные способы остеосинтеза при строго определенных показаниях имеют объективно доказанные преимущества перед консервативными методами лечения.
Сейчас для скрепления сломанных костей используют металлические штифты, пластинки, гвозди, болты, проволоку, балки и т. д. Все эти операции остеосинтеза не свободны от многих опасностей и осложнений.
Введение в кости и мягкие ткани металлических конструкций не безразлично для организма, не безвредно для тканей, соприкасающихся с ними. Кроме того, при металлическом остеосинтезе обязательно нужно производить вторичную операцию — извлечение скрепляющих конструкций. Поэтому закономерными были попытки отказаться от громоздких металлических инородных тел и соединять сломанные фрагменты костей с помощью различных клеев.
Г. В. Головин и П. П. Новожилов предложили в 1955 г. склеивать отломки костей разработанным ими остеопластом. Б. Блох в 1958 г. начал применять для склеивания этоксилиновые смолы; Сальваторе и Мандарине в 1959 г. — полиуретан.
Идея проф. Г. В. Головина была и остается замечательной,.однако хорошо удаваясь на мертвых препаратах (сухие кости, извлеченные из организма), истинное склеивание живых костей in situ не получается. Ни один из предложенных клеев не прилипает к живой кости, не высыхает или не склеивает.
Современные способы склеивания костей сводятся к образованию короткого удерживающего штифта из отвердевшего клея или к созданию муфты из какой-нибудь ткани, пропитанной клеем. Естественно, что такие способы фиксации отломков оказываются недостаточными.
С 1964 г. на кафедре травматологии, ортопедии и комбинированных радиационных повреждений мы совместно с работниками Высшего технического училища им. Баумана начали эксперименты по сварке костей ультразвуком.
Вначале опыты производили на различных -препаратах костей. Они оказались успешными, и в апреле 1967 г. мы (В. А. Поляков, Г. А. Николаев, В. И. Лощилов, Г. Г. Чемянов) начали работать с живой экспериментальной 'моделью.
В лаборатории нашей кафедры было проведено 135 экспериментов.
У 74 опытных животных под местной анестезией 0,5% раствором новокаина (10 г) открывали доступ к лучевой кости и кусачками Листона производили полное поперечное ее пересечение. Фрагменты костей обрабатывали эфиром. На отломки лучевой кости в качестве припоя для сварки наносили тонкий слой жидкой пластмассы. На нижнюю поверхность костного гомотрансплантата также наносили тонкий слой жидкой пластмассы.
Затем костный гомотрансплантат накладывали в виде мостика на сломанные фрагменты лучевой кости; к середине его подводили экспоненциальный волновод специальной ультразвуковой установки.
Ультразвуковые колебания за несколько секунд приваривали гомотрансплантат к основным фрагментам лучевой кости, восстанавливая тем самым его непрерывность. Во всех опытах этой серии костный трансплантат оказался накрепко приваренным.
Рану па предплечье кролика зашивали наглухо кетгутовыми швами. Область операции закрывали марлевым валиком, фиксированным кетгутовыми нитями. Какую-либо иммобилизацию в послеоперационном периоде не применяли.
В одном опыте (при косом переломе) произведен успешный остеосинтез лучевой кости без трансплантата.
Серийные контрольные рентгенограммы костей экспериментальных животных свидетельствовали о нормальном течении регенерации костной ткани. Гомотрапсплантат подвергался постепенной перестройке. Прочная костная мозоль образовывалась в обычные сроки. Общее состояние животных было вполне удовлетворительным.
Во 2-й серии экспериментов мы у 30 животных воспроизвели отрывной перелом, отломки были сварены друг с другом без трансплантата. В этой серии опытов под местной анестезией 0,5% растворо:м новокаина (10 г) открывали доступ к правому локтевому суставу кролика. Пилой Джигли отпиливали достаточную часть локтевого отростка. На поверхности излома наносили тонким слоем жидкую пластмассу.
Отломанный локтевой отросток укладывали на место и к нему подводили волновод ультразвукового аппарата. Во всех 30 опытах отломок локтевой кости приваривали за 1,5—2 сек.
Сущность сварки костей состоит в том, что электрические колебания, вырабатываемые специальным генератором, подаются на обмотку магнитостриктора, который преобразует электрические колебания в механические. Эти колебания трансформируются с помощью специального инструмента — волновода.
Колебания, доходя до границы раздела двух костей, заполненной припоем, воздействуют на него и образуют прочное сварочное соединение костей. Например, прочность соединения костей с помощью гомотрансплантата составляет на срез 100 кг/см 2 , что вполне удовлетворяет условиям остеосинтеза.
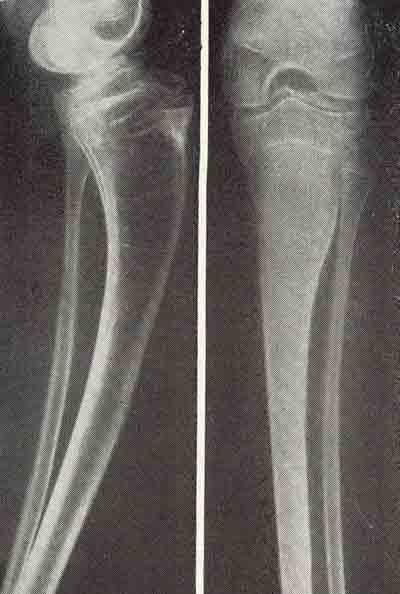
Рис. 1. Полный поперечный перелом лучевой кости.
Испытав ультразвуковую сварку при простых переломах костей, мы решили применить этот метод и для восстановления целости костей при
Рис. 2. На место перелома в виде мостика уложен костный г.омо-трансплаитат.
раздробленных, многооскольчатых переломах, после резекции диафизов на протяжении или после удаления суставных концов костей.
Таким способом можно не только восполнять утраченную часть кости, но и заполнять полости в костях после остеомиелитов, удаления опухолей и т. д.
Предлагаемый метод ультразвуковой сварки живой костной ткани с помощью припоев может изменить обычные способы остеосинтеза. В клинике метод можно использовать для соединения сломанных трубчатых костей при отрывных переломах, при заполнении дефектов в костях, при трансплантации костной ткани и пересадках суставов. Его следует испытать при пластике черепа, при переломах челюстей. Приваривание искусственных пластмассовых зубов облегчит современное зубное протезирование.
Рис. 3. К трансплантату подведен волновод ультразвукового аппарата.
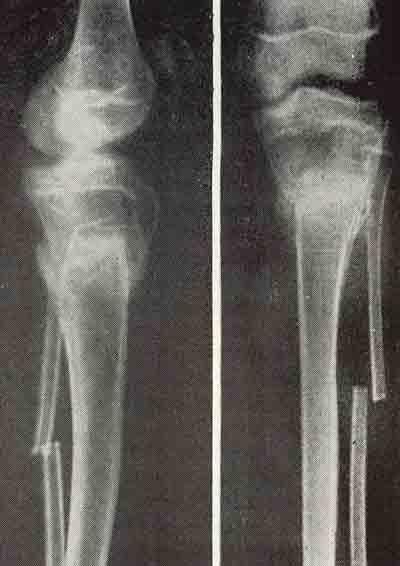
Рис. 4. Рентгенограмма правого предплечья кролика. Видны место остеотомии лучевой кости и тень гомотрансплантата.
Антисептический эффект ультразвукового воздействия может оказаться полезным при сварке костей в инфицированной ране, что и явится предметом исследований в 4-й серии наших экспериментов.
Сварка костей ультразвуком позволяет быстро соединить живые фрагменты и, насколько нам удалось установить, не нарушает естественных процессов регенерации костной ткани.
При изучении этой интересной и, возможно, весьма перспективной проблемы у нас возникло много вопросов, которые ждут своего разрешения. Следует изучить биохимию костной ткани после ультразвуковой сварки, -гистологию и рентгенологию костной мозоли, изменения, происходящие в основных фрагментах костей и в костных осколках. Нужно исследовать васкуляризацию костной ткани после сварки и проследить фазы перестройки трансплантата и вновь созданного конгломерата из костной щебенки.
Рис. 5. Рентгенограмма правого предплечья кролика. Через 21 день после операции видна тень костной мозоли, исходящая из основных фрагментов.
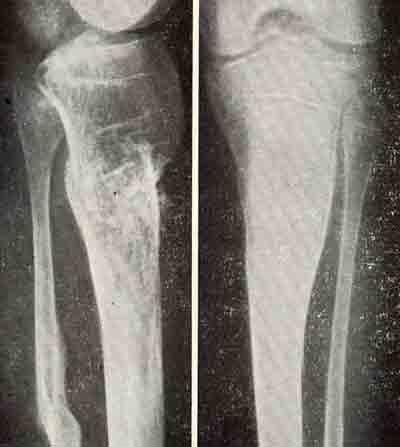
Рис. 6. Рентгенограмма локтевого сустава кролика. Видно место остеотомии локтевого отростка.
Особый интерес представляет изучение микрофлоры открытых и огнестрельных переломов, влияние на нее ультразвуковой сварки, возможности вторичной обработки ран и отсроченного остеосинтеза сваркой.
Наконец, необходимо проверить состояние внутренних органов и гигиенические аспекты действия ультразвуковой сварки.
Возникают и технические проблемы — усовершенствование волновода, испытание различных припоев, поиски способа временного и поверхностного размягчения костей для сварки, формовка вновь создаваемой костной ткани, повышения прочности ультразвуковой сварки.
Рис. 7. Рентгенограмма локтевого сустава. Через 21 день после операции видна тень .костной мозоли, спаивающая фрагменты локтевого отростка.
Предлагаемый метод благодаря возможной универсальности может найти применение в хирургии и травматологии мирного и военного времени.
Ультразвуковая сварка осуществляется с помощью оригинального волновода, сконструированного Г. А. Николаевым и В. И. Лощиловым.
Так как в результате ультразвуковой сварки искусственная костная мозоль создается на ограниченном участке, на других участках периостальная мозоль по наружной поверхности кости и эндостальная мозоль по всей окружности кости имеют возможность для активного развития.
В условиях прочного покоя, создаваемого ультразвуковой мозолью, процессы естественной регенерации происходят активно в естественные сроки сращения поврежденной кости. С помощью ультразвуковой сварки фиксируются отломки при переломах, после остеотомии, при замещении дефектов костей. Ультразвуковая сварка нашла применение в клинике торакальной хирургии при сварке грудины, ребер (Б. В. Петровский, В. И. Петров, 1971).
Разработаны многие вопросы технологии и техники ультразвуковой сварки (Г. А. Николаев, В. Г. Веденков, С. М. Волков, В. И. Лощилов, В. Д. Леоничев). Ультразвуковую сварку костей в ортопедии мы применили у 110 детей.
Наши операции могут быть разделены на три группы:

Операции первой группы были применены у больных с искривлениями костей на почве врожденных диспластических заболеваний (несовершенное костеобразование, эпифизарная дисплазия), а также приобретенных заболеваний (рахит, остеомиелит, статические деформации из-за контрактур и укорочений). При наличии той или иной деформации кость в месте наибольшей кривизны перепиливали поперечно или углообразно по Репке (с помощью ультразвуковой пилы), фрагменты сдвигали и по переднему отделу обнаженной кости наваривали костную мозоль.
Все операции на голени и в дистальном конце бедра, как и вообще все ортопедические операции, осуществляемые в нашей клинике, мы проводили с использованием обескровливающего резинового бинта и последующим наложением жгут а. Обескровливание тканей и гемостаз с помощью турникета, а также хорошо обезвоженная костная гомостружка обеспечивают получение наиболее прочной искусственной мозоли.
Остеотомия и сварка искривленных костей голени при несовершенном остеогенезе
Следует отметить также, что припой как фиксирующий фактор не безразличен для окружающих его тканей, как костных, так и мягких. Вокруг него может развиться воспалительная инфильтрация с наличием гигантских клеток инородного тела.
При нанесении припоя в большом количестве, особенно при занесении его в костномозговой канал, наблюдается диффузная воспалительная реакция с распространением на окружающие ткани, которая сопровождается интенсивным рассасыванием концов опила. Однако при нанесении небольшого количества припоя вокруг него формируется фиброзная капсула, четко отграничивающая его от окружающих тканей. Иногда в ней отмечалось той или иной выраженности реактивное костеобразование. У ряда больных фиброзная ткань несколько прорастала внутрь припоя. Во всех этих опытах припой, хотя и медленно, рассасывался.
Изучение 10-летнего опыта гомотрансплантации костной ткани в ЦИТО показало, что кость не является такой индифферентной в иммунологическом отношении тканью, как было принято считать ранее. Так, результаты 150 операций по пересадке гомологичных суставных концов или массивных диафизарных гомотрансплантатов свидетельствуют о том, что в 20 % случаев развиваются осложнения — некроз части гомотрансплантата или полное его отторжение….
М. П. Григорьева и И. И. Копелян (1972) установили с помощью метода культивирования лейкоцитов, что пересадка костей и суставов человеку, как и другие виды гомотрансплантации, сопровождается увеличением в крови числа лимфоцитов, сенсибилизированных к антигенам трансплантата, но при пересадке кости это происходит позже, чем при пересадке кожи или почки. Это наблюдение является принципиальным, так как позволяет…
Аспектом иммунологических исследований при пересадке кости явилась наша работа по предупреждению иммунологического конфликта при костной гомопластике. Клинически последний состоит в возникновении к концу первого года остеопороза трансплантата и лизиса его с периферии (по ширине кости и с конца — для суставного трансплантата), в появлении сукровичной стерильной флюктуирующей жидкости под кожей оперированного участка и открытии раны….
Наряду с широким применением гомокости в детской практике мы не исключаем возможности использования аутокости в случаях, когда к этому есть показания: при оперативном устранении повторно оперируемых ложных суставов, при фиксации позвоночника (по поводу разрушенных тел позвонков) и др., включая передний спондилодез. Аутопластику мы применяли также при оперативных вмешательствах на голени с использованием малоберцовой кости вместо…
К особым методам хирургического удаления костных опухолей относится так называемая биологическая резекция, предложенная польскими ортопедами А. Груцей, Т. Витвицким и Г. Лешек-Запендовской (1964). С помощью термокоагуляции выжигают ткань костной опухоли по ее границам и в самом очаге с оставлением ее на месте в организме больного. Лишенная питания, опухоль некротизируется и рассасывается, замещаясь рубцовой тканью. Наш…
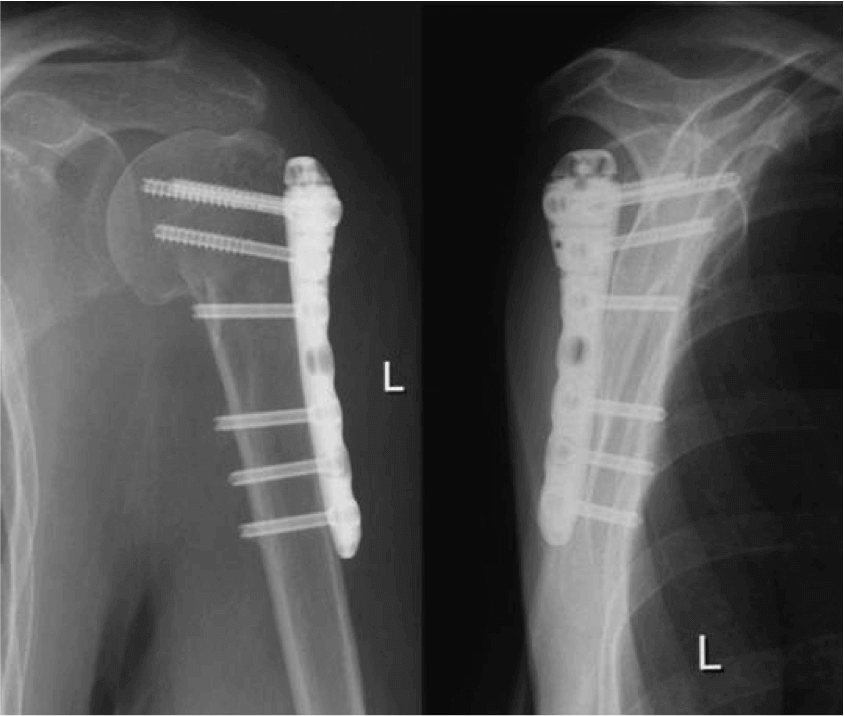
Остеосинтез - соединение отломков кости кровавым способом. Соединение и удержание костных обломков могут быть достигнуты разными способами с использованием шелка, кетгута, капрона, скрепок, металлических, пластмассовых, древесных и других штифтов, проволоки, пластин, шурупов, болтов, костных трансплантантов и т. д. Показаниями к остеосинтезу служат открытые и закрытые переломы плечевой, лучевой, бедренной и большеберцовой костей, локтевого и пяточного отростков, тела нижней челюсти, ложные суставы, которые трудно поддаются направлению и фиксации в правильном анатомическом положении при консервативном методе лечения. Остеосинтез выполняют при строжайшем соблюдении правил асептики.
При закрытых переломах остеосинтез следует делать не позднее чем через сутки после травмы, так как в более поздние сроки (5—10 дней) делать вытяжение и репозицию отломков труднее, при этом приходится дополнительно травмировать ткани. В случае открытых переломов операцию проводят как можно раньше, до развития клинических признаков инфекции (А. Д. Белов, 1990).
При остеосинтезе обнажают хирургическим путемместо перелома, проводят открытую репозицию отломков и фиксируют их одним из средств в зависимости от локализации и вида перелома. Доступ к костям при остеосинтезе осуществляется со стороны, свободной от крупных сосудов и нервов.
Проволочные лигатуры. Целесообразно накладывать при длинных косых и спиральных переломах. Мягкие ткани иссекают. Иглой Дешана вокруг места перелома проводят несколько лигатур из проволоки (никелевой, латунной и др.). Концы каждой лигатуры скручивают и выводят за пределы кожной раны, которую зашивают. На конечность накладывают гипсовую повязку, которую удаляют вместе с лигатурами после образования костной мозоли (через 6— 8 нед).
Проволочный бандаж. Отломки соединяют поверхностями излома и стягивают проволокой в виде кольца перпендикулярно оси кости (рис. 101).
Штифты из нержавеющей стали. Используют при поперечных и коротких косых переломах трубчатых костей. Металлические стержни вводят внутрь кости - интрамедуллярный остеосинтез или накладывают и фиксируют шурупами металлические пластинки снаружи — экстрамедуллярный остеосинтез (рис. 102).
Интрамедуллярный остеосинтез применяют довольно широко. В свежих случаях при отсутствии клинических признаков инфекции операцию делают через сутки после травмы. К этому времени в поврежденных сосудах устанавливается гемостаз. При повышенной температуре и угнетенном состоянии для подавления инфекции внутримышечно и в экстравазат вводят антибиотики, а после улучшения состояния приступают к операции. Операцию осуществляют как под сочетанным, так и под местным обезболиванием. В области эпифиза кости рассекают мягкие ткани, удаляют свободно лежащие между отломками костные осколки, сгустки крови, размозженные ткани, вводят спиртовой раствор новокаина в костномозговой канал обоих отломков, просверливают в кости канал по продольной оси. Через трепанационные отверстия легкими ударами молоточка в костномозговой канал вводят штифт. Его забивают до тех пор, пока конец его не выйдет за линию излома на 0,5—1 см. Затем концы отломков тщательно сопоставляют друг с другом и, направляя конец штифта в костномозговой канал соседнего отломка, придают последнему правильное положение. Убедившись в восстановлении правильной оси поврежденной кости, продвигают штифт в костномозговой канал периферического отломка (рис. 103, а). Операционные раны закрывают двухэтажным швом, а на конечность накладывают гипсовую повязку. Штифт извлекают под местным обезболиванием у крупного рогатого скота, опец, коз, свиней на 25-30-й день, у собак и кошек-на 35-45-й

Рис. 101. Соединение костей проволокой Рис. 102. Соединение костей при помощи пластин и шурупов Рис. 103. Соединение костей штифтами: а — при переломе бедренной кости; б, в — при переломе шейки головки бедренной кости
Винты. Ими соединяют переломы выступающих участков кости (бугры, отростки). Рассекают мягкие ткани, пробуравливают канал в сопоставляемых обломках, в который ввинчивают винт (рис. 103, б, в). На мягкие ткани накладывают швы. Винты извлекают через 8 нед.
При всех способах остеосинтеза назначают курс антибиотикотерапии.
Склеивание костей. Наряду с описанными способами, сопряженными со вторичным травмированием тканей в процессе наложения шва, существуют бескровные способы соединения тканей без применения шовного материала: соединение краев раны лейкопластырем, склеивание тканей, ультразвуковая сварка костей.
Склеивание мягких тканей. Применяют цианакрилатные клеевые композиции: циакрин, СО-4, СО-9, СО-100, МК-6 и др. В организме цианакрилатный клей подвергается биодеструкции и постепенно замещается соединительной тканью. Циакрин используют для склеивания тканей при гастро-, румено-, абомазо-, энтеро-, цисто-, гастеро-, уретротомии. Однако широкого распространения склеивание тканей не получило.
Противопоказания к применению цианакрилатных клеев — наличие в операционной ране большого количества жировой ткани, множественные нарушения целости крупных кровеносных сосудов, сильное натяжение тканей после операции.
Ультразвуковая сварка костей. Костные обломки склеивают циакрином, а затем подвергают воздействию ультразвука. Костную стружку, смешанную с циакрином, обрабатывают ультразвуком в процессе наплавки кости и заполнения крупных дефектов.
Оперативная хирургия с топографической анатомией животных/Под ред. К. А. Петракова
Остеосинтез — это хирургический метод сращивания кости при тяжелых оскольчатых переломах. В ходе операции врач соединяет и прочно фиксирует между собой обломки при помощи специального металлического крепежа.
При остеосинтезе костная ткань восстанавливается быстрее и более правильно анатомически. Но после операции необходимо пройти полноценный курс реабилитации. Это позволит быстрее восстановить кровообращение и питание поврежденного участка, вернуть ему привычный объем движений.
Через 10 месяцев врач может удалить крепежные элементы с прооперированного участка. К этому времени костная ткань полностью восстанавливается, а суставы функционируют достаточно хорошо. Спустя еще две недели пациент может выполнять привычные физические нагрузки и жить обычной жизнью.
Суть остеосинтеза: что это за процедура
При остеосинтезе костные обломки фиксируются специальной металлоконструкцией. Это необходимо для того, чтобы поврежденная кость срослась быстро, правильно и надежно.
Самое главное для успешного заживления перелома — сохранить кровоснабжение обломков кости. При травме кровоток уже нарушен, а любая хирургическая операция только усугубляет положение. Остеосинтез позволяет сохранить кровоток, обеспечивает хорошую фиксацию, и при этом не является травматичной процедурой. В некоторых случаях его можно проводить, не делая дополнительных разрезов вдоль линии перелома.
При операции используют два метода фиксации:
- Шинирование. При наложении шины именно на нее ложится основная силовая нагрузка, а обломки кости уже не могут сохранять подвижность. В качестве шины используют импланты — пластины или штифты, а также аппараты внеочаговой фиксации. Когда это необходимо, врач устанавливает фиксатор, который допускает скольжение обломков кости вдоль импланта (интрамедулярный штифт) или зафиксирует их в определенном положении. При производстве имплантов используют нержавеющую сталь, титановые сплавы, аутокость и гомокость, а также полимерные рассасывающиеся материалы. При осевой нагрузке жесткость металлических имплантов такая же, как у костной ткани, но при сгибании и скручивании имплант может деформироваться.
- Компрессия. Компрессионные пластины стягиваются при помощи специальных шурупов перпендикулярно поверхности излома. При этом методе используют аппараты внеочаговой фиксации и стягивающие петли. Так костные осколки фиксируются в состояние плотного контакта, но без излишнего натяжения.
Область применения остеосинтеза
Метод остеосинтеза хорошо зарекомендовал себя при травмах следующих участков тела:
- зоны надплечья, плечевого сустава, плеча и предплечья;
- локтевого сустава;
- тазовых костей;
- ключицы;
- тазобедренного сустава;
- голени и голеностопа;
- бедра;
- кисти;
- стопы.
Показания к остеосинтезу
Неосложненные переломы не требуют проведения остеосинтеза, ведь костная ткань хорошо восстанавливается и при консервативном клиническом лечении под наблюдением специалиста.
Показания к проведению операции могут быть абсолютными — в том случае, когда остеосинтез необходим, чтобы сохранить здоровье и качество жизни пациента, и относительными.
Абсолютными показаниями являются переломы:
- локтевого отростка, с травмой сустава и суставной сумки;
- надколенника;
- шейки бедра со смещением осколков;
- пяточного сустава;
- голеностопа;
- стопы;
- берцовой и большеберцовой кости;
- ключицы.
Остеосинтез будет показан при травмах, которые невозможно вылечить консервативными методами и если врачам сложно устранить смещение костных осколков. Абсолютными показаниями являются переломы, при которых травмированы сосудистые связки, есть угроза повреждения тканей, нервных окончаний или сосудов.
Врач может использовать остеосинтез, если при консервативном лечении произошло неправильное срастание перелома или образовался ложный сустав.
Относительные показания для остеосинтеза:
- желание пациента сократить сроки выздоровления. Чаще всего это необходимо профессиональным спортсменам или военнослужащим;
- незначительное количество костных обломков;
- сильный болевой синдром при неправильном срастании перелома;
- ущемление нервов в ходе срастания перелома;
- переломы, заживление которых происходит долго и тяжело.
Противопоказания к проведению остеосинтеза:
- состояние шока;
- политравма (большое число повреждений);
- воспалительные заболевания травмированного участка тела;
- остеомиелит;
- заболевания костей – туберкулез, онкологическое поражение (также вторичные метастазы кости);
- флегмоны и абсцессы в месте предстоящей операции;
- тяжелое поражение нервной системы, органов дыхания, хронические заболевания других органов и систем;
- артрит суставов в области операции;
- онкологические заболевания крови;
- возраст пациента старше 70–75 лет.
Виды остеосинтеза
В зависимости от времени, прошедшего с момента травмы до операции, остеосинтез делится на 2 типа:
По видам доступа к травмированной кости операция может быть:
- Малоинвазивной — когда крепежные элементы можно ввести через небольшие разрезы. Так пациент легче перенесет операцию, а реабилитационный период сократится.
- Открытой. В этом случае на месте перелома делают операционный разрез.
По месту, куда накладывается крепеж, остеосинтез бывает:
- Наружный.
- Дистракционно-компрессионный. В этом случае на место перелома врач устанавливает аппарат с наружной фиксацией.
Ультразвуковой. В этом случае при остеосинтезе используют аппараты УЗ. Это гарантирует быструю фиксацию костей благодаря заполнению поврежденных каналов кости биополимерным конгломератом.

При погружном методе остеосинтеза применяются следующие техники проведения операции:
- интрамедуллярная, когда крепежная спица или шифт устанавливается в спинномозговой канал;
- накостная, когда пластины крепятся к кости снаружи;
- чрескостная, когда крепеж охватывает кость в месте перелома;
- пересадка костной ткани, когда в качестве фиксатора используется кость пациента.
Устаревший метод остеосинтеза — операция по Веберу, когда обломки кости врач фиксирует металлическими спицами и проволокой.
Какая именно операция будет проведена пациенту, решает врач. Решающее значение будут иметь данные томографии или рентгеновского снимка места травмы.
Челюстно-лицевой остеосинтез
В челюстно-лицевой хирургии при помощи остеометаллосинтеза можно устранить:
- врожденные дефекты лица или челюсти;
- последствия травм, переломов костей черепа;
- деформации костей.
Также можно изменить форму челюсти. Для этого должны быть изготовлены специальные ортодонтические конструкции. Затем врач установит их на проблемные зоны по методике краевого прилегания.
Остеосинтез при помощи ультразвука
При ультразвуковом остеосинтезе костные участки склеивают между собой при помощи ультразвука. Метод основан на явлении адгезии – межмолекулярном взаимодействии в поверхностном слое тканей. За счет адгезии происходит сцепление разнородных поверхностей тел.
При этом между обломками кости хирург размещает специальную мономерную смесь. Электрический генератор создает электромагнитные колебания, которые специальный прибор преобразует в ультразвук и направляет в зону перелома.
Мономерная костная смесь меняет свою структуру и создает конгломерат, крепко сваривающий обломки кости. При этом образуется прочный шов, сравнимый с тем, что остается при работе сварочного аппарата.
Таким образом поры и каналы слома кости заполняет биополимерный конгломерат. И между поврежденными элементами возникают надежные механические связи.
Однако ультразвуковой остеосинтез может провоцировать развитие атрофических процессов в тканях, соприкасающихся с полимером. Поэтому метод не может быть рекомендован пациентам с тяжелыми травмами и слабым иммунитетом.
Реабилитационный период
Для того, чтобы пациент максимально быстро восстановил качество жизни, реабилитационные мероприятия важно начинать на 2–3 день после того, как проведен остеосинтез. Какими они будут и как долго продлятся, определяет врач. При этом он учитывает:
- насколько сложен перелом;
- насколько сложна проведенная операция и какие конструкции были использованы;
- где находится повреждение;
- возраст, психологическое и физическое состояние пациента;
- насколько быстро идет процесс восстановления здоровья.
Программа реабилитации включает в себя физиотерапию, лечебную физкультуру, занятия в бассейне, психологическую адаптацию, возвращение трудовых навыков, массаж, полноценное питание. Пациент гораздо быстрее вернется к привычному образу жизни, если откажется от вредных привычек, даст себе возможность отдохнуть и больше времени начнет проводить на свежем воздухе.
Время реабилитации можно разделить на несколько этапов:
- Ранний. Он продолжается 2–3 недели после остеосинтеза. Далее возможна выписка пациента из стационара.
- Ближайший послеоперационный. Его проводят в последующие 2–3 месяца после операции.
- Поздний послеоперационный. Временные рамки этого этапа — 3–6 месяца с момента остеосинтеза;
- Период восстановления функций. Наступает после шестого месяца с момента операции.
После остеосинтеза пациент от 2 до 5 дней должен находиться в состоянии покоя. Организм привыкает к своему новому состоянию, место операции отекает. Справиться с неприятными ощущениями помогают обезболивающие препараты и врачебный уход. Вакуумный дренаж с места операции удаляют спустя 2 дня, швы снимают на 8–14 день, в зависимости от того, на каком участке проведена операция.
Уже с 3 дня необходимо начинать двигать прооперированной конечностью. Сначала это может быть статическое напряжение, потом — лечебная гимнастика. Это позволит улучшить ток лимфы и крови. Риск возникновения осложнений при этом уменьшается.
Сначала врач сам помогает пациенту согнуть и разогнуть конечность, выполнить вращение. Затем день ото дня нагрузку необходимо увеличивать, а в случае операции на суставах ноги ее нужно выполнять на тренажерах.
Излишняя нагрузка может привести к образованию костных мозолей. Поэтому осваивать дополнительные движения без разрешения врача запрещено.
При реабилитации пациента хорошо зарекомендовали себя:
- Лечебный массаж. Может проводиться только после дуплексного сканирования вен и исключения подозрения на тромбоз.
- Физиотерапия: КВЧ-терапия, ультразвук, электрофорез, УФ-облучение, индуктотермия, диатермия, грязелечение, парафиновые аппликации, магнитотерапия, электромиостимуляция. Лечебные процедуры могут быть назначены с третьего дня после операции.
- Занятия в бассейне. Приступать к их выполнению следует не раньше, чем спустя месяц после остеосинтеза, продолжительность занятия не должна превышать 30 минут. Важно, чтобы пациент погружался в воду до такого уровня, чтобы прооперированный участок не испытывал дискомфорта.
Социально-бытовая реабилитация. Пациенту необходимо заново учиться выполнять привычные бытовые задачи — при помощи специальных приспособлений и с учетом ограничений, постоянных или временных. Иногда приходится осваивать новую профессию, если это необходимо для сохранения здоровья и чтобы исключить возможность получения аналогичной травмы. Выработка новых привычек и освоение навыков дают хорошие результаты — после операции человек может жить полноценно и качественно.
Читайте также:


