Суставной панариций пальца история болезни
преподаватель ЛАГОДИЧ Леонтий Григорьевич, врач-хирург
АЭРОБНАЯ ИНФЕКЦИЯ ПАЛЬЦА (ПАНАРИЦИЙ)
1. Колб Л.И., Леонович С.И., Яромич И.В. Общая хирургия.- Минск: Выш.шк., 2008 г.
3. Дмитриева З.В., Кошелев А.А., Теплова А.И. Хирургия с основами реаниматологии.- Санкт- Петербург: Паритет, 2002 г .
Тема лекции: ПАНАРИЦИЙ
1.Хирургическая инфекция кисти (панариций и флегмона кисти). Причины, классификация.
Панариций - гнойное заболевание пальцев. В зависимости от локализации гнойного процесса различают:
- паронихия - поражение ногтевого валика;
- костный - остеомиелит фаланги пальца;
- суставной - гнойный артрит межфалангового сустава;
- пандактилит - гнойное воспаление всех структур пальца (см.ниже схему)
Причины развития панариция
Панариций - это гнойное воспаление, которое развивается в результате попадания инфекции (бактерий) вглубь тканей пальца. Проникновение микробов через кожу возможно в случае ее повреждения: ссадины, занозы, мелкие порезы, некачественный маникюр и педикюр и др. В некоторых случаях панариций развивается без каких либо предшествующих травм кожи пальцев. Ниже представлены условия, способствующие развитию панариция:
- панариций часто встречается у детей, что объясняется их склонностью сосать пальцы или грызть ногти;
- вросший ноготь (врастание ногтя в кожный валик, окружающий его с боковых сторон) способствует
повреждению кожи пальца и попаданию инфекции с развитием панариция;
- грибок стоп и ногтей (онихомикоз);
- сахарный диабет, нарушения кровообращения в ногах (тромбофлебит вен ног и др.);
- у людей определенных профессий, связных с ручным трудом: повара, плотники, сельскохозяйственные
работники и др. работа которых связана с повышенной опасностью травматизации кожи рук.
Симптомы и признаки панариция
Различают следующие основные симптомы панариция:
- сильная, постоянная боль в пальце, которая может иметь пульсирующий соответственно ритму сердца (дергающий) характер (dolor). Кстати, первая бессонная от боли ночь является показанием к обязательному вскрытию панариция;
- покраснение (rubor) и припухлость (tumor) кожи вокруг ногтя или всего пальца. Нередко в зоне воспаление, под кожей, формируется скопление гноя, видимое как белый пузырь или полоса;
- нарушение сгибания и разгибания в пальце (functio laesa);
- повышение температуры как местное, так и общее (calor)
Панариций может поражать пальцы рук или ног и развивается в несколько стадий, которые отличаются глубиной проникновения инфекции. Так, в самом начале заболевания, когда воспаление затрагивает лишь кожу, отмечается покраснение и припухлость кожи, зуд или болезненность в области пальца. При дальнейшем распространении инфекции вглубь, на жировую клетчатку боль становится невыносимо, дергающей. При отсутствии адекватного лечения воспаление может распространиться на мышцы, сухожилия и кости пальца, что проявляется сильнейшей болью, отеком, нарушением подвижности пальца и повышение температуры. 
Кожный и подкожный панариций – (рис. внизу) это воспаление кожи в области пальца, которое проявляется зудом, болезненностью кожи при прикосновении, покраснением и припухлостью в области воспаления. Выглядит он как пузырь, заполненный мутным содержимым. После снятия покрышки пузыря открывается эрозированная поверхность (см.рис.) Обычно нарыв при кожном панариций самостоятельно локализуется и прорывается в течение 1-2 дней, без какого-либо специального лечения.

Паронихия (снимок слева) проявляется пульсирующими болями и покраснением в области околоногтевых валиков. Если причиной развития панариция является грибок стоп или ногтей, отмечается утолщение и разрушение ногтевой пластины. По существу паронихия является подкожным панарицием ногтевого валика.
Подногтевой панариций представляет собой нарыв под ногтем, который появляется после неправильного (чрезмерного) подстригания ногтей, попадания занозы под ноготь, а также в результате попадания гноя под ноготь при паронихии и других формах панариция. При этой форме панариция отмечается покраснение и сильнейшая пульсирующая боль в пальце, выделение гноя из-под ногтя. Гной под ногтем вследствие просвечивания определяется в виде желтого пятна. Нередко подногтевой панариций приводит к выпадению ногтя.
Сухожильный панариций, или гнойный тендовагинит – (рис. внизу - в) это воспаление сухожилий пальца, которое развивается в результате распространения инфекции из поверхностных слоев пальца (подкожный панариций, паронихия и др.). Основными признаками сухожильного панариция являются: выраженная боль в области пальца, которая усиливается при попытке разогнуть палец, припухлость и покраснение в области пальца, палец находится в согнутом положении.
Костный панариций - (рис. внизу, г) это воспаление кости пальца (остеомиелит), что проявляется сильными постоянными болями в пальце, покраснением и припухлостью пальца. При воспалении суставов пальца боль усиливается при разгибании и сгибании пальца (суставной панариций).

рис. а - кожный панариций;
рис. б - подкожный панариций;
рис. в - сухожильный панариций;
рис. г - костный панариций;
рис. д - суставной панариций;
рис. е - кожно-подкожный панариий в виде "запонки"

Пандактилит - (фото.слева) гнойное воспаление всех анатомических структур пальца.
Возможные осложнения панариция
При подозрении на панариций как можно скорее следует обратиться за консультацией к врачу-хирургу. Промедление с началом лечения может привести к тяжелым осложнениям панариция:
- воспаление сухожилий пальца (тендовагинит), который зачастую заканчивается омертвением сухожилия приводит к нарушению подвижности пальца;
- распространение гнойного воспаления на жировую клетчатку кисти (флегмона кисти) – это крайне тяжелое осложнение панариция, которое проявляется сильнейшими болями в руке, которые усиливаются при попытке подвигать пальцами, повышением температуры тела, ухудшением общего состояния. Лечение флегмоны кисти всегда хирургическое (см. фото внизу: флегмона шеи - 1, флегмона кисти - 2, флегмона бедра - 3).

Сепсис (заражение крови) - это тяжелая общая реакция организма на инфекцию, которая проявляется значительным ухудшением самочувствия больного и без адекватного лечения может привести к смерти.
2. Клинические симптомы, диагностика, дифференциальная диагностика, лечение, профилактика. Показания для госпитализации.
Лечение панариция (нарыва на пальце)
Лечение панариция без операции (консервативное лечение) допустимо только на начальных этапах заболевания и только под наблюдением врача-хирурга. Основными методами консервативного лечения панариция являются:
- ежедневные ванночки с раствором перманганата калия (марганцовки), который добавляют в теплую (не горячую) воду, до появления слабо-розового окрашивания. Вместо воды лучше использовать гипертонический (10%) раствор морской соли. В приготовленную ванночку опускают всю кисть на 30 минут, постепенно добавляя горячий раствор;
- после ванночки следует аккуратно промокнуть палец стерильной салфеткой и затем наложить на кожу в области воспаления бинт, сложенный в несколько раз (примерно 5 на 5 см), на который нанесен тонкий слой диоксидиновой мази или левомеколя.
- затем палец следует не туго забинтовать.
Если в результате консервативного лечения симптомы панариция усилились, поднялась температура тела, либо появился нарыв на пальце (скопление гноя), срочно обратитесь к врачу-хирургу. Достоверным показанием к вскрытию нарыва является первая бессонная ночь из-за боли.
Хирургическое лечение панариция осуществляется под местным обезболиванием по общим принципам лечения гнойных ран. Врач-хирург производит небольшой разрез кожи пальца, удаляет омертвевшие ткани пальца, вводит местные антибактериальные средства. При подногтевом панариции, ноготь, как правило, удаляют. После операции больному делают ежедневные перевязки, которые позволяют вводить местные антибактериальные и ранозаживляющие средства. Общая продолжительность такого лечения составляет 5-7 дней. Так как панариций является гнойным заболеванием, нередко в его лечении используются антибиотики. Как правило, при панариции врач назначает один из следующих антибиотиков: Цефалоспорины, Клиндамицин, Метронидазол и др. Если причиной развития панариция явился грибок ногтей, применяются противогрибковые лекарства, подробнее о которых читайте в статье Все о грибке стоп и ногтей и его лечении
Профилактика панариция
Основным методом профилактики панариция является:
- забота о профилактике микротравм и травм кожи. С воевременная обработка поврежденной кожи (ссадины, порезы, проколы и др.) одним из антисептических средств: йод, спирт, зеленка и т.п.
Если в палец попала заноза, ее следует обязательно удалить. ;
- забота о собственном имммунитете (здоровый образ жизни, закаливание, полноценное питание, витаминотерапия, иммуностимуляторы)
МОСКОВСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИКО-СТОМАТОЛОГИЧЕСКИЙ УНИВЕРСИТЕТ.
КАФЕДРА ОБЩЕЙ ХИРУРГИИ ЛЕЧЕБНОГО ФАКУЛЬТЕТА.
Зав. Кафедрой: Емельянов С.И.
Преподаватель: Кудрявцев П.В.
Карпова Людмила Николаевна
Дата курации:16.11.2006 г.
Дата и время поступления: 01.11.06 г., 16:57
Отделение гнойной хирургии. Палата №413
Виды транспортировки: может идти.
Побочное действие лекарств: нет.
Карпова Людмила Николаевна
Постоянное место жительства: МО, г.Железнодорожный, м-он Павлино, д.39, кв. 17
Больной направлен из поликлиники.
Госпитализирована в плановом порядке впервые
Диагноз направившего учреждения: панариций 4 пальца правой кисти
Диагноз при поступлении: панариций 4 пальца правой кисти.
Диагноз клинический: панариций 4 пальца правой кисти. Дата установления:01.11.06г.
Диагноз заключительный клинический:
Основное заболевание: панариций 4 пальца правой кисти
Сопутствующее заболевание: сахарный диабет II типа
Госпитализирована в данном году по поводу данного заболевания: впервые.
Жалобы при поступлении:
Пациентка жаловалась при поступлении на дергающие боли в области 4 пальца правой кисти, ограничение его движений и отёк.
Считает себя больной с 14 октября 2006 года, когда порезалась на работе, рану не промывала, перевязала тряпкой. В последующие дни боль нарастала, больная прикладывала к порезу творог с подорожником, после чего отёк пальца начал спадать, но вскоре место пореза приобрело зелёный оттенок, снова появились боли, отек. Пациентка обратилась в поликлинику Перово, откуда была направлена в Дорожную больницу им. Семашко Н.А. для лечения и обследования.
Родилась в Башкирии в 1951 году, единственный ребенок в семье, росла и развивалась нормально
Семейно-половой анамнез: менструация началась в 12 лет, продолжительностью 5 дней, цикличностью 27 дней, менопауза с 49 лет.
Замужем с 20лет, муж умер, было три беременности: первая выкидыш, вторая аборт, третья- родила дочь
Отдельная квартира с сан. Узлом.
Питание 3-хразовое, регулярное, разнообразное, жирное, высокой калорийности.
Вредных привычек нет.
Перенесенные заболевания: ОРЗ, детские инфекции, в возрасте 6 лет был ожог области шеи, в 14 лет клиническая смерть, кожная пластика, в 25 лет было травма электрическим током, производилось переливание крови, также в этом возрасте делали люмбальную пункцию в связи с ЧМТ, травматическая ампутация ногтевой фаланги I и III пальцев.
Мать страдала диабетом II типа, умерла
Аллергологический анамнез: наличие аллергии отрицает
Настоящее состояние больного:
Общее состояние больного удовлетворительное. Положение активное. Телосложение нормостеническое. Рост 168 см, вес 55 кг, температура тела 37,3 С.
Бледно-розовые, влажность умеренная, тургор сохранен. Высыпаний нет, сосудистых изменений нет, трофических изменений нет.
Тип оволосения женский, состояние волос удовлетворительное. Ногти правильной формы, розового цвета, исчерченность продольная.
Розовые, влажные, высыпаний нет.
Развитие умеренное, толщина кожной складки на животе 3 см, под углом лопатки 2,5 см.
Затылочные не пальпируются
Околоушные не пальпируются
Подчелюстные не пальпируются
Шейные не пальпируются
Надключичные не пальпируются
Подключичные не пальпируются
Подмышечные не пальпируются
Локтевые не пальпируются
Паховые не пальпируются
Подколенные не пальпируются.
Мышцы: степень развития симметричная с двух сторон, удовлетворительная, тонус сохранен, сила достаточная, болезненности и уплотнений нет.
При осмотре изменений конфигурации, припухлостей не выявлено, болезненности при ощупывании нет, местная температура кожи над суставами не повышена, движения в суставах свободные, безболезненные
Деформаций, болезненности при пальпации, поколачивании не выявлено.
Форма грудной клетки правильная, тип нормостенический: над- и подключичные ямки выражены, ширина межреберных промежутков умеренная, эпигастральные угол прямой, лопатки и ключицы не выступают, переднезадний размер грудной клетке находиться в правильном соотношении с боковым. Искривлений позвоночника нет.
Дыхание носом, свободное. Ритм правильный, дыхание глубокое,22 дых./мин. Голос звонкий.
Дыхательная экскурсия нижнего края легких по средней подмышечной линии:
Справа-вдох-10 реб Слева-вдох-10реб
-выдох-7 реб -выдох-7 реб
Грудная клетка безболезненная во всех отделах, эластичная. Голосовое дрожание над симметричными участками грудной клетки проводится одинаково с обеих сторон.
Высота стояния верхушек спереди 3 см 4 см
Высота стояния верхушек сзади на уровне остистого отростка VII
Ширина полей Кренинга 6 см 6 см
Нижняя граница легких:
По окологрудинной линии 6 реб -
По срединноключичной 6 реб - По передней подмышечной 7 реб 7 реб
По средней подмышечной 8 реб 8 реб
По задней подмышечной 9 реб 9 реб
По лопаточной 10 реб 10 реб
По околопозвоночной 10 реб 10 реб
Перкуторный звук обычный.
Дыхательная экскурсия нижнего края
По средней подмышечной линии: вдох 3 см 3 см
Выдох 4 см 4 см
Сравнительная перкуссия: Над симметричными участками определяется ясный легочный звук.
Над симметричными участками дыхание везикулярное. Хрипов, крепитации, шума трения плевры нет.
Сердечный горб не выявляется.
Верхушечный толчок не определяется
Сердечный толчок не определяется.
Пульсация во межреберьях около грудины не выявляется.
Пульсация артерий и вен шеи не выявляется.
Патологическая прекардиальная пульсация не определяется
Эпигастральная пульсация не выявляется.
Пульсация в области ярёмной вырезки грудины не определяется.
Расширения вен грудины нет.
Верхушечный толчок не пальпируется в связи с чрезмерным развитием молочной железы. Сердечный толчок также не пальпируется. Дрожание в области сердца не определяется.
Границы относительной тупости:
Правая-4 межреберье, на 1см кнаружи от правого края грудины.
Левая-5 межреберье, на 1 см кнутри от левой среднеключичной линии.
Верхняя- нижний край 3 ребра по грудинной линии слева.
Границы абсолютной тупости:
Правая- по левому краю грудины.
Левая-1,5 см кнутри от левой границы относительной тупости сердца.
Верхняя- на уровне 4 ребра по грудинной линии слева.
Сердечные сокращения ритмичные, ЧСС-70 уд/мин. Соотношение тонов правильное.
1-ая точка: I тон громче II, но не более, чем в 2 раза, совпадает с пульсацией на сонной артерии.
2-ая точка: II тон громче I тона, но не более, чем в 2 раза, совпадает с пульсацией на сонной артерии
3-я точка: II тон громче I тона, но не более, чем в 2 раза, совпадает с пульсацией на сонной артерии.
4-я точка: I тон громче II тона, но не более, чем в 2 раза, совпадает с пульсацией на сонной артерии.
5-я точка: громкость тонов примерно одинаковая.
Височные, сонные, лучевые, подколенные, артерии тыла стопы эластичные, гладкие, пульсация и извитость умеренная.
Язык розовый, влажный, зубы санированы, десны розовые, миндалины чистые. Живот участвует в дыхании, подкожные вены живота в норме. Перкуторный звук тимпанический. Свободный газ и жидкость в брюшной полости не выявлены.
При поверхностной пальпации болезненных областей нет, напряжения мышц брюшной стенки нет. Расхождения прямых мышц живота и грыж белой линии нет. Поверхностно расположенные опухоли не определяются.
Глубокая методическая пальпация
Сигмовидная кишка прощупывается в виде безболезненного, плотного, гладкого цилиндра, под рукой не урчит, обладает пассивной подвижностью в пределах 3 см.
Слепая кишка пальпируется в виде безболезненного, мягкоэластичного цилиндра шириной в 2-3 см., обладает умеренной подвижностью, урчит под рукой.
Восходящий отдел толстой кишки пальпируется в виде цилиндра умеренной плотности, шириной 2 см., легко перемещается в сторону, безболезненный, не урчит.
Поперечно-ободочная кишка не пальпируется
Нисходящий отдел толстой кишки пальпируется в виде продольно идущего цилиндра умеренной плотности, шириной 2-2,5 см., легко
перемещающегося в сторону, неурчащего и безболезненного.
Большая кривизна желудка пальпируется в виде мягкого, безболезненного, гладкого валика.
Пилорический отдел желудка не пальпируется
Выслушивается периодическая аускультация кишечника. Урчание громкое.
Сосудистые шумы: Аускультативно определяется 1-й тон аорты.
Почечные артерии не выслушиваются.
Печень и желчный пузырь
При осмотре ограниченного выпячивания в области правого подреберья нет.
Границы печени по Курлову:
Верхняя: VI ребро правой срединно-ключичной линии,
Нижняя: край реберной дуги по правой срединноключичной линии,
По передней срединной линии: на границе верхней и средней трети
расстояния от пупка до мечевидного отростка,
По левой реберной дуге: VII-VIII ребро.
Размеры печени по Курлову:
По правой срединно-ключичной линии-10 см
По передней срединной линии-8 см
По левой реберной дуге-7 см
Печень пальпируется в правом подреберье. Край печени закруглен, мягкий, безболезненный при пальпации.
Пальпация желчного пузыря:
Симптом Захарьина отрицательный
Симптом Василенко отрицательный
Симптом Лепена отрицательный
Симптом Ортнера отрицательный
Симптом Кера отрицательный
Симптом Мерфи отрицательный
Симптом Мюсси отрицательный
Ограниченного выпячивания в области левого подреберья нет,
Ограничения данной области при дыхании нет.
Продольный размер-7 см
Поперечный размер-5 см
Селезенка не пальпируется.
Припухлости в области почек нет. Окраска кожи розовая. Мочеиспускание свободное, резей нет.
Симптом Пастернацкого отрицательный.
Над лобком перкуторный звук - тимпанический.
Почки не пальпируются.
Пальпация мочевого пузыря:
Не пальпируется. Болезненности нет.
Сознание ясное. Настроение спокойное. Зрачки правильной формы, равномерные, реакция на свет сохранена, пульсации зрачков нет, кольца вокруг зрачка отсутствуют .Зрение удовлетворительное. Слух удовлетворительный.
В области дистальной фаланги 4 пальца правой кисти выявляется болезненная припухлость. Кожные покровы вокруг образования гиперемированы. Регионарные лимфатические узлы не пальпируются.
Результаты лабораторных и специальных методов исследования:
Лейкоциты-0-2 в поле зрения
Эритроциты-0-1 в поле зрения
Частота сокращений-71 в мин
Интервал-Q=0,36
Ритм синусовый, правильный, нормальное положение электрической оси сердца, диффузные изменения в миокарде.
Рентген кисти: патологических изменений не выявлено, мягкие ткани 4 пальца правой кисти утолщены
Диагноз и его обоснование:
Подкожный панариций 4 пальца правой кисти.
Воспалительным процессом поражена кожа и подкожно-жировая клетчатка, ногтевая фаланга пальца.
Гиперемия и дергающие боли, развившиеся на фоне воспалительного процесса, появление симптома размягчения мягких тканей в области инфильтрата.
Данные рентгена: мягкие ткани 4 пальца правой кисти утолщены.
Сахарный диабет II типа в анамнезе.
Анализируя патогенетическую взаимосвязь отдельных патологических симптомов:
Боли, гиперемия кожи, появление симптома размягчения мягких тканей в области инфильтрата, сахарный диабет в анамнезе. Окончательный диагноз: подкожный панариций 4 пальца правой кисти.
3.11.06 г.Была проведена хирургическая операция под местной анестезией по вскрытию гнойного очага, его дренирование, промывание растворами антисептиков(Хлоргекседин5%,раствор фурациллина). Наложение повязок с антисептической мазью на гидрофильной основе Левомиколь, и начата медикаментозная терапия местными антибиотиками для предупреждения рецидива: Амоксиклав по 1 таблетке 3 раза в день, Нистатин 50000ЕД по 1 таблетке 3 раза в день.
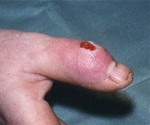
Суставной панариций – это гнойное поражение межфалангового либо пястнофалангового сустава. Возникает при травмах, прогрессировании других видов панариция, редко – при распространении инфекционного процесса из отдаленных очагов. Проявляется острой болью, достигающей максимальной эффективности в ночное время, отеком, покраснением, типичной ветеренообразной деформацией пальца, ограничением движений, симптомами общей интоксикации. Диагностируется с учетом жалоб, данных анамнеза и объективного осмотра, результатов рентгенографии и лабораторных анализов. Иногда выполняют пункцию пораженного сустава. Лечение – вскрытие, дренирование, общая и местная антибиотикотерапия.
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы суставного панариция
- Осложнения
- Диагностика
- Лечение суставного панариция
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Суставной панариций – разновидность глубокого панариция. Наряду с костной и сухожильной формами болезни при отсутствии лечения имеет выраженную тенденцию к распространению на соседние структуры с развитием пандактилита, в отдаленном периоде нередко становится причиной нарушения функции кисти. Обычно возникает в результате травматических повреждений околосуставных тканей, реже является следствием прогрессирования иных видов панариция.
Проксимальный и дистальный межфаланговые суставы поражаются с одинаковой частотой, пястнофаланговый сустав страдает реже. Заболевание может выявляться у лиц любого возраста и пола, отмечается некоторое преобладание юношей и мужчин среднего возраста, чаще повреждающих суставы пальцев в драках либо в процессе профессиональной деятельности.

Причины
В качестве возбудителя заболевания чаще выступает стафилококк, в посевах может выявляться монокультура либо микробные ассоциации. Реже инфекционными агентами являются кишечная палочка, синегнойная палочка, стрептококки, энтерококки, другие пиогенные бактерии. С учетом этиологического фактора различают три вида суставного панариция:
- Первичный. Становится следствием травмы зоны сустава, может развиваться при укусах, колотых, резаных или ушибленных ранах, преимущественно на тыле пальца, что связано с незначительным объемом мягких тканей и меньшей плотностью кожи на дорсальной поверхности. Особенно часто возникает при ударе костяшками пальцев в область зубов во время драки.
- Вторичный. Формируется при контактном распространении гнойного воспаления с соседних структур. Первое место по распространенности занимает вовлечение сустава при костном панариции, второе – при сухожильном, третье – при подкожном. Иногда провоцирующим фактором становится случайное вскрытие полости сустава при лечении других типов панариция.
- Метастатический. Наблюдается при гематогенном распространении пиогенных бактерий. Встречается чрезвычайно редко, в литературе описаны единичные случаи.
Отягощающими факторами при любой этиологии заболевания являются нарушения обмена, болезни эндокринной системы, локальные расстройства трофики и микроциркуляции при синдроме Рейно, длительных химических, температурных или вибрационных воздействиях. Существенную роль играют иммунные нарушения при онкологических заболеваниях, недостаточном питании, алкоголизме, наркомании, приеме некоторых гормональных препаратов.
Патогенез
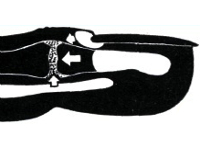
По передней поверхности суставы пальцев укреплены толстой пальмарной пластинкой (добавочной ладонной связкой), по боковым – плотными латеральными связками. По тыльной поверхности сустав прикрывает только тонкая кожа и сухожилия разгибателей. При повреждении мягких тканей в околосуставной зоне инфекционные агенты легко проникают в сустав и начинают размножаться, что сопровождается быстрым формированием клинической картины острого гнойного процесса. Из-за незначительного объема сустава при скоплении гнойного содержимого и отеке окружающих тканей появляются интенсивные боли, палец принимает вынужденное положение.
При распространении иных форм панариция, особенно – костного и сухожильного, заболевание маскируется воспалительным процессом в близлежащих тканях, поэтому поражение сустава на раннем этапе может оставаться незамеченным. Отличительными особенностями данной анатомической зоны считается малое количество подкожной клетчатки при преобладании твердых структур. Следствием этих особенностей является превалирование некроза над нагноением. Наблюдается вялое расплавление и фрагментация тканей с их последующим отсроченным отторжением.
Классификация
Специалисты в сфере гнойной хирургии обычно используют стадийную классификацию суставного панариция. Систематизация процесса по фазам позволяет более точно определять лечебную тактику, вероятность развития осложнений и прогноз на разных этапах заболевания. С учетом этой классификации различают три стадии воспалительных изменений в суставе:
- Серозно-инфильтративная. В основе процесса лежат воспалительные изменения суставной сумки, вначале локальные, затем распространенные. Отмечается инфильтрация, отек и увеличение рыхлости синовиальной оболочки. Синовия становится вязкой, мутной, ее количество увеличивается.
- Гнойно-воспалительная. Возникает после инфицирования синовиальной жидкости. Отек мягких тканей усиливается, в области синовиальной оболочки появляются отдельные участки некроза, в последующем сливающиеся между собой. Обнаруживается массивная инфильтрация мягких тканей, увеличение количества жидкости в суставе.
- Костно-суставная деструкция. В гнойный процесс вовлекаются вначале хрящи, а затем и подлежащие костные структуры. Токсические воздействия и нарушение питания тканей в результате отека провоцирует фрагментацию и последующее полное разрушение хрящевой ткани. Развивается остеомиелит суставных концов фаланг, суставной панариций трансформируется в костно-суставной.
Симптомы суставного панариция
Основной жалобой больных является интенсивный болевой синдром. Боли дергающие, распирающие, нарушающие ночной сон, усиливающиеся при опускании кисти. При осмотре обнаруживается локальная отечность мягких тканей. Кожные покровы гиперемированы. Палец имеет характерную веретенообразную форму, особенно выраженную в гнойно-воспалительной и деструктивной фазах, находится в положении незначительного сгибания. Активные движения невозможны, пассивные резко болезненны. Пальпация по ладонной и тыльной поверхности болезненна, при ощупывании пуговчатым зондом область болезненности имеет вид кольца, расположенного в проекции сустава. Боли также определяются при осевой нагрузке и попытке вытяжения пальца по оси.
При остром процессе выявляются признаки общей интоксикации. Наблюдается повышение температуры тела до фебрильных цифр, больные отмечают слабость, разбитость, отсутствие аппетита, головную боль, иногда – ознобы. При хроническом воспалении в зоне сустава обнаруживается свищевое отверстие с гнойным отделяемым. Может наблюдаться патологическая подвижность, обусловленная расплавлением тканей в зоне поражения. Общеинтоксикационные симптомы выражены незначительно или отсутствуют (в зависимости эффективности дренирования).
Осложнения
При поражении образующих сустав концов костей возникает костный панариций, при расплавлении сухожильных влагалищ – сухожильный. При вовлечении всех структур пальца развивается пандактилит. Дальнейшее прогрессирование воспаления может стать причиной формирования флегмоны кисти, лимфангита, лимфаденита, в тяжелых случаях – сепсиса. После ликвидации гнойно-некротического процесса более чем у половины больных выявляются ограничения функции кисти различной степени выраженности.
Диагностика
При первичном суставном панариции диагностика осуществляется травматологом, при вторичном – гнойным хирургом. Для постановки диагноза используются данные беседы с больным, результаты объективного осмотра и дополнительных исследований. В стандартную программу обследования входят следующие мероприятия:
- Опрос, осмотр. В ходе опроса выясняются типичные жалобы, в анамнезе выявляется травма сустава или гнойно-воспалительное поражение соседних анатомических структур. При внешнем осмотре врач обращает внимание на веретенообразную деформацию пальца, кольцевидную зону болезненности, наличие общих признаков гнойного воспаления.
- Рентгенография. На начальной стадии на рентгенограммах пальца обнаруживается уплотнение мягкотканных образований: капсулы, связок, подкожной клетчатки. Возможно сужение или расширение суставной щели. В последующем в области суставных концов возникает остеопороз. На заключительном этапе суставная щель сужена или не просматривается, границы между костной и хрящевой тканью отсутствуют, определяются остеомиелитические очаги в суставных концах костей, образующих сустав. Возможен вывих или подвывих.
- Лабораторные анализы. В ОАК наблюдаются общие воспалительные изменения – лейкоцитоз с преобладанием юных форм, увеличение СОЭ. При посеве отделяемого выявляется пиогенная микрофлора.
Суставной панариций обычно дифференцируют от других форм гнойного воспаления пальца, реже – от травматического, гонорейного, подагрического или ревматоидного артрита. В сомнительных случаях и при необходимости уточнения стадии патологического процесса выполняют пункцию сустава для оценки характера синовиальной жидкости. При подозрении на артрит в зависимости от предполагаемой этиологии может быть назначена консультация ревматолога или венеролога.
Лечение суставного панариция
Лечение заболевания осуществляется в условиях хирургического либо травматологического стационара. На начальном этапе допускается консервативное ведение. Сустав пунктируют, при наличии серозного выпота жидкость удаляют, в суставную полость вводят растворы антибиотиков, иногда внутрисуставное введение препаратов дополняют внутрикостным. Руку фиксируют гипсовой лонгетой, подвешивают на косыночную повязку. Проводят общую антибиотикотерапию, назначают анальгетики. Обычно даже удаление 2-3 мл жидкости существенно облегчает состояние больного. Введение антибактериальных средств в ряде случаев позволяет предупредить инфицирование синовиальной жидкости и предотвратить дальнейшее развитие процесса.
При гнойном выпоте, выраженных признаках общей интоксикации требуется хирургическое вмешательство. Операцию проводят под наркозом или проводниковой анестезией. Для широкого вскрытия суставной полости производят один или два разреза на уровне сустава. Полость промывают растворами антибиотиков. При наличии краевых секвестров осуществляют резекцию. Дренажи при суставном панариции не устанавливают из-за риска повреждения суставных поверхностей и негативного влияния на скорость восстановления тканей. В последующем выполняют ежедневные промывания на фоне антибиотикотерапии и фиксации пораженного сегмента в функционально выгодном положении. После заживления раны по показаниям проводят реконструктивные вмешательства.
Прогноз и профилактика
При начале лечения в стадии инфильтрации и успешном предотвращении нагноения выпота исходом становится полное выздоровление. При прогрессировании процесса до второй и особен но третьей стадии после ликвидации нагноения обычно наблюдается нарушение функции пальца. Наиболее распространенными последствиями являются контрактуры и тугоподвижность, реже выявляются анкилозы. Профилактика суставного панариция заключается в предотвращении бытовых и производственных травм пальцев кисти, своевременном обращении за медицинской помощью, коррекции иммунных нарушений и других состояний, увеличивающих риск возникновения данной патологии.
Читайте также:


