Стоматология при ревматоидном артрите
Научно доказано, что ревматоидный артрит и зубы взаимосвязаны. Эта болезнь не имеет возрастных ограничений, может поражать и детей в возрасте от 16 лет. Патологические процессы, которые образовываться в ротовой полости способны запустить развитие такого аутоиммунного заболевания, как ревматоидный артрит. Изучением этой взаимосвязи занимаются научные сотрудники Университета Луисвилля.

Где связь зубов с ревматоидным артритом?
Ученые определили, что зубные заболевания, такие как пародонтоз способствуют увеличению количества определенного фермента. Такое вещество называется пептидиларгинин дейминаза. А также научно доказано, что оно влияет на развитие хронического артрита. Увеличение такого фермента приводит к изменению клеток определенного белка в пептид, который содержит в своем составе аминокислоту цитруллин. Такое преобразование вызывает аутоиммунную реакцию, то есть организм человека пытается уничтожить образовавшийся пептидный комплекс. Вследствие чего развивается ревматоидный артрит (РА).
Тем не менее, проведя изучение бактерий, что находятся в ротовой полости, научные деятели опровергли их связь с развитием аутоиммунных заболеваний. Но так как вопрос недостаточно изучен, рекомендуется все же тщательно следить за гигиеной полости рта.
Что происходит с зубами?
При ревматоидном артрите аутоиммунные реакции организма на патологические процессы в полости рта существенно влияют на состояние зубов. Разрушение зубной эмали приводит к проникновению бактерий в канал корня с формированием гранулемы, представляющей собой нарост с гнойно-серозной субстанцией. Иммунная защита организма пытается подавить воспалительный процесс наращивая на гранулеме защитные ткани. Такое образование со временем преобразовывается в кисту. В это время костные структуры начинают разрушаться, и их место занимает кистозный нарост. Ревматоидный артрит оказывает такое влияние на зубные ряды:
- вызывает деформацию головки височно-нижнего соединения, образование кист;
- запускает процесс разрушения костной ткани;
- содействует дизокклюзии зубных рядов;
- способствует образованию межзубных зазоров;
- вызывает боли и нарушение в работе околоушных железах;
- провоцирует воспалительный процесс в тройничном нерве.
Для проведения такого хирургического вмешательства, как имплантация зубов в больных ревматоидным артритам необходимо предварительно сдать ряд анализов, которые покажут степень приживления имплантов. Количество времени, которое требуется для полного приживление зависит от состояния иммунной системы. В среднем процесс длится от 3 до 4 месяцев на нижней челюсти и 6—9 — на верхней. Такие манипуляции назначает и проводит только специалист. Иногда врач при внедрении штифта может искусственно нарастить костный материал для увеличения костной площади.
При ревматоидном артрите проведение такой операции возможно только в таких случаях:
- костные ткани не разрушены;
- зазор между гайморовой пазухой и костной структурой не больше 4 см;
- отсуствие серьезных болезней, например, онкологии.
Необходимые терапевтические и профилактические мероприятия
Лечебно-профилактические меры зубов при ревматоидном артрите очень важны. Соответствующие гигиенические процедуры, своевременное устранение воспаления в ротовой полости выступают дополнением к основной терапии для устранения этого аутоиммунного заболевания. Лечение болезней зубов состоит из таких мер:
- диагностические процедуры;
- полное лечение зубных каналов;
- устранение зубов, которые невозможно вылечить;
- купирование очагов инфекции.

Ревматоидный артрит является хроническим (длительным) заболеванием, которое вызывает воспаление и деформацию суставов. Симптомы могут приходить и уходить или меняться, но обычно включают боль в суставах, утреннюю сковать в них и ограничение движения. Это состояние можно контролировать с помощью комбинации методов лечения.
Ревматоидный артрит является второй наиболее распространенной формой артрита и в России поражает 1-2% населения. В три раза чаще встречается у женщин, чем у мужчин. Ревматоидный артрит встречается во всех этнических группах, климатах и высотах.
Основная информация
Ревматоидный артрит является следствием изменений в иммунной системе организма, которые (по непонятным причинам) поражают мягкие ткани суставов, вызывая воспаление, отек и боль. Если процесс продолжается, повреждение хряща и других мягких тканей может привести к деформации суставов.
В здоровом суставе хрящ равномерно покрывает кость, действует как подушка и позволяет костям в суставе плавно скользить друг над другом. Сустав содержится в суставной капсуле, которая выстлана синовиальной оболочкой (synovium). Синовиальная оболочка производит синовиальную жидкость - прозрачную жидкость, которая смазывает и питает сустав. Окружающие мышцы, сухожилия и связки поддерживают сустав, позволяя ему двигаться плавно и без боли.
Ревматоидный артрит вызывает воспаление и утолщение обычно тонкого синовия, что приводит к накоплению синовиальной жидкости и вызывает боль и отек. Кроме того, хрящ и кости внутри сустава могут быть повреждены и разрушены, что приведет к потере функции и деформации сустава.
Ревматоидный артрит может повлиять на любой сустав в организме, но обычно поражает мелкие суставы в руках и ногах. При прогрессировании заболевания могут поражаться другие, более крупные суставы. Суставы обычно поражаются симметрично (как левая, так и правая сторона тела).
Состояние может развиваться в любом возрасте, хотя, скорее всего, оно будет развиваться в возрасте от 25 до 50 лет.
Признаки и симптомы
Усталость может быть одним из симптомов ревматоидного артрита для людей, с которым сложно справиться. Другие симптомы могут включать в себя:
- Боль в суставах (основной симптом при ревматоидном артрите)
- Отек сустава (часто сопровождается покраснением и повышение температуры в его области)
- Скованность в суставах (обычно хуже по утрам и после периодов отдыха)
- Боль в мышцах
- Легкая лихорадка
- Потеря аппетита
- Изменения кожи и ногтей
- Также может возникнуть анемия, часто усугубляющая чувство усталости и общее ощущение нездоровья.
Поскольку ревматоидный артрит является системным заболеванием (то есть он может оказывать влияние на весь организм), симптомы могут быть похожи на наличие гриппа. Ревматоидный артрит может вызвать проблемы с другими частями тела. Они включают:
- Воспаление кровеносных сосудов (васкулит)
- Воспаление слизистой оболочки легких или сердца
- Сухость глаз и рта.
Приблизительно у четверти людей с ревматоидным артритом развиваются маленькие твердые подвижные комочки под кожей, называемые ревматоидными узелками. Они обычно появляются под кожей вокруг суставов и на верхней части рук и ног. Редко ревматоидные узелки могут возникать на тканевых мембранах, которые покрывают легкие и на слизистой оболочке головного и спинного мозга. Ревматоидные узелки обычно не вызывают каких-либо проблем и обычно не требуют лечения.
Приблизительно у каждого шестого человека с ревматоидным артритом развивается значительная деформация сустава в результате повреждения хряща, костей и поддерживающих структур, таких как связки и сухожилия.
Причины ревматоидного артрита
Причина ревматоидного артрита неизвестна. Понятно, однако, что многие факторы участвуют в развитии состояния. Возможные факторы развития ревматоидного артрита включают в себя:
Состояние, по-видимому, встречается в семьях, что предполагает, что генетические факторы могут влиять на его развитие.
Возможно, что ревматоидный артрит вызван ненормальным ответом иммунной системы организма (аутоиммунным ответом) на некоторые инфекции.
Изменения или недостатки определенных гормонов могут быть связаны с развитием ревматоидного артрита.
Курение является фактором риска развития ревматоидного артрита
Диагностикаревматоидного артрита
Нет единого теста, который диагностирует ревматоидный артрит. На начальных стадиях может быть трудно отличить ревматоидный артрит от других форм воспаления соединительной ткани, таких как подагра, системная красная волчанка, фибромиалгия и другие. Для диагностики ревматоидного артрита врач обычно проводится следующее:
- Полная история болезни, включая любую семейную историю ревматоидного артрита
- Обсуждение текущих симптомов
- Физическая оценка, например: суставов, кожи, состояние внутренних органов
- Рентген и / или МРТ
- Анализы крови
Для диагностики ревматоидного артрита обычно используются два типа анализа крови:
Эти тесты оценивают уровни белков и антител в крови, включая белок, называемый ревматоидным фактором (RF), антиядерные антитела (ANA) и иногда другие антитела. Ревматоидный фактор присутствует у 80% людей с ревматоидным артритом.
Могут проводиться анализы крови для оценки скорости оседания эритроцитов (СОЭ) и С-реактивного белка (СРБ). Обычно оба маркера повышены у людей с ревматоидным артритом, и они могут быть хорошим индикатором степени заболевания.
Лечение ревматоидного артрита
Лечение ревматоидного артрита направлено на лечение симптомов. Цели лечения:
- Уменьшить боль
- Уменьшить воспаление
- Минимизировать и / или предотвратить повреждение суставов
- Максимизировать совместное движение.
Для достижения этих целей обычно рекомендуется сочетание методов лечения. К ним относятся:
К распространенным типам лекарств, используемых для лечения симптомов ревматоидного артрита, относятся:
Противоревматические препараты, модифицирующие заболевание (DMARD).
Это препараты, которые используются для лечения ревматоидного артрита. Они замедляют прогрессирование заболевания, помогая предотвратить постоянное повреждение суставов. К ним относятся метотрексат, лефлуномид и гидроксихлорохин. Считается, что метотрексат является основным препаратом в лечении ревматоидного артрита. Эти препараты назначаются только врачом при наличии определенных анализов.
Нестероидные противовоспалительные препараты (НПВП).
Эти препараты действуют путем лечения воспаления в суставах. Принимать рекомендуются по назначению врача
Кортикостероиды
Эти препараты, например: преднизолон, метипред действуют для уменьшения воспаления и являются более мощными, за счет другого механизма действия, чем НПВП, но обладают большим количеством побочных эффектов. При длительном приеме могут вызывать зависимость.
Биологические препараты
Эти лекарства, которые являются новым типом модифицирующих препаратов, нацелены на различные аспекты иммунной системы, чтобы помочь замедлить прогрессирование заболевания. они включают адалимумаб, этанерцепт и голимумаб. Они работают более эффективно, если их принимать вместе с небиологическим модифицирующими препаратами, таким как метотрексат.
Ряд физиотерапевтических процедур используется для уменьшения боли, улучшения движений, укрепления мышц и сохранения независимости. Рекомендуется проходить физиолечение не в период обострения
Необходимо соблюдать баланс между физическими упражнениями и отдыхом. При активизации болезни, увеличение отдыха может быть уместным. Отдых поможет уменьшить усталость, боль и воспаление. Упражнения важны для увеличения мышечной силы, уменьшения деформаций суставов и жесткости, а также для поддержания подвижности. Кинезиотерапевт может порекомендовать соответствующий режим упражнений.
Совместные методы защиты могут быть эффективными при уменьшении боли в суставах и усталости. Профессиональный терапевт или физиотерапевт может дать совет по этим вопросам. Может быть предложено использование шин или щадящих устройств.
Когда боль является выраженной и деформации суставов не позволяют выполнять обычные функции (ходьба, самообслуживание), может быть показана операция по восстановлению поврежденных суставов. Обычно это включает в себя протезирование суставов, восстановление сухожилий или удаление воспаленной синовиальной оболочки (синовэктомия).
Все остальные виды терапии (иглоукалывание, медитация, техники расслабления и гомеопатия, пищевые добавки) помогают справиться с симптомами, но не должны заменять основную терапию.
Резюме
Ревматоидный артрит невозможно предупредить, но в большинстве случаев можно поддерживать активную жизнь. Вовремя начатая терапия позволит предупредить развитие тяжелых симптомов. Для получения дополнительной информации и поддержки, пожалуйста, свяжитесь с нами по телефону +7 (4852) 58-88-28.
Ревматоидный артрит относят к числу аутоиммунных заболеваний. Скопление в полости рта бактерий, вызывает такие болезни зубов, как пульпит и периодонтит. Иммунная система организма начинает процесс ликвидации воспалительных участков, начиная от десен и заканчивая надкостницей. Ревматоидный артрит вносит сбои в налаженную систему защиты, нанося вред всему организму, в том числе и зубам. Это влечет за собой уничтожение собственных клеток и тканей, образуя гранулемы, кисты, под воздействием которых происходит разрушение кости.

Что такое артрит?
Патология суставов воспалительного характера возникает по причине заболеваний соединительной ткани, аллергий или инфекций. Ревматоидный артрит принадлежит к группе неинфекционных заболеваний и является хроническим системным недугом. С помощью рентгена можно определить стадию развития болезни. Насчитывают 4 степени патологии, в том числе остеопороз, сужение щели в суставе, эрозии костей, сращение и неподвижность сочленений. Диагностируют патологический процесс по следующим симптомам:
- болезненность в нескольких суставах;
- боль и ограниченность открытия рта;
- скованность движений, хруст височно-нижнечелюстного сустава;
- опухание отдельного участка;
- положительный анализ на ревматические пробы;
- затрудненность жевательной функции и разговора.
Как влияет на состояние зубов?
Бактерии, содержащиеся в полости рта, начинают процесс разрушения зубной эмали. Дойдя до пульпы, микроорганизмы проникают через корневой канал зуба к десне, образуя гранулему — мешочек с серозно-гнойной жидкостью. Иммунная система активизируется, чтобы подавить воспалительный процесс, наслаивая на гранулему защитные ткани. Со временем, наслоение перерастает в кисту. Костные структуры при этом разрушаются, освобождая место под кистозный нарост. Тот же процесс происходит с ревматоидным артритом. Достаточно 4—5 кариозных зубов в запущенном состоянии и иммунный ответ будет обращен на разрушение собственных тканей и структур. Существуют отличительные черты ревматоидного артрита, влияющие на зубной ряд:
- разрушение головок височно-нижнечелюстного сустава, провоцирующие кисты, эрозии, остеомиелиты;
- начало процесса деформации костных тканей;
- полное или частичное разобщение верхнего и нижнего зубных рядов;
- нижняя челюсть искривляется вбок, межзубный зазор доходит до 6 мм;
- нарушение секреции и болезненность околоушной железы;
- воспаление тройничного нерва;
- слабая чувствительность лицевых нервов и слизистой рта.
При активной фазе ревматоидных болезней степень нарушений может развиться в краткий период за 2—3 мес.
- правильная диагностика;
- чистка и пломбирование каналов;
- своевременность хирургических процедур;
- удаление зубов, не подлежащих лечению;
- устранение очагов инфекции.
Имплантация зубов при ревматоидном артрите
Имплантантом называют материал, который вводится хирургическим путем в кость и является заменой одного или нескольких отсутствующих зубов. Процесс приживления зависит от иммунной системы организма и занимает 3—4 месяца на нижней челюсти и 6—9 — на верхней. При установке штифта сверху, возможно наращивание искусственных костных материалов с целью увеличения костного пространства, необходимого для установки. При ревматоидных болезнях и артрите имплантация зубов возможна в следующих случаях:
- кость не разрушена;
- расстояние костных структур от начала десны и до дна гайморовой пазухи не менее 4 см;
- отсутствуют серьезные заболевания.
Как проводится?
Хирург-имплантолог после изучения истории заболеваний и осмотра полости рта, отправляет пациента на рентгенографию или ортопантомограмму с целью изучения высоты кости и отсутствия воспалений или дефектов мягких тканей. Если нет противопоказаний к проведению операции, вводится анестезия и делается разрез десны, отворачивается лоскут ткани, высверливается в кости углубление для импланта. Специальным ключом вкручивается имплантируемый штифт, лоскут укладывается на место, и накладываются швы, которые снимаются через 7 дней. Изготавливается коронка, и через 3—9 месяцев после приживления, устанавливается. Возможно использование временной коронки для немедленной нагрузки на челюсть. Пациента в этом случае не беспокоят зубные боли и он не чувствует никакого дискомфорта от пустого межзубного пространства.
Противопоказания
Нельзя устанавливать импланты при следующих заболеваниях:
- патология иммунной системы;
- болезни костных структур;
- непереносимость анестезии;
- заболевания крови;
- опухоли и предраковые состояния;
- неправильный прикус;
- эндокринные и сердечно-сосудистые недуги;
- патология височно-нижнечелюстного сустава.
Однако это неполный список, так как причин много, даже банальный стоматит является противопоказанием. Все зависит от индивидуального случая и перенесенных острых или хронических недугов. Пользу и вред операции определяет только хирург-имплантолог. Предотвратить и стабилизировать процесс разрушения мягких тканей и костных структур, может исключительно комплексное лечение ревматоидных заболеваний и их профилактика.
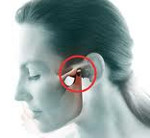
Артрит ВНЧС - это воспалительное (инфекционное или неинфекционное) заболевание сустава, соединяющего нижнюю челюсть с височной костью черепа. В острой стадии артрит ВНЧС протекает с резкой болью в области пораженного сустава, отдающей в ухо и висок; припухлостью и гиперемией кожи над суставом; невозможностью полного смыкания зубных рядов и ограничением открывания рта; общей температурной реакцией. Диагностика артрита включает анализ анамнестических сведений, пальпацию области сустава, проведение рентгенографии и КТ ВНЧС. В лечении артрита ВНЧС применяются иммобилизация челюсти, антибиотики, НПВС, хондропротекторы, внутрисуставные инъекции кортикостероидов, физиотерапия, миогимнастика.

- Классификация артрита ВНЧС
- Причины артрита ВНЧС
- Симптомы артрита ВНЧС
- Диагностика артрита ВНЧС
- Лечение артрита ВНЧС
- Прогноз и профилактика артрита ВНЧС
- Цены на лечение
Общие сведения
Артрит ВНЧС – острое или хроническое воспаление структурных элементов височно-нижнечелюстного сустава, сопровождающееся нарушением его функции. В общей структуре заболеваний ВНЧС артриты составляют 6-18 % и статистически чаще встречаются у лиц молодого и среднего возраста. С учетом этиологии и течения артрита ВНЧС, его лечение может входить в сферу компетентности стоматологии, травматологии, ревматологии.
ВНЧС является парным сочленением, образованным височной и нижнечелюстной костями и обеспечивающим движение нижней челюсти. Основные элементы височно-нижнечелюстного сустава включают суставную головку нижней челюсти, нижнечелюстную ямку височной кости, суставной диск, суставной бугорок, суставную капсулу и связочный аппарат. В начальной стадии воспаление захватывает капсулу сустава и периартикулярные ткани. В дальнейшем воспалительный процесс распространяется на синовиальную оболочку, суставные поверхности и участки костной ткани, сопровождаясь разволокнением и расплавлением хряща, формированием соединительной ткани в полости сустава. Исходом артрита височно-нижнечелюстного сустава могут являться мышечные контрактуры, деформирующий артроз, фиброзный или костный анкилоз ВНЧС.

Классификация артрита ВНЧС
С учетом причин, лежащих в основе воспалительного процесса, различают инфекционные и неинфекционные артриты ВНЧС. В свою очередь, инфекционные артриты ВНЧС делятся на неспецифические и специфические (туберкулезный, сифилитический, гонорейный, актиномикотический и др.). Артриты ВНЧС неинфекционного генеза могут быть травматическими, ревматоидными, реактивными по происхождению.
Артрит ВНЧС может иметь острый или хронический характер течения; при этом острая стадия может сопровождаться серозным или гнойным воспалением.
Причины артрита ВНЧС
При инфекционных артритах попадание возбудителей в полость ВНЧС может происходить гематогенным, контактным или прямым путем. Гематогенный занос инфекции в ткани сустава возможен при скарлатине, кори, ангине, дифтерии, тифе, сальмонеллезе, бруцеллезе, гонорее, туберкулезе, сифилисе, актиномикозе и др.
Контактное инфицирование ВНЧС может наблюдаться при гнойном паротите, среднем отите, мастоидите, остеомиелите нижней челюсти или височной кости, фурункуле наружного слухового прохода, абсцессе и флегмоне околоушно-жевательной области. Прямое попадание инфекции чаще всего связано с пункцией ВНЧС, переломом нижней челюсти, огнестрельным ранением и пр.
Реактивные артриты ВНЧС являются асептическими по своей сути (возбудители заболевания в пораженном суставе отсутствуют), но имеющими прямую патогенетическую связь с перенесенной инфекцией. Реактивный артрит ВНЧС может развиться на фоне хламидиоза, уреаплазмоза, краснухи, вирусного гепатита, энтерита, менингококковой инфекции и др.
При ревматоидном артрите поражение ВНЧС происходит одновременно с другими суставами (коленными, тазобедренными, плечевыми, мелкими суставами кистей и стоп и др.) или вскоре после них. Острый травматический артрит ВНЧС может быть связан с механическим повреждением сустава при ушибе, ударе в челюсть, чрезмерном открывании рта; часто сочетается с гемартрозом. При инфекционном и травматическом поражении, как правило, воспаление ВНЧС носит односторонний характер; при ревматизме – двусторонний.
Симптомы артрита ВНЧС
Ведущим симптомом в клинике острого артрита ВНЧС выступает резкая боль в области сустава, которая усиливается при попытке открыть рот или выполнить движение челюстью. Как правило, боль носит локальный, пульсирующий характер, однако нередко может иррадиировать в язык, ухо, затылок, висок. При артрите ВНЧС больной может приоткрыть рот не более чем на 5-10 мм; при попытках открыть рот происходит смещение нижней челюсти в больную сторону. В проекции пораженного височно-нижнечелюстного сустава определяется гиперемия кожных покровов, отек мягких тканей, болезненность при пальпации. При скоплении в полости сустава серозного экссудата больные жалуются на ощущение распирания в челюсти, невозможность плотно сомкнуть зубы.
Гнойный артрит ВНЧС протекает с явлениями лихорадки, образованием в области сустава плотного инфильтрата, гиперестезией и гиперемией кожи. Больные предъявляют жалобы на острую локальную болезненность, снижение слуха, приступы головокружения. При осмотре выявляется сужение наружного слухового прохода. Возможно формирование абсцессов, вскрывающихся в околоушную область или наружный слуховой проход.
При хроническом артрите ВНЧС болевые ощущения проявляются в меньшей степени; ведущими жалобами выступают тугоподвижность сустава различной степени выраженности, ощущение скованности в суставе, глоссалгия, шум в ушах. Амплитуда открывания рта составляет 2-2,5 см; при движениях челюсти отмечается хруст и щелканье в суставе. Деформация суставной головки и кортикальной пластинки впадины при хроническом воспалении могут приводить к подвывиху и вывиху нижней челюсти.
Ревматический артрит ВНЧС протекает с множественными артралгиями, явлениями полиартрита, лихорадкой; при этом у больных могут обнаруживаться приобретенные пороки сердца. При лабораторном обследовании выявляется положительные ревматические пробы (СРБ, сиаловая, дифениламиновая и др.).
При травматическом артрите ВНЧС момент травмы сопровождается резкой болью в суставе с последующим тризмом и ограничением пассивных и активных движений нижней челюсти. Нередко при травматических повреждениях возникает разрыв связочного аппарата, кровоизлияние в сустав, что в дальнейшем приводит к анкилозированию височно-нижнечелюстного сочленения.
Артриты ВНЧС специфической этиологии имеют хроническое течение. Так, при туберкулезном артрите ВНЧС нередко развиваются свищевые ходы, присоединяется вторичная бактериальная инфекция. Диагностике способствует наличие контакта с туберкулезным больным в анамнезе, положительные туберкулиновые пробы, характерные изменения в легких.
Течение гонорейного артрита ВНЧС – острое, с болями и инфильтрацией в области сустава, субфебрилитетом, интоксикацией. Для сифилитического артрита ВНЧС характерно образование гуммы в околосуставных тканях, формирование контрактуры нижней челюсти. При актиномикотическом артрите ВНЧС периодические обострения хронического процесса также приводят к развитию выраженных контрактур жевательных мышц.
Диагностика артрита ВНЧС
Основным методом верификации диагноза является рентгенография, компьютерная томография ВНЧС или КЛКТ височно-нижнечелюстного сустава. Определяющим рентгенологическим признаком острого артрита ВНЧС служит расширение суставной щели; хронического артрита - сужение суставной щели, появление краевых узуров суставной головки и суставного бугорка.
Острый артрит ВНЧС требует дифференциации с невралгией тройничного нерва, острым отитом, перикоронаритом, прочими заболеваниями, протекающими с артропатиями (подагрой, дерматомиозитом, болезнью Бехчета, болезнью Бехтерева и др.). В определении этиологии специфических артритов ВНЧС решающая роль принадлежит методам ПЦР и ИФА-диагностики.
Лечение артрита ВНЧС
Лечение любых видов артритов ВНЧС начинается с иммобилизации челюсти и обеспечения покоя пораженному суставу в течение 2-3-х дней. Это достигается путем наложения пращевидной повязки на нижнюю челюсть или шины и межзубной пластинки для разобщения прикуса, назначения полужидкой диеты.
При травматических артритах ВНЧС в первые 2-3 дня показана постановка холодных компрессов, прием анальгетиков; в дальнейшем – физиотерапевтическое лечение (УВЧ, электрофорез, грязелечение, диадинамические токи), проводится миогимнастика и массаж жевательных мышц.
Терапия острых артритов ВНЧС осуществляется с помощью назначение НПВС, антибиотиков, внутрисуставных инъекций кортикостероидов, хондропротекторов, физиотерапии (лазеротерапии, магнитотерапии, ультрафонофореза, грязелечения, парафинотерапии, озокеритотерапии), иглорефлексотерапии. При гнойном артрите ВНЧС производится экстренное вскрытие и дренирование полости сустава через наружный разрез.
При хронических артритах ВНЧС важно проведение курсов массажа, лечебной физкультуры, физиотерапии, санации носоглотки и полости рта, рационального протезирования зубов. Лечение специфических и ревматических артритов ВНЧС проводится соответствующими специалистами с учетом основного заболевания.
Прогноз и профилактика артрита ВНЧС
Артрит ВНЧС является серьезным заболеванием, требующим немедленного обращения к врачу. Исход острых инфекционных и травматических артритов обычно благоприятный; хроническое воспаление ВНЧС часто заканчивается формированием костного анкилоза, требующего сложного хирургического лечения.
Предупреждение артрита ВНЧС предполагает своевременную санацию хронических гнойных очагов и лечение острых инфекционных заболеваний, недопущение травмирования сустава, профилактику и ликвидацию специфических инфекций.
- Аритмология
- Компьютерная томография
- Магнитно-резонансная томография (МРТ)
- Функциональные методы диагностики
- Эндоскопия
- Биопсия
- Лабораторная диагностика
- Аритмология
- Гастроэнтерология
- Гематология
- Гинекология
- Дерматовенерология
- Кардиология
- Неврология
- Нефрология
- Онкология
- Оториноларингология
- Офтальмология
- Ревматология
- Сердечно-сосудистая хирургия
- Стоматология
- Терапия
- Травматология
- Урология
- Флебология
- Хирургия
- Эндокринология
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Ревматоидный артрит (РА) - хроническое воспалительное заболевание суставов неизвестной этиологии, имеющее разнообразное клиническое течение, характеризующееся прогрессирующей деструкцией синовиальных суставов с деградацией хряща и кости.
Пик начала заболеваемости приходится между 45-65 годами, встречается в 2-3 раза чаще у женщин. При несвоевременном или неадекватном лечении около 30% пациентов становятся нетрудоспособными в течение первых 10 - ти лет заболевания.
Генетическая (наследственная) предрасположенность, инфекции - вирусы паротита, кори, гепатита В, герпеса. Пусковым фактором развития заболевания может послужить - переохлаждение, гиперинсоляция (солнечные лучи), интоксикация, эндокринная патология, стрессы и т.д.
Патогенез
В норме иммунная система человека продуцирует антитела (белки), которые помогают бороться организму, разрушать вирусы, бактерии и другие чужеродные вещества. При ревматоидном артрите иммунная система вырабатывает антитела против здоровых клеток и тканей собственного организма, они называются аутоантителами ("ауто" - свои собственные). При артрите возникает воспаление внутри сустава: синовиальная оболочка утолщается, что может привести к припуханию сустава. Припухшая синовиальная оболочка превращается в плотную массу, именуемую "паннус". По мере роста "паннуса" начинает повреждаться суставной хрящ, что приводит к ослаблению мышц, связок и сухожилий. На фоне сохраняющегося воспаления происходит разрушение костей, формирующих сустав. При тяжелом РА, дистальные отделы костей могут приходить в контакт и частично соединяться, вызывая так называемый анкилоз, при котором сустав начинает терять свою функцию. Могут формироваться стойкие деформации (так называемые - "бутоньерка", "лебединая шея"), снижается функциональная способность пациента и его качества жизни.
Клиническая картина

РА характеризуется симметричными артритами (припухлость, болезненность, покраснение, локальное повышение температуры) мелких суставов, чаще кистей и стоп, также могут поражаться крупные суставы. Характерна симметричность поражения, суставные боли покоя. Утренняя скованность больше часа, общая утомляемость, недомогание. Возможно повышение температуры до субфебрильных цифр.
При РА могут поражаться внутренние органы (почки, легкие, печень, селезенка). Развивается плеврит (воспаление плевры), у 30% пациентов могут возникать ревматоидные узелки в легких. До 25% пациентов, страдающих РА, могут иметь подкожные ревматоидные узелки (уплотнения под поверхностью кожи), как правило, располагающиеся на сгибательных поверхностях суставов. Формируется остеопороз костей рядом с пораженными суставами. У примерно у трети пациентов, страдающих РА, развивается сухость слизистой глаз и ротовой полости. Это состояние именуется синдромом Шегрена. У данных пациентов может быть поражение сердца в виде перикардита - воспаления сердечной сумки. В целом, все пациенты, страдающие РА, имеют риск сердечно-сосудистых событий в два раза выше в сравнение с пациентами, не имеющими данного заболевания. В 25-30% случаев РА развивается анемия, а у менее 5% пациентов, развивается синдром Фелти (увеличение селезенки и низкий уровень лейкоцитов). Следует отметить, что пациенты с РА подвержены повышенному риску развития инфекций. Осложнениями ревматоидного артрита могут быть остеопороз (снижение минеральной плотности костной ткани и как исход данного состояния - перелом), вторичный остеоартроз (дегенеративные изменения сустава), нестабильность шейного отдела позвоночника, системный атеросклероз.

Диагностика ревматоидного артрита
Диагноз ставится врачом-ревматологом.
Основанием для постановки такого диагноза являются следующие симптомы:
- жалобы пациента (на утреннюю скованность более 1 часа, характерный суставной синдром);
- наличие припухлости суставов, которые сохраняются в течение 6 недель и более;
- данные лабораторных анализов (клинический анализ крови и СОЭ, титр С-реактивного белка, ревматоидного фактора, антител к циклическому цитрулиновому пептиду);
- данные УЗИ либо МРТ суставов (если это необходимо врачу на ранней стадии заболевания);
- ренгенография суставов.
Лечение
Все пациенты, страдающие РА, должны наблюдаться и лечиться только у ревматолога. Задержка терапии на 12 месяцев значительно снижает вероятность благоприятного прогноза данного заболевания. Если диагноз РА не вызывает сомнений, назначаются базисные противоревматологические препараты (БПРП). Препаратом выбора во всем мире является метотрексат. Данная терапия сдерживает болезнь, предотвращает костные деформации, улучшает качество жизни пациентов и прогноз заболевания. Также используются такие препараты как лефлуномид (арава), сульфасалазин, гидроксихлорохин. Выбор препарата определяет только врач-ревматолог индивидуально для каждого пациента с учетом степени активности заболевания, сопутствующей патологии, переносимости и эффективности предыдущей терапии. Лечение БПРП проводится неопределенно долго, иногда пожизненно, с целью предотвращения прогрессирования и сдерживания заболевания, поддержания ремиссии либо низкой активности болезни. В отдельных случаях, при высокой активности болезни, тяжелом течении заболевания, невозможности, по ряду причин, приема высоких адекватных доз БПРП врач-ревматолог может назначить глюкокортикостероидные препараты (ГКС), которые обладают мощным и быстрым противовоспалительным эффектом. В случае неэффективности, плохой переносимости БПРП, наличия факторов риска неблагоприятного прогноза РА принимается решение по назначению пациенту генно-инженерных биологических препаратов (ГИБП). Эффективность и переносимость данной терапии оценивает врач-ревматолог, он же определяет ее длительность. Помимо медикаментозных методов терапии пациенты, страдающие РА, обязаны ежедневно выполнять лечебную физкультуру (ЛФК), которая не противопоказана даже при высокой активности заболевания. Начать выполнять ЛФК пациент может в группе или индивидуально с инструктором, а потом продолжить самостоятельно в домашних условиях. Пациентам с РА вне активности заболевания, также показаны различные методы физиотерапии, массаж пораженных конечностей, гидротерапия — ванны, душ и т.д.
На поздних стадиях заболевания при неадекватной либо поздней терапии, при агрессивном течении болезни иногда необходимы хирургические методы лечения, восстанавливающие функцию конечностей. Видами хирургической коррекции при РА являются - синовэктомия (удаление синовиальной оболочки пораженного сустава), реконструктивные операции на костях, связках, сухожилиях крупных и мелких суставов (пластика), а также эндопротезирование.
В Клинике высоких медицинских технологий им. Н. И. Пирогова при подозрении на РА пациенты после осмотра врача-ревматолога могут пройти полное обследование , включая все лабораторные тесты, Rg суставов, при необходимости МРТ суставов и другие методы исследования внутренних органов при наличии показаний. Ревматолог назначит адекватную терапию и в последующем будет осуществляться оценка эффективности и переносимости лечения, динамическое наблюдение за пациентом. Также в нашем учреждении пациенты могут получить консультацию физиотерапевта и врача ЛФК, и пройти при наличии показаний и отсутствии противопоказаний различные виды физиолечения, массажа и т. д. После квалифицированной консультации ортопеда-травматолога совместно с ревматологом и врачами других специальностей пациентам, с учетом показаний к оперативному лечению суставов, выполняются различные виды оперативных вмешательств.
Читайте также:


