Стержни для переломов костей
Переломы бедра
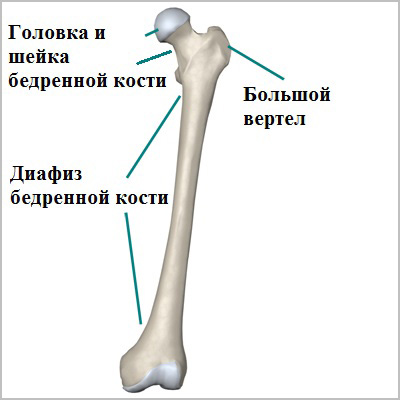
Бедренная кость — одна из самых крупных и прочных костей в организме. Верхний или проксимальный отдел бедренной кости образует тазобедренный сустав. Нижний или дистальный отдел бедренной кости формирует коленный сустав. Средняя часть кости называется диафизом. Для того чтобы произошел перелом бедренной кости требуется очень большая сила.
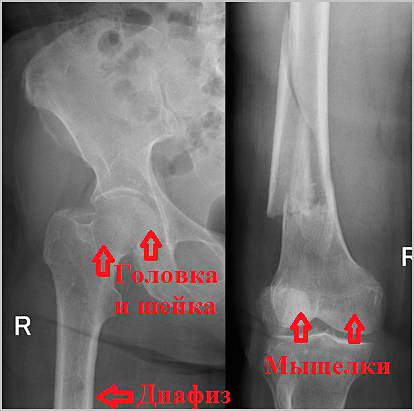
У молодых пациентов наиболее распространенная причина переломов бедра — это высокоэнергетичная травма (ДТП, падение с высоты). Кость у пожилых пациентов в основном ослаблена остеопорозом в связи с чем перелом бедра у данной группы пациентов может быть обусловлен даже не большой травмой или при падении с высоты роста.
- Переломы проксимального отдела бедра локализуются в области верхнего конца бедренной кости в непосредственной близости с тазобедренным суставом и включают в себе переломы головки и шейки бедренной кости, а также вертельные переломы.
- Переломы в средней части кости называются диафизарными. Переломы диафиза бедренной кости являются результатом очень тяжелой травмы, часто множественной или сочетанной.
- Переломы мыщелков бедренной кости — это переломы в области дистального отдела бедренной кости, чуть выше коленного сустава. Эти переломы часто внутрисуставные и связаны с повреждение хряща коленного сустава.
Бедренная кость самая крупная и прочная из костей организма человека. Средняя или центральная часть бедренной кости называется диафизом. Диафиз бедренной кости обеспечивает основную опорную функцию для всего организма человека.
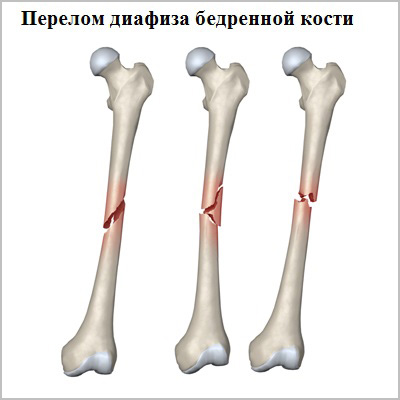
Для того чтобы произошел перелом диафиза бедренной кости требуется очень большая сила. У молодых пациентов наиболее распространенная причина перелома — это дорожно-транспортное происшествие или падение с высоты. Кость у пожилых пациентов в основном ослаблена остеопорозом или опухолями, в связи с чем перелом может быть обусловлен даже небольшой травмой.
Перелом диафиза бедренной кости является очень тяжелой травмой, которая нарушает функцию всей нижней конечности. Лечение переломов бедренной кости почти всегда хирургическое.
Подходы к хирургическому лечению переломов диафиза бедренной кости значительно изменились в последнее время.
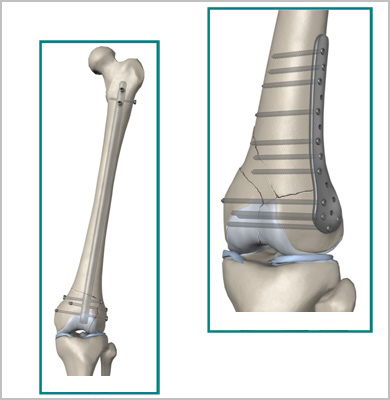
Большое распространение получили малоинвазивные методики операций на бедре, когда во время операции производится закрытая репозиция (установка) кости и осколков в правильное положение, а соединение их осуществляется путем введения фиксаторов через небольшие проколы кожи. Тем самым не нарушается целостность и соотношение мягких тканей в области перелома, достигается более ранее восстановление после травмы, снижаются сроки нахождения в больнице, уменьшается риск развития осложнений.
Операция позволяет уже на следующий день поставить больного на ноги, не требует дополнительной иммобилизации в гипсе в послеоперационном периоде.
Для лечения переломов используется различные разновидности фиксаторов. Например, блокируемые интрамедуллярные стержни используются при переломах диафиза бедренной кости и позволят достигнуть стабильной фиксации при минимальной травме мягких тканей. Рубцы после подобных операций настолько маленьких размеров, что заметить их не всегда удается даже специалисту.
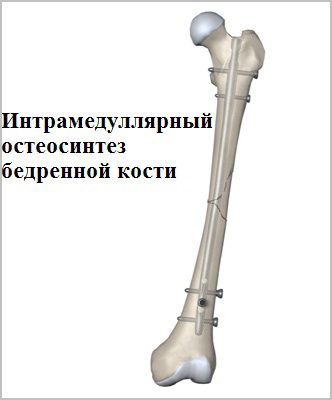
Пластины чаще всего используются при переломах вблизи суставов. Современные пластины также можно проводить в зону перелома без больших разрезов, подкожно.
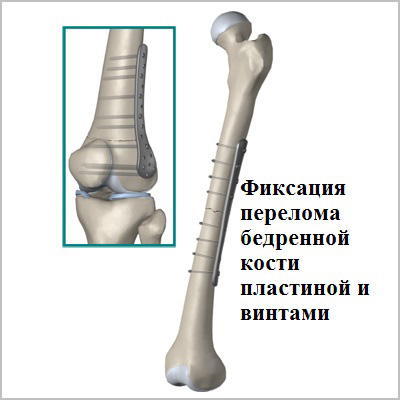
Абсолютным показанием к операции являются открытые переломы. В таких случаях на первом этапе мы стабилизируем переломы бедра с помощью аппаратов внешней фиксации. По заживлению ран вторым этапом мы удаляем аппарат и производим окончательную фиксацию интрамедуллярным стержнем.
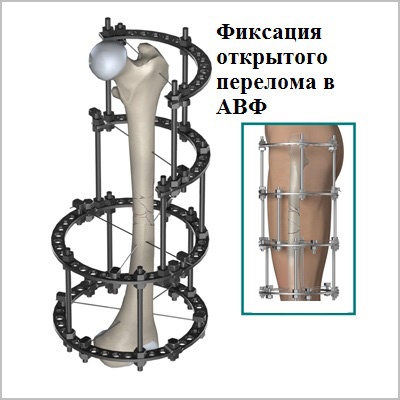
При таком малоинвазивном подходе не нарушается питание в зоне перелома, тем самым вероятность осложнений значительно уменьшается, а также что немаловажно достигается отличный косметический эффект.
Сращение диафиза кости у взрослого занимает много времени. Через шесть недель на рентгене можно увидеть первые признаки костной мозоли. Через 3 месяца прочность кости в области перелома достигает до 80 процентов от исходной. Полная консолидация и перестройка кости может занять до нескольких лет. Переломы бедра в области коленного и тазобедренного сустава срастаются быстрее.
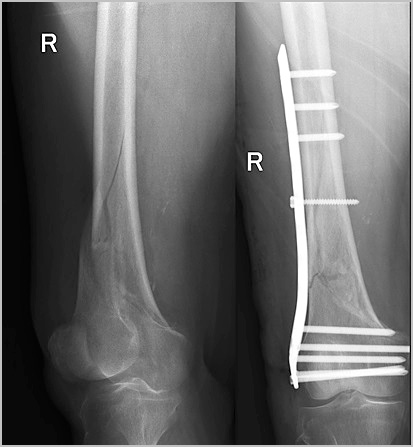
После того как перелом сросся, можно задуматься об удалении металлофиксатора хотя это и является необязательным. В некоторых случаях металлофиксатор может вызывать дискомфорт, ощущение болезненности. Обычно стержни и пластины с бедренной кости удаляются не ранее чем через 2 года, при наличии рентгенологических признаков консолидации перелома.
В нашей клинике мы можем предложить Вам специально разработанные металлоконструкции для фиксации переломов бедренной кости, изготовленные из различных материалов, а также подобрать наиболее подходящий в Вашем конкретном случае. Результат операции в большой степени зависит не только от качества импланта, но и от навыка и опыта хирурга. Специалисты нашей клиники имеет опыт лечения нескольких сотен переломов данной локализации в течении более 10 лет.
Мы применяем только минимально инвазивные методики операций на бедре. Пациенты, которым выполнялась операция в условиях нашей клиники, возвращаются к двигательной активности уже на следующий день после операции.



Владельцы патента RU 2372870:
Изобретение относится к медицине. Блокируемый стержень для лечения переломов длинных костей выполнен из металла полым внутри и имеет в проксимальной части 2 отверстия под винты для блокировки, резьбу для присоединения направителя на торце проксимальной части. На его дистальной части нанесено гидроксиапатитовое покрытие, а внутри расположены металлические шарики, диаметр которых меньше внутреннего диаметра полого стержня. Изобретение обеспечивает уменьшение количества инцизий и травматизации мягких тканей и кости в дистальном отделе. Металлические шарики в полости стержня создают вибрацию при ходьбе, благодаря чему усиливается регенерация и разрастание эндооста, что способствует лучшему дистальному блокированию стержня в кости и уменьшению сроков консолидации перелома. 2 ил., 1 табл.
Изобретение относится к медицине, в частности к ортопедии и травматологии, и предназначено для лечения диафизарных переломов длинных костей.
Распространены стержни для лечения диафизарных переломов длинных костей с помощью погружных интрамедуллярных конструкций типа стержня Богданова и др. [Травматология и ортопедия: Учебник для студентов высших учебных заведений // Кавалерский Г.М., Силин Л.Л., Гаркави А.В. и др. Под ред Кавалерского. Г.М. - М.: Издательский центр "Академия", 2005. С. 90-91]. Существенными недостатками данного стержня являются;
- инвазивность и травматичность вмешательства при установке стержня - необходимость открытой репозиции перелома с последующим остеосинтезом стержнем;
- риск возникновения инфекционных осложнений;
- вероятность миграции металлоконструкции, т.к. последняя никак не закрепляется в кости.
Наиболее близким к предлагаемому нами блокируемому стержню для лечения диафизарных переломов длинных костей является интрамедуллярный штифт с блокированием [Травматология и ортопедия: Учебник для студентов высших учебных заведений // Кавалерский Г.М., Силин Л.Л., Гаркави А.В. и др. Под ред. Кавалерского Г.М. - М.: Издательский центр "Академия", 2005. С.91; Сувалян М.А. Вестник травматологии и ортопедии им. Н.Н.Приорова. - 2002. - №1. - С. 40-43]. Стержень представляет собой штифт, блокируемый в кости посредством 2 винтов в проксимальной части и 2 винтов в дистальной части при помощи присоединяемого к проксимальной части штифта направителя. Штифт имеет соответствующие отверстия под винты и резьбу для присоединения направителя на дистальном торце. Однако недостатками данного способа являются:
- травматичность - необходимость оперативного вмешательства с произведением минимум 3 разрезов (для введения штифта, для проксимального и для дистального блокирования штифта);
- риск развития инфекционных осложнений из-за необходимости произведения минимум 3 разрезов;
- сложности с дистальным блокированием даже при наличии ЭОП, так как в процессе операции неминуемо возникает нарушение нужного соотношения между осью конечности и направителя.
Нами впервые предложена конструкция стержня для лечения диафизарных переломов длинных костей, представляющая собой штифт только с проксимальным блокированием винтами, которое осуществляется благодаря 2 отверстиям в проксимальной части штифта. На торце проксимальной части стержня имеется внутренняя резьба для присоединения направителя. Штифт покрыт в дисталъной части биологически активным остеоинтеграционным покрытием, нанесенным методом плазменного напыления. Полость штифта заполнена шариками из нержавеющей стали, диаметр которых меньше внутреннего диаметра полого стержня. Количество шариков соответствуют заполнению 1/2 полости стержня.
На поверхности такого имплантата формируется тонкий биологически активный слой толщиной 200 мкм с определенной пористой структурой, морфологией поверхности, адгезионно-когезионными свойствами. При введении в костную ткань таких имплантантов происходит эффективное прорастание кости в поры покрытия, или, точнее, в процессе заживления происходит интеграция пористого порошкового тонкого слоя, например, гидроксиапатитовой керамики или другой композиции на компактной основе с живой тканью. Это обеспечивает прочное и длительное закрепление имплантата и нормальное функционирование его в организме. На титановую основу имплантата с помощью технологии плазменного напыления наносится переходный слой из порошка титана, а затем слой биологически активной керамики. Благодаря распределению керамики по пористой структуре металла достигается прочное сращивание с костной тканью реципиента, а также химикофизиологическая стабильность, что позволяет рассматривать данную систему как идеальную для внутрикостной имплантации [Современные проблемы имплантологии: Тезисы докладов 4-й международной конференции 25-27 мая 1998 года. - Саратов, 1998. // Сукачев В.А. Операции в стоматологии. М., "Знание" // Внутрикостные стоматологические имплантаты. Конструкции, технологии, производство и применение в клинической практике. / В.Н. Лясников, Л.А.Верещагина и др. / Под ред. В.Н.Лясникова, А.В.Лепилина. - Саратов: Изд-во Саратовского ун-та, 1997 // Новые концепции в технологии, производстве и применении имплантатов в стоматологии: Тезисы докладов международной конференции 15-18 июня 1993 г. Саратов, 1993]. Металлические шарики, находящиеся в полости стержня, заполняют его не полностью и имеют диаметр меньше внутреннего диаметра полого стержня, что позволяет им свободно перемещаться внутри стержня. Вибрация, создающаяся металлическими шариками внутри стержня при ходьбе, положительно влияет на образование костной мозоли в месте перелома и разрастание эндооста, что способствует лучшему блокированию штифта в кости. Подробно процесс влияния вибрации на остеогенез описан в патентах РФ на изобретение №2315570 и №2315580.
Предложенный стержень изображен на фиг.1, где указано: 1 - металлический стержень, 2 - гидроксиапатитовое покрытие в его дистальной части, 3 - отверстия для блокирующих винтов в проксимальной части, 4 - резьба для присоединения направителя, 5 - металлические шарики, заполняющие стержень на половину объема.
На фиг.2 изображено: 1 - полость внутри стержня, 2 - металлические шарики, заполняющие полость стержня наполовину внутреннего объема и имеющие диаметр меньше внутреннего диаметра стержня.
Предложенный нами блокируемый стержень для лечения диафизарных переломов длинных костей применяется следующим образом. Для остеосинтеза использовали блокируемый интрамедуллярный штифт, покрытый в дистальной части гидроксиапатитом методом плазменного напыления, в проксимальной части имеющий 2 отверстия для блокировки винтами и инструменты для их введения. Внутри стержень заполнен металлическими шариками, заполняющими его на половину внутреннего объема. Длину штифта подбирали путем измерения соответствующего сегмента на здоровой конечности.
В условиях операционной осуществляли укладку больного на операционном столе. Затем с соблюдением правил асептики-антисептики под общим обезболиванием производили разрез кожи в проекции проксимального метафиза кости. Разводили мышцы по ходу волокон. В костномозговой канал в проксимальной части кости вводили сверло-направитель. При помощи канюлированного сверла через сверло-направитель вскрывали костномозговой канал. Далее вводили штифт, дистальная часть которого была покрыта гидроксиапатитным остеоинтеграционным покрытием с фиксированным на нем направляющим устройством для проксимального блокирования до места перелома, осуществляли репозицию отломков и вводили штифт в костномозговой канал дистального отломка. По достижении остеосинтеза производили проксимальное блокирование штифта. Рентген-контроль. Раны послойно ушивали. На послеоперационные раны накладывали асептические повязки.
За счет гидроксиапатитового покрытия и металлических шариков внутри полого стержня, способствующих разрастанию эндооста, не производится дистального блокирования стержня в кости шурупами.
Средняя продолжительность оперативного вмешательства составляла 60 мин, в отличие от оперативного лечения при помощи штифта с проксимальным и дистальным блокированием винтами, продолжительность которого составляет около 80 мин. Ввиду незначительной кровопотери переливания компонентов крови не проводилось.
Под нашим наблюдением находилось 25 пациента в возрасте от 18 лет до 65 лет с переломами длинных костей конечностей. Распределение по нозологиям представлено в таблице 1. В зависимости от вида проводимого лечения нами были выделены две группы пациентов.
| Таблица 1. | ||
| Диагноз | Количество пациентов | |
| I группа | II группа | |
| Перелом диафиза бедренной кости в с/3 | 5 | 4 |
| Перелом диафиза большеберцовой кости в н/3 | 4 | 4 |
| Перелом плеча в н/3 | 4 | 4 |
| Количество пациентов | 13 | 12 |
I группа пациентов получала лечение по предложенному нами способу. II группе пациентов выполняли лечение по известной методике [Сувалян М.А. Вестник травматологии и ортопедии им. Н.Н. Приорова. - 2002. - №1. - С. 40-43].
В процессе лечения нами проводился мониторинг клинической и рентгенологической картин. Сроки сращения переломов в I группе больных меньше на 30% по сравнению со сроками сращения переломов во 2-й группе.
В процессе лечения осложнений не наблюдалось, получен хороший анатомо-функциональный результат лечения.
Преимущества предлагаемого устройства - стержня с гидроксиапатитным остеоинтеграционным покрытием, нанесенным методом плазменного напыления, имеющим внутри полость, заполненную металлическими шариками, создающими вибрационный эффект, для проведения закрытого остеосинтеза переломов длинных костей - состоят в том, что:
- уменьшается количество инцизий и травматизация мягких тканей и кости в дистальном отделе;
- снижается риск инфицирования;
- не производится дополнительного рассверливания костномозгового канала, травмирующего эндоост, внутреннюю кортикальную пластинку;
- сокращается время оперативного вмешательства за счет того, что не производится дистальная блокировка штифта;
- металлические шарики в полости стержня создают вибрацию при ходьбе, благодаря чему усиливается регенерация и разрастание эндооста, что способствует лучшему дистальному блокированию стержня в кости и уменьшению сроков консолидации перелома.
Блокируемый стержень для лечения переломов длинных костей, выполненный из металла, полый внутри, имеющий в проксимальной части 2 отверстия под винты для блокировки, резьбу для присоединения направителя на торце проксимальной части, отличающийся тем, что на его дистальной части нанесено гидроксиапатитовое покрытие, а внутри расположены металлические шарики, диаметр которых меньше внутреннего диаметра полого стержня.
Ну что, спортик, как потренировался? Не плохо? Рад слышать! Пока есть время на восстановление, я расскажу об одной теме, которую затронули мои читатели в своих сообщениях — речь о конструкциях, применяемых в травматологии и ортопедии. Поясню: где какие применяются, нужно ли их удалять и когда лучше оставить на месте. Итак, поехали.
Наружный остеосинтез
Сегодня о конструкциях, применяемых для остеосинтеза; так называют операции, цель которых сращивание сломанной кости. Остеосинтез бывает наружный и погружной. Наружный — внеочаговая фиксация, применяемая в основном при лечении открытых переломов, когда есть риск нагноения раны, в случае установки туда металла, например: аппарат Илизарова, о котором слышала даже та бабка у подъезда.
Погружной остеосинтез
Нас больше интересует погружной: накостный, внутрикостный. Накостный остеосинтез — это пластины, которые кладут на место перелома и фиксируют отломки между собой с помощью винтов.
Внутрикостный остеосинтез предполагает введение в костно-мозговой канал стержней, фиксирующих отломки относительно друг друга и позволяющие их срастить.
Материалы фиксаторов
Теперь расскажу о материалах, из которых изготовлены фиксаторы. Как правило, это медицинский сплав: кобальт-хром-молибден или сплавы титана, например, BT-6. Это достаточно прочный упругий сплав, обладающий всеми необходимыми характеристиками. Но в наше время гениальнейших оптимизаций и импортозамещения появляется большое число компаний, предлагающих более дешёвые металлоконструкции, при изготовлении которых использованы другие сплавы титана, когда из них только проволоку и можно изготавливать. Порой такую пластину можно согнуть руками или даже сломать. К сожалению, мы не можем проверять каждую партию, поэтому как вы предпочитаете играть в регби в бутсах Nike или Canterbury, бороться в ги Shoyoroll, так и мы отдаем предпочтение в работе фиксаторам определённых брендов. (Пока не платят мне за рекламу, не буду их называть).
Конструкции у данных фирм стоят несколько дороже, но зато мы уверены, что они выполнят свою задачу. Ещё замечу, что современные фиксаторы позволяют выполнять мрт (магнитно-резонансную томографию) без риска для здоровья пациента. Единственное, при выполнении исследования в области установки фиксатора результат будет не информативным ввиду искажения картинки вокруг металла.
Не уснул? Начинается самое интересное.
Сращивание кости
Перелом срастается от 6 недель до 3 месяцев (а некоторые кости до 5 месяцев), пока идёт сращение, фиксатор должен выполнять свою функцию — хочу сразу оговорится пластина или штифт не сращивают, не ускоряют заживление перелома, а лишь обезвоживают отломки, что и позволяет кости срастись. Удалять металл принято не раньше, чем через год.
Считается, что именно за это время происходит перестройка кости, и она приобретает свою максимальную прочность. Но вот что я скажу: порой удалить фиксатор сложнее, чем его туда поставить. Поэтому на данный момент составлены показания к плановому удалению фиксаторов:
- болевые ощущения и чувство дискомфорта, вызываемые фиксатором;
- эстетический компонент (иногда фиксатор видно под кожей, например, на ключице);
- настоятельное требование пациента;
- требование работодателя (есть структуры, в которых человека с конструкцией в организме могут комиссовать).
- наличие инфекции в данной области;
- необходимость установки другого фиксатора или другой системы в данную область;
- миграция и поломка конструкции.
В целом металлофиксатор, выполнивший свою функцию, может быть удалён. Но иногда врач понимает, что удаление фиксатора приведёт к серьёзной травме окружающих тканей и костных структур и рекомендует фиксатор оставить.
Поэтому, железный дровосек, прежде чем удалить из себя что-то, спроси себя — мешает ли тебе это или нет. А потом проконсультируйся со специалистом. И помни: чем дольше ты носишь металл, тем сложнее его удалить.
Кому я все это говорю? Он уже банки качать ушёл…
Лечение переломов ключицы, лодыжки, надколенника, локтевого отростка, кисти, костей стопы (в том числе у детей) с применением современных методов (в том числе (!) БЕСПЛАТНО по полису ОМС) .
Достигнутую под контролем ЭОП репозицию сохраняют с помощью фиксирующих конструкций. Для проведения остеосинтеза мы применяем импланты от ведущих мировых производителей: проводим остеосинтез спицами, предизогнутыми пластинами, интрамедуллярными штифтами, позволяющими нагружать прооперированный сегмент уже через несколько суток после операции.
Лечение неправильно сросшихся переломов исключительно оперативное. Оперируют чаще всего кости верхних и нижних конечностей. Техническая сложность операции во многом зависит от сроков после травмы (чем больше времени прошло, тем сложнее) и степени имеющейся деформации конечности. Хирургическое лечение при переломах, которые неправильно срослись с незначительным функциональным нарушением, не вызывает особых трудностей. Если при срастании кость была деформирована, а ее фрагменты при этом смещены, требуется более серьезное лечение (в том числе с применением методик чрескостного остеосинтеза на аппарате Илизарова).
Мы осуществляем лечение методом остеосинтез переломов шейки бедра, бедренной кости, голени, плеча, предплечья и кисти, исправляем данным методом неправильно сросшиеся переломы.
Применение малоинвазивных методик остеосинтеза при лечении переломов без обнажения костных отломков и зоны перелома способствуют ранней активизации пациента, позволяет сократить сроки стационарного лечения. Обычно срок госпитализации в стационар составляет 2-3 суток. Проведение манипуляций под контролем ЭОПа позволяет произвести репозицию фрагментов травмированной кости особенно точно с минимальным повреждением тканей и меньшим риском развития послеоперационных осложнений. Стабильный остеосинтез позволяет в послеоперационном периоде обходиться без дополнительной гипсовой иммобилизации, что дает возможность с первых дней после операции начинать функциональное лечение и способствует более быстрому и полному восстановлению функции травмированной конечности.
Перелом лодыжки - один из самых распространенных переломов. Наши врачи имеют большой опыт лечения переломов лодыжек различной сложности. Мы проводим оперативное лечение перелома лодыжки методом остеосинтез. Операция позволяет избежать обездвиживания голеностопного сустава и начать восстановление движений в нем сразу после хирургического вмешательства.
При проведении хирургического лечения перелома костей голени мы отдаем предпочтение малоинвазивным, малотравматичным методам, позволяющим быстрее вылечить перелом ноги. Фиксация отломков осуществляется посредством современных высокотехнологичных имплантов. После операции остеосинтез не требуется внешней иммобилизации (гипса).
Большинство переломов плечевой кости лечат консервативно путем репозиции под наркозом, иммобилизации в гипсе или репозиции с последующим удержанием ее результатов вытяжением. При закрытых переломах прибегают к операции остеосинтез только в отдельных случаях, если не удаётся репонировать или зафиксировать фрагменты. Для фиксации отломков используют стержни, винты или пластины.
Подавляющее большинство переломов шейки бедра подлежат хирургическому лечению. В случае неэффективности проведения остеосинтеза (фиксации отломков шейки бедренной кости) производят замену сустава на искусственный (часто в пожилых людей). Данная операция называется эндопротезированием тазобедренного сустава.
После восстановления и консолидации костной мозоли (примерно через 1 год) в большинстве случаев необходимо удаление металлофиксатора (пластин, спиц, штифтов, используемых для фиксации перелома). Это плановая операция, которую можно выполнить в нашей клинике. Удаление металлоконструкции после остеосинтеза является менее травматичным вмешательством, чем первичная операция, и в большинстве случаев возможно без длительной госпитализации. Операцию по удалению МОС, как правило, проводят под общим обезболиванием. Обычно никаких осложнений с удалением конструкций не возникает. Разрез проводят по старому рубцу с последующим наложением косметического шва. Нахождение в стационаре после операции 1-2 дня.
В состав периферического скелета нижних конечностей входит большая и малая берцовая кость, которые выполняют опорно-механическую функцию. Особенности расположения костных структур, отсутствие прослойки соединительной ткани повышают риск нарушения целостности элементов локомоторной системы, что опасно для здоровья, и лишает возможности активно двигаться.
Переломы большеберцовой кости довольно распространенные травмы, поэтому информация о том, как провести лечебно-реабилитационные мероприятия, и в дальнейшем организовать эффективную терапию, будет актуальной для каждого.
Основные причины
Большая берцовая кость самая легкая и прочная в скелете человека (после бедренной), способна выдержать нагрузку до 1650 кг. Имеет вид длинного трубчатого образования, снаружи покрытого надкостницей. Кровеносные сосуды и нервные пучки, исходящие из фиброзной оболочки в костную ткань, обеспечивают ее иннервацию и питание.
Являясь частью своеобразного каркаса нижних конечностей, большеберцовая кость выполняет опорную и защитную функцию для внутренних органов.
Малая берцовая кость значительно тоньше, и подвергается меньшей нагрузке, основное предназначение сводится к ротации голени стопы. От нее отходит множество мышц, поэтому в результате перелома головки малоберцовой кости со смещением происходит повреждение большого объема мышечной ткани.
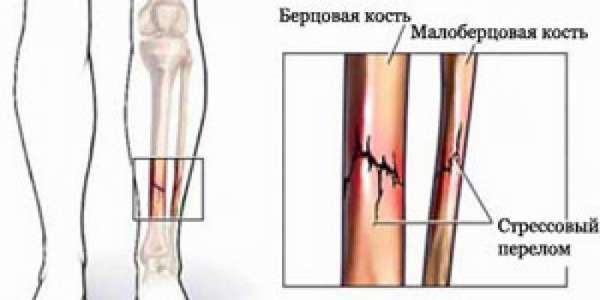
Кости нижних конечностей ежедневно испытывают мощную нагрузку, и когда составные части опорно-двигательного аппарата не справляются с заданными функциями, они разрушаются.
Чаще всего нарушение целостности костной ткани сопряжено с травматическим воздействием: сильным ударом, несчастным случаем на производстве/ в быту, падением, автодорожными авариями, спортивными занятиями. Перелом берцовой кости у ребенка, как и у взрослого, имеет определенное место травмы.
Для справки! К косвенным причинам надломов трубчатой кости относят возраст, лишний вес, дефицит кальция, болезни костей (остеогенная саркома, остеомиелит, остеопороз).
Типы переломов
В травматологии выделяют несколько классификационных форм переломов, в зависимости от тяжести и характера травмы:
- Открытый. Нарушение целостности костной структуры, в результате область перелома сообщается с внешней средой через дефицит кожных покровов.
- Закрытый. Разрушение костных структур без повреждения мягких тканей. Может быть полным/неполным, патологическим/травматическим, стабильным или со смещением отломков.
- По направлению в определенную сторону выделяют косой перелом, поперечный разлом, винтообразный перелом большеберцовой кости (тождественное название спиральный) и полифокальный (фрагментарный).
Возможны переломы одной берцовой кости или обеих структур периферического скелета голени с разным местом локализации: в проекции сочетания латеральной и медиальной лодыжки, в зоне мыщелков, межмыщелкового бугорка медиального.
Симптомы
Пациент жалуется на сильную резкую боль в проекции голени. При движении или опоре на поврежденную ногу болезненность усиливается, в дальнейшем развивается отек и гематомы.
При визуальном осмотре, создается впечатление, что конечности имеют разную длину. При открытой травме возможно кровоизлияние.
Внешне определить травму сложнее, так как видимого укорочения нижних конечностей не будет. Смещение отломков явление редкое, при пальпации трудно дифференцировать линию перелома.
Типичными признаками перелом малоберцовой кости без смещения называют:
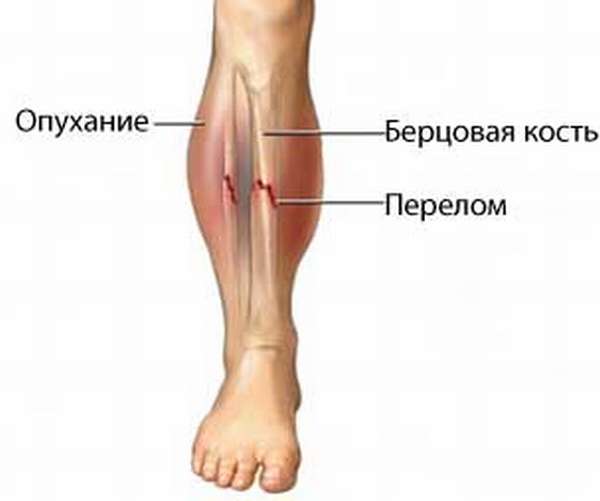
болезненные ощущения с возможной иррадиацией вголеностопный сустав, которые усиливаются при совершении движений,
При повреждении нерва наружная поверхность голени и стопы становится нечувствительной. Если задета исключительно малоберцовая кость, то пострадавший может слегка опереться на больную ногу.
Ввиду близкого расположения костной структуры к мягким тканям, существует высокий риск открытого перелома. Вне зависимости от типа травмы отчетливо пальпируются отломки кости, место их смещения относительно оси.
Визуальными критериями определения нарушения целостности являются:
резкая боль, невозможность осуществить осевую нагрузку на ногу,
Перелом эпифиза большеберцовой кости протекает с патологической подвижностью при боковых движениях конечностью, выраженным гемартрозом. При открытых ранах в месте получения травмы просматриваются отломки кости.
Для справки! При сочетании перелома малой берцовой и большой берцовой кости будет доминировать симптоматика последней.
Первая помощь
Тактика оказания помощи на догоспитальном этапе заключается в проведении комплекса мероприятий:
- При выраженном болевом синдроме предложить пострадавшему анальгезирующее средство.
- Провести иммобилизацию голени с помощью шины или подручных материалов (например, двух досок или платков).
- При открытой травме аккуратно удалить вокруг места повреждения инородные предметы, крупные загрязнения, продезинфицировать антисептиком, наложить стерильную повязку.
В случае обильного кровотечения закрепить жгут в области бедра.
Пострадавшему необходимо обеспечить покой травмированной конечности, доставить в медицинское учреждение в положении лежа.
Диагностика
Для подтверждения диагноза после первичного осмотра и выяснения обстоятельств получения перелома, доктор рекомендует выполнить рентгенологическое исследование в двух проекциях. В некоторых случаях обследование дополняют компьютерной томографией.
Для справки! Заключение ставит врач-травматолог. При подозрении на повреждение сосудов, нервов понадобится консультация сосудистого хирурга, невролога.
Терапия
При выборе тактики стационарного лечения (консервативного или оперативного) обращают внимание на уровень, характер травмы и последствия.
При переломе большой берцовой кости без смещения целостность и анатомическая локализация костных фрагментов не изменяется. Изначально врач выполняет местную анестезию, фиксирует поврежденную конечность целиком посредством гипсовой повязки.
Сколько ходить в гипсе при переломе берцовой кости? В среднем период ношения лангета варьируется от 2 до 3 месяцев, после чего еще 4-5 недель длится процесс реабилитации.
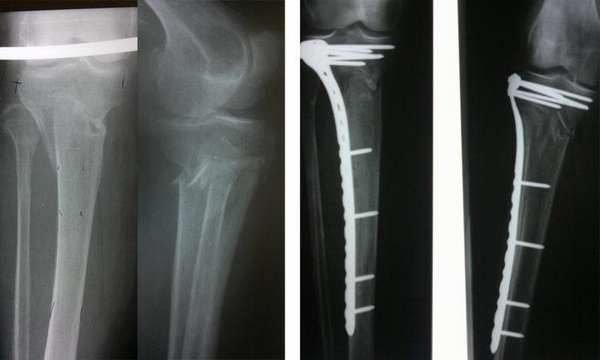
При данном виде травмирования терапевтическая тактика усложняется. Поврежденную конечность обезболивают, накладывают скелетное вытяжение. Ногу удерживают в заданном положении до момента образования первичной костной мозоли.
В процессе лечения доктор посредством рентгеновских снимков контролирует процесс формирования соединительной ткани. При благоприятном течении скелетное вытяжение отменяют через 4 недели, далее подвижность голеностопа фиксируют гипсовым лангетом на срок 2-4 месяца.
После снятия гипса делают контрольный рентгеновский снимок, назначают реабилитационные мероприятия.
Перелом заднего края большеберцовой кости, фрагментарные, открытые травмы требуют оперативного вмешательства. Обычно операцию проводят после недельного пребывания пострадавшего в стационаре, когда его состояние будет стабилизировано. На предоперационном этапе пациент находится на скелетном вытяжении.
Для справки! Перед операцией врачи выполняют всестороннее обследования с целью определения противопоказаний к хирургическому вмешательству.
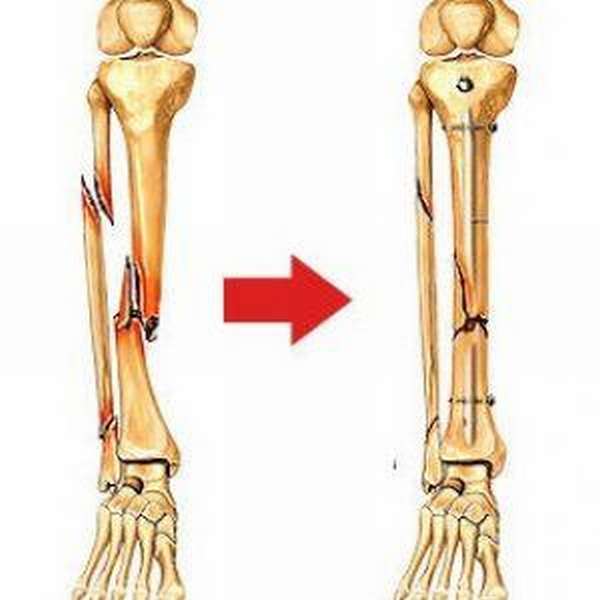
С учетом характера и уровня перелома берцовой кости используют различные металлоконструкции: стержни, пластины, шурупы, аппарат Илизарова.
Процедура требует от пациента горизонтального положения тела, и проходит в несколько этапов:
- Операционное поле (всю нижнюю конечность) обрабатывают антисептиком.
- По передней поверхности коленного сустава делают разрез кожных покровов.
- Пальпаторно определяют место введения стержня – полость костномозгового канала.
После установки проводят блокировку стержня. В зону конечного сустава монтируют дренаж, послойно ушивают рану, накладывают швы, далее асептические повязки. Завершают операцию эластичным бинтованием.
Удаление стержня целесообразно проводить, когда рентгенологическое фото демонстрирует полное сращение кости (в среднем это год-два после операции).
Перед операцией пациент пребывает на скелетном вытяжении до начала образования первичной костной мозоли. Под общей анестезией место постановки пластины очищают от кровяных сгустков, костных отломков, мягких тканей.

Далее устанавливают пластины биосовместимые с тканью (чаще титановые), фиксируют шурупами. Для контроля проводят рентген, прослойное сшивание раневой полости, накладывают гипсовой лангет.
Для вывода скопившейся крови, вдоль пластины укладывают дренаж.
Пострадавший 3-5 суток находится в лежачем положении, нога на возвышении. На 12-14 сутки снимают швы, после чего доктор разрешает передвигаться с помощью костылей. На 5 недели назначают разработку конечностей.
Для остеосинтеза берцовой кости используют шурупы, как самостоятельный метод фиксации или крепления пластин к костным структурам. Существует несколько вариаций шурупов: спонгиозные, кортикальные, стягивающие. Демонтируют фиксаторы после полного сращения кости.
Компрессионно-дистракционный аппарат пользуется особой популярностью для скрепления фрагментов костной ткани. Приспособление состоит из металлических колец, к которым крепятся спицы из нержавеющей стали, проходящие через костную ткань.
Механические стержни соединяют кольца, что позволяет изменять положение сегментов в процессе лечения.
Для справки! Недостатком методики называют наличие массивной металлоконструкции.
Вне зависимости от типа перелома пациенту проводят фармакотерапию. В лечебной тактике преимущественно используют препараты разной направленности: 
Подробнее о всех препаратах с кальцием.
Они обеспечивают нормальную роботу органов и систем, поддерживают естественные процессы роста, обмена веществ, повышают устойчивость к агрессии болезнетворных микроорганизмов.
Возможные осложнения
При грамотном проведении лечебно-реабилитационных мероприятий, правильной тактике лечения и реабилитации исход травмы чаще благоприятный.
Однако существует вероятность осложненного течения:
- нарушения целостности нервных пучков, сосудов, мышц, сухожилий, связок,
- развития ложного сустава,
- инфицирования раны,
- появления деформирующего артроза, отсекающего остеохондроза,
- инвалидности, ампутации части нижней конечности.
Пострадавший подвергается риску развития хронических болей в голени.
Реабилитация и сколько длится восстановление функции ноги
Как разрабатывать ногу после перелома берцовой кости? Мероприятия для компенсации нарушенных или полностью утраченных функций систем опорно-двигательного аппарата рекомендованы сразу после постановки гипсовой повязки. Пациент должен аккуратно шевелить пальцами, поворачивать стопу.
Тактика реабилитации подразумевает комплекс физиотерапевтических процедур:
- лечебной физической культуры,
- магнитотерапии,
- электрофореза,
- лазеротерапии.
Когда пострадавшему разрешено принимать горизонтальное положение, назначают дозированную ходьбу с использованием костылей.
Расстояние последовательно увеличивают, при этом на травмированную ногу дают щадящую нагрузку. Когда снимут гипс, пациенту разрешены занятия в бассейне, расширенные упражнения ЛФК, массаж.
Совет! Во время реабилитации после перелома большой берцовой кости важно скорректировать дневной рацион. Питание должно быть сбалансированным с акцентом на продукты с высоким содержанием кальция, витамин, клетчатки (молочную и мясную продукцию, овощи, фрукты).
Период сращения берцовой кости будет зависеть от особенностей организма, степени тяжести травмы. Восстановление функциональной активности нижней конечности займет 4-5 месяцев, дольше при открытых и фрагментарных травмах, при условии раннего возобновления двигательной активности, проведении полноценных реабилитационных мероприятий.
Заключение
Повреждения берцовой кости требуют своевременного и адекватного лечения. Обязательно при любых видах травмы обращаться за врачебной помощью, что позволит провести грамотный диагностический поиск, выбрать оптимальную терапевтическую тактику, минимизировать риск неправильного срастания костей, развития осложнений.
Читайте также:


