Стандарты диагностики лечения при грыжах

_podakcizny_h_tovarov_iz_chisla_sub_ektov_msp_predostavyat_subsidii_na_sohranenie_zanyatosti_i_vy_platu_zarplaty_460.jpg)
(1).jpg)
Об актуальных изменениях в КС узнаете, став участником программы, разработанной совместно с ЗАО "Сбербанк-АСТ". Слушателям, успешно освоившим программу выдаются удостоверения установленного образца.

Программа разработана совместно с ЗАО "Сбербанк-АСТ". Слушателям, успешно освоившим программу, выдаются удостоверения установленного образца.
Приказ Министерства здравоохранения и социального развития РФ от 4 сентября 2006 г. N 638 "Об утверждении стандарта медицинской помощи больным с грыжей брюшной полости неуточненной"
О стандартах медицинской помощи больным см. справку
В соответствии со ст. 39 Основ законодательства Российской Федерации об охране здоровья граждан от 22 июля 1993 г. N 5487-1 (Ведомости Съезда народных депутатов Российской Федерации и Верховного Совета Российской Федерации, 1993, N 33, ст. 1318; Собрание законодательства Российской Федерации, 2003, N 2, ст. 167; 2004, N 35, ст. 3607) приказываю:
1. Утвердить прилагаемый стандарт медицинской помощи больным с грыжей брюшной полости неуточненной.
2. Рекомендовать руководителям государственных и муниципальных учреждений здравоохранения использовать стандарт медицинской помощи больным с грыжей брюшной полости неуточненной при оказании скорой медицинской помощи.
| Заместитель Министра | В. Стародубов |
Категория возрастная: взрослые, дети
Нозологическая форма: грыжа брюшной полости неуточненная
Код по МКБ-10: К 46
Фаза: острое состояние
Стадия: первое обращение
Условия оказания: скорая медицинская помощь
| Код | Наименование | Частота предоставления | Среднее количество |
|---|---|---|---|
| А 01.31.009 | Сбор анамнеза и жалоб общетерапевтический | 1 | 1 |
| А 01.31.010 | Визуальный осмотр общетерапевтический | 1 | 1 |
| А 01.31.011 | Пальпация общетерапевтическая | 1 | 1 |
| А 01.31.016 | Перкуссия общетерапевтическая | 1 | 1 |
| А 01.31.012 | Аускультация общетерапевтическая | 1 | 1 |
| А 02.12.001 | Исследование пульса | 1 | 1 |
| А 02.10.002 | Измерение частоты сердцебиения | 1 | 1 |
| А 02.12.002 | Измерение артериальное давления на периферических артериях | 1 | 1 |
| Код | Наименование | Частота предоставления | Среднее количество |
|---|---|---|---|
| А 01.31.009 | Сбор анамнеза и жалоб общетерапевтический | 1 | 1 |
| А 02.12.001 | Исследование пульса | 1 | 1 |
| А 02.10.002 | Измерение частоты сердцебиения | 1 | 1 |
| А 02.12.002 | Измерение артериального давления на периферических артериях | 1 | 1 |
| F 05.01.02 | Транспортировка пациента службой скорой медицинской помощи вне медицинского учреждения (организации) | 1 | 1 |
Приказ Министерства здравоохранения и социального развития РФ от 4 сентября 2006 г. N 638 "Об утверждении стандарта медицинской помощи больным с грыжей брюшной полости неуточненной"
Текст приказа официально опубликован не был
а) Определение. Дегенерация диска в поясничном отделе позвоночника и смещение вещества диска в позвоночный канал с различной степенью протрузии диска за пределы нормальных границ. Вещество диска может проникать через разрывы в фиброзном кольце или секвестрироваться. Типовой номенклатуры для оценки степени смещения диска нет.
В большинстве случаев грыжи диска смещаются в латеральную сторону в связи с большей прочностью задней продольной связки по средней линии, что приводит к компрессии корешков нервов. В зависимости от направления и величины секвестров развивается или изолированная компрессия нервных корешков или компрессия конского хвоста. Клинические симптомы зависят от степени компрессии нервных корешков.
Поясничные грыжи диска наиболее распространены в L4/L5 и L5/S1 сегментах. Обычно компримируется нижний корешок, но если грыжа диска направлена вверх, то вовлекаются и верхние корешки.
б) Этиология/эпидемиология. Около 90% грыж дисков возникают в L4/L5 и L5/S1, менее часто в верхней части поясничного отдела. Некоторые авторы обнаружили, что более высокие уровни грыжи диска коррелируют со старшим возрастом.
в) Симптомы грыжи диска поясничного отдела позвоночника:
• Может начаться как боль в пояснице, которая затем переходит в корешковую боль (постепенно или внезапно) с или без уменьшения боли в спине. Ишиас характерен для поясничной грыжи диска.
• При сгибании колена боль может уменьшаться.
• Обострение боли может произойти после кашля или чихания.
• Симптомы со стороны мочевого пузыря включают ощущение сокращения, позывы и повышенную частоту мочеиспусканий.
• Радикулопатия. Обычно грыжа межпозвоночного диска сдавливает нервный корешок на один уровень ниже места его выхода. В 70% случаев грыжи смещаются книзу, но если грыжа смещается кверху, компримируется вышележащий корешок.
— Дисфункция корешка включает боль, двигательную слабость, нарушение чувствительности в соответствующем дерматоме, снижение рефлексов, положительный симптом натяжения (Ласега)
• Синдром конского хвоста:
— Острая задержка мочи
— Недержание кала
— Потеря или уменьшение тонуса анального сфинктера
— Седловидные парестезии/анестезии
— Слабость в нижних конечностях обычно с вовлечением более одного нервного корешка
— Половая дисфункция.
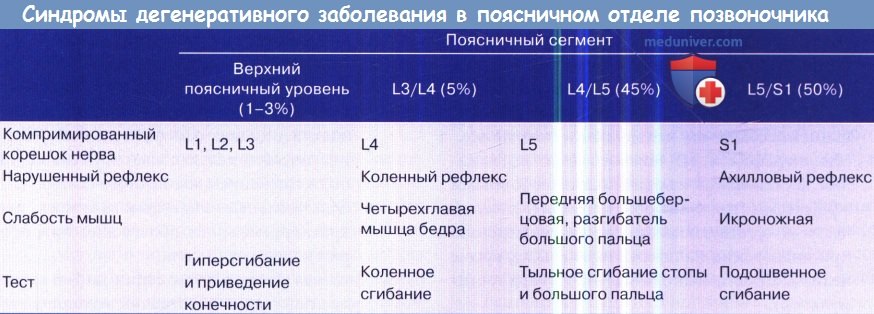
Синдромы и клинические симптомы дегенеративного заболевания в поясничном отделе позвоночника.
г) Диагностика грыжи диска поясничного отдела позвоночника:
• Обычная рентгенография: снижение высоты межпозвонкового дискового пространства, остеофиты, аномалии развития (spina bifida occulta). Не рекомендуется для рутинного обследования пациентов с острой поясничной болью в течение первых четырех недель при отсутствии признаков тяжелого состояния (инфекция, злокачественные опухоли, травма).
• МРТ широко заменила КТ и миелографию. МРТ является методом выбора для пациентов с предшествующим оперативным лечением и позволяет выявить вовлечение корешков и дурального мешка, а также изменение сигнала от спинного мозга в верхнем грудном отделе позвоночника и конуса. При МРТ хорошо определяется изменение сигнала межпозвонкового диска, однако этот метод имеет ограниченную ценность для оценки состояния костной ткани.
• КТ: отлично детализирует костные структуры и дает неплохие изображения мягких тканей, параспинальных структур и может визуализировать боковую грыжу диска или другие патологические изменения или новообразования. КТ является быстро выполняемым диагностическим методом, что важно при неспособности пациента сохранять неподвижное положение.
• Миелография и КТ миелография: инвазивные исследования с возможными побочными эффектами (головная боль), поэтому практически отсутствуют показания к проведению при подозрении на поясничную грыжу, кроме невозможности выполнить МРТ (кардиостимулятор).
д) Лечение грыжи диска поясничного отдела позвоночника. Лечение всегда надо начинать с консервативной терапии, кроме случаев глубокой моторной дисфункции и синдрома конского хвоста (абсолютное показание к экстренной операции). Относительными показаниями для хирургического лечения являются сильные боли, не реагирующие на адекватное обезболивание или сохраняющиеся после консервативного лечения.
I. Консервативное лечение грыжи диска поясничного отдела позвоночника. Около 85% пациентов выздоравливают без хирургического лечения.
1. Изменение активности: в течение острой фазы (1-4 дней) постельный режим может помочь избежать болезненных движений и уменьшить давление на нервные корешки и/или внутридисковое давление; оптимально для пациентов с тяжелой радикулопатией. Постельный режим более четырех дней может оказать негативное влияние, поэтому показано постепенное возвращение к нормальной повседневной активности.
В подострой фазе физические движения должны быть увеличены, но не следует совершать болезненных движений и продолжать повседневную деятельность. Подъема тяжестей или скручивания спины следует избегать. Рекомендуется постепенное увеличение уровня активности, но движения, связанные с болью или дискомфортом следует прекратить. Через одну или две недели после начала боли, пациент должен ежедневно заниматься по программе физической терапии (ходьба, езда на велосипеде, плавание) или выполнять упражнения для мышц туловища (спины и разгибателей мышц живота).
2. Медикаментозное лечение.
а. Анальгетики: НПВП, парацетамол, опиоиды (только в острой фазе и замена НПВС в течение примерно двух недель).
б. Миорелаксанты: используются как отдельно, так и в комбинации с другими препаратами (бензодиазепины и небензодиазепиновые миорелаксанты). Терапевтической целью является уменьшение боли снижением мышечного спазма.
в. Эпидуральные инъекции: вариант для кратковременного облегчения при острой корешковой боли.
3. Лечебная физкультура: серии из 5-6 манипуляций в стадии обострения неспецифической поясничной боли или краткий курс лечения боли при 5-6 посещениях терапевта, а также обучение биопсихосоциальному подходу уменьшают боль и снижают инвалидность в краткосрочной перспективе. Преимущество ЛФК терапии в течение первого месяца неоднозначно, следует избегать ЛФК при острой радикулопатии с неврологическим дефицитом.
4. Образование: правильная осанка, позиция для сна, техника поднятия тяжестей.
5. Когнитивная поведенческая терапия: лечебные мероприятия включают творческую визуализацию, методы релаксации мышц, методы решения проблем и другие. Цель состоит в понимании, приятии и контроле боли с информацией о возможных вредных последствиях (например, утрата самоуважения, боязнь движений, депрессия, проблемы в семье, потеря работы, социальная изоляция), помощи в развитии адаптивного ко-пинг-поведения и выработке стратегий (например, сопоставление активности, приятие боли, позитивная оценка ситуации и решения проблем).
II. Хирургическое лечение грыжи диска поясничного отдела позвоночника:
- Показанием к немедленной операции является синдром конского хвоста или тяжелая (прогрессирующая) двигательная дисфункция, связанная с поясничной грыжей диска.
- Отсутствие результата после консервативного лечения (фармакотерапия и изменения активности), в течении не менее четырех недель боль остается такой же сильной и инвалидизирующей для пациента, при рентгенографии определяются патологические изменения, коррелирующие с данными анамнеза и обследования.
- Не существует никаких показаний для инструментальной фиксации, кроме связанной с грыжей нестабильностью или спондилолистезом.
III. Хирургические доступы при грыже диска поясничного отдела позвоночника:
- Микродискэктомия с минимальной тракцией корешка является относительно безопасной и быстрой хирургической процедурой для удаления грыжи диска поясничного отдела позвоночника. Кроме случаев фораминальной или околофораминальной грыжи диска, микродискэктомия осуществляется через задний доступ в положении на спине (на раме или грудном валике), в грудоколенном положении, либо на боку.
- Выраженные латеральные грыжи диска оперируются через заднебоковой доступ без вскрытия канала.
- Эндоскопическая трансфораминальная дискэктомия через боковой доступ возможна на различных уровнях, тогда как задний доступ ограничен уровнем L5-S1.
- Новейшие малоинвазивные процедуры, такие как чистая секвестрэктомия или эндоскопические процедуры, позволяют достичь результатов аналогичных стандартной микродискэктомии. Эндоскопические процедуры все чаще применяется для лечения грыж поясничных межпозвонковых дисков.
IV. Прогноз грыжи диска поясничного отдела позвоночника:
- В принципе, симптомы грыжи диска поясничного отдела позвоночника могут регрессировать в течение времени без хирургического вмешательства.
- Клиническое улучшение не обязательно коррелирует с подтвержденным рентгенологически разрешением примерно в трети случаев.
- Прогноз после операции на поясничном диске хороший или отличный у более чем 85% пациентов.
- В больших сериях частота повреждений ТМО и корешков составила менее 2%.
- Частота повторных операций составляет около 5%.
- Была оценена эффективность хирургического лечения поясничных межпозвонковых грыж по сравнению с консервативным лечением. Между группами различие в улучшении было последовательно в пользу хирургического лечения во всех периодах, но было небольшим и статистически незначимым за исключением вторичного лечения тяжелого ишиаса и улучшения самооценки.

А, Б. Т2-взвешенная МРТ (сагиттальная, аксиальная) с изображением большой слегка правосторонней поясничный межпозвонковой грыжи диска у молодого человека:
L5/S1 с компрессией дурального мешка и нервных корешков.
Версия: Клинические рекомендации РФ (Россия) 2013-2017
Общая информация
Ассоциация нейрохирургов России
Клинические рекомендации по диагностике и лечению грыж межпозвонковых дисков пояснично-крестцового отдела позвоночника (Москва, 2014)
Клинические рекомендации утверждены на Пленуме Правления Ассоциации нейрохирургов России Казань 27.11.2014
Введение
В настоящее время по данным ВО 80-83% взрослого населения земли страдают от периодических болей в пояснично-крестцовом отдела позвоночника. При этом более 2% населения ну даются в хирургических вмешательствах по поводу грыж межпозвонковых дисков (данные ВО 2014 г.). Грыжа межпозвонкового диска является наиболее частой (более 80%) причиной поясничной радикулопатии [5], проявляющейся:
- болью, локализованной в соответствующем дерматоме;
- онемением;
- приходящей слабостью в стопе.
Клиническая картина
Анамнез и клиническая картина являются ключом в верификации диагноза и составлении плана лечебных мероприятий. Клиническая картина грыжи межпозвонкового диска, как правило, формируется из местного болевого синдрома (боль в области поясницы) и радикулярного (корешкового) болевого синдрома. Болевой синдром может сопровождаться нарушением чувствительности или слабостью в ноге стопе. Болевой синдром обостряется в положении сидя, стоя, при физической нагрузке [12].
• повреждением межпозвонкового диска и или его окружающих связок.
Радикулярный болевой синдром всегда связан с компрессией спино-мозгового нерва и четко связан с локализацией грыжи в области позвоночного канала. Грыжи межпозвонковых дисков фораминального и латерального расположения, как правило, вызывают симптоматику выходящего на этом уровне корешка. Парамедианного расположения могут вызывать симптоматику как выходящего, так и проходящего корешка. Грыжи дисков медианного (центрального) расположения или не вызывают неврологическую симптоматику вовсе или вызывают симптоматику одного или нескольких проходящих корешков.
Наиболее часто грыжи межпозвонковоых дисков формируются на уровне L5-S1 - 42%, ре е L4-L5 25% и L3-L4 – менее 10% [2]. По расположению в позвоночном канале выделяют центральные или медианные, парамедианные и латеральные фораменальные грыжи дисков [8].
Латеральная грыжа межпозвонкового диска на уровне L4-L5 (схема 1-а) позвонков вызывает компрессию выходящего на этом уровне нервного корешка L4. Латеральная грыжа межпозвонкового диска на уровне L5-S1(схема 1-б) может вызвать компрессию корешка L5.

При парамедианном расположении (схема 2) в неврологическую симптоматику вовлекаются, как правило, 2 нерва – выходящий на этом уровне и образованный на этом уровне, то есть корешок ниже на 1 сегмент.

Выделяют 3 стадии развития грыж дисков в зависимости от сохранности фиброзного кольца и миграции дегенерированных элементов пульпозного ядра [4]:
· выбухание или протрузия
· пролапс или собственно грыжа диска
· секвестр или секвестрированная грыжа диска
Величина существующего выбухания секвестра не всегда является показателем тяжести заболевания, так как да е небольшие грыжи межпозвонковых дисков, расположенные парамедианно и латерально, а также в области муфты корешка могут иметь большую выраженность симптоматики и чаще сопровождаются симптомами радикулоишемии.
Радикулопатия L5 корешка (схема 3-а) характеризуется болевым синдромом, распространяющимся по заднебоковой поверхности бедра, переднебоковой поверхности голени до стопы, чувствительными расстройствами в виде гипестезии, гиперпатии в зоне иннервации корешка L5, преимущественно по тыльной поверхности стопы к большому пальцу, слабостью тыльного сгибателя стопы [26].
Радикулопатия S1 корешка (схема 3-б) характеризуется болевым синдромом, распространяющимся по задней поверхности бедра и голени до пятки, чувствительными расстройствами в виде гипестезии, гиперпатии в зоне иннервации корешка S1, преимущественно по наружной поверхности стопы к мизинцу, слабостью подошвенного сгибателя стопы [26].

Схема 3. Расположение дерматомов на ногах. а – L5 дерматом, б - S1 дерматом.
Диагностика
Основным методом диагностики является МРТ (Стандарт). Только в комбинации с аксиальными снимками достигается максимальная информативность. В ряде случаев требуется выведение изображения в разных плоскостях для детальной визуализации. При отсутствии патологии на стандартных МРТ, но наличии стойкой симптоматики, возможно проведение функциональной МРТ с осевыми нагрузками и вертикализацией пациента во время исследования (Опция). МРТ имеет достаточно высокую разрешающую способность для визуализации мягких тканей, выявления отёка нервных структур, воспалительных процессов, наличия объёмных образований [17].
КТ также остаётся, в ряде случаев, важным методом диагностики (Рекомендация) позволяет оценивать плотность и структуру межпозвонковых дисков и грыжевых выпячиваний, определять наличие остеофитов и фораминальных стенозов, которые зачастую не могут быть адекватно расценены по МРТ [12]. Также применение КТ является единственным методом визуализации у пациентов, которых проведение МРТ невозможно в силу ряда причин.
Хотя наиболее информативными методами диагностики грыж межпозвонковых дисков являются МРТ и КТ, однако, не стоит забывать, что эти методы являются дополнительными методами к существующему неврологическому осмотру пациента, и топическому диагнозу у пациента. Эти методы позволяют идентифицировать возможную причину неврологических нарушений у пациента и подобрать наиболее эффективный метод лечения (Стандарт).
Учитывая распространённость дегенеративных изменений по данным рентгенографии и МРТ у бессимптомных лиц, оценка только этих данных, и непринятие во внимание клинического и неврологического статусов в решении вопроса о хирургическом лечении зачастую может приводить отрицательным результатам. В неврологическом статусе пациентов с грыжами межпозвонковых дисков на поясничном отделе позвоночника, как правило, отмечаются стойкие болевые синдромы в поясничной области и ни них конечностях, чувствительные и двигательные нарушения в ни них конечностях, нарушения тазовых функций. При обследовании пациента требуется тщательно оценивать уровень поражения и клиническую картину. Только наличие некупируемого болевого синдрома или появление неврологического дефицита на фоне грубой компрессии нервных структур должны являться показанием к хирургическому лечению (Стандарт).
Помимо поясничного отдела позвоночника, при болевом синдроме в ни них конечностях сомнительной этиологии, клиническое обследование также должно включать в себя осмотр таза, крестцово – подвздошных сочленений и тазобедренных суставов, магистральных сосудов брюшной полости и нижних конечностей соответственно (Рекомендация). Нередко при сомнительной симптоматике эти методы имеют высокую значимость в проведении дифференциальной диагностики. Информативными МРТ и КТ следует считать те , которые выполнены не более 6 месяцев до операции, а также при отсутствии изменений в симптоматике (Стандарт). При изменении локализации и или характера болевого синдрома, а также появление новых болевых и или других неврологических симптомов являются показаниями к проведению повторного обследования (Стандарт).
Применение ЭНМГ иногда позволяет уточнить уровень максимальной заинтересованности корешков, а также может быть использован для исключения повреждения периферического нерва на конечностях [7] (Опция). Проведение функциональной спондилографии даёт возможность оценить степень нестабильности сегмента и принять правильное решение в выборе метода хирургического лечения (Стандарт).
Алгоритм диагностики и лечения пациентов с грыжами дисков пояснично-крестцового отдела позвоночника (рекомендация). 
Дифференциальный диагноз
Осложнения
1. Интраоперационное кровотечение обычно составляет 150-200 мл. При возникновении кровопотери более 500 мл расценивается как осложнение. Наиболее частым источником такого плохо-контролируемого кровотечения является центральная вена тела позвонка. Использование специализированных интраоперационных гемостатических средств позволяет справится с данным осложнением. При кровотечениях более 1,5-2 л необходимо использование плазмозамещающих средств и компонентов крови.
4. Повреждение содержимого брюшной полости является эксквизитным осложнением и, как правило, связано с резкими отклонениями от нормальной анатомии конкретного пациента (отсутствие передней продольной связки, наличие грубого спондилолистеза и тд)
Лечение

Для увеличения расстояния между дужками позвонков пояснично-крестцового уровня и создания лучшего угла атаки при хирургическом доступе, ноги пациента сгибаются в коленных и тазобедренных суставах под прямым углом. Неправильная укладка пациента на операционном столе приводит к увеличению внутрибрюшного давления и, как следствие, тяжелое венозное интраоперационное кровотечение [25]. Как правило, разрез кожи и мягких тканей планируется соответственно уровню поражения ипсилатеральнее средней линии (рис 2).

Б – при правостороннем доступе
Декомпрессия осуществляется до восстановления физиологического положения спиномозгового нерва в области межпозвонкового отверстия. Подтверждением адекватной декомпрессии является свободная смещаемость нерва и восстановление пульсации в нем.
Целью хирургического вмешательства является проведение декомпрессии спиномозгового нерва, руководствуясь неврологической симптоматикой и данными нейровизуализационных методов (МРТ, КТ). Поскольку средний диаметр спино-мозгового нерва варьирует от 3 до 5 мм выполнение декомпрессии без систем увеличения (операционный микроскоп (стандарт), операционный эндоскоп (рекомендация)) сопряжено с высоким риском повреждения, находящихся в зоне хирургического интереса, образований, в связи с чем не рекомендуется.
Микродискэктомия из интраламинарного доступа с использованием операционного микроскопа на сегодняшний день является стандартным методом хирургического лечения грыж межпозвонковых дисков в пояснично-крестцовом отделе позвоночника (стандарт). Этот метод является надежным и безопасным методом для пациента. В зависимости от локализации грыж и диска доступ может быть расширен за счет резекции части выше или ниже лежащих дужек позвонков. Кроме того, компрессия спино-мозгового нерва может быть не только за счет наличия грыж и межпозвонкового диска, а в связи с наличием других компримирующих факторов (остеофиты, гипертрофия желтой связки, сужение позвонкового отверстия) и для достижения полноценной декомпрессии необходима частичная или полная их резекция.
На протяжении последних десяти лет ведется поиск менее инвазивной альтернативы микрохирургического метода (рекомендация). Это обусловлено желанием уменьшить операционную травму, минимизировать послеоперационные боли, сократить сроки госпитализации и нетрудоспособности, и, таким образом, расходы на хирургическое лечение [11]. Особое место в их ряду занимают эндоскопические вмешательства, которые во многих случаях стали операцией выбора. Целью эндоскопических технологий в хирургии позвоночника является уменьшение травматизации тканей, ятрогенных осложнений, сохранение подвижности и стабильности сегментов позвоночника.

Позвоночный столб поддерживает равновесие всего тела при ходьбе, поэтому он должен быть прочным, но вместе с тем гибким и подвижным. В движении участвуют 24 позвоночных сегмента, между ними 23 хрящевые прослойки — межпозвоночные диски. Межпозвоночный диск — своего рода подушка безопасности для позвонков. Он нужен, чтобы плотно скреплять позвонки между собой, обеспечивать их подвижность и амортизацию (смягчать удары, гасить колебания). Межпозвоночный диск можно представить в виде плоской капсулы с гелеобразным содержимым. Он состоит из нескольких элементов.
- Пульпозное ядро студенистой консистенции, состоящее из молекул гликозаминогликанов (легко отдают и забирают воду). Отвечает за амортизацию.
- Фиброзное кольцо вокруг ядра удерживает гель внутри и плотно сращивается с соседними позвонками.
- Гиалиновые пластинки покрывают диск сверху и снизу, участвуют в диффузном транспорте воды, питательных веществ и выведении продуктов обмена.
- Замыкательные пластинки жестко срастаются с телами соседних позвонков.
Грыжа межпозвоночного диска — это выпячивание пульпозного ядра за пределы межпозвонкового дискового пространства. Она возникает, когда фиброзное кольцо вокруг ядра разрушается
Организм — целостная система, в нём ничего не происходит само собой. Межпозвонковая грыжа возникает по ряду серьезных причин:
- Нарушение питания тканей диска (дистрофия). Поскольку питание диска происходит диффузно, немаловажную роль в этом процессе играет двигательная активность человека. Если ее нет, диск страдает.
- Врожденный дефект диска (дисплазия).
- Травматическое воздействие.
- Возрастная дегенерация (старение).
- Мышечный дисбаланс.
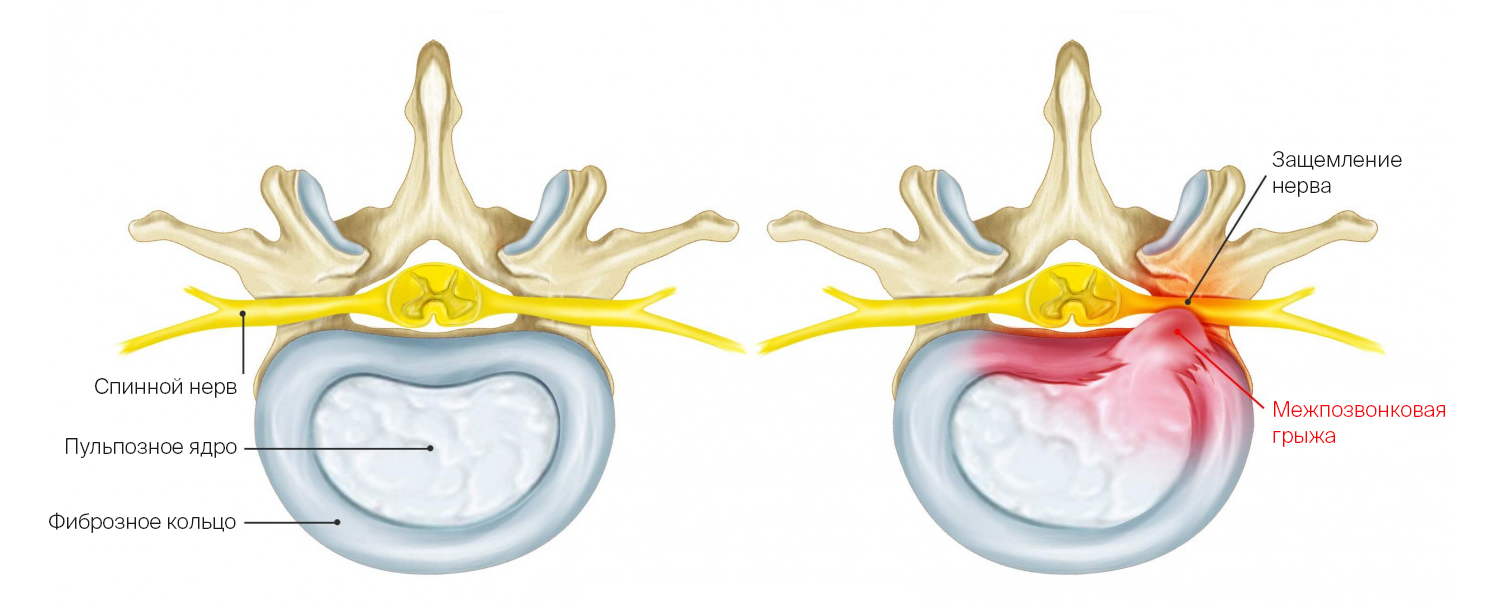
Здоровый межпозвоночный диск и диск с грыжей
Классификация грыжи межпозвонкового диска основана на анатомическом расположении. В ней используются сокращенные латинские названия отделов позвоночного столба и порядковый номер позвонка в этом отделе:
- Шейный отдел (Pars cervicalis): позвонки CI — CVII. Частая причина боли в шее, плечах, верхних конечностей.
- Грудной отдел (Pars thoracalis): позвонки TI — TXII. Грыжа диска в данной локализации достаточно редка, что связано с меньшей подвижностью, а соответственно меньшим износом межпозвонковых дисков.
- Поясничный отдел (Pars lumbalis): позвонки LI — LV. Поясница — наиболее перегруженный отдел с позиции не только общей вертикальной нагрузки, но и наклонных движений. Здесь наиболее часты грыжи дисков.
- Крестцовый отдел (Os sacrum): позвонки SI — SV. Наиболее часто встречаются грыжи на границе поясничного и крестцового отделов позвоночника.
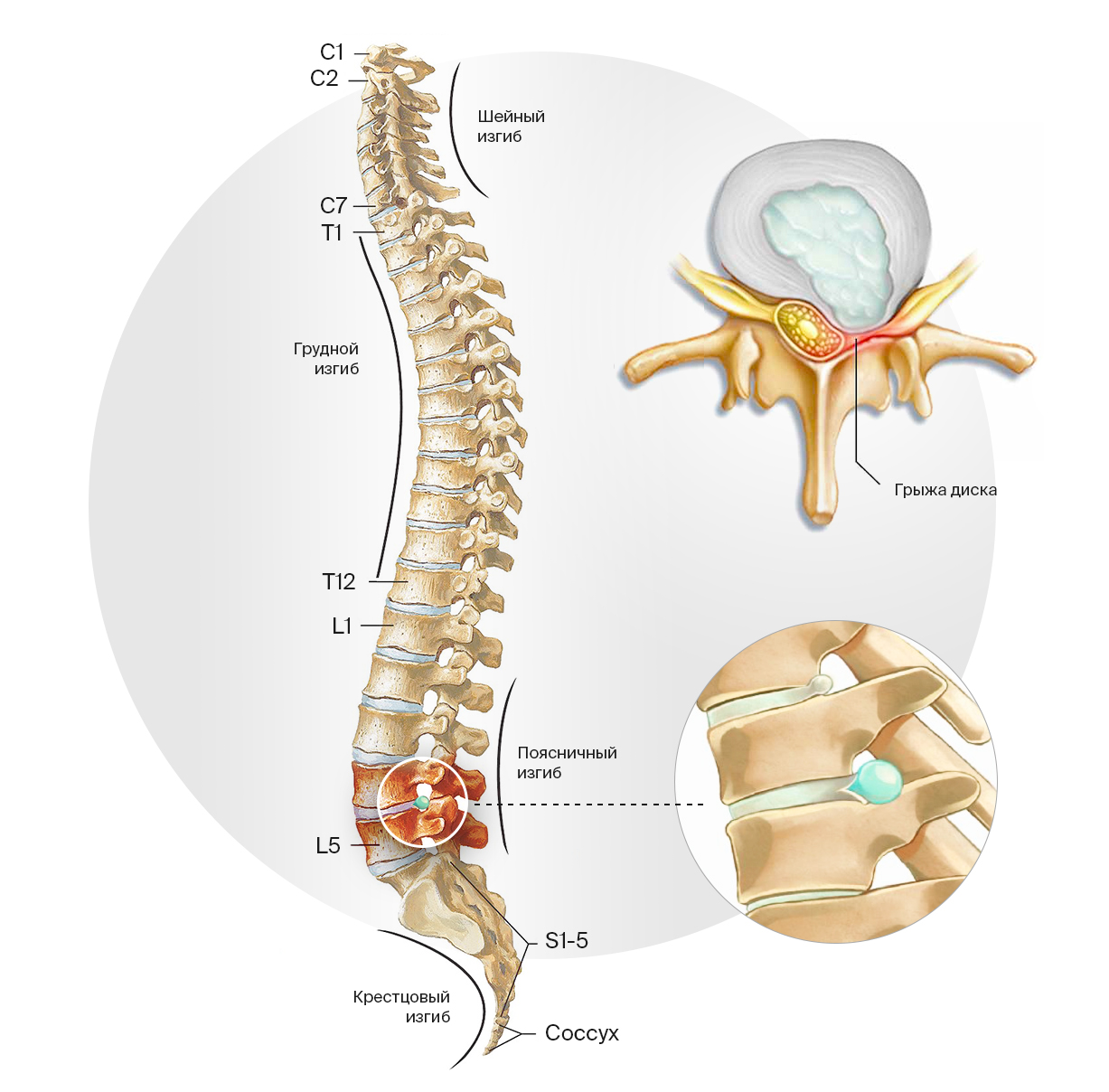
Локализация грыж межпозвонкового диска. Наиболее часто они возникают в позвонках LI — LV
Для визуализации патологических тканей в случае с грыжей позвоночника используют два основных метода — компьютерную томографию и магнитно-резонансную томографию. Компьютерная томография (КТ). В данном методе также используется принцип рентгенографии, но с помощью компьютерной обработки можно получить серию снимков продольных и поперечных срезов, на которых можно увидеть костную и хрящевую ткани. Разглядеть нервные волокна и мягкие ткани не получится.
Миелография. Для повышения информативности КТ в спинномозговой канал вводится контрастное вещество. Позволяет увидеть на срезах то, что не различимо при классической компьютерной томографии.
Контрастная дискография. Контрастное вещество, в отличие от миелографии, вводится непосредственно в межпозвоночный диск.
Электронейромиография. Это исследование может быть назначено в качестве дополнительного, для измерения проводимости импульса в нервных волокнах.

Все диагностические методы не имеют ценности без осмотра пациента специалистом. Важен не только снимок, но и опрос пациента, поскольку грыжа может быть значительных размеров, а дискомфорта не вызывать. Или, наоборот, очень маленькая грыжа межпозвонкового диска вызывать сильный болевой синдром.
Врачи клиники Ткачева-Епифанова проводят очные и дистанционные консультации. Они оценивают снимки МРТ и опрашивают пациента. Предварительная консультация — бесплатная.


Лечение грыжи позвоночника — сложный и долгий процесс. Патология развивалась длительное время, невозможно все обратить вспять за одно посещение врача. Все варианты лечения межпозвонковых грыж можно свести к двум: безоперационному и хирургическому. Начнём с безоперационного. Ученые давно подметили, что в большом количестве случаев грыжа позвоночника с течением времени уменьшается вплоть до полного исчезновения. Этот процесс называется спонтанной резорбцией, то есть рассасыванием грыжи межпозвонкового диска. Рассасывание грыжи происходит благодаря воспалению. Иммунные клетки крови макрофаги поглощают пораженные участки межпозвонкового диска и после этого приступают к ликвидации очага воспаления. Процесс резорбции еще не изучен до конца. Но врачам известно, как создать благоприятные условия для самовосстановления тканей диска позвоночника. Это позволяет лечиться без операций.

Резорбция — это естественное рассасывание грыжи межпозвонкового диска, которое происходит благодаря воспалительному процессу. Один из способов запуска резорбции — метод Ткачева-Епифанова.
Физиотерапия — это обобщенное понятие. Лечение основано на естественных и искусственно воссозданных физических факторах (холод, тепло, электрический ток, магнитное излучение, лазер и др.). Проводят такое лечение врачи и младший медицинский персонал разных специальностей: мануальный терапевт, остеопат, массажист, иглорефлексотерапевт, инструктор ЛФК и др. В физиолечении могут использоваться специальные аппараты, приспособления, ручные методики.
Кинезитерапия (терапия движением): активная (ЛФК) и пассивная (массаж, вытяжение). Терапия движением подбирается с учетом индивидуальных особенностей пациента и призвана укрепить мышечный каркас спины. Вытяжение позволяет снять боль и напряжение мышц.
Мануальная терапия и массаж — методы воздействия на мягкие ткани, суставы с целью восстановления равновесия в теле и синхронизации процессов. Возвращают подвижность и устраняют боль.
Тейпирование, кинезитейпирование — метод установления специальных пластырей на кожу в местах, где необходимо воздействовать на рецепторы растяжения и сжатия мышц. Способ расслабления или усиления тонуса мышц.
Лазеротерапия (лечение светом) — биологическая активация процессов регенерации.
Плазмотерапия (prp-терапия) — инъекции собственной очищенной плазмы, богатой тромбоцитами, факторами роста, гормонами. Повышается местный иммунитет, запускаются процессы регенерации.
Рефлексотерапия, Иглорефлексотерапия, акупунктура (лечение биологической энергией) — стимуляция специальными иглами нервных окончаний. Таким способом возможно введение микродоз лекарственных препаратов. Улучшается обмен веществ пораженных участков, пациент избавляется от боли.
Ударно-волновая терапия использует крайне высокочастотные волны, что вызывает резонанс. Позволяет запустить процессы самовосстановления.
Также используются ортопедические приспособления: стельки, ортезы. Они способны частично компенсировать нагрузку на позвоночник.
В любом лечении принципиальное значение имеет специалист. Важен опыт и интуиция, ведь каждый случай индивидуален: подход к лечению одного пациента может не подойти и даже навредить другому. Одна из клиник, где работают врачи с большим опытом лечения межпозвонковых грыж, — клиника Ткачева-Епифанова.В клинике применяется уникальный метод лечения грыжи. Это составной курс, который стимулирует резорбцию грыжи и приводит к полному избавлению от боли и дискомфортных ощущений. В клинике прошли лечение более 1200 пациентов. О результатах можно узнать из разделов Клинические случаи и Отзывы пациентов. Здесь приведём отзыв врача общей практики Филиппа Кузьменко, ведущего популярные группы о здоровье в социальных сетях.

Читайте также:


