Спондилодисцит чем отличается от остеомиелита
Инфекционные заболевания позвоночника возникают по двум причинам:
Возбудителями заражения МП диска в большинстве случаев выступают те же гноеродные бактерии, что вызывают наиболее опасные поражения костных тканей (остеомиелит, туберкулез):
- золотистый стафилококк;
- синегнойная палочка;
- кишечная палочка;
- эпидермальный стафилококк;
- протеи;
- микобактерия туберкулезная и др.
Гематогенное инфицирование тканей позвоночника вторично по характеру, т.к. сначала бактериальной атаке подвергаются внутренние органы грудной и брюшной полостей и таза.
Для информации: согласно статистике воспалительный процесс в центре МП диска возникает по необъяснимой причине в каждом третьем случае.
Спондилодисцит с большей частотой поражает детей и подростков (от 7-8 лет до 18-20 лет) в период активного роста позвоночника, а также взрослых людей в возрасте после 45-50 лет. Как и большинство инфекционных заболеваний позвоночника, спондилодисцит чаще выявляется у мужчин (60-70%). Инфекционное воспаление МП диска может быть (и бывает) множественным: в случае гематогенного инфицирования поражаются соседние позвонки. Чаще такие поражения бывают у детей 8-10 лет.
Механизм развития и симптоматика
Воспалительно-деструктивный процесс начинается с замыкательных пластинок. Затем гнойный расплав, содержащий живые бактерии, лимфоциты, бактериофаги, антигены, антитела и смесь ферментов, выделенных погибшими бактериями и иммунными клетками, распространяется в более плотных тканях фиброзного кольца и в самом тонком месте (в центре диска) прорывается в пульпозное ядро.
Абсцесс в межпозвоночном пространстве создает эмбол (пузырек) с истонченными стенками, внутри которого повышенное давление жидкого содержимого вызывает болезненные ощущения в позвоночнике: корешки спинномозговых нервов сигнализируют о раздражении, создаваемом выпирающими краями фиброзного кольца (как при остеохондрозной протрузии).
Гнойная масса может стать причиной инфицирования внешних мягких тканей надкостницы и связок, расположенных в паравертебральном (околопозвоночном) пространстве.
Прорыв экссудатов в спинномозговой канал вызывает образование эпидурального абсцесса, инфицирование спинномозговых оболочек и компрессию спинного мозга. Возможные последствия: парезы мускулатуры, дисфункции внутренних органов, нарушение двигательной функции.
Расплавление хрящевых тканей МП диска не остается только в пределах межпозвоночного пространства: активная бактерицидная атака иммунной системы может повредить костные ткани тел позвонков. Остеолитические ферменты, выделяемые некоторыми видами гноеродных бактерий и бактериофагами, разрушают поверхностные слои остеоцитов. Начинаются эрозия и деминерализация костных тканей, соседствующих с замыкательными пластинками. Это может стать предпосылкой для более глубокого инфицирования тел позвонков.
Рассасывание абсцесса после прекращения иммунной реакции становится первой фазой восстановительного процесса. Клетки соединительной ткани замещают пострадавшую хрящевую прослойку, что не восстанавливает межпозвоночный диск. Наоборот, менее прочная соединительная ткань истирается, костные тела позвонков соприкасаются.
Симптоматика инфекционных заболеваний вторичного характера, к которым можно отнести спондилодисцит, схожа в рамках иммунной реакции:
- повышение температуры (по большей части до уровня субфебрильной, 37,5-38,2о);
- отсутствие аппетита, снижение массы тела;
- физическая слабость, заторможенность;
- головные боли.
Болевой синдром в спине и частях тела зависит от локализации в позвоночнике. В результате ущемления верхних корешков блокируются нервные импульсы от сенсорных рецепторов (ослабляется острота ощущений вплоть до онемения). Блокирование нижних корешков, передающих командные импульсы от спинного и головного мозга, влечет за собой ослабление двигательных функций конечностей и нарушение деятельности дыхательной, сердечнососудистой, пищеварительной, выделительной и половой систем.
Чаще всего от инфекционных поражений страдают позвонки поясничного и грудного отделов. Гематогенное заражение от инфицированных органов мочеполовой системы и легких (туберкулезная инфекция) является причиной до 50% всех известных случаев спондилодисцита.
Воспаление мягких тканей в паравертебральной области определяется по отечности и повышенной кровенаполненности пораженного участка. Болевой синдром выражается в тупых тянущих болях с приступами при поворотах и наклонах. Спазмы глубоких мышц, соединяющих поперечные отростки, искажают осанку и стесняют движения пораженного отдела позвоночника. Длительное спазмирование и дорсомиалгия (болезненные ощущения в мышцах спины) приводят к нарушению кровообращения, с чего и начинается дистрофия мышечных волокон.
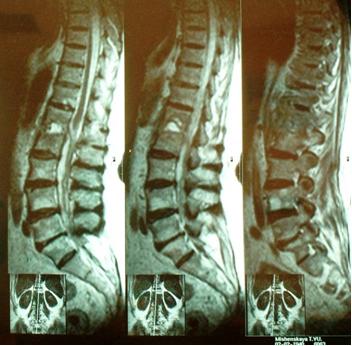
Исследование мягких тканей позвоночника с помощью рентгенографии дает неоднозначные результаты: явственно различить нарушения целостности МП дисков не удается. Гнойное расплавление и формирование абсцессов можно определить только по размыванию контуров замыкательных пластинок и искажению очертаний тел позвонков.
Компьютерная томография делает изображение более наглядным, представляя на экране монитора в виде трехмерной фигуры, и позволяет точнее оценить размеры абсцесса.
Обзорные спондилограммы пораженного участка, выполненные с помощью рентгеновской установки, дают визуальную информацию об эрозии поверхностных слоев и склеротизации костной ткани по краям позвонков.
Первостепенная задача при инфекционном воспалении – правильно определить вид микроорганизма-возбудителя болезни. Наличие инфекции определяется по общим и клиническим анализам крови:
Биопсия или пункция с забором экссудата из очага воспаления — наиболее эффективный способ получить достоверные результаты. Микробиологические исследования выявляют ненормально размножившуюся бактерию, уточнят концентрацию. Высеянные культуры также испытываются на чувствительность к антибиотикам.
Тактика лечения инфекционных заболеваний позвоночника опирается на консервативные методы: медикаментозную терапию, щадящий двигательный режим (в крайнем случае – иммобилизация, т.е. постельный режим). Спондилодисцит лечится по такой же схеме.
Первоначально для уничтожения агрессивной микрофауны используются антибиотики (целевые, если возбудитель известен; широкого спектра действия, если в анализах обнаружено несколько видов болезнетворных микроорганизмов и заключение спорно). В течение первых 2-4 недель лекарства вводятся внутривенно. Затем, если анализы крови (СОЭ) оказывают положительную динамику, больной получает менее активные формы лекарств.
Когда врачи считают, что инфекционная атака подавлена, больному назначаются регенеративные препараты (хондропротекторы), противовоспалительные нестероидные средства. Дополнительно прописываются витамины и иммуностимуляторы.
Иммобилизация рекомендуется пациентам, перенесшим операцию на позвоночнике или тем, у кого воспаление достигло значительной стадии разрушения дисков. Жесткий ложемент помогает сохранить неподвижность.
Хирургические операции по удалению абсцесса и реконструкции МП диска назначаются 25% пациентов. Откачивание экссудата (дренирование) из центральной области межпозвоночного пространства – самая простая из операций при спондилодисците. Дренирование внутренних многокамерных абсцессов (внутри спинномозгового канала) занимает больше времени, т.к. требуется создавать доступ через мягкие или костные ткани.
Также проводятся ламинэктомии (удаления костных пластинок) для высвобождения корешков из-под осевших суставных отростков. Декомпрессия спинномозговых нервов – наиболее важная из причин для проведения операций.
Дискэктомия (удаление разрушенного диска) и корпэктомия (удаление фрагмента тела позвонка) позволяют полностью очистить пораженные ткани. Внедрение распорочных трансплантатов (вырезанных из костных структур, взятых в ребрах или гребне подвздошной кости) позволяет хрящевым тканям начать восстанавливаться, а фиксирующие позвоночный столб титановые конструкции временно снимут нагрузку на пострадавшие позвонки. Реабилитация занимает от 3 месяцев до полугода. Прогноз на излечение спондилодисцита всегда положителен.
"NEIRODOC.RU - это медицинская информация, максимально доступная для усвоения без специального образования и созданная на основе опыта практикующего врача."

Терминология.
Остеомиелит или спондилит позвоночника – воспаление позвонка с разрушением костной ткани.
Дисцит – воспаление межпозвонкового диска.
Спинальный эпидуральный абсцесс или эпидуральный абсцесс позвоночника – это абсцесс или, проще говоря, гнойник, который располагается в эпидуральном пространстве, то есть в позвоночном канале, где находится спинной мозг с его оболочками и нервными корешками.
Остеомиелит позвоночника редко протекает изолированно и часто сочетается с воспалением межпозвонкового диска, в таком случае говорят о спондилодисците. Именно этот диагноз вы чаще всего можете встретить в заключении МРТ или услышать от своего лечащего врача. При остеомиелите позвоночника вначале страдают тела позвонков, а уже потом вовлекаются межпозвонковые диски, а при дисците в первую очередь воспалению подвергаются межпозвонковые диски, а потом присоединяются тела позвонков. На фоне остеомиелита позвоночника или спондилодисцита часто формируется спинальный эпидуральный абсцесс. Про спинальный эпидуральный абсцесс можно прочитать в отдельной соответствующей статье.
Код по МКБ 10 спондилодисцита: М46.2 (остеомиелит позвонков); М46.3 (инфекция межпозвонковых дисков (пиогенная)); М46.4 (дисцит неуточненный); М46.5 (другие инфекционные спондилопатии); М49.0 (туберкулез позвоночника); М49.1 (бруцеллезный спондилит); М49.2 (энтеробактериальный спондилит); М49.3 (спондилопатии при других инфекционных и паразитарных болезнях, классифицированных в других рубриках).
Классификация спондилодисцита.
В зависимости от морфологических особенностей инфекционного процесса выделяют:
- Гнойные спондилодисциты, которые по характеру течения могут быть острыми и хроническими;
- Гранулематозные спондилодисциты (гноя нет, но образуется новая грануляционная ткань), среди которых по этиологии (причине) выделяют три клинических варианта: туберкулезные спондилодисциты (микобактериальные), грибковые спондилодисциты (микотические), сифилитические спондилодисциты (спирохетные).
По типу выделяемой бактериальной флоры:
- Неспецифический спондилодисцит (стафилококковый, стрептококковый, вызванный Coli-флорой);
- Специфический спондилодисцит (туберкулезный, тифозный, гонорейный и д.р.).
Причины спондилодисцита.
Факторы риска:
- Сахарный диабет;
- Внутривенное злоупотребление наркотиками;
- Хроническая почечная недостаточность;
- Алкоголизм;
- Онкология;
- Мочевые инфекции;
- ВИЧ;
- Пожилые больные, даже при отсутствии других конкретных факторов риска;
- Как осложнение хирургических вмешательств на позвоночнике.
Возбудители.
Чаще всего возбудителем спондилодисцита является золотистый стафилококк. За ним следует эпидермальный стафилококк. Описаны так же другие меногочисленные возбудители. Так же может быть туберкулезный спондилодисцит – болезнь Потта.
Наиболее часто поражается поясничный отдел позвоночника, затем следует грудной, шейный и крестцовый.
Симптомы спондилодисцита.
- Болевой синдром. Боль в позвоночнике обычно умеренная или сильная, усиливается при любых движениях спины, обычно хорошо локализована.
- Неврологическая симптоматика (наблюдается примерно у 17% больных), которая заключается в поражении нервных корешков, а затем и спинного мозга (только если воспаление находится выше 1-2 поясничных позвонков, так как ниже этих позвонков спинного мозга уже нет, а есть только нервные корешки). Проявляется в виде корешковых болей, онемения, снижения чувствительности, парезов (слабость в конечностях) вплоть до плегии (отсутствие движений в конечностях) и нарушения функции тазовых органов (мочевой пузырь и кишечник). Неврологическая симптоматика при спондилодисците являнется следствием сдавления нервных структур либо спинальным эпидуральным абсцессом, либо фрагментами тела позвонка и межпозвонкового диска в результате патологического перелома.
- Лихорадка (повышение температуры тела выше 37,0⁰), профузное потоотделение и сильный озноб – встречается не у всех, примерно только у 30-50% пациентов.
Диагностика спондилодисцита.
Методы диагностики спондилодисцита:
- Наличие симптоматики, которая описана выше;
- Общий анализ крови: количество лейкоцитов обычно в пределах нормы, редко превышает 12,0х10 9 , СОЭ (скорость оседания эритроцитов) в большинстве случаев более 60 мм/ч;
- Посев крови на бактериальную флору полезен в некоторых случаях для определения возбудителя;
- Повышение С-реактивного белка крови;
- Диаскинтет используют для исключения туберкулезного поражения позвоночника, заключается в постановке внутрикожной пробы, которая вызывает у лиц с туберкулезной инфекцией специфическую кожную реакцию, более эффективен, чем проба Манту;
- ПЦР диагностика на туберкулез (полимеразная цепная реакция), очень чувствительный метод, суть которого заключается в выявлении в исследуемом материале не самого возбудителя инфекции, а частички его ДНК;
- МРТ (магнитно-резонансная томография) – метод выбора, обязателен при диагностике спондилодисцита, остеомиелита позвоночника и дисцита, демонстрирует вовлечение дискового пространства и тела позвонка, позволяет исключит паравертебральный или эпидуральный спинальный абсцессы, малоинформативна для определения сращения костей;
- КТ (компьютерная томография) - так же позволяет исключить паравертебральный или спинальный эпидуральные абсцессы, более информативна для остеомиелита позвоночника, который часто сопровождает спинальный эпидуральный абсцесс;
- Биопсия - необходимо постараться получить прямые посевы из диска или тела позвонка на пораженном уровне. Возможно выполнение как чрезкожной биопсии под местной анестезией, так и получение биопсии в ходе отрытой операции. Выбор оптимальной тактики осуществляет Ваш нейрохирург.
Лечение спондилодисцита.
В 75% случаев достаточным является лечение антибиотиками и иммобилизация позвоночника корсетом. Иммобилизация, вероятно, не влияет на окончательный исход, но обычно дает более быстрое облегчение боли и позволяет быстрее восстановить активность.
В большинстве случаев сначала назначают строгий постельный режим.
Если возбудитель и источник спондилодисцита неизвестны, то наиболее вероятен золотистый стафилококк. В этом случае антибиотики подбирают эмпирически по схеме: Цефалоспорины III поколения + Ванкомицин + Рифампицин (могут быть противопоказания, необходимо проконсультироваться с врачом!). Ванкомицин назначают под обязательным контролем уровня креатинина крови. Антибиотики меняют в зависимости от результатов посевов или обнаружения источника.
Лечение внутривенным введением антибиотиков осуществляют обычно около 4-6 недель, а затем переводят на таблетированные формы антибиотиков еще в течение 4-6 недель или же лечение внутривенным введением антибиотиков осуществляют до нормализации СОЭ, а затем переходят на таблетированные формы антибиотиков. Хочу обратить внимание на то, что обычно СОЭ держится высокой долго, даже если возбудителя уже нет.
Требуется только примерно в 25% случаев.
Показания к хирургическому лечению спондилодисцита:
- Неясный диагноз, особенно если есть серьезное подозрение на опухоль, возможно выполнение чрезкожной биопсии иглой под контролем рентгена или открытая биопсия.
- Необходимость декомпрессии нервных структур, особенно при наличии спинального эпидурального абсцесса или реактивных разрастаний грануляционной ткани или патологического перелома тела позвонка.
- В некоторых случаях требуется радикальная санация и стабилизация позвоночника, например при патологическом переломе тела позвонка и/или формировании кифотической деформации позвоночника.
Операция не производится пациентам с тяжелой сосудистой патологией, с септическим состоянием, тяжелой сопутствующей патологией, при которой исход операции сопряжен с высоким риском летальности
Способы хирургического лечения.
нажми на картинку для увеличения 
Передняя дискэктомия и корпорэктомия. 1-тело позвонка; 2-кейдж; 3-титановая пластина. нажми на картинку для увеличения 
Ламинэктомия нажми на картинку для увеличения 
Ламинэктомия с транспедикулярной фиксацией. 1-тело позвонка; 2-дужка позвонка; 3-титановый винт; 4-ламинэктомия.
- Передняя дискэктомия (удаление межпозвонкового диска) и корпорэктомия (удаление тела позвонка) с радикальным удалением инфицированных тканей и установкой с целью стабилизации позвоночника аутотрансплантата из гребня крыла подвздошной кости или резецированного (удаленного) ребра или специального титанового кейджа. Обширное удаление передней части позвоночного столба часто создает большие дефекты и негативно влияет на стабильнсть позвоночника. Доказана эффективность применения титановых кейджей для стабилизации позвоночника при воспалительных поражениях. Отсутствуют неблагоприятные последствия, связанные с применением кейджей в присутствии активной гнойной или туберкулезной флоры. Радикальная санация и восстановление стабильности позвоночника являются необходимым условием устранения инфекции и образования костного блока.
- Задняя ламинэктомия (удаление дужки позвонка) может быть достаточной для экстренной декомпрессии нервных структур. Ламинэктомия обычно дополняется стабилизацией позвоночника, так как может развиться нестабильность. То есть выполняется транспедикулярная фиксация (ТПФ) – в тела позвонков через корни дужек (ножки) вводятся титановые винты, которые затем скрепляются продольными балками и иногда поперечной. Если выявлен гной, то ТПФ выполнять опасно, так как металлоконструкция все-таки инородное тело и может привести к хронизации гнойного процесса. В таком случае ТПФ обычно выполняется вторым этапом только после излечения эпидурального абсцесса. При отсутствии признаков остеомиелита позвоночника после проведения простой ламинэктомии или гемиламинэктомии на одном уровне и антибактериальной терапии антибиотиками нестабильность обычно не развивается. При выявлении гноя операция заканчивается установкой дренажной промывной приточно-отточной системы. Если выявлена только грануляционная ткань, то установка промывной системы не требуется.
Исход спондилодисцита.
Исходы спондилодисцита обычно хорошие и характеризуются полным выздоровлением.
Летальные исходы спондилодисцита наблюдаются в основном у пожилых пациентов и пациентов с парализацией до операции ввиду развития осложнений, например, тромбоэмболии легочной артерии (ТЭЛА), сепсиса, пневмонии, урологической инфекции и других.
Улучшение выраженного неврологического дефицита встречается редко, даже если операция выполнена в первые 6-12 часов после его развития.
У молодых пациентов без неврологического дефицита исход обычно благоприятный.
Материалы сайта предназначены для ознакомления с особенностями заболевания и не заменяют очной консультации врача. К применению каких-либо лекарственных средств или медицинских манипуляций могут быть противопоказания. Заниматься самолечением нельзя! Если что-то не так с Вашим здоровьем, обратитесь к врачу.
Если есть вопросы или замечания по статье, то оставляйте комментарии ниже на странице или участвуйте в форуме. Отвечу на все Ваши вопросы.
При использовании материалов сайта, активная ссылка обязательна.
Остеомиелит позвоночника (спондилит, спондилодисцит) - относительно редкое заболевание, тяжело диагностируется на ранних стадиях и нередко характеризуется тяжелым течением с угрозой для жизни пациента, что обуславливает сложное долговременное лечение. Чаще всего, до 83 % случаев, возбудителем инфекции является золотистый стафилококк (S. aureus), также может вызываться широким спектром микроорганизмов, как специфических, так и неспецифических, в том числе и сочетанием нескольких возбудителей.
Сложность диагностики заключается в том, что основной клинический симптом остеомиелита позвоночника - боль в спине, присущ многим заболеваниям: дегенеративно-дистрофическим заболеваниям позвоночника, опухолям, травмам, спондилодисплазии и другим.
Заболевание чаще начинается остро с высокой температуры тела и болей в спине. В некоторых случаях температура может быть субфебрильной. В начале заболевание может протекать под маской плеврита, пневмонии, пиелонефрита, радикулита и др.
Хронический остеомиелит может быть переходом из острого остеомиелита или развиваться как самостоятельная форма - первично-хронический остеомиелит позвоночника. Для такого течения характерна корешковая боль, может быть субфебрильная температура, общее состояние, как правило, удовлетворительное.
Острый период заболевания может длиться от двух недель до двух месяцев, подострый период - до 2-3 месяцев.
Среди осложнений остеомиелита позвоночника выделяют развитие абсцессов, медиастинитов, гнойных плевритов, свищевых форм заболевания.
Наиболее тяжелым осложнением остеомиелита позвоночника являются сепсис и развитие спинномозговых расстройств с частотой от 10 до 64 %.
Первые рентгенологически признаки гематогенного остеомиелита позвоночника появляются лишь в конце 2-4 недель от начала заболевания, а по данным некоторых авторов и позже.
.jpg)
Компьютерная томография (КТ):
.jpg)
Преимуществом МРТ исследования при остеомиелите позвоночника является высокая специфичность (93 %) и чувствительность (96 %).
Для лучшей визуализации паравертебральных и эпидуральных абсцессов при МРТ исследовании используется введение контрастного вещества - гадолиниума.
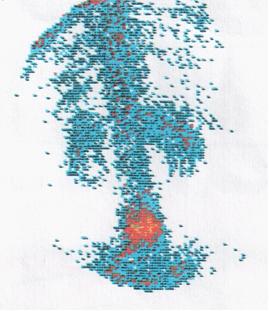
Радиоизотопные методы исследования – сцинтиграфия с Тс99m применяют в диагностике и дифференцировании остеомиелита. Метод высокочувствителен но имеет низкую специфичность.
Лабораторные методы исследований: общий анализ крови, биохимия, коагулограмма) не отличаются диагностической специфичностью. Активность процесса оценивается по СОЭ, лейкоцитарной формуле и С-реактивному белку.
- антибиотикотерапия (подбор индивидуален, длительность 3-4 нед. и более);
- дезинтоксикация;
- иммунокоррекция;
- обезболивание;
- режим – разгрузочный (постельный или полупостельный);
- фиксация в корсете или головодержателе.
Широко применяется, не смотря на возможности современных антибактериальных препаратов. Это объясняется тем, что диагноз остеомиелит позвоночника устанавливается на поздних сроках уже с наличием выраженных патологических изменений, а антибактериальная терапия на ранних этапах заболевания была неадекватной.
Показания к хирургическому лечению:
- наличие гнойного очага в телах позвонков и межпозвонковых дисках;
- наличие абсцессов и инфильтратов;
- наличие секвестров;
- прогрессирование неврологических расстройств даже при утихании воспалительного процесса в позвоночнике или при следствиях перенесенного спондилита;
- поражение задних структур тел позвонков;
- свищевая форма остеомиелита позвоночника;
- неэффективность консервативного лечения.
- позволяет верифицировать диагноз остеомиелита позвоночника;
- выделить и установить чувствительность возбудителей к антибактериальным препаратам;
- позволяет проводить антибактериальную терапию через систему дренаж-ирригатор непосредственно в очаг воспаления.
В клинике применяется широкий спектр хирургического лечения (открытая санация и дренирование патологического очага, современные малоинвазивные хирургические методики - операция выполняется через прокол в коже под местным обезболиванием) и различные стабилизирующие операции с применением титановых транспедикулярных конструкций.
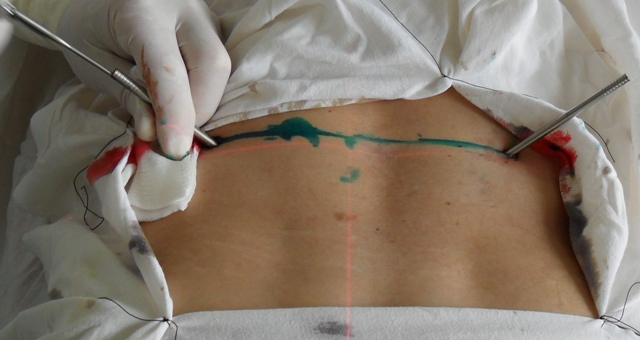
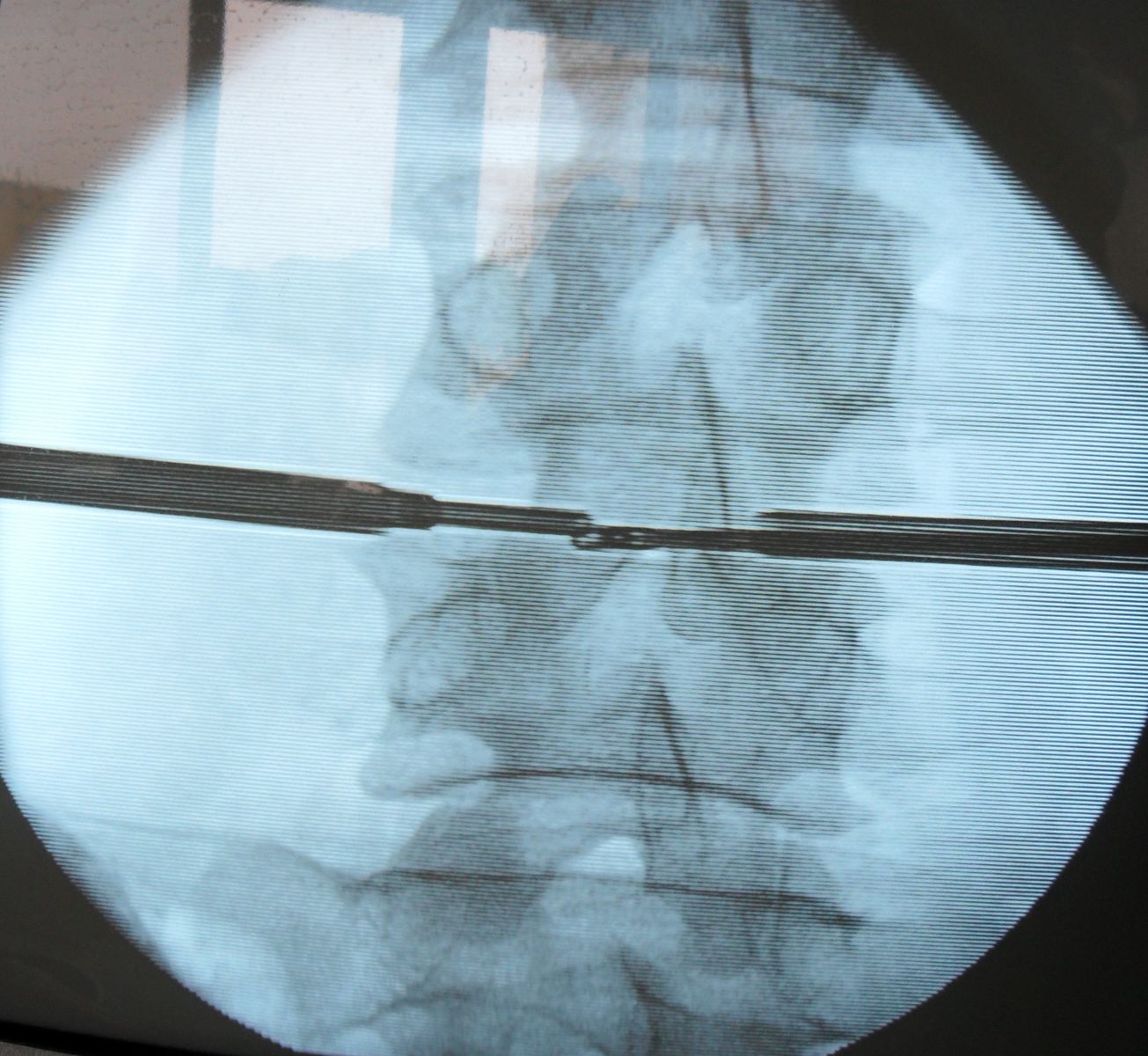
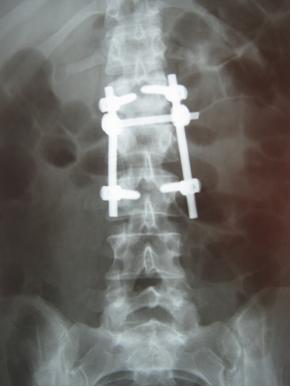
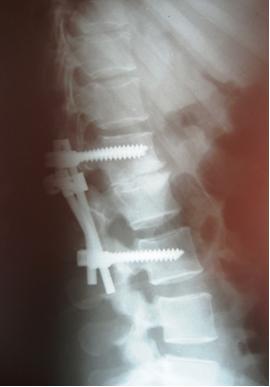
При эффективном лечении воспалительный процесс купируется, пораженные позвонки срастаются между собой, образуя костный блок, наступает выздоровление.
При неблагоприятном течении или неадекватном лечении развиваются септические осложнения, что может привести к летальному исходу, или же неврологические осложнения в виде параличей.
Воспалительный процесс межпозвоночных дисков и смежных позвонков называется спондилодисцитом. Заболевание протекает на фоне дегенеративно-дистрофического процесса позвоночного столба или формируется после оперативных вмешательств на позвоночнике.

Причины заболевания
Спондилодисцит характеризуется асептическим воспалением (без участия болезнетворных микроорганизмов), которое возникает в межпозвоночном диске и постепенно разрушает хрящевую ткань. Прогрессирование патологии приводит к поражению костного мозга смежных позвонков.
Заболевание является проявлением хронического дегенеративно-дистрофического процесса с образованием протрузии и грыж позвоночного столба, для которых характерен длительный болевой синдром. При этом нарушается иннервация, кровоснабжение, ликвородинамика пораженной области, что вызывает асептико-воспалительный процесс в позвоночнике.
Снижение защитных сил организма и хронические очаги инфекции во внутренних органах приводят к заносу патогенных микроорганизмов в участок поражения. В результате появляются гнойные очаги расплавления костной ткани позвонков, развивается остеомиелит и сепсис. Наиболее часто к инфицированию позвоночного столба приводит:
флегмоны, абсцессы, фурункулы в области позвоночника;
инородное тело в мягких тканях.
Спондилодисцит может возникать при непосредственном попадании инфекции через повреждения кожного покрова в области позвоночного столба:
проникающие ножевые и огнестрельные ранения;
проведение диагностических манипуляций (дискография, люмбальная пункция);
операции по удалению грыжи диска (чаще поясничные дискэктомии).
Постоперационный воспалительный процесс носит гнойный характер, приводит к обширному повреждению хрящевой и костной ткани, вызывает деформацию позвоночника. Спондилодисцит может осложняться воспалением спинного мозга, что вызывает тяжелую неврологическую симптоматику.
В большинстве случаев патологический процесс носит неспецифический характер и развивается при воздействии стафилококков, стрептококков, синегнойной палочки, клебсиеллы. Реже встречается заболевание, вызванное специфическими микроорганизмами, такими как туберкулезная палочка и бледная трепонема (сифилис).
Клиническая картина
Признаки спондилодисцита появляются на фоне дегенеративного процесса в межпозвоночных дисках при недостаточной адекватной терапии. Также заболевание может возникнуть после операции на позвоночном столбе в течение 2-4 недель, иногда через несколько месяцев. При этом появляются следующие симптомы:
общее недомогание, слабость, снижение трудоспособности;
повышение температуры тела до субфебрильных цифр при формировании гнойного очага (38-39 градусов);
субфебрильная температура тела при асептическом воспалении (37-37,6 градусов);
потеря аппетита, тошнота, иногда рвота;
снижение массы тела;
болевые ощущения различной интенсивности в области патологического процесса;
болевой синдром распространяется на область поясницы и промежности, живота, бедер.
потливость, нарушение сна;
неврологическая симптоматика при поражении спинного мозга (парезы, параличи, нарушение функции тазовых органов в виде недержания кала и мочи).
Гнойный процесс в позвоночном столбе (остеомиелит) нередко вызывает сепсис – распространение болезнетворных бактерий через кровь и лимфатические протоки по всему организму, в результате чего появляются вторичные очаги инфекции во внутренних органах (почки, легкие, головной мозг). Тяжелое течение спондилодисцита может закончиться летальным исходом.
Диагностика заболевания
Выявление патологического процесса начинается с изучения анамнеза болезни. Предшествующие заболевания позвоночника, сопровождающиеся формированием протрузий и грыж, проведенная инвазивная диагностика и оперативные вмешательства на позвоночном столбе засчитаются в пользу спонилодисцита. Лабораторные методы исследования крови определяют воспалительные изменения – лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение скорости оседания эритроцитов (СОЭ).
Для уточнения диагноза назначают инструментальное обследование, которое включает рентгенографию и магнитно-резонансную томографию (МРТ). Последняя имеет большую информативность, выявляет дефекты костного мозга и межпозвоночных дисков на ранних этапах патологии, когда изменения не визуализируются при рентгенологическом исследовании. На рентгенограмме и томограмме определяют неровность краев тел позвонков, узурацию, сужение межпозвоночных дисков, блок пораженных участков позвоночного столба. При проведении люмбальной пункции выявляется помутнение спинномозговой жидкости, увеличение количества белка, большое содержание лейкоцитов, примесь гноя.

Терапия и профилактика болезни
Консервативное лечение включает:
миорелаксанты для устранения мышечных спазмов в области поражения;
противовоспалительные средства для уменьшения боли, снижения воспалительного процесса и повышенной температуры тела;
антибактериальные препараты широкого действия при появлении гнойных очагов инфекции.
Оперативное вмешательство по поводу спондилодисцита проводится при значительном повреждении позвонков, разрушении диска и деформации позвоночника
После стихания острой фазы заболевания в лечение добавляют физиопроцедуры, массаж спины и конечностей, комплекс лечебной физкультуры. Терапевтические мероприятия направлены на укрепление мышечного каркаса спины, увеличение гибкости позвоночника, улучшение кровоснабжения и восстановление межпозвоночных дисков. В запущенных случаях патология должна лечиться хирургическим путем. При этом проводят санацию очага инфекции, удаляют гной и участки разрушенной костной ткани (секвестры), восстанавливают целостность позвоночника при помощи искусственных имплантантов.
Для профилактики спондилодисцита следует своевременно проводить лечение остеохондроза и спондилеза, санировать хронические очаги инфекции во внутренних органах, остерегаться переохлаждения и простудных заболеваний.
Пища должна быть богата витаминами и микроэлементами, содержать достаточное количество белка и полиненасыщенных омега-3 жирных кислот. Свежие фрукты и овощи, нежирное мясо, морская рыба и морепродукты, молочные блюда необходимо включать в ежедневный рацион. Рекомендуют заниматься видами спорта без осевой нагрузки на позвоночник (плавание, спортивная ходьба, аэробика), укреплять иммунитет, регулярно проходить профилактические медицинские осмотры.
Спондилодисцит относится к тяжелому заболеванию позвоночного столба, которое может привести к серьезным последствиям, нарушающим полноценную двигательную активность и снижающим качество жизни.
Своевременное обращение к врачу предупредит развитие тяжелых осложнений и сохранит здоровье опорно-двигательного аппарата.
Читайте также:


