Спазм мышц денервация нервов
ЭМГ мышц и периферических нервов
Электрическую активность мышцы - ЭМГ - записывают при помощи наложенных на кожу электродов (поверхностная ЭМГ) либо введенных в мышцу игольчатых электродов (игольчатая ЭМГ). Характер патологических изменений ЭМГ зависит от уровня поражения двигательной единицы .
В расслабленной мышце электрическая активность отсутствует. Спонтанная активность ( рис. 361.3 ) появляется при различных нервно-мышечных заболеваниях - особенно тех, которые сопровождаются денервацией или воспалением мышц. Типичный, хотя и не обязательный признак денервации при игольчатой ЭМГ - потенциалы фибрилляций и положительные острые волны (спонтанные патологические разряды отдельных мышечных волокон, обусловленные их повышенной возбудимостью), а также регулярно повторяющиеся комплексы разрядов. Эти виды спонтанной активности встречаются также при травмах и некоторых заболеваниях мышц - особенно воспалительных, таких, как полимиозит . При острых нейропатиях патологическая спонтанная активность появляется вначале в проксимальных мышцах и длительное время - иногда в течение 4-6 нед - не распространяется на дистальные.
Спонтанная активность пораженной мышцы сохраняется неопределенно долго - либо до реиннервации, либо до полной атрофии мышцы. Потенциалы фасцикуляций (спонтанные потенциалы действия двигательных единиц) характерны для медленно прогрессирующих нервно-мышечных заболеваний - особенно тех, которые сопровождаются гибелью спинальных мотонейронов (например, боковой амиотрофический склероз ). Миотонические разряды (высокочастотная активность отдельных мышечных волокон, волнообразно нарастающая и уменьшающаяся по частоте и амплитуде) - признак миотонии (атрофической или врожденной), но могут также наблюдаться при полимиозите и некоторых других, редких заболеваниях.
Слабое произвольное сокращение мышцы сопровождается активацией небольшого количества двигательных единиц . При этом регистрируются потенциалы действия мышечных волокон тех двигательных единиц, которые находятся вблизи от игольчатого электрода ( рис. 361.3 ). Параметры потенциалов действия двигательных единиц зависят от типа мышцы и возраста больного - в норме они имеют длительность от 5 до 15 мс, амплитуду от 200 мкВ до 2 мВ и состоят из двух или трех фаз. Количество возбужденных двигательных единиц пропорционально силе произвольного сокращения мышцы. По мере ее нарастания возбуждается все большее количество двигательных единиц (вовлечение) и увеличивается частота генерируемых в них импульсов. При максимальной силе сокращения мышцы активируется такое большое количество двигательных единиц, что отдельные потенциалы действия сливаются в так называемую интерференционную активность, регистрируемую при поверхностной ЭМГ.
При миопатиях выявляется так называемая миопатическая триада : снижение амплитуды и длительности и полифазные (более чем из четырех фаз) потенциалы действия двигательных единиц ; количество двигательных единиц, вовлекающихся при произвольном сокращении, возрастает. Напротив, при нейропатиях количество двигательных единиц, возбуждающихся при максимальном сокращении мышцы, снижается, и при поверхностной ЭМГ регистрируется низкочастотная, разреженная интерференционная активность. Параметры и конфигурация потенциалов действия двигательных единиц зависят от давности заболевания и от того, происходит ли реиннервация. Потенциалы действия сохранившихся двигательных единиц вначале не отличаются от нормальных, но по мере реиннервации они увеличиваются по амплитуде и длительности, становятся полифазными ( рис. 361.3 ).
При тетании , лицевом гемиспазме , миокимии потенциалы действия одной и той же двигательной единицы обычно следуют друг за другом с постоянным интервалом. В результате регистрируются двойные, тройные и множественные потенциалы действия. При контрактуре (непроизвольном длительном сокращении мышц, не обусловленном возбуждением мышечных волокон) электрическая активность отсутствует. Это наблюдается, например, при гликогенозе типа V .
ЭМГ позволяет подтвердить диагноз нервно-мышечного заболевания, а также разграничить нейрогенные и первичные мышечные расстройства. При нейрогенных заболеваниях ЭМГ разных мышц дает возможность уточнить уровень поражения: передние рога, передний корешок, нервное сплетение, периферический нерв или его окончание. Для того же, чтобы выяснить этиологию заболевания, помимо ЭМГ необходимы лабораторные и клинические данные.
При остром поражении периферического или черепно-мозгового нерва ЭМГ позволяет оценить степень нарушения иннервации. При хронических или дегенеративных заболеваниях, таких, как боковой амиотрофический склероз , ЭМГ дает возможность судить об активности и прогрессировании патологического процесса. Это дает важную для прогноза информацию.
Для анализа ЭМГ применяют различные количественные методы. Обычно вычисляют среднюю амплитуду и длительность 20 потенциалов действия двигательной единицы . Макро-ЭМГ дает информацию о количестве мышечных волокон в двигательной единице и о количестве двигательных единиц в мышце. Сканирующая ЭМГ - метод, основанный на компьютерном анализе электрической активности мышц, - позволяет оценивать распределение потенциалов действия двигательных единиц, а также пространственное и временное соотношение активности отдельных волокон в пределах двигательной единицы. Последние два метода не находят широкого применения в клинической практике.
а) Определения:
• Вторичное повреждение мышц, вызванное их денервацией вследствие повреждения нерва
б) Визуализация:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Диффузное усиление интенсивности сигнала в Т2, STIR при сохранении целостности мышечных волокон
• Размеры:
о Острая денервация: ± увеличение объема мышцы вследствие отека
о Хроническая денервация: атрофия мышцы
2. КТ при денервации мышц:
• При острой денервации мышцы выглядят нормально
• ± минимальное увеличение объема мышцы ± контрастное усиление (острая денервация)
• Снижение объема, гиподенсная жировая перестройка (хроническая денервация)
4. Другие методы исследования:
• Игольная электромиография (ЭМГ):
о Изменения электрической активности мышцы обычно появляются только через три недели после травмы иннервирующего ее нерва
5. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о МРТ
• Протокол исследования:
о Плоскости сканирования необходимо выбирать таким образом, чтобы видеть поперечные сечения мышц
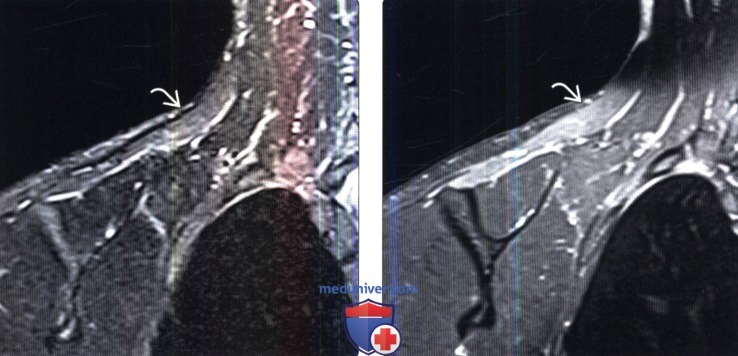
(Слева) На фронтальном STIR МР-И определяются признаки денервационного отека трапециевидной мышцы, иннервируемой спинальными корешками добавочного нерва. Этот нерв может быть травмирован при ношении на плече тяжелого груза.
(Справа) На фронтальном FS Т1-ВИ с КУ у этого же пациента отмечается равномерное контрастное усиление пораженной мышцы. Разрывы мышцы в отличие от подобной картины характеризуются неоднородной картиной.
в) Дифференциальная диагностика денервации мышц:
1. Атрофия от неиспользования:
• Жировая атрофия мышцы
• Отек обычно отсутствует
2. Травма мышцы:
• Разрыв/нарушение целостности мышечных волокон
• Гематома обычно характеризуется неоднородностью сигнала в Т2, STIR
3. Разрыв сухожилия:
• Разрывы сухожилий мышц в конечном итоге также ведут к атрофии мышцы
4. Воспалительные изменения или инфекционное поражение мышцы:
• Патологические изменения Т2-сигнала и контрастное усиление выглядят более неравномерно
• Различные причины:
о Полимиозит/дерматомиозит
о Инфекционный миозит
о Диабетический мионекроз
о Рабдомиолиз
о Серповидноклеточный криз
5. Постлучевая миопатия:
• Васкулит, повреждение тканей → гомогенный отек мышцы
• Четкие границы отека, соответствующие области облучения
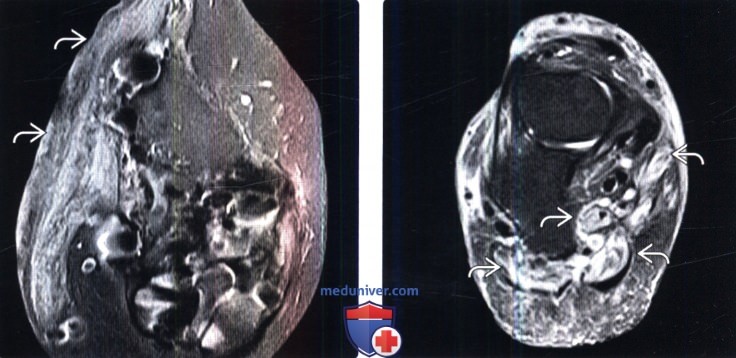
(Слева) Аксиальный срез, FS Т2-ВИ: свободный мышечный лоскут голени. Мышца с признаками выраженного диффузного отека и минимальным числом жировых включений. Это вполне ожидаемая картина, которую не следует путать с инфекционным поражением.
(Справа) Нa фронтальном FS Т2-ВИ определяются признаки денервационного отека собственных мышц стопы. Денервационный отек на фоне сахарного диабета характеризуется поражением в первую очередь мышц стопы. Мышцы в этой ситуации выглядят более исчерченными и менее гомогенными, чем при денервации другой этиологии.
г) Патология. Общие характеристики:
• Этиология:
о Опухоль нерва, инфекция, аутоиммунный неврит, периферическая нейропатия или травма
д) Клинические особенности:
1. Клиническая картина:
• Наиболее распространенные симптомы/признаки:
о Слабость, снижение объема мышц в зоне иннервации поврежденного нерва
о Может сопровождаться болевым синдромом
2. Течение заболевания и прогноз:
• При острой денервации в зависимости от тяжести повреждения нерва может наступать частичное или полное восстановление
• При хронической денервации изменения носят перманентный характер
3. Лечение денервации мышц:
• Лечение причин нарушения нервной проводимости, если это возможно
• Физиотерапия, направленная на укрепление сохранившихся мышечных групп
е) Диагностическая памятка. Советы по интерпретации изображений:
• Локализация изменений мышц напрямую говорит о локализации повреждения нерва
ж) Список использованной литературы:
1. Gupta A et al: MRI diagnosis of muscle denervation from herpes zoster with discordant distribution of the skin rash. Skeletal Radiol. 43 (10):1481 -5, 2014
2. Mosole S et al: Long-term high-level exercise promotes muscle reinnervation with age. J Neuropathol Exp Neurol. 73(4):284-94, 2014
3. Ohana M et al: Current and future imaging of the peripheral nervous system. Diagn Interv Imaging. 95(1):17-26, 2014
4. Hu ZJ et al: Effect and possible mechanism of muscle-splitting approach on multifidus muscle injury and atrophy after posterior lumbar spine surgery. J Bone Joint Surg Am. 95(24):e192(1-9), 2013
5. Sedano MJ et al: Muscle MRI in severe Guillain-Barre syndrome with motor nerve inexcitability. J Neurol. 260(6): 1 624-30, 2013
6. BercianoJ et al: Magnetic resonance imaging of lower limb musculature in acute motor axonal neuropathy. J Neurol. 259(6): 1 111-6, 2012
7. Viddeleer AR et al: Seguential MR imaging of denervated and reinnervated skeletal muscle as correlated to functional outcome. Radiology. 264(2):522-30, 2012
8. Kim SJ et al: MR imaging mapping of skeletal muscle denervation in entrapment and compressive neuropathies. Radiographics. 31(2):319-32, 2011
9. Haig AJ: Paraspinal denervation and the spinal degenerative cascade. Spine J. 2(5):372-80, 2002
- Вернуться в оглавление раздела "Лучевая медицина"
Редактор: Искандер Милевски. Дата публикации: 10.9.2019
При денервации в тканях возникают биохимические, структурные и функциональные изменения.
Патогенные воздействия на периферический нерв всегда сопровождаются изменением обмена веществ в соответствующем органе. Это касается углеводов, жиров, белков, нуклеиновых кислот и т. д. Наблюдаются не только количественные, но и качественные изменения. Так, миозин в денервированной мышце утрачивает свои АТФазные свойства, а гликоген по своей структуре становится проще, элементарнее. Наблюдается перестройка ферментативных процессов. Так, изоферментный спектр лактатдегидрогеназы меняется в пользу ЛДГ4 и ЛДГ5, т. е. тех ферментов, которые адаптированы к анаэробным условиям. Падает активность такого фермента, как сукциндегидрогеназа. Общая же тенденция изменений метаболизма состоит в том, что он приобретает "эмбриональный" характер, т. е. в нем начинают преобладать гликолитические процессы, тогда как окислительные падают. Ослабевает мощность цикла Кребса, уменьшается выход макроэргов, понижается энергетический потенциал.
В тканях при нарушении иннервации возникают существенные морфологические изменения. Если речь идет о роговице, о коже или слизистых, то здесь последовательно развиваются все стадии воспаления. Устранение инфекции, травмы, высыхания не предотвращает процесс, но замедляет его развитие. В итоге развивается язва, не имеющая тенденции к заживлению(трофическая язва). Исследование тонкой структуры показало изменение органелл. Митохондрии уменьшаются в количестве, их матрикс просветляется, в результате снижаются энергетические возможности клетки. В денервированных тканях снижается и митотическая активность.
Что касается функциональных расстройств при развитии нейродистрофического процесса, то последствия денервации будут разными в зависимости от того, о какой ткани идет речь. Например, скелетная мышца при денервации утрачивает свою главную функцию – способность сокращаться. Сердечная мышца сокращается даже при перерезке всех экстракардиальных нервов. Слюнная железа будет секретировать слюну, но характер ее уже не будет зависеть от вида пищи.
Гораздо интереснее то обстоятельство, что денервированная ткань реагирует на многие гуморальные факторы иначе, чем нормальная. Речь идет прежде всего о медиаторах нервной системы. Установлено, что скелетные мышцы, лишенные симпатических нервов, реагируют на адреналин не меньше, а больше, чем в норме, те же мышцы, отъединенные от моторных (холинэргических) нервов, реагируют на ацетилхолин сильнее, чем в норме. Так был открыт закон денервации, что означает повышенную чувствительность денервированных структур. В частности, это связано с тем, что холинорецепторы, которые в нормальных мышцах сосредоточены только в области мионевральных синапсов, после денервации появляются на всей поверхности мембраны миоцита. Теперь известно, что необычность ответа денервированных структур состоит не только в повышении, но и в извращении, когда, например, вместо расслабления сосудистых мышц получается их сокращение.
При денервации в мышце и других тканях появляются свойства, присущие ранним, в частности, эмбриональным стадиям развития. Это явление возникает как результат патологического растормаживания супрессированных в норме генов.
Нарушения двигательной функции. Гипокинезии. Параличи и парезы. Причины возникновения. Сравнительная характеристика центральных и периферических параличей. Паркинсонизм.
При участии нервной системы происходят осуществление и регуляция двигательной активности – какнепроизвольной (рефлекторной), так и произвольной.
Как известно, сокращение скелетных мышц, его сила, продолжительность, скорость зависят от уровня возбуждения α-мотонейронов спинного мозга. К каждому мотонейрону поступают многочисленные импульсы от чувствительных нервов, нейронов, расположенных в различных сегментах спинного мозга, стволе головного мозга, мозжечке, базальных ядрах, коре головного мозга. Эти нервные структуры регулируют активность мотонейронов как непосредственно, так и влияя на интернейроны спинного мозга и γ-мотонейроны. При возбуждении γ-мотонейронов возбуждение передается через чувствительные нейроны на α-мотонейроны, вследствие чего возникает тоническое сокращение мышц. Большинство регулирующих влияний в различных разделах нервной системы на тонус мышц осуществляется посредством γ-мотонейронов. Эти влияния регулируют осанку и координируют деятельность различных групп мышц при выполнении целенаправленного двигательного акта.
Двигательные расстройства возникают вследствие повреждения указанных отделов ЦНС, а также нарушения проведения импульсов по двигательным нервам, передачи импульсов с нерва на мышцу.
Нарушения двигательной активности сопровождаются различными симптомами гипокинезии и гиперкинезии.
Гипокинезии (в том числе акинезия)-нейрогенные расстройства движений, характеризующийся ограничением объёма, количества и скорости движений, которые проявляются наличием параличей, парезов, скованностью активных движений.
По выраженности ограничения произвольных движений гипокинезии подразделяются на парезы и параличи.
Дата добавления: 2018-08-06 ; просмотров: 1250 ;
Дистония — это общий медицинский термин, объединяющий ряд двигательных расстройств, вызывающих мышечные спазмы и сокращения, или же судороги.
Судороги и спазмы могут быть либо замедленными, либо приходящими и уходящими, то есть периодическими. Кроме того, пациентам с дистонией причиняет неудобства положение тела — конечности и голова подвергаются тремору, позы болезненны и неестественны для здорового человека. Тремор является симптомом лишь определенного типа дистонии, этот симптом несвойственен всем подтипам заболевания.
Дистония относится к неврологическим заболеваниям (вызванным проблемами с мозгом и нервной системой). Однако в большинстве случаев функции мозга, такие как интеллект, память, речь и другие – остаются неизменными.
Типы мышечных дистоний
Дистония может воздействовать только на одну мышцу или группу мышц.
Существует пять основных типов дистонии:
- Фокусная.
Затрагивает только одну мышцу или часть тела, например, руки или глаза. К такому типу относится блефароспазм — аномальное подергивание одного века или обоих век, цервикальный спазм, писчий спазм или спазм мышц руки, отвечающих за правильное удерживание ручки или карандаша. В целом, если спазм и судорога охватывает один определенный участок, этот тип дистонии называется фокусной.
- Цервикальная.
- Сегментная.
Относится к двум и более областям тела. Например, шее и ноге, двум ногам, двум рукам и т.д.
- Черепная.
Задействованы мышцы нижней челюсти, языка, подбородка. Вызывает затруднения в процессе глотания пищи, воды, слюны. Может влиять на тембр голоса, общую способность говорить.
- Мультифокальная.
Охвачены два или более участка тела, причем не обязательно связанные между собой.
- Обобщенная.
Локализуется следующим образом: мышцы позвоночника и минимум две конечности или какие-либо два участка тела. Мышцы ног не всегда поражены.
- Гемидистония.
Поражение одной половины тела.
- Медикаментозная.
Может вызывать различные типы дистоний, например, фокусную или мультифокальную. Хорошо поддается лечению. Были зафиксированы случаи, при которых медикаментозная дистония самопроизвольно исчезала за несколько дней при отмене лекарства, вызывающего мышечные спазмы.
- Семейная, несемейная.
Наследственный тип дистонии называется семейным, может наследоваться любой тип из описанных выше. Несемейная означает, что даже при полностью здоровых близких родственниках заболевание проявляется либо с рождения, либо в более поздний период. Причинами такого проявления могут быть различные состояния и синдромы.
- Идиопатическая.
Развивается без очевидных причин, спонтанно.
Различают также классификацию дистонии по типу конечностей или частей тела, которые они поражает.
Примерно 90% случаев всех проявленных дистоний — это цервикальная дистония, затрагивающая мышцы шеи или блефароспазм (веки). Оба подтипа в действительности являются подтипами фокальной дистонии, развиваются в более зрелом возрасте, а не в раннем детстве, и могут поддаваться лечению при своевременной диагностике и комплексном терапевтическом подходе.
Причины дистонии мышц, диагностика
В большинстве случаев мышечная дистония не имеет конкретной причины. Дистония — следствие нарушений работы базальных ганглиев мозга. Эта область мозга отвечает за инициирование сокращения мышц. Основная проблема при данном состоянии — это нарушение сообщения нервных импульсов с мышцами.
Приобретенная дистония всегда является следствием повреждения базальных ганглиев.
Кроме того, причины дистонии могут быть следующими:
- травма мозга;
- инсульт;
- опухоль мозга;
- кислородное голодание;
- инфекционное заболевание (энцефалит, менингит инфекционного характера);
- реакция на медикаменты;
- отравление свинцом;
- токсический эффект монооксида углерода.
Если идентифицируемой причины дистонии нет, она называется первичной.
Вторичная мышечная дистония развивается как симптом основного заболевания или последствие травмы. Общие причины вторичной дистонии это:
- черепно-мозговая травма;
- энцефалит;
- болезнь Паркинсона;
- инсульт;
- менингит.
Тип заболевания определяют по области спастичности. Запущенные состояния диагностируются исходя из внешних признаков, без дополнительных диагностических манипуляций. Для точной диагностики необходимы:
- анализ крови;
- анализ мочи;
- МРТ;
- генетическая экспертиза;
- физический осмотр.
Симптомы дистонии, факторы риска
Симптомы дистонии варьируются в зависимости от типа заболевания и возраста, в котором оно развивается. При раннем начале симптомы проявляются в детстве или подростковом возрасте. Обычно первыми страдают ноги и руки, либо мышцы верхней части тела.
Типы мышц, которые чаще всего поражаются при дистонии:
- мышцы шеи;
- мышцы ног и рук;
- мышцы спины.
Дистония, начинающаяся во взрослом возрасте, поражает шею, руки или голову.
Симптомы ранней мышечной дистонии:
Практически все типы мышечной дистонии схожи по своим симптомам и проявляются интенсивнее при стрессе, плохом самочувствии, усталости, заболеваниях, не связанных с мышцами.
Факторы риска или факторы, из-за которых мышечная дистония усиливается, это:
- стресс;
- бессонница;
- усталость;
- эмоциональная перегрузка;
- большое количество новой информации;
- инфекционные заболевания;
- неврологические нарушения;
- употребление алкоголя;
- употребление кофе и продуктов с кофеином;
- употребление психоактивных веществ;
- наркотическое опьянение.
Методы лечения дистонии мышц, прогноз
Лечение дистонии определяется типом заболевания и точной клинической картиной. Однако существует четыре основных метода лечения, применяемых практически при всех типах:
- ботулинический токсин; широко используется для лечения неврологических состояний, к которым относятся аномальные сокращения мышц, токсин вводится прямо в пораженные мышцы, чтобы временно ослабить или уменьшить спазмы;
- лекарственные препараты; например, антихолинергические препараты, баклофен и миорелаксанты;
- физиотерапия; специальные программы упражнений для улучшения мышечного тонуса и положения тела в пространстве, а также для предотвращения мышечной слабости;
- хирургическое лечение; применяется в том случае, когда другие методы лечения не оказывают ожидаемого эффекта. При таком лечении нервы, контролирующие мышцы, подвергаются селективной периферической денервации.
Еще один метод лечения — временное имплантирование электродов в головной мозг с устройством, похожим на кардиостимулятор (метод глубокой стимуляции мозга).
Препараты, уменьшающие проявления дистонии:
- Леводопа;
- Проциклидина гидрохлорид;
- Диазепам;
- Лоразепам;
- Клоназепам;
- Баклофен.
Прогноз
Дистония — непредсказуемое заболевание. Она имеет тенденцию медленно прогрессировать, и тяжесть симптомов у пациента зависит как от индивидуальных причин, общего состояния здоровья, степени прогресса и общих факторов. Фокальная дистония прогрессирует медленно в течение примерно 5 лет, а затем наступает резкое ухудшение состояния здоровья.
Иногда состояние больного спонтанно улучшается, а симптомы практически или полностью исчезают. Это состояние называется полной ремиссией, происходит оно примерно у 5-10% пациентов. Общая ремиссия свойственна людям с вторичной дистонией, появившейся как следствие приема лекарственных препаратов или стресса, травмы или других факторов. При болезни Паркинсона, например, симптомы высокого мышечного тонуса сохраняются до конца жизни.



Причины воспаления седалищного нерва
Медики выделяют несколько причин возникновения воспаления седалищного нерва:
- Появление новообразований;
- Смещение межпозвоночного диска или возникновение грыжи;
- Инфекционные заболевания, провоцирующие воспалительный процесс;
- Гинекологические заболевания;
- Остеофиты позвонков (патологические наросты на позвонках или других костях, образующиеся вследствие остеохондроза).
К возникновению ишиаса могут быть причастны также травмы органов малого таза, сильные нагрузки на организм, поднятие тяжестей. Она распространена среди тех людей, которые никогда не занимались спортом и резко решили начать с больших нагрузок.
Встречается воспаление седалищного нерва и у женщин в положении, потому что при беременности в теле женщины смещается центр тяжести и увеличивается нагрузка на позвоночник, который не всегда бывает готов к таким изменениям.
Симптомы воспаления седалищного нерва
При воспалении седалищного нерва у людей боль бывает настолько сильной, что выбивает его из нормального ритма жизни, к симптомам можно отнести:
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва нужно начинать с приема врача. Доктору нужно обязательно рассказать, когда появилась боль, какая она по характеру (ноющая, острая, прострелы), проявляется ли она постоянно или возникает периодически, в какие части тела распространяется. От этих рассказов зависит эффективность лечения. Если вы самостоятельно принимали обезболивающие препараты, обязательно сообщите врачу их названия.
После беседы медик осмотрит вас, оценит состояние кожи и мышц, проверит неврологические симптомы и назначит необходимые методы обследования.
Лечение ишиаса проводится в несколько этапов: сначала доктор снимает боль, используются также те препараты, прием которых способствует уменьшению воспаления. Устранив первичные симптомы, начинается активное лечение: физиотерапия, массаж и т.д.
Достижение положительного эффекта во многом зависит и от самого пациента. Ему придется пересмотреть свой образ жизни, начать правильно питаться, соблюдать режим, заниматься лечебной физкультурой. Безусловно, подъем больших тяжестей полностью ограничивается.
В большинстве случаев определить, имеется ли у пациента воспаление седалищного нерва можно после первичного осмотра. Врач проверяет рефлексы больного, оценивает его походку, потому что люди с воспалением в основном начинают подволакивать ногу, или же движение конечности становится неестественным. Все потому что нога теряет чувствительность. Всему виной является потеря чувствительности ноги, ослабление мышц или сильные боли.
Если первичную диагностику можно провести и в простых условиях больничного кабинета, то понять, что именно стало причиной возникновения заболевания намного сложнее. Для точного выявления причин воспаления седалищного нерва нужно использовать передовые методы, такие как МРТ. Именно магнитно-резонансная томография поможет выявить нарушение строения позвоночника, смещение межпозвонковых дисков, трещины, травмы, грыжу. Такой метод диагностики отличается высокой точностью и максимальным удобством для пациента.
Симптоматическая терапия
Эта терапия проводится в острый период, когда боль является самой главной проблемой. Врач попросит вас уйти на покой – нужно снизить нагрузки на обе ноги, даже при условии одностороннего поражения. Делается это потому, что во время хромоты на больную ногу все равно приходится большое, давление, которое может спровоцировать усиление боли. Основу симптоматической терапии составляют лекарственные препараты. Для общего укрепления организма и опорно-двигательного аппарата назначают хондропротекторы, ноотропы, сосудорасширяющие, антиоксиданты.
Этиотропное лечение
Она проводится как в период обострения, так и во время стихания болей, направлено на устранение причины заболевания. Рекомендуется применение мануальной терапии, массажа, лечебной физкультуры, дефанотерапии и физиотерапевтических методов.
Мануальная терапия
Принцип мануальной терапии основан на ручном воздействии на опорно-двигательную систему специалистом – мануальным терапевтом – с лечебной целью. Терапевт воздействует непосредственно на опорно-двигательный аппарат – ставит позвонки на место, возвращает позвоночник и суставы в физиологичное положение, восстанавливает нормальную подвижность. Курс мануальной терапии назначают, если воспаление седалищного нерва сопровождается прострелами в пояснице, ограничением сгибания в позвоночнике, тянущими болями в ноге.
Массаж
Курс массажа доктор назначает, когда боль уже стихла. Он необходим для того, чтобы снять мышечный спазм, который может способствовать защемлению корешков спинного мозга или седалищного нерва. Разминание мышц способствует расширению кровеносных сосудов, улучшается приток крови к поражённой области, расслабляются мышцы спины и поясницы.
Лечебная физкультура
Гимнастика при защемлении седалищного нужна для того, чтобы нормализовать тонус мышц, исправить деформации позвоночного столба, улучшить функцию мышц. Занятия ЛФК включают комплекс упражнений в позициях стоя и лёжа. Это не только метод лечения, но и отличный способ профилактики.
Читайте также:


