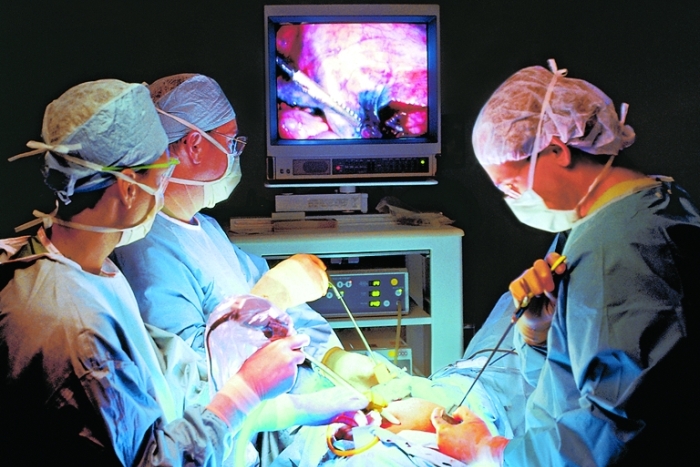
Современные подходы к лечению грыжи
Грыжевые ворота ограничивают собой грыжевой дефект и могут иметь размер от нескольких сантиметров в диаметре (в основном при грыжах белой линии живота и пупочных) до двадцати-тридцати сантиметров и даже более, что чаще всего встречается при послеоперационных грыжах и диастазе (расхождении) прямых мышц живота.
В основном в грыжевой мешок выходят подвижные органы брюшной полости, а именно: петли тонкой кишки (чаще всего), сальник (несколько реже), слепая кишка, аппендикс, поперечно-ободочная и сигмовидная кишка, меккелев дивертикул и т.д.
Особенностью внутренних грыж живота (лат. hernia abdominalis interna) является то, что в число их элементов не входит грыжевой мешок, он здесь попросту отсутствует. Выпячиваться через грыжевые ворота в подобных ситуациях могут быть не только вышеперечисленные органы, но также желудок, селезёнка, печень и почки.
Особенности оперативного лечения пупочных грыж
На сегодняшний день вылечить пупочную грыжу у взрослых пациентов можно лишь посредством хирургического вмешательства. Если нет ущемления образования, и оно свободно вправляется, можно ограничиться ушиванием пупочного кольца. При сильном расширении для закрытия используют пластику.
При развитом некротическом процессе, а именно, при омертвении тканей органа, замкнутого в грыжевом мешке, требуется больший объем оперативного вмешательства. В этом случае врач удаляет измененные участки.
Существует множество способов герниопластики: Сапежко, Мейо, Лекстеру и т. д. Различия, в основном, заключается в способе доступа, остальные этапы практически идентичные
На современном этапе в герниологии для пластики дефектов брюшной стенки в подавляющем большинстве случаев применяются искусственные материалы.
Суть метода заключается в выкраивании из специального материала индивидуального по своим размерам и форме лоскута, который затем надёжно фиксируется в виде заплаты к тканям брюшной стенки либо нерассасывающимися монофиламентными, проленовыми нитями достаточной толщины, либо танталовыми скрепками, накладывающимися специальным степлером. Помимо этого сейчас выпускаются сетки, изначально снабжённые особыми липучками для крепления – их не пришивают, а просто прижимают к окружающим тканям.
В работе используются ультрасовременные аллопластические материалы. Они позволяют значительно снизить риск повторного возникновения грыжи, он равен всего лишь 1%. Пластичный сетчатый имплантат берет на себя всю нагрузку. При этом ткани при его установке не стягиваются, благодаря чему уменьшается выраженность болевого синдрома. Ненатяжная герниопластика сводит к минимуму вероятность возникновения осложнений после операции и сокращает продолжительность реабилитации пациентов.
Также возможно проведение герниопластики местными тканями. Этот способ применяется только у молодых пациентов с неосложненными грыжами небольших размеров.
Лечение паховой грыжи
Развитие паховой грыжи может повлечь за собой опасные для жизни осложнения. Поэтому ее лечение не обходится без хирургического вмешательства. При этом совсем не важно, каков тип выпячивания и какого размера образование.
Существует два основных способа удаления паховой грыжи:
В современной медицине используют два варианта герниопластики: натяжную и ненатяжную. Первый предполагает закрытие дефекта брюшной стенки с помощью стягивания собственных тканей и сшивания их между собой. Второй подразумевает установку синтетического эндопротеза.
Имплантат изготавливается из высокотехнологичных полимерных материалов. Он обеспечивает сохранение естественных пропорций в паховом канале, исключает натяжение тканей и способствует уменьшению болевого синдрома. Восстановление пациентов при ненатяжной герниопластике происходит намного быстрее. К тому же имплантацию синтетического эндопротеза можно осуществлять и лапароскопическим способом.

Существуют разнообразные способы лечения грыжи позвоночника, это фармакология, лечебная физкультура, массаж, физиотерапия, народные способы, растяжка позвоночника и т.д. Какие методы лечения поясничной грыжи позвоночника стоит выбрать для избавления от этого серьезного недуга и к какому доктору стоит обращаться за помощью? На эти вопросы постараемся ответить в этом материале.
Для того, чтобы понять, как работают те или иные методы лечения грыжи позвоночника в поясничном отделе, нужно разобраться с механизмом развития данной патологии.
Итак, в клинической вертебрологии грыжа межпозвоночного диска – это третья стадия дегенеративного дистрофического заболевания позвоночного столба. Или, проще говоря, это осложнение длительно протекающего и прогрессирующего без адекватного лечения остеохондроза.
Развивается грыжа следующим образом:
- на начальном этапе дегенеративных дистрофических изменений происходит первичный сбой в диффузном питании хрящевой ткани межпозвоночного диска, оно после купирования острой воспалительной реакции восстанавливается и человек живет дальше, не подозревая, что запущенный процесс разрушения продолжается;
- если никакие меры для лечения не предпринимаются, то в дальнейшем поверхность фиброзного кольца межпозвоночного диска подвергается обезвоживанию, она утрачивает эластичность и покрывается трещинами под влиянием амортизационных нагрузок;
- следующая стадия – отложение солей кальция на поверхности фиброзного кольца, покрытого сеточкой тонких трещин – на этой стадии происходит практически полное прекращение диффузного питания, поскольку хрящевая ткань утрачивает способность усваивать жидкость, выделяемую окружающими мышцами – эта стадия уже говорит о запущенном остеохондрозе, требуется немедленно начинать лечение;
- следующий этап – забор жидкости из расположенного внутри фиброзного кольца пульпозного ядра (его студенистое тело придает форму диску и удерживает его высоту при распределении амортизационных нагрузок) – развивается протрузия или снижение высоты межпозвоночного диска;
- если и в этот момент не начать проводить лечение остеохондроза, а не сопутствующего протрузии корешкового синдрома, то неизбежно возникает экструзия (разрыв фиброзного кольца) и в образовавшуюся сквозную трещину выходит часть пульпозного ядра (это стадия межпозвоночной грыжи).
Все современные методы лечения грыжи позвоночника можно условно разделить на эффективные и поддерживаемые официальной медициной. К первым относится мануальная терапия, остеопатия, тракционное вытяжение позвоночного столба, рефлексотерапия, кинезиотерапия и т.д. Все эти методики учитывают фактор негативного влияния (нарушенное диффузное питание хрящевой ткани межпозвоночного диска). Они устраняют причину дегенеративных дистрофических последствий. Официальная медицина устраняет последствия, так как используется исключительно симптоматическое воздействие фармакологическими препаратами. А при тотальном разрушении межпозвоночного диска назначается хирургическая операция, в ходе которой диск в большинстве случаев удаляется и восстановить физиологическую гибкость и амортизационную способность позвоночного столба уже будет невозможно.
Современные методы лечения грыжи поясничного отдела позвоночника с помощью мануальной терапии и остеопатии позволяют побеждать заболевание на любом этапе его развития. Любые локализации и размеры грыжевых выпячиваний поддаются консервативному лечению без хирургической операции. Мануальный терапевт не возьмется лечить только в том случае, если произошло секвестрирование грыжи – часть пульпозного ядра или все оно целиком отделилось от фиброзного кольца и вышло в полость спинномозгового канала или в пространство рядом с позвоночным столбом. К сожалению, это состояние требует незамедлительного хирургического вмешательства.
Новые методы и способы лечения грыжи позвоночника
Практически все новые способы лечения грыжи позвоночника – это что-то хорошо забытое старое. Как в старину лечили позвоночник методом вытяжения и восстановления целостности фиброзного кольца путем воздействия костоправа, так и сейчас это лечение является самым эффективным и прогрессивным.
Такой новый метод лечения грыжи позвоночника как тракционное вытяжение, постоянно совершенствуется. На сегодняшний день популярны два его вида: подводный и сухой. В обоих случаях применяется специальное оборудование, которое позволяет регулировать степень вытяжения и исключать полностью риск травмы тканей позвоночного столба.
Выполнять процедуру можно исключительно под контролем со стороны опытного специалиста. перед её началом необходимо сделать специальный подготовительный массаж. После завершения процедуры тракционного вытяжения позвоночного столба рекомендуется полежать в течение 30 – 40 минут.
Эффективные способы и методы лечения грыжи позвоночника
Самый эффективный метод лечения грыжи позвоночника основан на том, чтобы полностью восстановить способность хрящевой ткани межпозвоночного диска к диффузному обмену жидкостями с окружающими его мышечными тканями. Что для этого нужно сделать:
- увеличить уменьшенные патологически межпозвоночные промежутки с помощью процедуры тракционного вытяжения позвоночного столба;
- купировать избыточное напряжение мышц, чтобы запустился процесс из синхронизированной работы (для этого используется остеопатия);
- восстановить микроциркуляцию крови и лимфатической жидкости в очаге поражения с помощью массажа;
- усилить тонус мышечной ткани с помощью кинезиотерапии;
- ускорить процесс кровообращения и выделения жидкости мышцами за счет лечебной гимнастики;
- остеопатически восстановить эластичность фиброзного кольца и его способность к диффузному питанию;
- запустить процесс регенерации ткани с помощью иглоукалывания.
Эти эффективные способы лечения грыжи позвоночника позволяют полностью восстановить повреждённые хрящевые ткани межпозвоночных дисков и избавиться от остеохондроза на долгие годы. При своевременном прохождении поддерживающего курса терапии можно обеспечить длительное течение ремиссии без прогрессирования дегенеративных дистрофических изменений в хрящевых тканях дисков.
Консервативные методы лечения грыжи позвоночника без операции
В официальной медицине также существуют методы лечения грыжи дисков позвоночника: они подразделяются на консервативные и хирургические. При лечении грыжи позвоночника консервативными методами используются следующие средства:
- нестероидные противовоспалительные препараты – снимают воспалительную реакцию, купируют острый болевой синдром (опасны тем, что негативно влияют на состояние слизистой оболочки желудка и двенадцатиперстной кишки, могут спровоцировать язвенную болезнь);
- миорелаксанты – препараты, предназначенные для купирования тонуса мышц в зоне грыжевого выпячивания, эти средства лишают организм возможности компенсации амортизационной защиты корешковых нервов при поврежденном диске, может быстро увеличиваться размер грыжи за счет вторичной компрессии;
- витамины группы B и никотиновая кислота – единственные более или менее эффективные препараты, поскольку позволяют поддерживать трофику нервного волокна в условиях нарушения микроциркуляции крови;
- хондропротекторы – бесполезны при отсутствии сопутствующего лечения методами мануальной терапии, поскольку при отсутствии диффузного обмена между мышцами и хрящевой тканью фиброзного кольца в очаг нарушения его целостности не проникают, соответственно действия никакого не оказывают;
- массаж, физиотерапия и лечебная гимнастика – входят в обязательный курс лечения в официальной медицине, но, к сожалению, опытных специалистов не хватает и назначенных сеансов недостаточно для того, чтобы полностью восстановить свое здоровье.
Основной недостаток, которым обладают эти методы лечения грыжи позвоночника без операции, это симптоматическое влияние. Это неизбежно приводит к тому, что хирургическая операция потребуется, но чуть попозже. Таким образом врач стремится к тому, чтобы как можно быстрее вернуть пациента к труду. И ему не важно, что происходит с позвоночником
Все безоперационные методы лечения грыжи позвоночника должны применяться только после того, как созданы необходимые условия для полноценного восстановления хрящевой ткани поврежденного межпозвоночного диска. А сделать это можно только с помощью тракционного вытяжения позвоночника.
Если вы ищите действительно эффективные и безопасные способы лечения грыжи позвоночника без операции, то рекомендуем обратиться к вертебрологу или неврологу. Эти специалисты знают о том, как правильно проводить терапию подобных заболеваний. Лучше всего пройти курс лечения в специализированной клинике мануальной терапии. Там обычно есть все необходимое для полноценного восстановления здоровья пациента: опытные доктора, специальное оборудование, авторские методики и т.д.
Народные методы и способы лечения грыжи позвоночника
Народные методы лечения грыжи позвоночника можно применять только после согласования их с лечащим врачом. Некоторых из них могут представлять собой опасность для здоровья и даже жизни пациента. Не стоит пытаться практиковать пчелолечение. Даже если у вас сейчас нет аллергии на пчелиный яд, никто не сможет гарантировать вам, что не разовьется сенсибилизация. Это такой процесс, когда при каждом последующем укусе пчелы аллергическая насторожённость возрастает. В определённый момент это может привести к мгновенному развитию анафилактического шока. Человек при таком состоянии без своевременной противошоковой помощи погибает от удушья и остановки сердца.
Очень с большой осторожностью следует относится к советам принимать скипидарные ванны, делать различного рода упражнения без контроля со стороны врача и т.д.
Единственное, что можно посоветовать для лечения грыжи позвоночника народным способом – это введение в повседневный рацион большего количества блюд, содержащих пектин, желатин. Эти компоненты могут восстанавливать хрящевую ткань. Но опять же, для того, чтобы они проникли в поврежденный межпозвоночный диск нужно обеспечить полноценное диффузное питание. А здесь опять нужно вернуться к методам мануальной терапии. Только они могут быстро, безопасно и эффективно восстановить нарушенное диффузное питание и восстановить эластичность хрящевой ткани фиброзного кольца межпозвоночного диска.
Имеются противопоказания, необходима консультация специалиста.

На сегодняшний день лечение грыж передней брюшной стенки (ПБС) является актуальной проблемой в хирургии. По данным многих авторов, в среднем грыжи живота встречаются у 3–4% населения. Лица пожилого и старческого возраста страдают чаще – грыжи регистрируются в 15–17% случаев. До сих пор применяются операции с методами аутопластики, рецидив при этом достигает от 5 до 60%, при применении методов аллопластики в среднем он составляет от 3 до 20% [1, 2].
При оперативном лечении грыж ПБС одной из важных задач является восстановление анатомо-топографических компонентов тканей для герметичности внутрибрюшного давления (ВБД). Во время операции при малых и средних грыжах в большинство случаев возможно восстановить ПБС, соединив мягкие ткани между собой, и тем самым добиться первоначального мышечно-апоневротического слоя брюшной стенки. При больших и гигантских грыжах редко получается грамотно сопоставить все слои мягких тканей, в связи с этим приходится прибегать к фиксации эндопротеза к рубцовой ткани грыжевых ворот. Такая пластика менее надежна и используется в безвыходных ситуациях. Такие методики корректно применять у пациентов с избыточной массой тела и ожирением, а также при наличии дыхательной и сердечной недостаточности [3–5]. В раннем послеоперационном периоде важна надежность пластики грыжевых ворот, которая обеспечивается за счет полипропиленового протеза и сохраняет ВБД на оптимальных цифрах за счет прочного диастаза мягких тканей [6–8]. Правильно выбранный способ оперативного лечения, сопоставление всех слоев ПБС являются решающими факторами, предупреждающими рецидив [9, 10].
В раннем послеоперационном периоде швы в области послеоперационного рубца испытывают максимальную нагрузку при активности пациента, кашле, парезе кишечника, а также при повышении ВБД. В это же время в местах крепления эндопротеза происходит изменение его размеров в среднем по длине до 20% и по ширине до 40% [11–13].
Также в дальнейшем в раннем или позднем послеоперационном периоде фиксированный полипропиленовый протез при несоблюдении данных рекомендаций может привести к смещению, которое способно вызвать рецидив грыжи [14, 15].
Теоретическая и техническая база сложных форм грыж, таких как: обширные, гигантские, рецидивные, многократно рецидивирующие, требует не только высокой оперативной техники, но и большого здравого смысла. Основными процессами являются хроническая эндогенная интоксикация, связанная с нарушениями моторики кишечника при грыжах, клинический анализ факторов риска развития послеоперационных осложнений (дыхательных, сердечно-сосудистых, гнойно-септических) [21, 22].
Послеоперационная реабилитация больных с грыжами передней брюшной стенки
Одним из традиционных, вспомогательных и современных методов в реабилитации на сегодняшний день является применение методики кинезиотейпирования. Этот метод объединяет в себе навыки и приемы для использования аппликаций кинезиотейпа на кожные покровы, способные оказывать предсказуемое влияние на моторные стереотипы, течение локального воспалительного процесса, уровень микроциркуляции и лимфодренажа.
Эластическое тейпирование оказывает широкое влияние на организм, в том числе на опорно-двигательный аппарат, внутренние органы, лимфатическую и венозную систему, вегетативную нервную систему, соматическую нервную систему.
Механизм действия кинезиотейпа
Вышеперечисленные процессы способствуют восстановлению функциональной активности и повышению тонуса мышечной ткани главным образом за счет увеличения метаболической активности и выброса биологических активных веществ, стимулирующих свободные нервные окончания.
В местах сухожильно-мышечного перехода, содержащих большое количество органелл аппарата Гольджи, отвечающих за регулировку мышечного тонуса, происходит снижение напряжения данной скелетной поперечно-полосатой мышечной ткани.
Также у методики кинезиотейпирования имеются противопоказания для наложения аппликации:
– аллергическая реакция на хлопок;
– злокачественное образование на участке кожных покровов;
– острое гнойное воспаление кожи;
– область флеботромбоза (тромбов);
– наличие открытых раны и трофических язв;
– первый/третий триместры беременности [23].
Метод лечебной физкультуры (ЛФК) предназначен для более быстрого и полноценного восстановления здоровья и предупреждения осложнений заболевания. ЛФК обычно используется в сочетании с другими терапевтическими средствами на фоне регламентированного режима и в соответствии с терапевтическими задачами.
Возможными осложнениями в раннем послеоперационном периоде являются гипостатическая пневмония, атония кишечника, тромбозы, гиподинамия и др. ЛГ способна снизить риск развития послеоперационных осложнений и помочь пациенту подготовиться к адаптивным нагрузкам с первых суток после оперативного вмешательства.
Ранний послеоперационный период характеризуется появлением катаболической фазы, длительность которой составляет в среднем от 3 до 7 дней. Ее возникновение и длительность обусловлены характером патологического процесса, тяжестью хирургического вмешательства, реактивностью организма. В эту фазу происходит усиление работы печени и почек, что связано с большими энергозатратами в связи усилением кровообращения и гипервентиляцией. В организме усиливается катаболизм – быстрая доставка необходимых энергетических и пластических материалов.
В первые дни после операции следует соблюдать строгий постельный режим – лежа на спине. Пациенту можно назначить ЛГ с первых часов после операции в том случае, если имеется сопутствующая патология, с учетом характера патологического процесса, объема хирургического вмешательства, реактивности организма и при отсутствии противопоказаний к активной деятельности. При ущемленной грыже различной локализации желательно с первых суток соблюдать строгий постельный режим без активной деятельности. Также можно применять ЛГ уже на 2–3-и сутки после таких операций, как резекция желудка, ушивание прободной язвы, холецистэктомия, операции на кишечнике. При оперативных вмешательствах, сопровождающихся значительной кровопотерей, у ослабленных больных рекомендовано проводить ЛГ совместно лечащим врачом.
Как правило, на 3–5-е сутки наступает фаза обратного развития. Снижается активность симпатоадреналовой системы, нормализуется белковый обмен, нарастает синтез гликогена и жиров.
Особенностью ЛГ у пациентов после грыжесечения в первые дни является ограничение движений ног и туловища, то есть максимальное уменьшение нагрузки на брюшной пресс, в среднем от 7 до 10 дней. В основном в первое время применяются дыхательные упражнения (статического и динамического характера). Пациенту разрешается вставать и ходить на 2–3-й день. Упражнения проводятся в палате в положении лежа и длятся от 10 до 15 минут по 3–5 раз в день.
В позднем послеоперационном периоде (3–4 недели) активируется анаболическая фаза. Она характеризуется активным восстановлением функций, нарушенных в катаболической фазе. Происходит восстановление запасов гликогена, резко усиливается синтез белков и жиров, происходит активирование парасимпатической нервной системы, повышается активность соматотропного гормона и андрогенов. Это приводит к прогрессированию репаративных процессов, росту и развитию соединительной ткани. Также происходит восстановление функций кровообращения, дыхания, пищеварения и обмена веществ. Завершение анаболической фазы соответствует полному восстановлению организма после операции [24].
После снятия швов пациента выписывают из больницы, и он продолжает выполнять ЛГ в домашних условиях 2–3 недели с последующим расширением двигательного режима (дозированная ходьба, прогулки на лыжах, плавание и др.). Можно рекомендовать пациентам выполнять ЛГ в поликлиниках, санаториях или в специализированных центрах реабилитации, где будут проводиться контроль упражнений инструктором ЛФК и отслеживаться динамические показатели восстановления врачом ЛФК. Во избежание грозного осложнения – рецидива грыжи – пациенту не рекомендованы подъем тяжестей, а также силовые упражнения с отягощениями в течение 1,5–2 месяцев. ЛГ включает в себя упражнения для брюшного пресса, тазового дна, дыхательные упражнения, упражнения на расслабление [25].
В основном упражнения ЛГ направлены на общее укрепление поперечно-полосатой мышечной ткани, а также способствуют стабилизации связочного аппарата и усилению подвижности суставов, оказывают тонизирующее влияние на организм. Физические упражнения используются для укрепления мышц брюшного пресса с целью профилактики рецидива послеоперационной грыжи, для укрепления мышц туловища и конечностей, разработки правильной осанки. Применяются корригирующие упражнения и упражнения, развивающие координацию движений, нормализирующие динамический стереотип.
Имеются состояния организма, при которых ЛФК противопоказана к применению: это тяжелое или крайне тяжелое состояние больного, наличие интенсивного болевого синдрома, признаки развития кровотечения, несбалансированное состояние гемодинамики пациента, которое может привести к гипертоническому кризу. Также не рекомендуется заниматься ЛГ, если имеются доброкачественные или злокачественные образования в организме и др. [24].
Эффективное лечение основано на понимании того, что уход за пациентами должен продолжаться после операции. Контроля боли и оценки при последующем наблюдении только для установления правильного заживления ран недостаточно. Пациентам, которые проходят реконструкцию брюшной стенки, могут быть даны смутные указания относительно того, когда они могут возобновить деятельность, с минимальными подробностями о том, насколько напряженной может быть эта деятельность или продолжительностью, для которой она должна быть продолжена. Baker et al. предположил, что большинство врачей неверно консультируют пациентов о том, когда следует вернуться к работе после восстановления паховой грыжи. В качестве хирургов у нас не всегда есть надлежащая подготовка, и мы должны сотрудничать с нашим отделом физической медицины и реабилитации. Кроме того, директивы без надлежащей консультации обычно являются субъективными рекомендациями, не поддерживаемыми данными, основанными на фактических данных, и именно то, что считает врач, основано на опыте. Если эти пациенты относятся к физическому реабилитационному центру, редко бывает мало сотрудничества с операционным хирургом. Программа реабилитации также играет важную роль в послеоперационной профессиональной оценке. Было обнаружено, что использование Отделения физической медицины и реабилитации помогает определить функциональные возможности работника при определении того, что человек может делать на работе на безопасной и надежной основе. С внедрением этой системы мы наблюдали статистически значимое улучшение показателей рецидивов при наблюдении. Эта программа была разработана с целью сведения к минимуму рецидива грыжи и обеспечения возможности возвращения к действию.
По нашему опыту, реализация программы реабилитации брюшной стенки привела к снижению частоты рецидивов после комплексного восстановления и реконструкции грыжи брюшной стенки. Современные модели реабилитации в других хирургических под спецификах подчеркивают не только хирургическое восстановление, но и восстановление для коррекции позиционирования и движения суставов и мышц в правильной последовательности посредством реабилитации. Это инновационная система, которая включает в себя многодисциплинарный подход, коммуникацию, образование, реабилитацию и физическую терапию для повышения психосоциального и профессионального статуса пациентов путем повышения частоты рецидивов [26].
Вывод: использование в пластике грыж сетчатых эндопротезов в совокупности с послеоперационной реабилитацией больных с грыжами передней брюшной стенки позволит значительно улучшить результаты оперативного лечения грыж передней брюшной стенки.
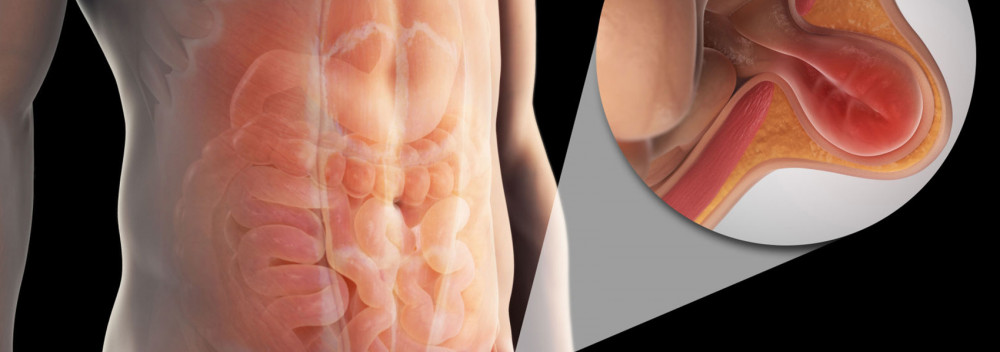
Грыжа - дефект (отверстие) в мышцах брюшной стенки, через которое в подкожную клетчатку выходят органы брюшной полости, например, петли кишечника, желудок, мочевой пузырь, жировая клетчатка с сохранением целостности всех оболочек и кожных покровов.
Паховая грыжа – одна их самых частых грыж живота. Представляет собой патологическое расширение пахового канала, которое приводит к выпячиванию внутренних органов, или их оболочек, наружу. Выпячивание напоминает мешок, который может быть болезненным, особенно когда мышцы живота напрягаются (при кашле, при поднятии тяжестей). Самой наружной оболочкой паховой грыжи всегда является неповреждённая кожа.
Паховые грыжи возникают в анатомически слабой области – в районе пахового канала. В паховом канале у мужчин проходит семенной канатик со всеми его оболочками, который идёт к яичку, а также сосуды и нервы. У женщин в нём находится круглая связка матки.

Вид грыжи зависит от места выпячивания, т.е. выхода в подкожную клетчатку. Паховые грыжи бывают косыми и прямыми. Косая грыжа проходит косо через весь паховый канал, растягивая его стенки, и выходит из наружной паховой ямки. Она имеет продолговатую форму и обычно спускается в мошонку. Такие грыжи могут достигать очень больших размеров и при них почти вся задняя стенка пахового канала склонна разрушаться.
Непрямая грыжа выходит через внутреннюю паховую ямку, которая расположена ближе к середине туловища, т.е. проходит не через весь паховый канал, и не спускается в мошонку. Прямая грыжа имеет более округлую форму.
Также можно выделить комбинированные паховые грыжи, когда на одной стороне появляется сразу несколько отдельных грыж. Следует ещё упомянуть о скользящих паховых грыжах, когда в выпячивание попадает часть внутреннего органа (мочевого пузыря, кишки, яичников).
Прямая паховая грыжа бывает только приобретённой. Косая паховая грыжа – врождённой и приобретённой.
Чаще паховые грыжи возникают у мужчин. Отношение количества случаев грыж у мужчин и женщин составляет примерно 6 к 1.

- люди, которые имеют слабые мышцы передней брюшной стенки, это характерно для людей старшего возраста и для ведущих малоподвижный образ жизни;
- имеющие заболевания пищеварительной системы, и все, у кого есть склонность к частым запорам;
- те, кому приходится часто носить тяжести, или заниматься другим напряжённым физическим трудом, например, копать;
- люди, страдающие заболеваниями простаты и проблемами с мочеиспусканием;
- страдающие хроническими заболеваниями дыхательной системы, сопровождающимися приступами кашля.
- слабость мышц и соединительной ткани в передней брюшной стенке;
- повышенное внутрибрюшное давление – оно повышается при сильном натуживании, когда человек кашляет, тужится, поднимает тяжести.
Предрасполагающие факторы:
- возраст – у людей старшего возраста возникают чаще, потому что прочность тканей и тону мышц снижаются;
- генетическая предрасположенность;
- синдромы Марфана и Елерса-Данло – нарушения структуры и слабость соединительной ткани;
- беременность – увеличение матки вызывает растяжение мышц и тканей;
- резкая потеря веса;
- асцит - скопление жидкости в животе;
- ожирение;
- хирургическая операция на органах брюшной полости.
Паховая грыжа не проходит сама и требует хирургического лечения. Она может привести к осложнениям, в том числе и угрожающим жизни. Это в первую очередь ущемление грыжевого содержимого, когда ткани, или органы внутри грыжевого мешка слишком сильно сжимаются окружающими мышцами в месте выпячивания и прекращается приток крови к тканям внутри грыжи. Ущемление вызывает сильную боль, а прекращение кровоснабжения приводит к омертвению ткани. Если после ущемления грыжа вправится обратно, то часть омертвевшей ткани может привести к очень серьёзному осложнению – перитониту, или воспалению брюшины. Если его вовремя не начать лечить, возможен смертельный исход. Ущемление части кишечника вызывает и другие опасные последствия, например кишечную непроходимость, которая тоже может закончиться смертельным исходом.
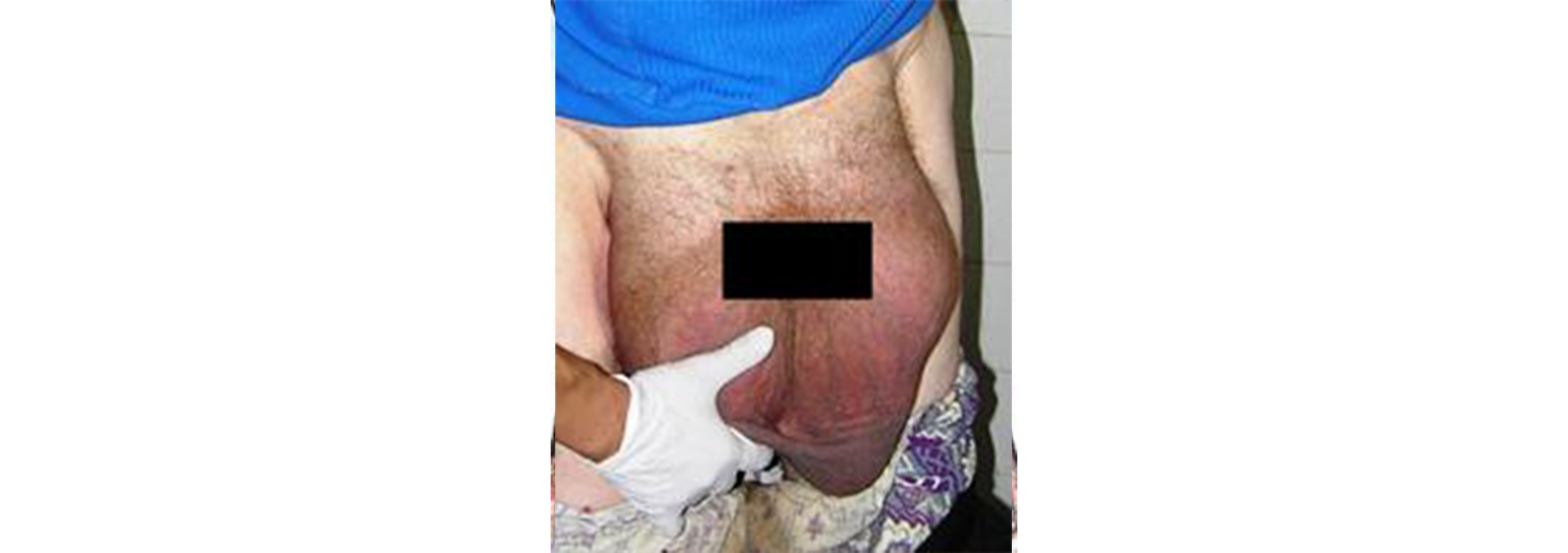
Если у Вас есть паховая грыжа и Вы вдруг почувствовали резкую боль, то возможно неосложнённая грыжа превратилась в ущемлённую - ни в коем случае не пытайтесь вправить её обратно и обязательно сразу обратитесь к врачу-хирургу.
Прогноз заболевания и вероятность повторного появления грыжи
Прогноз после иссечения грыжи хороший, рана заживает быстро. Важно соблюдать врачебные рекомендации, не поднимать тяжести несколько недель после операции, регулярно и правильно питаться, чтобы обеспечить нормальный стул.
Может ли появиться грыжа после удаления?
Повторное появление грыжи на том же месте после грыжесечения возможно всего лишь в 1% случаев. Обычно, если правильно выбран хирургический способ укрепления стенок пахового канала, этого не случается.
Но есть риск появления грыжи на новом месте. Дело в том, что многие люди, которые однажды уже сталкивались с проблемой грыжи, имеют такой синдром, как врождённая слабость соединительной ткани. Это значит, что соединительная ткань, которая составляет большую часть стенок пахового канала, склонна к сильной растяжимости и рыхлому расположению волокон. В результате такого строения стенок риск возникновения паховых грыж намного выше. Такой же высокий риск появления новых грыж имеют люди, которые не избавились от других предрасполагающих факторов (ожирение, малоподвижный образ жизни).
Если Вы обнаружили у себя грыжу, то нужно обращаться к хирургу. Доктор оценит состояние грыжевого мешка и назначит плановую, или срочную операцию, в зависимости от необходимости. Врачу обязательно нужно сообщить следующее:
- были ли у Вас грыжи раньше, или это произошло впервые;
- как давно появилась грыжа;
- не было ли острой боли в области выпячивания;
- есть ли у Вас аллергия на лекарства, и на какие именно,
- имеются ли у Вас какие либо хронические заболевания.
Анестезия при операции на паховой грыжи зависит от метода грыжесечения.
Есть несколько видов операций грыжесечения.
- Пластика местными тканями.
- Пластика с применением синтетических протезов.
- Лапароскопическая герниопластика.
Разновидность операции выбирает врач-хирург, учитывая возраст пациента, состояние здоровья, тяжесть и вид паховой грыжи, и другие факторы.

Операция грыжесечения может быть разделена на 4 основных этапа:
- вскрытие грыжевого мешка;
- оценка того, что было внутри мешка (кишечник, брыжейка, другие мягкие ткани и оболочки): врач определяет, не повреждено ли содержимое грыжи, и только после этого вправляет его в брюшную полость.
- если содержимое грыжи было долгое время ущемлено (то есть пациент не обратился во время) и произошло его омертвение, тогда хирург иссекает повреждённые ткани, при необходимости проводится лапаротомия и ревизия всей брюшной полости, через дополнительный срединный разрез;
- иссечение растянутых частей грыжевого мешка и ушивание раны особым образом: целью хирурга является укрепление слабых мест, через которые выпятилась грыжа. В паховом канале есть передняя и задняя стенки, которые и укрепляет хирург, чтобы предотвратить повторное появление грыжи. Укрепление осуществляется за счёт собственных мышц живота или вшивания специальной сетки (сетчатого эндопротеза).
Пластика пахового канала с использованием синтетических протезов называется "ненатяжной". При помещении его в тканях организма происходит образование соединительной ткани и прорастание элементов сетки собственными тканями организма. При этом образуется прочное укрепление задней стенки на пути возможного рецидива грыжи. Отличить протез от собственных тканей организма в отдаленном послеоперационном периоде практически невозможно. Наиболее распространенным способом ненатяжной пластики пахового канала является операция Лихтенштейна и ее разновидности: метод "пробки" и "заплаты" (plug and patch); использование сложных протезов (PHS, двухслойный протез). Данная методика наименее травматична и очень эффективна (менее 1% рецидивов), в большинстве случаев может выполняться под местной анестезией, и имеет короткий период реабилитации (пациент проводит в клинике, как правило, одну ночь). Операция Лихтенштейна в настоящее время в большинстве клиник в Америке и Европе используется, как основной метод лечения паховых грыж у взрослых. Ненатяжная герниопластика отличается малой травматичностью и высокой эффективностью.
Лапароскопическая герниопластика - ненатяжной метод. Грыжевой дефект укрывается синтетическим протезом, введенным через небольшие проколы в передней брюшной стенке с использованием видеохирургического оборудования.
Существуют два способа этой операции:
- трансабдоминальная предбрюшинная герниопластика (ТАПБ)
- тотальная экстраперитонеальная герниопластика (ТЭП).
В настоящее время наиболее популярным видом лапароскопического устранения паховых и бедренных грыж является трансабдоминальная предбрюшинная герниопластика (ТАПБ) с использованием сетчатых протезов из полипропилена. ТАПБ выполняется под наркозом, всего лишь через три прокола передней брюшной стенки. Сетчатый протез, после постановки прикрывает все слабые места, через которые есть вероятность рецидивов грыж, тем самым снижает возможность рецидивов, практически до нуля. Также преимуществом операции является наличие небольших рубцов на коже и короткий период выздоровления. Фактически большинство людей уже могут приступить к труду на следующий день.
Если грыжа была неосложнённой, то послеоперационный период протекает легко, заживление идёт быстро. Со следующего дня можно принимать пищу и в зависимости от условий труда в большинстве случаев выйти на работу. В более сложных случаях рекомендации индивидуальны.
- не поднимать тяжести, особенно резким рывком;
- регулировать пищеварение, чтобы избежать запоров; хорошим средством для этого является регулярное употребление продуктов, содержащих клетчатку (фрукты, овощи, крупяные каши, бобовые);
- тренировать мышцы брюшного пресса – хороший тонус мышц помогает укрепить слабые места брюшной стенки.
Читайте также:


