Снимок остеоартроза на мрт

Рубрика: Медицина
Дата публикации: 20.01.2014 2014-01-20
Статья просмотрена: 2146 раз
Артроз часто поражает коленный сустав и может привести к глубоким изменениям в окружающей кости и мягких тканях. Эти изменения включают: потерю хряща, субхондральный склероз, остеофитоз, субхондральные кисты [1,3,4,9,10]. Из инструментальных неинвазивных методов для диагностики ОА наиболее часто используют рентгенографию суставов, КТ, УЗИ, МРТ [6].
Рентгенография показывает изменения в костных структурах и поражения мягких тканей не могут быть оценены.
МРТ дает возможность визуализации сустава во всех плоскостях и обеспечивает более высокий контраст мягких тканей, чем КТ. МРТ считается неинвазивным инструментом для оценки патологических изменений в суставном хряще, мениске и связках коленного сустава [2,7,8].
Цель исследования. Сравнительная оценка выявляемых признаков остеоартроза с помощью рентгенографии и МРТ.
Материалы и методы
Обследовано 40 пациентов (80 коленных суставов), 22 женщин, 18 мужчин в возрасте от 44 до 79 лет с подтвержденным клинически и радиологически диагнозом остеоартроз коленного сустава. Из них у 27двухсторонний, у 13 односторонний. Всего 67 суставов с остеоартрозом, 13 здоровых суставов. У каждого пациента были проведены рентгенография и МРТ коленных суставов. В исследование включали пациентов с наличием боли и выпота в коленных суставах в течение не менее 1 месяца.
Рентгенография коленных суставов проводили в трех проекциях: прямая, боковая, аксиальная.
МРТ проводили на MAGNETOM OPEN 0,25- Т Siemens, с помощью катушек для конечностей. Были получены изображения в 3 ортогональных плоскостях, в спин эхо последовательностях. Сагиттальные срезы были получены в режимах Т1, Т2, коронарные срезы в режимах Т1, STIR и аксиальные в Т2. Площадь исследования(FOV) варьировала от 14 до 16 см, матрикс изображения варьировал от 256х192 до 256х256.
Временной интервал между рентгенографии и МРТ исследованиями не превышал 2 недели. Анализ изображений был проведен по оценке 4 диагностических параметров: потеря хряща, субхондральный склероз, остеофиты, субхондральные кисты. Тяжесть заболевания оценивали отдельно для медиальных, латеральных отделов сустава.
Результаты исследование
Потерю хряща на рентгенограмме оценивали с помощью измерения ширины суставной щели. На МРТ непосредственно измеряли высоту суставного хряща. Потеря хряща на рентгенограмме была выявлена в медиальном отделе в 57(85 %), в латеральном отделе в 23(34.3 %), на МРТ в 63(94 %) и 40(59.7 %) суставах соответственно.
Остеофиты на рентгенограмме и на МРТ выявляли как краевые приострения суставных поверхностей костей(рис.1). Остеофиты на рентгенограмме были выявлены в медиальном и латеральном отделах в 40(59.7 %), на МРТ в 67(100 %) и 57(85 %) суставах соответственно.
На рентгенограммах субхондральный склероз выявляли как участок повышения плотности (рис.1). На МРТ участки субхондрального склероза определяются как зоны понижения интенсивности сигнала костного мозга. Субхондральный склероз на рентгеногамме в медиальном отделе выявлен в 40(59.7 %), в латеральном отделе в 10(14.9 %), на МРТ в 30(44.7 %) и 8(11.9 %) суставах соответственно.
На рентгенограммах субхондральные кисты проявлялись округлой формы участками просветления. На МРТ в режиме Т2 они определялись как участки гиперинтенсивного сигнала на фоне нормального гипоинтенсивного костного мозга (рис.2). Субхондральные кисты на рентгенограмме были выявлены в медиальном отделе в 13(19.4 %), на МРТ в медиальном отделе в 27(40.3 %), в латеральном отделе 13(19.4 %) суставах.
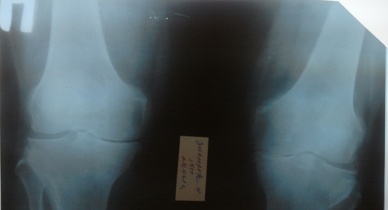
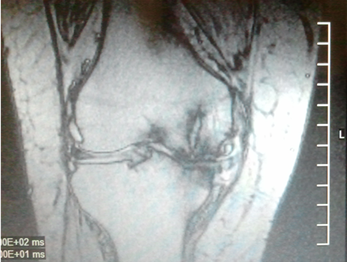
Рис. 1. Рентгенограмма и МРТ коленных суставов больной З.,62 лет. На рентгенограмме (А) выраженное сужение медиальных отделов суставной щели, краевые остеофиты, субхондральный склероз. На МРТ(Б) краевые приострения, выраженные дегегнеративные изменения в медиальных отделов субхондральной кости, выраженное истончение медиального отдела хряща. Дегенерация медиального мениска
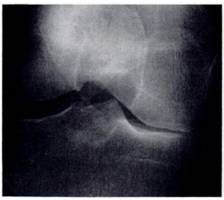
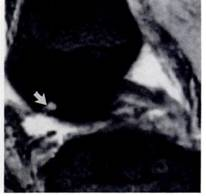
Рис.2. Рентгенограмма и МРТ больной Б., 55 лет. А) Рентгенограмма не показывает признаки образования субхондральных кист. Б) МРТ (Т2) показывает кисту с высоким сигналом. Его легко можно дифференцировать от окружающего нормального костного мозга с низким сигналом
Остеоартроз характеризуется следуюшими патологическими изменениями: истончение гиалинового хряща, склероз и образование кист в субхондральных отделах костей, остеофиты (см.рис.1) [1,3,4,9]. Рентгенография используется как первичный метод выявления и мониторинга остеоартроза коленного сустава.
Вследствие нарушения равновесия между образованием нового строительного материала для восстановления хряща и его разрушением, хрящ истончается, на нем появляются язвы, обычно только в наиболее нагружаемой части сустава [5]. МРТ в сравнении рентгенографией более чувствительна в выявлении истончения хряща в латеральном отделе коленного сустава. На МРТ обнаруживалось истончение суставного хряща в латеральных отделах сустава, которые на рентгенограмме не проявлялись изменением суставной щели. Так как большая часть нагрузки приходится в медиальные отделы коленного сустава, изменения суставного хряща начинается с этой части сустава. На рентгенограммах в первую очередь суживается медиальные отделы суставной щели. При этом латеральные отделы суставной щели остаются не измененными и даже несколько расширяются. Это приводит к ложному выводу о интактности суставного хряща в этом отделе, изменения которого достоверно выявляется на МРТ (см.рис.3). Этим можно объяснить более низкую встречаемость изменения суставного хряща в латеральном отделе коленного сустава на рентгенограммах (23 суставах).
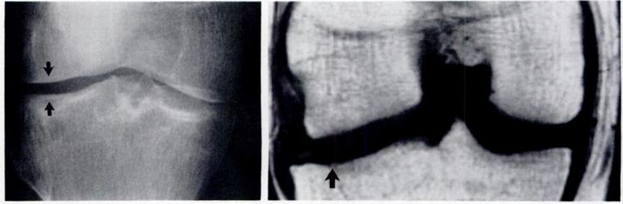
Рис.3. Рентгенограмма и МРТ больной Ш.,58 лет. А) Рентгенограмма показывает умеренное расширение латерального отдела суставной щели. Б)
МРТ показывает истончение хряща в этом же отделе
Субхондральный склероз при остеоартрозе является вторичным изменением кости и возникает в местах испытывающих большую нагрузку. Так как нормальная субхондральная кость и субхондральный склероз имеют одинаковые сигнальные характеристики, т. е. гипоинтенсивный во всех режимах, начальные стадии субхондрального склероза не всегда удается выявить на МРТ граммах. Это объясняет полученный нами более низкий показатель чувствительности МРТ для субхондрального склероза в сравнении с рентгенографией.
Субхондральные кисты возникают за счет фокальной эрозии кости в местах повышенного внутрисуставного давления, что чаще связано с истончением суставного хряща. В обоих методах исследования субхондральные кисты больше выявлялись в медиальном отделе сустава. Оценка наличие субхондральных кист с помощью рентгенографии была сложной при наличии остеопороза и на фоне грубого трабекулярного рисунка субхондральной кости (13 суставах). Мелкие субхондральные кисты лучше выявлялись на МРТ благодаря срезам в различных плоскостях. На МРТ субхондральные кисты лучше выявлялись в режиме Т2 STIR в виде повышения интенсивности сигнала (рис3).
Краевые приострения суставных концов являются результатом компенсаторной реакции в ответ на изменения нормального распределения физической нагрузки на суставные поверхности из-за истончения суставного хряща. Остеофиты самый частый выявляемый признак остеоартроза на рентгенограммах и МРТ. В некоторых случаях на рентгенограммах возникает сложность выявления небольших остеофитов за счет суммационного эффекта рентгеновских изображений. В группе нашего исследования остеофиты не были выявлены в 27 (40.2 %) суставах в медиальных и в 27 (40.2 %) латеральных отделах на рентгенограммах. Из них на МРТ наличие остеофитов выявлено в медиальном и латеральном отделах в 27 и 17 соответственно. Остеофиты чаще встречались и были более выраженными в медиальном отделе суставного конца бедренной кости. Это даёт основание считать что, образование остеофитов начинается в этой части коленного сустава. Мелкие остеофиты в этом отделе коленного сустава трудно выявлять на рентгенограммах. Чувствительность МРТ в этом отношении намного больше рентгенографии, благодаря возможности получения томографических изображений, с минимальной толщиной срезов, в различных плоскостях. Но рентгенография оказалась более информативным при оценке наличия остеофитов в пателло-феморальном сочленении. Остеофиты чаще встречались в верхнем и нижнем концах надколенника. За счет отсутствия сигнала от кортикального слоя кости на сагиттальных МР срезах небольшие краевые приострения не всегда удается выявлять с помощью МРТ.
Выводы исследования:
1. Рентгенография превосходит МРТ в выявлении субхондрального склероза.
2. Выявление нормальной рентгенологической суставной щели не исключает потерю хряща, которые могут быть показаны на MRТ.
3. МРТ превосходит рентгенографию в выявлении истончения хряща, субхондральных кист и остеофитов.
1. Астапенко М. Г., Баятова К. В. О клинике и классификации первичного деформирующего остеоартроза.// Тер. архив. -1988. -Т.60, № 4. -С. 120–123.
2. Брюханов А. В. Магнитно-резонансная томография в диагностике воспалительных и дегенеративных заболеваний суставов.// Новые информационные технологии в радиологии: Сб. тез. -1997,-С. 16
3. Лучихина Л. В., Буковская Ю. В., Баев А. А. Диагностика вторичных изменений костной ткани при остеоартрозе.// Сб. тез. науч. -практ. конф. по вопросам ревматологии. СПб., 1998.-С. 187.
4. Тарасов А. Н., Заболотных И. И., Заболотных В. И. и др. Рентгенография с прямым многократным увеличением при первичном деформирующем остеоартрозе.// Сов. медицина. -1989.-С.96–98.
5. Цурко, В. В. Остеоартроз и его лечение.// Учебно-методические рекомендации. 1999
6. Boegard T. Radiography and bone scintigraphy in osteoarthritis of the knee comparison with MR imaging.// Acta Radiol. -1998. Suppl.418. -P.7–37.
7. Lee J. K., Yao L.. Anterior cruciate ligament tears: MR imaging compared with arthroscopy and clinical tests.// Radiology. -1988. -Vol.166.P.861–864.
8. Mink J. H., Reicher M. A., Crues J. V.3d. Magnetic resonance imaging of the knee.// N.Y. -Raven Press, 1993. -245p
9. Pataki A, Fries A, Ochsner K. Qualitative radiographic diagnosis of osteoarthritis of the knee joint.// Agents Actions-1987-Vol.22-P.123–130
Что необходимо знать об остеоартрозе
- Заболевание с поражением одного или нескольких суставов
- Остеоартрит (остеоартроз) - важная проблема социальной медицины
- Частота более 80% у людей в возрасте 65 лет и старше
- Наиболее частая локализация манифестации дегенеративно дистрофического заболевания суставов: тазобедренный сустав, коленный сустав, кисти (остеоартроз тазобедренного сустава, остеоартроз коленного сустава, остеоартроз кистей рук)
- Клинические симптомы охватывают гетерогенную группу заболеваний, все из них поражают ткани суставов ( дегенеративные заболевания суставов )
- Следствие механических или биологических причин, которые нарушают баланс разрушения и синтеза хрящевой ткани и субхондральной кости.
Первичная форма: идиопатическая.
Вторичная форма: посттравматическая
- Воспалительный процесс
- Сочетание с врожденными нарушениями
- Нейропатия.
Особые формы: эрозивный остеоартрит.
- Мультифакториальная этиология
- Взаимодействие между механически-ми (например, смещение, нейромышечные дисфункции, поражение связок (нестабильность), травма) и биологическими (ферментативные повреждения) факторами
- Деструкция хрящевой ткани свища
- Ремоделирование субхондральной кости
- В конечном счете - деструкция и ограничение функции всего сустава.
Изменения хрящевой ткани:
- повреждение коллагеновых волокон хряща
- Уменьшение биосинтеза хондроцитов
- Увеличение волокнистости с исчезновением механической стабильности
- Синовит и выпот в полости сустава вызваны изнашиванием хрящевой ткани
- Последующее разрушение хрящевой ткани приводит к появлению участков оголенной субхондральной кости.
- субхондральный отек костного мозга
- Микрокровоизлияния
- Реактивная гиперемия
- Клеточная инфильтрация
- Образование фиброзно-васкулярной ткани
- Субхондральные кисты
- Субхондральный склероз
- Пролиферация кости (остеофиты) вызвана локальной активацией факторов роста.
- Мениски также поражаются при дегенерации сустава.
КТ и МРТ диагностика остеоартроза
- рентгенологическое исследование, КТ, МРТ.
Степень
Остеофиты
Сужение суставной щели
Склероз
Классификация степени деформирующего остеоартроза суставов: степени поражения Келлгрена-Лоуренса (Kellgren-Lawrence) для кисти, коленного сустава и тазобедренного сустава
- Шкала располагается от 0 (отсутствие признаков артрита) до 4 (запушенная стадия артрита)
- Существует только ограниченная корреляция между клиническими симптомами и степенью Келлгрена-Лоуренса.
- Признаки, сходные с данными рентгенологического исследования, но КТ позволяет проводить раннее обнаружение без переоценки диагноза
- Информативна для исключения внутрисуставной повышенной подвижности кости (дополнительно возможно использование компьютерной артрографии) и хондрокальциноза
- Изображение комплекса костных структур (крестцово-подвздошного сочленения, акромиально-ключичного сочленения, мелких суставов позвоночника).
- Детальное изображение повреждения хрящевой ткани и механических изменений субхондральные изменения (сходны с отеком костного мозга) в области, поврежденной механическим воздействием
- Корреляция изменений с болевым синдромом остается нечеткой
- Реактивный синовит может быть обнаружен после введения контрастного вещества
- Субхондральные кисты и склероз
- Мелкие некротические участки в субхондральном отделе кости, обычно в областях, подверженных основной физической нагрузке.
Клинические проявления
- Болевой синдром
- Ограничение подвижности
- Утренняя тугоподвижностъ в суставе
- Усиление симптомов при физической нагрузке
- Симптомы уменьшаются при прекращении физической нагрузки
- Крепитация.
- припухлость
- выпот в полости сустава
- смешение
- узелки в подкожной клетчатке
- мышечное напряжение
- анкилоз.
- припухлость
- покраснение
- выраженный болевой синдром
- выпот в полости сустава.
Эти симптомы суммированы с рентгенологическими изменениями в критериях Американской коллегии ревматологии для диагностики остеоартрита.
Преимущественно латеральный бедренно-большеберцовый остеоартрит. Рентгенологическое исследование коленного сустава в прямой проекции демонстрирует сужение суставной щели, субхондральный склероз, центральные и периферические остеофиты. Хондрокальциноз определяется как кальцинаты в месте прикрепления медиальной коллатеральной связки после разрыва, возникшего несколько лет назад.
Остеоартрит коленного сустава МРТ (корональная проекция, последовательность STIR) демонстрирует исчезновение хрящевой ткани в латеральных отделах, выпот в полости сустава, дегенерацию мениска и субхондральный отек кости, предположительно как реакция на нарушение биомеханики.
Методы лечения остеоартроза суставов
- Лечение остеоартрита зависит от симптомов и соответственно от стадии заболевания, а также возраста и образа жизни
- Консервативное лечение в ранней стадии (остеоартроз 1 степени и 2 степени): НПВС, внутрисуставное введение глюкокортикоидов
- В запущенных стадиях - хирургическое лечение (например, остеотомия, микропереломы, трансплантация аутологичных хондроцитов или хрящевой ткани или протезирование сустава – чаще при остеоартрите тазобедренного сустава и остеоартрите коленного суставов).
Течение и прогноз
- Вариабельно
- Обычно постепенное развитие с нарастающим ограничением функции
- Эрозивный остеоартрит дистальных межфаланговых суставов (остеоартрит рук или деформирующий остеоартрит кисти)
- У пожилых пациентов с поражением тазобедренного сустава полная деструкция может возникать в течение нескольких недель (деструктивный коксартроз Постела).
Что хотел бы знать лечащий врач
- Показания к хирургическому вмешательству
- Распространенность изменений
- Предоперационное обследование и планирование оперативного вмешательства.
Какие заболевания имеют симптомы, схожие с остеоартрозом
Ревматическая болезнь
- Типичная структура поражения
- Клинические признаки (СРВ, длительность симптомов, утренняя тугоподвижность)
- Эрозивные/деструктивные изменения - также характерная особенность вторичных дегенеративных заболеваний суставов (остеоартроз плечевого сустава, остеоартроз голеностопного сустава)
Советы и ошибки
Градация раннего остеоартрита в некоторых случаях может быть затруднена.
Артроз – это дегенеративное заболевание суставов, в процессе которого разрушается хрящевая прослойка. Прогрессирование болезни вызывает деформацию сустава. При остеоартрозе хрящи не выдерживают нагрузки и начинают разрушаться. Окружающие ткани воспаляются и опухают. Болевые ощущения появляются во время нагрузки и проходят в состоянии покоя.
Диагностика артроза суставов поможет определить степень поражения и распространения патологического процесса, подобрать соответствующее лечение. Врач-ревматолог подскажет, какие анализы сдаются для выявления и последующего эффективного лечения остеоартроза.
Первые признаки патологии
Артроз развивается постепенно. Первые признаки его появления можно спутать с другими заболеваниями суставов. Степень выраженности болевого синдрома зависит от причины развития патологии. Симптомы артроза:
- Тугоподвижность сустава;
- Наличие хруста;
- Боли механического характера (возникают при движении);
- Стартовая боль (возникает в начале ходьбы);
- Ночные боли.
Деформация происходит после перехода заболевания в более тяжёлую стадию – гонартроз. Разрушение хрящевой ткани оголяет кость в некоторых участках сустава. Из-за этого костная ткань начинает разрастаться по периферии.
Виды исследований и критерии диагностики
Установить правильный диагноз, определить форму и тяжесть течения заболевания может только врач-ревматолог. Он проводит комплексную диагностику (обследование больного). Комплексное обследование включает:
- Сбор анамнеза заболевания;
- Рентгенологическое обследование;
- Лабораторная диагностика;
- Инструментальные исследования;
- Другие специальные исследования.

Опрос больного начинается с установления паспортных данных и места проживания, которые вносятся на первую страницу истории болезни. Уточняется род занятий пациента, есть ли у него группа инвалидности, состоит ли на учёте у других специалистов.
Уточнение истории развития самого артроза. Информация включает данные в период от начала заболевания до дня сбора анамнеза. Врач должен детализировать каждую жалобу. Кроме названных пациентом жалоб, врач определяет наличие других по определённому плану (при осмотре больного).
Расспрос пациента о других перенесенных заболеваниях, вредных привычках пациента и наследственности.
Одним из лучших методов диагностики является рентгенография. На основании снимка можно определить артроз и его степень. Рентген ярко показывает любые костные изменения и наличие деформации в суставе. На снимке видны размеры суставной щели, наличие уплотнений и остеофитов (шипов) возле повреждённого сустава.
Минусом метода является то, что увидеть изменения можно только в костях. Рентгенография не позволяет определить состояние окружающих мягких тканей. Поражение капсулы сустава, его хряща и мениска на рентгеновском снимке не определить.
Для подтверждения диагноза пациенту стоит пройти ряд лабораторных анализов. Это клинический и биохимический анализы крови, общий анализ мочи для исключения возможного поражения почек.
Клинический анализ крови при артрозе. Для такого вида диагностики кровь берётся из пальца. При артрозе особых отклонений в анализе не будет. Иногда отмечается небольшое увеличение скорости оседания эритроцитов (СОЭ) – не больше 20 мм.
Если же выявляется повышенное СОЭ (больше 20 мм) в совокупности с ночными болями в области сустава, это может говорить о начале развития ревматического воспаления. На инфекционно-воспалительный процесс указывает повышенное содержание лейкоцитов в крови (свыше 9,0 × 10^9 ед./л). Но точных данных клинический анализ крови дать не может, он только уменьшает круг заболеваний для дифференциальной диагностики.
Биохимический анализ крови. Для этого исследования кровь берут из вены рано утром, натощак, пить можно только негазированную воду. Анализ помогает специалисту чётко определить разницу между дегенеративным и воспалительным заболеваниями, а также установить правильный диагноз: артроз или артрит.
Биохимические анализы крови при артрозе учитывают изменения по 3 параметрам:
- С-реактивный белок;
- Сиаловые кислоты;
- Фибриноген.
С-реактивный белок в крови повышается во время любого воспаления. Его значение может достигать 400 мг/л в острый период. Его уровень зависит от тяжести течения заболевания. В норме содержание С-реактивного белка в крови – до 5 мг/л.
Локализация воспаления в соединительных тканях вызывает увеличение количества сиаловых кислот. В норме их концентрация колеблется в пределах от 2,0 до 2,33 ммоль/л. Их содержание увеличивается в случае развития ревматоидного артрита или полиартрита любой этиологии.

Фибриноген – белок свёртываемости крови. В норме содержание – не более 2 – 4 г/л в крови. Его количество увеличивается во время ревматоидного воспаления. Высокое содержание фибриногена способно вызывать образование тромбов в сосудах, которые могут явиться фактором развития ишемических изменений.
Общий (клинический) анализ мочи – один из наиболее частых методов диагностики различных заболеваний. Позволяет определить до 20 факторов, которые помогают в установлении правильного диагноза.
Подготовка к сдаче анализа:
Цвет мочи в норме должен быть от соломенного до насыщенно жёлтого. Потемнение жидкости и наличие в ней лейкоцитов (более 6 клеток в поле зрения) говорит о сопутствующем поражении почек.

К инструментальным методам диагностики относятся:
- Компьютерная томография (КТ);
- Магнитно-резонансная томография (МРТ);
- Ультразвуковое исследование (УЗИ).
Компьютерная томография – более усовершенствованная методика рентгенографии. Для её проведения тоже применяются рентгеновские лучи. Отличие в том, что при КТ томограф делает серию снимков изнутри сустава (похожих на срез ствола дерева).
Изображение выходит подробней и объёмней. По информативности, диагностика с помощью КТ уступает МРТ и проводится только в том случае, если пациенту нельзя провести МРТ (при наличии кардиостимулятора в сердце, работу которого могут нарушить магнитные волны).
Магнитно-резонансная томография – метод диагностики с применением магнитных волн. На снимке они отражают самые мелкие из деталей сустава. МРТ коленного сустава наиболее точна даже на ранних стадиях заболевания, так как метод способен выявить первые изменения в хряще и повреждение связок, которые нельзя обнаружить при обычной рентгенографии.
Ультразвуковое исследование – метод диагностики, позволяющий увидеть изменения в мягких тканях сустава. УЗИ коленного сустава при артрозе позволяет обнаружить истончение хрящевой ткани, изменение количества жидкости в суставе при артрите.
Результат полученных данных УЗИ сустава напрямую зависит от квалификации доктора, так как информация является субъективной.
Своевременная диагностика артроза суставов является залогом успешного лечения. Она позволит провести точную дифференциальную диагностику, которая исключит другие похожие заболевания.
Лабораторные методы исследования подскажут общее состояние организма и наличие сопутствующего поражения других органов. Инструментальная методика обследования поможет определить степень и тяжесть поражения суставов. Комплексная диагностика даст пациенту шанс на полное восстановление работы суставов.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Коленные суставы - одни из самых трудных сочленений для правильного рентгенологического исследования из-за их структурной сложности и широкого диапазона движений. Гонартроз может локализоваться только в определенном отделе сустава, что также затрудняет диагностику суставных изменений при остеоартрозе коленных суставов (гонартрозе).
Анатомические и биомеханические особенности коленного сустава изначально предполагают значительную частоту поражения не только костных структур, но и связочно-менискового комплекса (СМК). Поэтому высокий процент первичных диагностических ошибок при анализе рентгенограмм можно объяснить тем, что основное внимание уделяется только изменениям в костных структурах. Анализировать и на основании определенных признаков предполагать с большой долей вероятности наличие повреждений СМК при проведении рентгенографии позволяют многочисленные функциональные пробы и укладки. С учетом выявленных изменений рентгенологическое исследование может быть дополнено другими методами визуализации - ультразвуковым исследованием, МРТ и др.
Основным правилом при рентгенологическом исследовании коленного сустава является полипозиционность.
К стандартным проекциям, применяемым при рентгенографии коленного сустава, относятся прямая (переднезадняя) и боковая. По мере необходимости их дополняют правой или левой косой, а также аксиальной и другими проекциями.
Эффективность рентгенодиагностики поражений коленного сустава во многом зависит от качества рентгенограмм.
В прямой проекции внутренний и наружный контуры рентгеносуставной щели имеют различную кривизну и ориентацию, вследствие чего они не могут быть получены как идеальная единая линия на одном и том же снимке. Внутренняя ее часть лучше видна, когда центральный рентгеновский луч перпендикулярен поверхности стола, а наружная - при каудокраниальном смещении луча на 5-7°. Компромисс достигается в зависимости от зоны интереса. Ось ротации колена проходит через медиальную область сустава, которая поэтому чаще подвергается изменениям по сравнению с наружной. Следовательно, при выполнении снимка колена в прямой проекции предпочтительной считается укладка, когда сустав находится в состоянии максимального разгибания с перпендикулярным направлением центрального луча к объекту исследования и центрацией его на срединную точку колена, несколько смещенную кнутри.
Критерии качества рентгенограмм
В прямой проекции
Симметричность аксиальных сторон обоих мыщелков бедренной кости
Расположение межмыщелковых бугорков по центру межмыщелковой ямки
Частичная маскировка головки малоберцовой кости метаэпифизом большеберцовой кости (примерно на 1/3 своего поперечного размера)
Наложение контуров надколенника на центральную область метаэпифиза бедренной кости
В боковой проекции
Возможность осмотра ПФО сустава и бугристости большеберцовой кости
Во всех проекциях
Расположение рентгеносуставной щели в центре рентгенограммы
Четкое изображение губчатой структуры костей
Снимок, выполненный в положении максимального разгибания колена, является стандартным для переднезадней проекции. Он позволяет исследовать переднюю часть рентгеносуставной щели.
Прямые снимки, выполненные при сгибании колена на 30° (укладка Шусса) или на 45° (укладка Фика), производятся для оценки состояния задних отделов рентгеносуставной щели, на уровне которой чаще всего и обнаруживаются повреждения субхондральных отделов костей (остеонекрозы) и хрящевых структур (остеохондриты).
Эти укладки удобны для изучения межмыщелкового пространства, которое в этом положении оказывается максимально доступным обзору, а также позволяют выявлять свободные инородные тела в полости сустава, образующиеся как следствие повреждения суставных хрящей.
Снимок коленного сустава в прямой проекции можно выполнять в положении больного лежа и стоя. Когда патология имеет механическую природу и предполагается повреждение связочного аппарата, предпочтительно выполнять рентгенографию стоя как при нагрузке, так и в расслабленном состоянии для исследования рентгеносуставной щели и оси сустава.
Рентгенологическое исследование коленного сустава в прямой проекции обязательно дополняется снимком в боковой проекции.
При боковой рентгенографии центральный луч проходит по суставной щели с уклоном на 10° в каудокраниальном направлении. При этом края мыщелков бедренной кости накладываются друг на друга, а их суставные поверхности смещаются в своей задней нижней части. Это позволяет хорошо различать их контуры и оценить состояние ПФО сочленения.
Снимок коленного сустава в боковой проекции производится либо в положении пациента лежа на боку, при полном расслаблении сустава, либо стоя, без нагрузки на исследуемый сустав. Легкое сгибание колена (30° или 15°) позволяет определить состояние ПФО сочленения. Сгибание предназначено для визуализации надколенника в момент его внедрения в межмыщелковую область.
Проведение рентгенографии в боковой проекции позволяет выявить транзиторную нестабильность (задержку вхождения надколенника в межмыщелковую ямку), которая может исчезнуть при 30° сгибании или не выявляться на аксиальном снимке, когда минимальное сгибание равно 30°, а также оценить высоту надколенника и состояние его суставной поверхности.
Различные зоны суставной поверхности колена на боковом снимке имеют характерные отличительные особенности. Эти различия связаны с функциональными особенностями каждого участка. Форма мыщелков бедренной кости представляет зеркальную картину передней части соответствующего тибиального плато, с которой устанавливается контакт при крайнем разгибании колена.
При наличии транзиторной нестабильности надколенника или при подозрении на повреждение крестообразных связок необходимо дополнительное проведение нагрузочных тестов.
Особенно велико значение бокового снимка для изучения ПФО сочленения.
В оценке топографии надколенника применяются различные коэффициенты измерения, из которых наиболее используемый - индекс Катона. Для измерения этого индекса требуется снимок, произведенный при сгибании коленного сустава на 30°.
Индекс Катона является соотношением расстояния от нижнего края надколенника до передневерхнего угла большеберцовой кости (а) к длине суставной поверхности надколенника (b). В норме это соотношение обычно равно 1,0±0,3.
Слишком высокое расположение надколенника (patella alta) приводит к запоздалому его внедрению в трохлеарное устье, что может являться причиной надколенниково-бедренной нестабильности. Для диагностики такой нестабильности используется надколенниковый индекс.
На боковом снимке профиль надколенника имеет две задние линии, одна из которых соответствует гребню надколенника, а другая, более плотная, - его наружному краю. Расстояние между этими двумя линиями (а-а) и является надколенниковым индексом (в норме - 5 мм). Значения 0,1
Похожие закономерности наблюдались и при анализе направления роста остеофитов в зависимости от степени локального сужения суставной щели. В ЛБ, МБ, МББ, ЛМ выраженность локального сужения щели была связана с направлением роста больших остеофитов. Направление роста остеофитов в ЛББ было связано не с размером остеофитов, а с локальным сужением суставной щели латерального и медиального ТФО, а в МН оно не коррелировало ни с размером остеофитов, ни со степенью локального сужения.
Позитивная корреляция между размером остеофитов и степенью локального сужения суставной щели была обнаружена во всех отделах, кроме медиального ПФО. В последнем размеры остеофитов надколенника и ММ позитивно коррелировали с сужением щели медиального ТФО. Размер остеофитов в ЛБ и ЛББ латерального ТФО позитивно коррелировали со степенью сужения латерального ПФО.
Для уточнения связей между некоторыми рентгенологическими и общеклиническими данными с размером остеофитов последние были проанализированы с помощью многофакторного анализа.
Локальное сужение щели было связано с наличием остеофитов в большинстве анализируемых участков. Остеофиты в ЛББ были связаны с сужением щелей медиального ТФО и латерального ПФО. Остеофиты в ЛН и ЛМ коррелировали больше с латеральным подвывихом надколенника, чем с локальным сужением. Степени 2-3 остеофитов медиального ПФО не связаны с локальным сужением, но связаны с варусной деформацией и сужением щели медиального ТФО. Степень локальной деформации ТФО ассоциировалась с наличием остеофитов 2-3 степени как в латеральных, так и медиальных ТФО.
Факторы, ассоциированные с наличием остеофитов, в зависимости от размера последних выше) как в латеральном ТФО, так и (остеофиты 2-3 ст.) в латеральном ПФО. Хондрокальциноз был вызван ростом остеофитов на многих участках. Наличие латерального подвывиха надколенника тесно коррелировало с ростом остеофитов в латеральном ПФО, а варусная деформация - с наличием остеофитов 2-3 степени в медиальном ТФО. Общее количество остеофитов коррелировало с числом остеофитов в МБ и ММ.
Остеофиты 0-1 степени
Остеофиты 2-3 степени
Локальная деформация ПФО
Локальная деформация ТФО
Сужение суставной щели латерального ТФО
Локальная деформация ПФО
Сужение суставной щели латерального ПФО
Локальная деформация ТФО
Сужение суставной щели медиального ТФО
Латеральный подвывих надколенника
Локальная деформация ТФО
Сужение суставной щели медиального ТФО
Общее количество остеофитов
Лока ьная деформация ТФО
Сужение суставной щели медиального ТФО
Локальная деформация ПФО
Локальная деформация ПФО
Латеральный подвы их надколенника
Латер льныи подвывих надколенник
Латеральный подвывих надколенника
Латеральный подвывих надколенника
Локальная хондромаляция ПФО
Сужение суставной щели латерального ФО
Медиальный подвывих надколенника
Сужение суставной щели медиального ПФО
Сужение суставной щели медиального ТФО
Сужение суставной щели медиального ТФО
Общее количество ОФ
Размеры растущих навстречу друг другу остеофитов в одном и том же отделе коррелировали во всех анализируемых отделах: коэффициент корреляции г составил 0,64 для латерального ТФО, 0,72 - для медиального ТФО, 0,49 - для латерального ПФО, 0,42 - для медиального ПФО.
Следовательно, во всех отделах коленного сустава, кроме ЛББ и МН, направление роста остеофитов изменяется с увеличением размеров последних и степени сужения суставной щели. Обнаруженные корреляции поддерживают гипотезу о влиянии как общих, так и местных биомеханических факторов на формирование остеофитов. О влиянии последних свидетельствует обнаруженная нами корреляция между такими параметрами, как:
- размер остеофитов в медиальном ПФО и сужение щели медиального ТФО;
- размер остеофитов ЛББ и сужение щели как медиального ТФО, так и латерального ПФО;
- размер остеофитов в латеральном ПФО и латеральный подвывих надколенника;
- размер остеофитов медиальных ТФО и ПФО и наличие варусной деформации. Напротив, при анализе связей хондрокальциноза с общим количеством остеофитов обнаружены разнонаправленные изменения.
Тесная корреляция наблюдалась между размером остеофитов и локальным истончением хряща, особенно в медиальном ТФО и латеральном ПФО. Однако размер остеофитов в латеральном ТФО больше коррелировал с сужением суставных щелей медиального ТФО и латерального ПФО, а не его собственной суставной щели, а размер остеофитов в медиальном ПФО коррелировал не с локальным сужением щели, а с сужением в медиальном ТФО. Видимо, на размер остеофитов могут влиять как изменения в смежных участках сустава, так и локальные, что может опосредоваться биохимическими или механическими факторами роста м. Последними с наибольшей вероятностью может быть объяснена связь размеров остеофитов медиальных ТФО и ПФО с варусной деформацией. G.I.van Osch и соавторы (1996) предположили, что процессы повреждения хряща и формирования остеофитов прямо не связаны, но вызваны одним и тем же фактором и развиваются независимо друг от друга. Подобное независимое развитие наблюдается в латеральном ПФО и медиальном ТФО, причем размер остеофитов связан больше с латеральным подвывихом надколенника и варусной деформацией, чем с локальным сужением суставной щели.
Полученные нами данные предполагают участие в патогенезе остеоартроза ряда факторов, включая местные биомеханические, конституциональные и другие, определяющих размер и направленность роста остеофитов, формирующихся в процессе прогрессирования заболевания.
Читайте также:


