Смещение большеберцовой кости кпереди
Травма передней крестообразной связки
Повреждение передней крестообразной связки коленного сустава
Довгополов А.В., Безрученко С.О.
Передняя крестообразная связка обеспечивает стабильность коленного сустава в переднезаднем и внутреннем (медиальном) направлении,являясь при этом одним из главных внутрисуставных стабилизаторов коленного сустава.

Механизм повреждения передней крестообразной связки

Разрывы передней крестообразной связкивозникают при ротационных (круговых) движениях колена при фиксированной стопе. Ярким примером такой травмы, может быть падение при катании на горных лыжах, ведьпри падении горнолыжный ботинок не отстегивается, стопа остается в фиксированном положении, а колено совершает ротационное движение. Другой причиной травмы является боковой удар в колено, что часто наносится в контрактных видах спорта (футбол, баскетбол, волейбол) и при ДТП.

Клиническая картина
Пациенты, которые получили острый разрыв передней крестообразной связки, описывают следующие симптомы:
- Слышимый щелчок в коленном суставе во время травмы
- Невозможность продолжить предыдущую активность (игра в футбол, баскетбол, катание на лыжах)
- Быстрое возникновение отека коленного сустава (гемартроз) в течении первых часов после травмы
- Механизм травмы, который обычно включает смену направления движения (не отстегнувшаяся лыжа, резкая смена направления движения при игре в футбол или баскетбол)
- Ощущение нестабильности в коленном суставе, которое наступает со временем.
Достаточно часто во время травмы передней крестообразной связки пациенты отмечают слышимый хруст в колене. Как таковой боли разорванная передняя крестообразная связка не дает. Болевой синдром в коленном суставе связан с травмой других внутрисуставных структур (разрыв менисков, внутрисуставные переломы и т.д.), которые могут сочетаться с повреждением ПКС.
Среди комбинированных повреждений может быть:
- повреждение одного из менисков (внутреннего, наружного);
- комбинированные повреждения (ПКС + мениск, оба мениска);
- часто встречается так называемая триада: повреждение передней крестообразной связки + повреждение внутренней боковой связки + повреждение медиального мениска.
Что делать сразу после травмы колена:
- Необходимо обездвижить коленный сустав специальным ортезом или подручными средствами, обложить коленный сустав холодом (15 минут холод/60 минут отдых), принять обезболивающие препараты (анальгин, парацетамол, ибупрофен, кеторолак);
- как можно скорее обратиться к специалисту ортопеду-травматологу;
- не заниматься самолечением (устранением вывиха, выравнивание конечности и т.д.).
Диагностика
Клиническую диагностику повреждений коленного сустава желательно провести в первые часы после травмы, когда еще не развилось защитное сокращение мышц. Часто при первичной травме наблюдает суставной выпот (гемартроз), и при значительном количестве крови в полости сустава обследование не представляется возможным.В таких случаях кровь из полости сустава необходимо эвакуировать при помощи чрескожной пункции.
Самыми достоверными клиническими признаками повреждения передней крестообразной связки являются результаты теста Лахмана и переднего выдвижного ящика.
Обязательным при свежей травме является выполнение рентгенографии для выявления сопутствующих повреждений коленного сустава: внутрисуставные переломы бедренной или большеберцовой кости, отрыв связок с костным фрагментом, перелом головки малоберцовой кости.Повреждения мягкотканых структур (мениск, передняя или задняя крестообразная связка) на рентгенограмме НЕ ВИДНЫ. Однако при застарелом повреждении передней крестообразной связки, противопоказании выполнения МРТ. При неясности диагноза выполняют рентгенографию коленного сустава в боковой проекции С НАГРУЗКОЙ для определения смещения большеберцовой кости кпереди относительно бедренной кости (в норме – 3-4 мм, при повреждении ПКС смещение может достигать 20-30 мм).
УЗИ коленного сустава при повреждении передней крестообразной связки также неинформативно и в значительной степени зависит от специалиста.
Золотым стандартом неинвазивной диагностики повреждения передней крестообразной связки коленного сустава является магнитно-резонансная томография – МРТ.

На левом снимке МРТ представлена неповрежденная передняя крестообразная связка, на правом – поврежденная передняя крестообразная связка (произошел отрыв от бедренной кости и имеется культя передней крестообразной связки, оторванной от бедренной кости)
Лечение


Лечение повреждений передний крестообразной связки делится на консервативное и оперативное.
Консервативное лечение заключается в назначении обезболивающей, противоотечной, противовоспалительной терапии, наложении иммобилизационной шины (гипсовая повязка или специализированный ортез) в остром периоде травмы.В дальнейшем, при физической нагрузке рекомендуется применение специализированных ортезов с ограничением угла сгибания и разгибания в коленном суставе. Показания к данному виду лечения включают частичные разрывы передней крестообразной связки БЕЗ признаков нестабильности коленного сустава в повседневной жизни, низких физических запросах человека,например, малоактивные пациенты преклонного возраста, общехирургические противопоказания. Консервативное лечение в виде закачивания мышц бедра не будет эффективным и является САМООБМАНОМ. Как бы идеально не были накачаны мышцы – внутрисуставная нестабильность ОСТАЕТСЯ, что со временем приводит к хронической нестабильности коленного сустава, деформирующему артрозу (стирание суставного хряща), а в дальнейшем – кнеобратимым последствиям.
Оперативное лечение повреждений передней крестообразной святки, в свою очередь, можно разделить на 2 направления – лечение в остром периоде (оперативное вмешательство проводится в первых 3 дня) и лечение в отсроченном периоде (через 4-6 недель и более после получения травмы).
Лечение в остром периоде показано профессиональным спортсменам, при наличии сопутствующих внутрисуставных повреждений (разрыв мениска), которые блокируют движения в коленном суставе; при полном разрывепередней крестообразной связки, произошедшем на фоне частичного разрыва, но без значительного выпота (гемартроза) в коленном суставе.
Отсроченное оперативное лечение (в период более 6 недель) показанопри наличии полного разрыва передней крестообразной связки с наличием переднемедиальной нестабильности;при частичном разрыве передней крестообразной связки (разрыв одного из двух пучков) с нестабильностью коленного сустава и блокированием движений (отсутствие полного разгибания или сгибания в коленном суставе) одним из разорванных пучков; при болевом синдромево время физической нагрузки и в обыденной жизни. Операция может быть выполнена в любом сроке после травмы, исключением только является развитие выраженного деформирующего артроза (стирание суставного хряща) на фоне нестабильности коленного сустава.
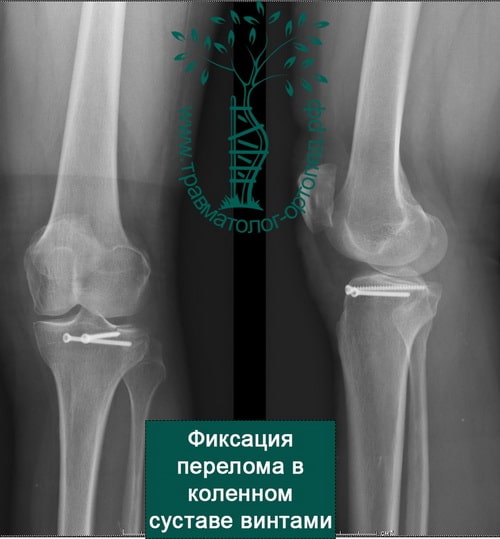
Оперативное лечение направлено на стабилизацию коленного сустава и заключается в проведении пластики (создании новой связки из собственных сухожилий или искусственных материалов) передней крестообразной связки.
На сегодняшний день данная операция выполняется ТОЛЬКО артроскопически (операция через два прокола кожи 3-4 мм) и является высокотехнологическимвмешательством.
Артроскопическая реконструкция передней крестообразной связки выполняется под общим наркозом (человек спит и за него дышит наркозный аппарат) или спинномозговой анестезией (человек находится в сознании, обезболиваются нижние конечности ниже пояса на период 5-6 часов). Продолжительность операции от 01:00 до 01:40 в зависимости от сложности разрыва и сопутствующих повреждений коленного сустава. Выполняется операция под кровеостанавливающим жгутом, поэтому кровопотери нету.

В качестве сухожильных трансплантатов используются собственная связка надколенника (BTB), сухожилия полусухожильной и нежной мышцы (HAMSTRING), сухожилие четырехглавой мышцы бедра и сухожилия из синтетических материалов. Наиболее популярными являются использование сухожилий из собственной связки надколенника и сухожилий полусухожильной и нежной мышцы. До сих пор идет спор между ортопедами-травматологами о выборе сухожильного трансплантата – исторически считается, что более крепкое сухожилие собственной связки надколенника, однако эта методика имеет ряд недостатков – косметические (большой рубец по передней поверхности коленного сустава), боли при движениях в коленном суставе, более длителен период реабилитации. Однако если хирург владеет в совершенстве методикой забора трансплантатов из сухожилий полусухожильной и нежной мышцы, то результаты таких операций не хуже, чем после применения первой методики. Среди положительных сторон второй методики меньшее количество разрезов,рубец практически незаметен, короче период реабилитации. В своей практике предпочтение отдаем аутотрансплантатуиз сухожилий полусухожильной и нежной мышцы, так как данный трансплантат соответствует всем прочностным характеристикам связки, возможны различные варианты фиксации, и это наименее травматичный метод реконструкции передней крестообразной связки.



Фиксация биодеградирующим (рассасывающимся) винтом в большеберцовой кости.
Стационарное лечение длится 2-4 дня, после чего пациента выписывают на амбулаторное наблюдение, последующие послеоперационные контрольные осмотры и реабилитацию.
Послеоперационные рекомендации и реабилитация
Для достижения положительного результата лечения необходима хорошо продуманная программа реабилитации. Обычно пациент, перенесший реконструктивные вмешательства на передней крестообразной связке, получает подробные инструкции по дальнейшей реабилитации и своим действиям.
0 – 2 неделя
После операции Вы несколько дней проведете в стационаре, где будет проводится обезболивающая, противоотечная и противовоспалительная терапия, регулярные перевязки послеоперационных ран. Основной целью данной фазы является уменьшение боли и отечности. Сразу после оперативного вмешательства сустав иммобилизируют в жестком прямом ортезе продолжительностью 5 недель, ходьба на костылях, без осевой нагрузки на прооперированную конечность (нельзя наступать). Производятся перевязки послеоперационных ран 2-3 раза в неделю. Через 14 дней удаляют швы. Иммобилизационный период способствует заживлению зоны забора сухожилий, уменьшает риск послеоперационных кровотечений.
2 – 5 неделя
5 неделя – 6 месяц
6 месяц – 1 год
Важнейшей целью этого периода является возобновление физических нагрузок. Основное внимание уделяется спортивно-специфическим видам спортивных нагрузок, которые включают в себя занятия в спортивном зале на беговой дорожке, повышенное внимание уделяется укреплению мышц. Спортсменам разрешается вернуться к занятиям спортом.
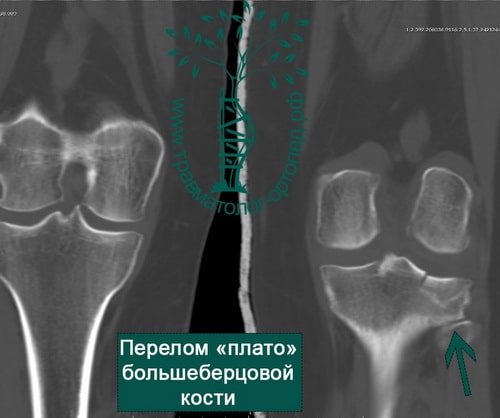
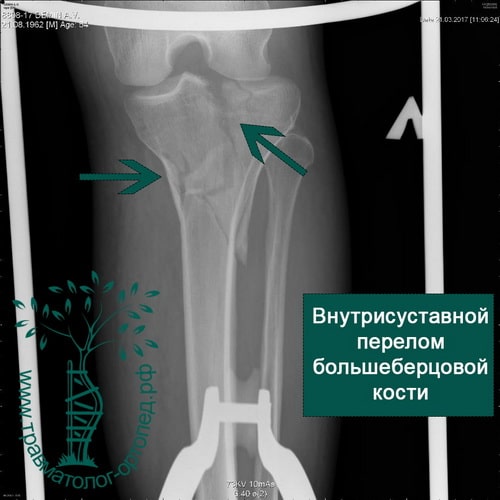
Внутрисуставные переломы плато большеберцовой кости
Плато называют суставную площадку большеберцовой кости, которая образует коленный сустав.
Плато образует медиальный (внутренний) и латеральный (наружный) мыщелки большеберцовой кости. Между ними находится межмыщелковое возвышение. Межмыщелковое возвышение служит точкой фиксации передней крестообразной связки к большеберцовой кости.
Медиальный мыщелок, включая его суставную поверхность, прочнее латеральной. В результате переломы латерального или наружного мыщелка встречаются гораздо чаще.
Поверх мыщелков большеберцовой кости лежат мениски. Мениски и связки коленного сустава играют важную роль в стабильности коленного сустава. Мениски также амортизируют ударную нагрузку на суставную площадку (плато) большеберцовой кости, предохраняя хрящ от износа.
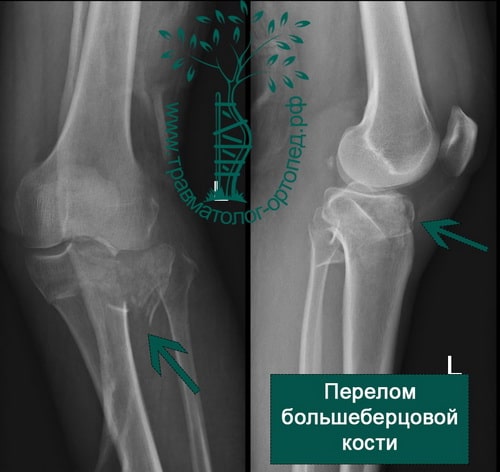
Перелом — чаще всего результат падения с высоты на выпрямленную в коленном суставе ногу. Иногда причиной перелома может быть столкновение автомобиля и пешехода. Мыщелок большеберцовой кости ломается о противостоящий мыщелок бедренной кости, который, как правило, остается неповрежденным.
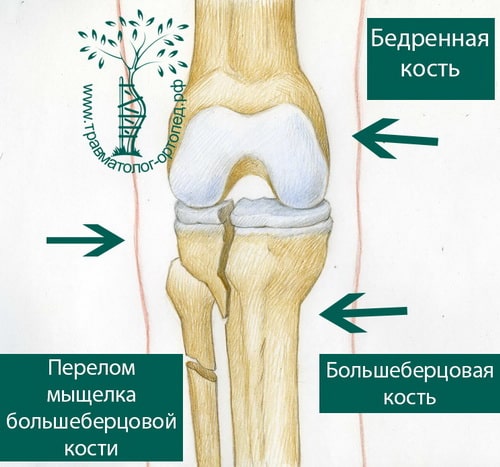
После травмы коленный сустав обычно отекший и может быть деформирован. Колено с кровоподтеками, синяками и сильно увеличено в размерах за счет скопления крови внутри сустава. При травме часто повреждаются связки коленного сустава, поэтому при обследовании врачом может выявляться нестабильность сустава различной степени выраженности.
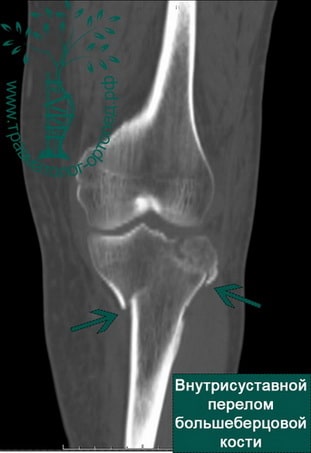
Диагностика и лечение внутрисуставных переломов большеберцовой кости значительно улучшились в последнее время. Обычно для выявления перелома выполняют рентгенографию в нескольких проекциях, но определение количества осколков или выявление степени поражения суставной поверхности большеберцовой кости без КТ невозможно.
Для диагностики разрывов связок коленного сустава в некоторых случаях может быть показана магнитно-резонансная томография (МРТ). Собранные воедино данные рентгена, КТ и МРТ дают полное представление о повреждении коленного сустава и позволяют планировать операцию.
Переломы плато большеберцовой кости без смещения могут быть вылечены консервативно, то есть без операции. Необходимы пункция коленного сустава для удаления крови из его полости и наложение фиксирующей ортезной повязки. Полная нагрузка на ногу разрешается только после заживления перелома в срок от 10 до 12 недель.
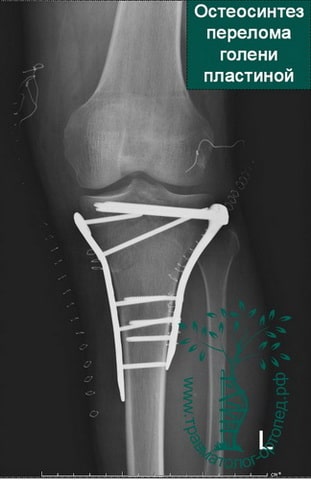
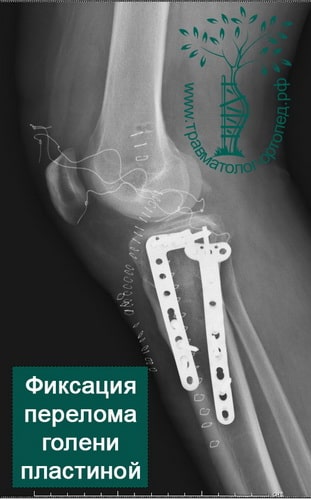
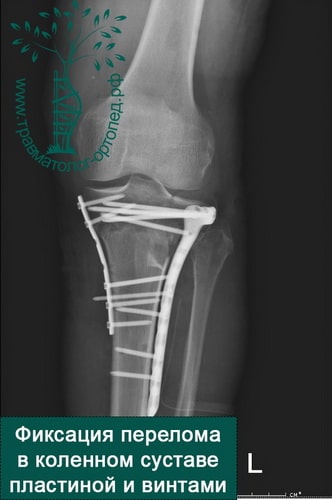
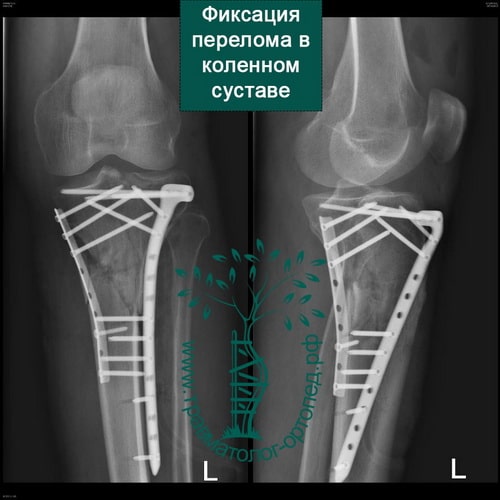
При внутрисуставных переломах со смещением обычно проводится операция. Операция по установке в правильное положение костных отломков и их фиксации пластинами и винтами в медицине называется остеосинтезом.
Во время операции обнажается поверхность мыщелков, смещенные костные фрагменты высвобождаются и устанавливаются на свои прежние места. Мелкие и нежизнеспособные фрагменты удаляются. Далее костные отломки жестко фиксируются поддерживающими пластинами и винтами.
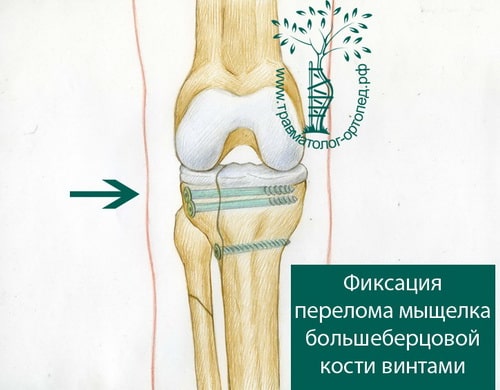
Если после фиксации костей коленный сустав нестабилен, то поврежденные во время травмы связки также требуют восстановления.
Существуют также малоинвазивные способы восстановления сустава. При них фиксация отломков осуществляется чрезкожно специально сконструированными винтами, а пластина проводится к кости через разрезы на коже не более 2 см длиной. Такой подход снижает риск осложнений и дает хороший результат.
При сильно раздробленных переломах плато отмечается смятие кости и образование в ней дефектов. Для того чтобы заместить дефект кости, используется трансплантат. Костный трансплантат заполняет создавшиеся после перелома полости. За счет этого увеличивается стабильность в области перелома и уменьшается риск смещения отломков после операции.
В послеоперационном периоде конечность находится в возвышенном положении на шине до уменьшения отека. Конечность обычно фиксируется в специальном функциональном ортезе. Движения в суставе начинают как можно раньше. Полная осевая нагрузка разрешена после заживления перелома, обычно через 10–12 недель.
После травматичной операции или при тяжелом раздробленном переломе плато большеберцовой кости риск развития контрактуры и тугоподвижности в колене крайне высок. Это предотвращается началом ранней разработки движений в суставе после операции.
Некоторые остаточные деформации — часто встречающееся осложнение после операции. Причина деформации — не выполненная в полном объеме коррекция положения костных отломков во время операции или вторичное смещение после нее. При деформации одна часть сустава нагружается сильнее, чем противоположная, в связи с чем развивается артроз коленного сустава.
Резвившаяся после операции нестабильность коленного сустава также может предрасполагать к артрозу. Причина нестабильности — это не диагностированные после травмы разрывы связок коленного сустава, а также несвоевременное их восстановление.
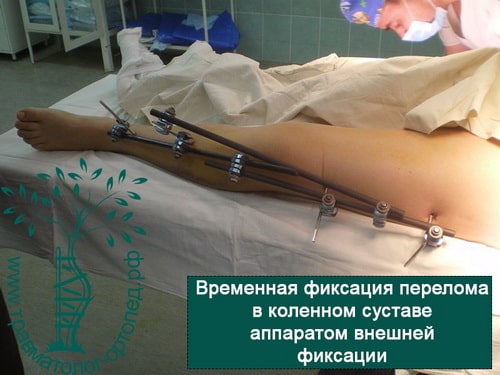
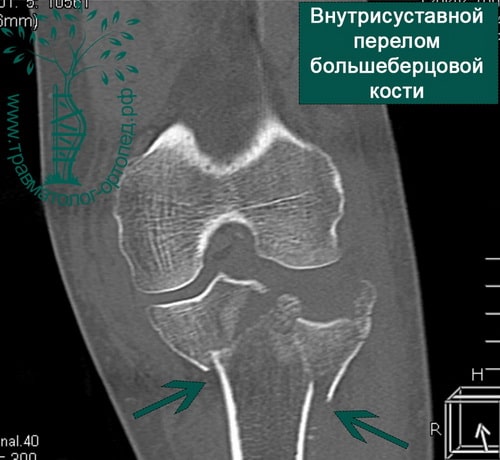
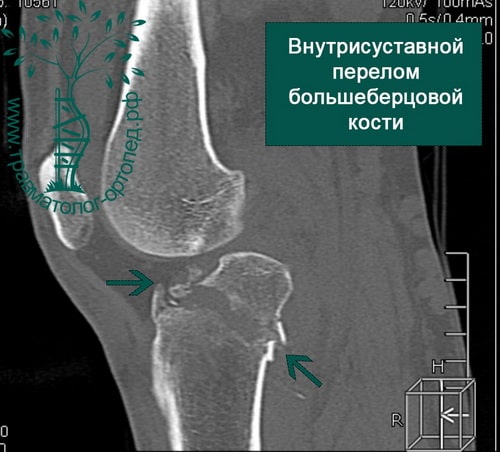
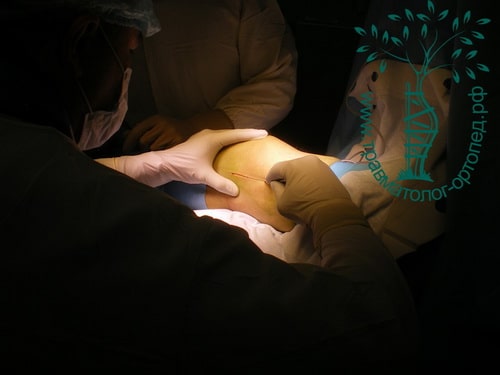
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Хирургическое лечение внутрисуставных переломов большеберцовой кости — от 49500 рублей до 99500 в зависимости от сложности перелома
- Пребывание в клинике (стационар)
- Анестезия (эпидуральная анестезия)
- Остеосинтеза внутрисуставного перелома большеберцовой кости
- Расходные материалы и импланты (пластины и винты от ведущих мировых производителей)
* Анализы и послеоперационный ортез в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязка, снятие послеоперационных швов
- Пункция коленного сустава
- Введение препаратов гиалуроновой кислоты в коленный сустав при необходимости
Вывихи в коленном суставе следует относить к неотложным ортопедическим состояниям. Больные с вывихом поступают редко, поскольку большая часть вывихов саморепонируется до обращения в отделение неотложной помощи. Часто диагноз поставить трудно. После вывихов коленного сустава нередко наблюдаются сосудисто-нервные нарушения. В 30—40% вывихов болыиеберцовой кости повреждается подколенная артерия. После этих повреждений отмечаются поражения малоберцового и большеберцового нервов вследствие их растяжения.
Вывихи классифицируют на основании направления смещения большеберцовой кости относительно бедренной. Передние вывихи встречаются часто; в одной группе наблюдений они составили почти 60% всех вывихов коленного сустава. Однако опыт авторов свидетельствует о том, что задние вывихи встречаются все же чаще. Вывихи болыиеберцовой кости можно классифицировать на передние, задние, внутренние, наружные и ротационные, включающие передненаружные, задневнутренние и задненаружные. Их можно также разделить на открытые и закрытые повреждения, переломовывихи и простые вывихи.
Каждому виду вывиха соответствует определенный механизм повреждения и характерные сопутствующие повреждения, которые будут рассмотрены в этой статье.

Передний вывих коленного сустава — наиболее частый вид вывиха, обычно возникающий при переразгибании голени. Типичная причина — пациент оступился в ямку во время быстрой ходьбы, что послужило причиной переразгибания и вывиха. Переразгибание приводит к разрыву задней части суставной капсулы, передней крестообразной связки и неполному разрыву задней крестообразной связки. Коллатеральные связки обычно остаются интактными, однако часто повреждается подколенная артерия вследствие растяжения или ранения.
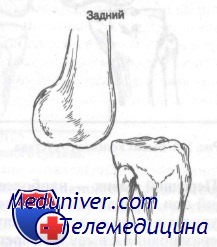
Задний вывих коленного сустава обычно возникает при приложении прямой силы к переднему отделу большеберцовой кости при слегка согнутом колене. Происходит смещение большеберцовой кости кзади с разрывом задней части капсулы сустава и крестообразных связок. Повреждение артерии при этом вывихе наблюдается редко.
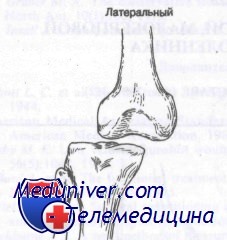
Наружный вывих коленного сустава возникает при воздействии мощной отводящей силы на большеберцовую кость против бедренной кости. При этом повреждаются большеберцовая коллатеральная связка, обе крестообразных связки и заднемедиальный отдел капсулы. При истинных наружных вывихах повреждение артерии происходит редко.
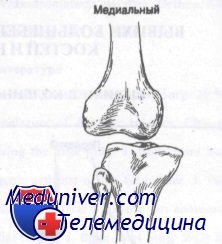
Внутренний вывих коленного сустава возникает при воздействии мощной приводящей силы на большеберцовую кость против бедренной кости. При этом повреждаются малоберцовая коллатеральная связка, обе крестообразных связки и задний отдел суставной капсулы. Этому вывиху сопутствуют частые повреждения малоберцового нерва, однако повреждение подколенной артерии встречается довольно редко.
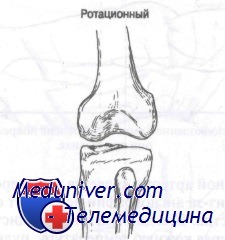
Ротационный вывих коленного сустава. Задненаружные вывихи происходят, когда на передний отдел большеберцовой кости действует сила, направленная с переднемедиальной стороны. При этом возникает задний вывих с ротацией. Обычно отмечается разрыв заднемедиальной части суставной капсулы с частичным отрывом головок икроножной мышцы, повреждением мениска и хрящевым переломом. При этом часто страдает малоберцовый нерв. Задневнутренний вывих является результатом воздействия силы, направленной с переднелатеральной стороны на переднюю поверхность голени, что приводит к заднему вывиху с ротацией. Как правило, происходит разрыв большеберцовои коллатеральной связки, обеих крестообразных связок, заднемедиального отдела суставной капсулы с частичным отрывом головок икроножной мышцы, повреждением мениска и хрящевым переломом.
Как было упомянуто, каждому виду вывиха сопутствует несколько серьезных повреждений, которые рассматривались в предыдущем разделе о механизме повреждения.
Точный диагноз вывиха коленного сустава во многом зависит от внимательности и профессионализма врача.
Аксиома: значительную нестабильность коленного сустава после травмы следует считать последствием вправившегося вывиха, пока не доказано обратное.
Недиагностированный вправившийся вывих колена может иметь для больного неблагоприятные последствия. В одном обширном исследовании из 245 вывихов этого вида в 32% случаев наблюдалось повреждение подколенной артерии. Повреждение подколенной артерии следует устранять в первые 8 ч с момента повреждения, иначе до 86% этих повреждений закончатся ампутацией. У 66% больных, избежавших ампутации, наблюдались постоянные ишемические расстройства в голени и стопе.
Аксиома: больному с острой травмой коленного сустава, осложненной нестабильностью и отсутствием пульса на дистальных артериях, показано неотложное хирургическое вмешательство с целью ревизии.

Припухлость в подколенной ямке обусловлена повреждением подколенной артерии при вывихе
Спазм подколенной артерии является маловероятной причиной дис-тальной ишемии, и из-за ангиографии не следует откладывать хирургического вмешательства. Всегда осматривают дистальный отдел конечности и стопу, проверяя кожную температуру, пульс и артериальное давление допплеровским аппаратом. Несмотря на теплую стопу и отсутствие цианоза, может быть серьезно повреждена артерия.
Первичное обследование при острой травме коленного сустава с подозрением на вывих должно ограничиваться осмотром, пальпацией и исследованием состояния дистального сосудисто-нервного пучка. В анамнезе у больного — травма, основная жалоба — на боль. Гемартроза может и не быть, поскольку разрыв суставной капсулы позволяет крови вытекать в окружающие ткани. Как показано на рисунке, выбухание в подколенной ямке может указывать на повреждение подколенной артерии. У всех больных следует как можно раньше и полнее оценить состояние дистальных сосудов и нервов. Одновременно тщательно исследуют связки. Необходимо избегать переразгибания, поскольку оно приводит к ненужному растяжению малоберцового нерва. Вальгусная девиация голени при разогнутом коленном суставе действует как защита малоберцового нерва от растяжения.
Для выявления любого сопутствующего перелома обычно достаточно рентгенограмм в переднезадней и боковой проекциях. Больным с ухудшенным дистальным кровообращением проведение артериографии не должно задерживать хирургического вмешательства. Больным с передним или задним вывихом и нормальным дистальным пульсом для исключения повреждения артерии следует выполнить артериографию. Больные с внутренним или наружным вывихом и нормальным дистальным пульсом требуют тщательного наблюдения за появлением признаков ишемии.
Неотложное лечение этих повреждений включает репозицию, иммобилизацию, оценку сосудистых повреждений и срочное направление к ортопеду. Для выполнения репозиции рекомендуется спинальная анестезия, но ее не всегда легко выполнить. Кроме того, для репозиции можно с успехом применить анальгетики (парентерально) и миорелаксанты.
Передний вывих коленного сустава можно репонировать следующим способом: ассистент осуществляет продольную тракцию за голень, а врач одновременно с этим выводит бедро кпереди в правильное положение. Следует избегать давления на подколенную ямку. После репозиции коленный сустав иммобилизуют в положении сгибания под углом 15°, чтобы не было давления на подколенную артерию.
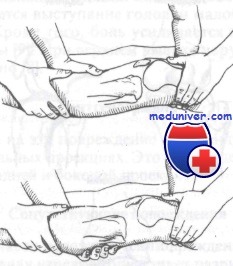
Вправление заднего вывиха. Важнейшим моментом является дистракция
Задний вывих коленного сустава. Ассистент осуществляет тракцию по оси, в то время как врач выводит вперед и репонирует проксимальный отдел голени (рис. 314). Коленный сустав необходимо иммобилизовать под углом сгибания 15°.
Наружный, внутренний и ротационный вывихи коленного сустава. Тракция по оси с выведением голени в правильное положение приводит к репозиции. Интерпозиция тканей может блокировать репозицию и в этом случае требуется оперативное вмешательство. После репозиции коленный сустав иммобилизуют под углом сгибания 15°.
У 18% больных с отсутствием пульса до репозиции после репозиции пульс восстанавливается.
Вывихи в коленном суставе чреваты развитием серьезных осложнений.
1. Может развиться прогрессирующая ишемия дистального отдела конечности, что сделает необходимой ампутацию.
2. Типично дегенеративное заболевание сустава с последующим артрозом.
3. Возможна хроническая нестабильность сустава вследствие обширных повреждений связочного аппарата.
Читайте также:


