Сколько времени срастаются кости черепа после трепанации
- Трепанация черепа — показания к операции
- Подготовка к трепанации черепа
- Виды трепанации черепа
- Костно-пластическая трепанация
- Декомпрессионная трепанация
- Краниотомия
- Восстановление после трепанации черепа
- Возможные осложнения после трепанации черепа
Трепанация черепа, на современном уровне медицины, успешно проводится хирургическим вмешательством и является самым серьезным по характеру проведения и последствиям. В силу того, что такие операции затрагивают головной мозг.
Трепанацией называют хирургическую манипуляцию вскрытия черепа для доступа к головному мозгу.
Врачи до последнего стараются ограничиться медикаментозным лечением и принимают решение оперировать только при прямой угрозе жизни больного.
Трепанация черепа — показания к операции
При некоторых патологиях без вскрытия черепной коробки нельзя обойтись.
Это могут быть опухоли, смещение головного мозга внутри черепа из-за патологии или травмы и т. д.
К показаниям для трепанации черепа относятся:
- воспалительные процессы в мозге;
- черепно-мозговые травмы;
- значительное повышение внутричерепного давления;
- кровоизлияния;
- тромбы или другие патологии сосудов мозга;
- получение вещества мозга для биопсии.
Благодаря развитию науки круг показаний постепенно сужается, потому что находятся альтернативные методы лечения патологических состояний ЦНС.
Трепанация черепа не проводится, если у больного выявлены:
- терминальное состояние;
- тяжелый шок;
- сепсис — заражение крови.
Подготовка к трепанации черепа
Если времени на подготовку достаточно, пациент проходит всестороннее обследование.
Однако, в случае экстренной трепанации проводится минимальный набор анализов и внутренние болезни игнорируются в пользу спасения жизни.
За неделю до операции больной перестает принимать антикоагулянты, а за сутки – есть и пить.
В ходе процедуры пациента укладывают на операционный стол, фиксируют голову и вводят наркоз. В требуемой области сбривают волосы, надрезают кожу и отделяют ее от черепа.
Просверливают отверстия в черепе, закругляют их контуры и удаляют вырезанную часть. Затем убирают в сторону твердую мозговую оболочку. Дальнейшая тактика зависит от цели оперативного вмешательства.
По завершении манипуляций на теле мозга, которые иногда занимают много часов, возвращают на место мозговую оболочку и вырезанный кусок кости, который закрепляют титановыми пластинками. Сверху зашивают кожу.
Виды трепанации черепа
Выбор операционной тактики напрямую зависит от заболевания. Череп вскрывают с одной или с обеих сторон.
В зависимости от локализации трепанации бывают:
- фронтальные и бифронтальные – в лобной части;
- темпоральные – в височной области;
- субокципитальные – на затылке.
Это наиболее частое и традиционное оперативное вмешательство на черепной коробке.
Костно-пластическая трепанация черепа выполняется следующим образом:
- хирург делает овальный или подковообразный надрез;
- временно снимает кость;
- проводит необходимые манипуляции на мозге;
- возвращает кость на место и фиксирует;
- кожу над ней зашивают.
Поскольку хирургические манипуляции происходят совсем рядом с продолговатым мозгом, отвечающим за дыхание и сердцебиение, риски этой операции весьма высоки.
Костный разрез выполняют при помощи специального инструмента — проволочной трепанационной пилы или пневмотурботрепана.
Распил костной ткани проводят под углом 45 градусов. Чтобы избежать повреждение тела мозга костным лоскутом его подшивают к надкостнице.
Показания к костно-пластической трепанации черепа следующие:
- Пороки развития органических структур головы.
- Гематомы и операбельные опухоли.
- Сосудистые аневризмы.
- Абсцессы и паразитарные поражения мозга.
Вскрытие черепа актуально при неоперабельных опухолях мозга и травмах, но его единственная цель — снижение внутричерепного давления.
Когда локализация опухоли известна надрез делают прямо над ней, при неустановленной — начинают доступ от височной части со стороны ведущей руки пациента.
Чтобы исключить повторного повышения давления удаленную кость на место не возвращают. Отверстие в черепе прикрывается гипоалергенными синтетическими материалами.
Краниотомия или краниэктомия отличается тем, что во время операции пациент пребывает в сознании, то есть находится не под общим, а под местным наркозом.
Ему дают седативные препараты, а при необходимости местную анестезию сменяют общей
Краниопластикой называют процедуру восстановеления целостности черепной коробки не удаленным костным лоскутом, а искусственной тканью
При резекционной трепанации черепа на отверстие вместо костной пластины ставят заплатку из кожи.
Восстановление после трепанации черепа
Первые послеоперационные сутки являются решающими для пациента. Его переводят в палату интенсивной терапии, где процессы жизнедеятельности поддерживаются специальными медицинскими аппаратами.
За пробуждением больного после наркоза неусыпно наблюдает медперсонал.
При необходимости операционную рану дренирует, обеспечивая отход лишней жидкости. За чистотой дренажа требуется тщательный уход, поскольку инфицирование грозит менингитом.
Трепанация черепа серьезная операция и швы снимают через 7-10 дней.
Срок пребывания в реанимации составляет не меньше недели и зависит исключительно от скорости восстановительных способностей пациента.
Медикаментозное лечение в реабилитационном периоде направлено на предупреждение развития осложнений или при появлении новых патологий.
- Обязательны обезболивающие. Пациентов беспокоят как настоящие, так и фантомные боли, в том числе психосоматические боли.
- Антибиотики помогают избежать появления воспаления.
- Противорвотные и противосудорожные предупреждают самые частые синдромы повреждения мозга.
- Мочегонные препараты служат для предотвращения отека мозга.

Повязку меняют ежедневно, а спустя два дня больной пробует вставать. При хорошем восстановительном темпе через несколько дней – пациент может вполне уверенно передвигаться самостоятельно.
Восстановление не ограничивается стационаром. После возвращения домой пациент также должен тщательно соблюдать все врачебные предписания.
Категорически запрещены:
- поднятие тяжестей более 3 кг;
- наклоны;
- курение и алкоголь;
- стрессы.
Даже если явных ошибок в произношении нет, для устранения речевых нарушений рекомендованы регулярные занятия с логопедом.
Полезны ежедневные короткие прогулки с сопровождением и сбалансированная, низкосолевая диета.
Если эмоциональный фон пациента, подверженного депрессии не удается откорректировать, нужно обратиться к психологу.
Возможные осложнения после трепанации черепа
При серьезных повреждениях головного мозга вероятность летального исхода высока. Проведение процедуры трепанации черепа либо принесет облегчение, либо усугубит состояние больного.
Последствия бывают непредсказуемы и различны:
- кома;
- инсульт;
- мигрень;
- тошнота и рвота;
- лихорадка;
- невралгии;
- отеки;
- нарушения работы органов чувств, речи и памяти, а также пищеварения, мочеиспускания, дыхания;
- судороги, парезы, паралич;
- инфекции.
Очевидно, что список осложнений настолько же внушителен, насколько рискованной была трепанация черепа.
Всех этих неприятностей можно избежать, скрупулёзно выполняя рекомендации врачей, соблюдая здоровый образ жизни, не забывая о лечебной физкультуре.
При успешном прохождении этапа восстановления после операции пациент в скором времени сможет вернуться к полноценной жизни. Каких-либо существенных ограничений по ведению образа жизни не накладывается.
Если же возникнут осложнения, с которыми возможности больного станут ограниченными, он будет направлен на комиссию.
Комиссия определит степень инвалидности и соответствующую ей группу. Группа отменяется при окончательном выздоровлении, либо продлевается ежегодно.

Трепанацию черепа по праву считают одним из наиболее сложных хирургических вмешательств. Операция известна еще со времен древности, когда таким способом пытались лечить травмы, опухоли и кровоизлияния. Конечно, древняя медицина не позволяла избежать различных осложнений, поэтому такие манипуляции сопровождались высокой смертностью. Сейчас трепанация проводится в нейрохирургических стационарах высококвалифицированными хирургами и призвана, прежде всего, сохранить пациенту жизнь.
Трепанация черепа состоит в формирования отверстия в костях, через которое врач получает доступ к головному мозгу и его оболочкам, сосудам, патологически образованиям. Она позволяет также быстро снизить нарастающее внутричерепное давление, тем самым предотвращая гибель больного.
Операция по вскрытию черепной коробки может проводиться как планово, в случае опухолей, например, так и экстренно, по жизненным показаниям, при травмах и кровоизлияниях. Во всех случаях высок риск неблагоприятных последствий, поскольку нарушается целостность костей, возможны повреждения нервных структур и сосудов в процессе операции. Кроме того, сама причина трепанации всегда весьма серьезна.
Операция имеет строгие показания, а препятствия к ней часто относительны, так как ради спасения жизни пациента хирург может пренебречь сопутствующей патологией. Трепанацию черепа не проводят при терминальных состояниях, тяжелом шоке, септических процессах, а в других случаях она позволяет улучшить состояние больного, даже если имеются серьезные нарушения со стороны внутренних органов.
Показания к трепанации черепа
Показания к трепанации черепа постепенно сужаются благодаря появлению новых, более щадящих методов лечения, но по-прежнему во многих случаях она является единственным способом быстро устранить патологический процесс и сохранить жизнь больному.

декомпрессивная трепанация проводится без вмешательства на мозге
Поводом к декомпрессивной трепанации (резекционной) становятся заболевания, приводящие к быстрому и угрожающему повышению внутричерепного давления, а также вызывающие смещение мозга относительно нормального положения, что чревато ущемлением его структур с высоким риском летального исхода:
- Внутричерепные кровоизлияния;
- Травмы (размозжения нервной ткани, ушибы в сочетании с гематомами и т. д.);
- Абсцессы мозга;
- Крупные неоперабельные новообразования.
Трепанация для таких пациентов – это паллиативная процедура, не устраняющая болезнь, но ликвидирующая опаснейшее осложнение (дислокацию).
Костно-пластическая трепанация служит начальным этапом хирургического лечения внутричерепной патологии, обеспечивающим доступ к мозгу, сосудам, оболочкам. Показана она при:
- Пороках развития черепа и мозга;
- Опухолях, которые могут быть удалены хирургически;
- Внутримозговых гематомах;
- Сосудистой аневризме и мальформациях;
- Абсцессах, паразитарном поражении мозга и оболочек.

костно-пластическая трепанация для проведения операции на мозге
Для удаления гематомы, расположенной внутри черепа, может быть применена как резекционная трепанация с целью снижения давления и предупреждения смещения мозга в остром периоде заболевания, так и костно-пластическая, если врач ставит задачу удалить очаг кровоизлияния и восстановить целостность тканей головы.
Подготовка к операции
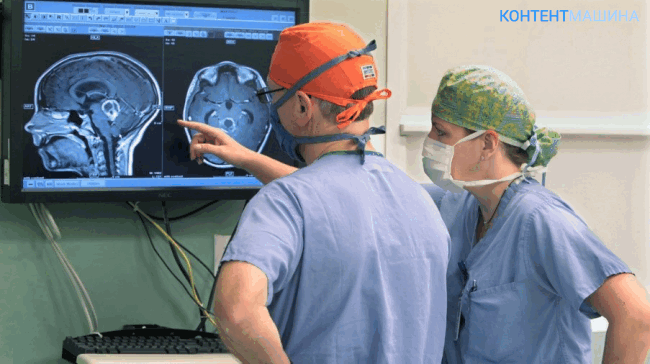
При необходимости проникновения в полость черепа важное место принадлежит хорошей подготовке пациента к операции. Если времени достаточно, то врач назначает всестороннее обследование, включающее не только лабораторные тесты, КТ и МРТ, но и консультации узких специалистов, исследования внутренних органов. Обязателен осмотр терапевта, который решает вопрос о безопасности вмешательства для пациента.

Однако, случается, что вскрытие черепной коробки проводится экстренно, и тогда времени у хирурга очень мало, а больному проводится необходимый минимум исследований, включающий общий и биохимический анализы крови, коагулограмму, МРТ и/или КТ для определения состояния мозга и локализации патологического процесса. В случае экстренной трепанации польза в виде сохранения жизни выше вероятных рисков при наличии сопутствующих заболеваний, и хирург принимает решение оперировать.
При плановой операции после шести часов вечера накануне запрещается есть и пить, пациент еще раз беседует с хирургом и анестезиологом, принимает душ. Желательно отдохнуть и успокоиться, а при сильном волнении могут быть назначены успокоительные препараты.
Перед проведением вмешательства на голове аккуратно выбриваются волосы, операционное поле обрабатывается растворами антисептиков, голова фиксируется в нужном положении. Анестезиолог вводит больного в наркоз, и хирург приступает к манипуляциям.
Вскрытие полости черепа может производиться разными способами, поэтому выделяют следующие виды трепанации:
- Костно-пластическая.
- Резекционная.
Независимо о вида планируемой операции, больной должен быть подвергнут общему наркозу (обычно закись азота). В некоторых случаях трепанацию проводят под местной анестезией раствором новокаина. Для возможности проведения искусственной вентиляции легких вводятся миорелаксанты. Область операции тщательно бреется и обрабатывается растворами антисептиков.
Костно-пластическая трепанация
Костно-пластическая трепанация преследует целью не только вскрыть черепную коробку, но и проникнуть внутрь для различных манипуляций (удаление гематомы и очагов размозжения после травмы, опухоль), а конечным результатом ее должно стать восстановление целостности тканей, в том числе, кости. В случае костно-пластической трепанации костный фрагмент возвращается на место, таким образом ликвидируется образованный дефект, а повторной операции уже не требуется.
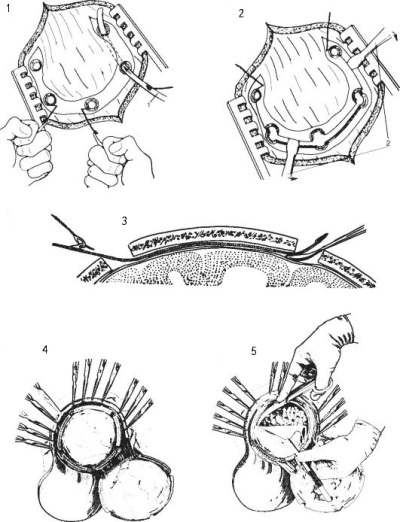
Трепанационное отверстие при этом типе операции делается там, где путь к пораженному участку мозга будет наиболее коротким. Первым этапом является разрез мягких тканей головы в виде подковы. Важно, чтобы основание этого лоскута находилось внизу, так как сосуды, кровоснабжающие кожу и подлежащую ткань, проходят снизу вверх радиально, и для обеспечения нормального кровотока и заживления их целостность не должна быть нарушена. Ширина основания лоскута составляет около 6-7 см.
После того как кожно-мышечный лоскут с апоневрозом отделен от поверхности кости, он отворачивается вниз, фиксируется на салфетках, смоченных в физиологическом растворе или перекиси водорода, а хирург приступает к следующему этапу – формированию костно-надкостничного лоскута.

этапы костно-пластической трепанации по Вагнеру-Вольфу
Для того, чтобы фрагмент кости черепа после укладки на прежнее место не провалился внутрь, распил производят под углом 45°. Площадь наружной поверхности костного лоскута оказывается больше, чем внутренней, и после возвращения этого фрагмента на место он прочно в нем фиксируется.
Достигнув твердой мозговой оболочки, хирург рассекает ее и попадает в полость черепа, где может производить все необходимые манипуляции. После того, как намеченная цель достигнута, ткани ушиваются в обратном порядке. На твердую оболочку мозга накладываются швы из рассасывающихся нитей, костный лоскут возвращается на место и фиксируется проволокой или толстыми нитями, кожно-мышечный участок ушивается кетгутом. В ране возможно оставление дренажа для оттока отделяемого. Швы удаляются к концу первой недели после операции.
Резекционная трепанация
Резекционная трепанация проводится для снижения внутричерепного давления, поэтому иначе ее называют декомпрессивной. В этом случае возникает необходимость создания постоянного отверстия в черепе, а костный фрагмент удаляется совсем.
Резекционная трепанация проводится при внутричерепных опухолях, которые уже невозможно удалить, при быстром нарастании отека мозга вследствие гематом с риском дислокации нервных структур. Местом ее проведения обычно является височная область. В этой зоне кость черепа находится под мощной височной мышцей, поэтому трепанационное окно будет ею укрыто, а мозг надежно защищен от возможных повреждений. Кроме того, височная декомпрессивная трепанация дает лучший косметический результат по сравнению с другими возможными зонами для трепанации.

резекционная (декомпрессивная) трепанация по Кушингу
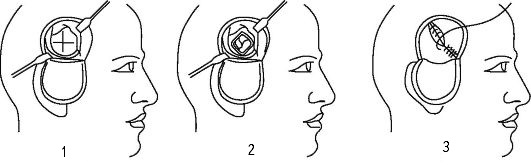
В начале операции врач вырезает костно-мышечный лоскут линейно или в форме подковы, отворачивает его кнаружи, рассекает височную мышцу по ходу волокон и надсекает надкостницу. Затем в кости делается отверстие фрезой, которое расширяется с помощью специальных костных кусачек Люэра. Так получается округлое трепанационное отверстие, диаметр которого варьирует от 5-6 до 10 см.
После удаления костного фрагмента хирург осматривает твердую оболочку мозга, которая при сильной внутричерепной гипертензии может быть напряжена и значительно выбухает. В таком случае сразу же ее рассекать опасно, так как мозг может быстро сместиться в сторону трепанационного окна, что повлечет повреждение и вклинение ствола в большое затылочное отверстие. Для дополнительной декомпрессии проводят удаление небольшими порциями спинномозговой жидкости посредством люмбальной пункции, после чего рассекают твердую мозговую оболочку.
Завершают операцию последовательным ушиванием тканей за исключением твердой оболочки мозга. Костный участок на место, как в случае костно-пластической операции, не укладывается, но впоследствии, при необходимости, этот дефект может быть устранен с помощью синтетических материалов.
Послеоперационный период и восстановление
После вмешательства больного доставляют в отделение реанимации или послеоперационную палату, где врачи тщательно следят за функцией жизненно важных органов. На вторые сутки при благополучном течении послеоперационного периода пациент переводится в отделение нейрохирургии и проводит там до двух недель.

Очень важен контроль за отделяемым по дренажу, а также за отверстием при резекционной трепанации. Выбухание повязки, отек тканей лица, кровоподтеки вокруг глаз могут говорить о нарастании отека мозга и появлении послеоперационной гематомы.
Трепанация сопровождается высоким риском различных осложнений, в числе которых – инфекционно-воспалительные процессы в ране, менингит и энцефалит, вторичные гематомы при неадекватном гемостазе, несостоятельность швов и др.
Последствиями трепанации черепа могут стать различные неврологические нарушения при повреждении мозговых оболочек, сосудистой системы и ткани мозга: расстройства двигательной и чувствительной сферы, интеллекта, судорожный синдром. Очень опасным осложнением раннего послеоперационного периода считают истечение ликвора из раны, которое чревато присоединением инфекции с развитием менингоэнцефалита.
Отдаленным результатом трепанации являются деформация черепа после резекции участка кости, образование келоидного рубца при нарушении процессов регенерации. Эти процессы требуют хирургической коррекции. Для защиты мозговой ткани и с косметической целью отверстие после резекционной трепанации закрывают синтетическими пластинами.
Часть больных после трепанации черепа жалуются на частые головные боли, головокружения, снижение памяти и работоспособности, чувство усталости и психоэмоциональный дискомфорт. Возможна боль в области послеоперационного рубца. Многие симптомы, следующие за операцией, связаны не с самим вмешательством, а с патологией мозга, которая являлась первопричиной трепанации (гематома, ушиб и т. д.).

Восстановление после трепанации черепа включает как медикаментозную терапию, так и ликвидацию неврологических расстройств, социальную и трудовую адаптацию пациента. До снятия швов необходим уход за раной, включающий ежедневный контроль и смену повязок. Вымыть волосы можно будет не ранее, чем через две недели после операции.
При интенсивных болях показаны анальгетики, в случае судорог – противосудорожные препараты, врач может прописать и успокоительные средства при сильном беспокойстве или возбуждении. Консервативное лечение после операции определяется характером патологии, приведшей больного на операционный стол.
При поражении различных отделов мозга больному может предстоять обучение ходьбе, речи, восстановление памяти и других нарушенных функций. Показан полный психоэмоциональный покой, от физических нагрузок лучше отказаться. Важную роль на этапе реабилитации играют близкие пациента, которые уже в домашних условиях могут помочь справиться с некоторыми неудобствами в быту (принятие душа или приготовление пищи, например).
Большинство пациентов и их родственников волнует, будет ли после операции установлена инвалидность. Однозначного ответа нет. Сама по себе трепанация – еще не повод для определения группы инвалидности, и все будет зависеть от степени неврологических нарушений и ограничения жизнедеятельности. Если операция прошла успешно, осложнения отсутствуют, пациент возвращается к привычной жизни и работе, то на инвалидность рассчитывать не стоит.
При тяжелых повреждениях мозга с параличами и парезами, нарушениями речи, мышления, памяти и т. д. больной нуждается в дополнительном уходе и не может не только ходить на работу, но и самостоятельно за собой ухаживать. Безусловно, такие случаи требуют установления инвалидности. После трепанации черепа группа инвалидности определяется специальной врачебной комиссией из разных специалистов и зависит от тяжести состояния больного и степени нарушения жизнедеятельности.
Видео: декомпрессивная трепанация черепа в лечении ЧМТ
УДК 616.71-001.5-085.83 : 615.83
Ж.С. Жанайдаров, А.Е. Жалбагаев, А.С. Кульмухаметов, В.К. Тян
Казахский национальный медицинский университет им. С.Д. Асфендиярова
Необходимость частого применения трепанации черепа, сопровождающейся удалением костного лоскута у больных с тяжелой черепно-мозговой травмой (ЧМТ) приводит к тому, что трепанационные дефекты черепа (ТДЧ) являются одним из самых распространенных посттравматических нарушений [3, 5]. К одним из нерешенных вопросов хирургии ТДЧ относятся сроки проведения краниопластики после трепанации черепа [2]. Большинство авторов считает оправданной тактику возможно более раннего проведения краниопластики [1,2]. В основном, сроки проведения реконструктивного вмешательства зависят от регресса патологической симптоматики тяжелой ЧМТ [6], однако, с хирургической точки зрения, большое значение имеет выраженность и характер рубцовых процессов в зоне трепанационного дефекта.
Известно, что после перенесенной черепно-мозговой травмы и проведенного оперативного вмешательства в зоне трепанационного дефекта развивается комплекс патоморфологических процессов [4]. Постепенное замещение дефектов головного мозга и мозговых оболочек продолжается в течение длительного времени и очевидно, что в различные сроки после травмы характер и выраженность этих репаративных процессов меняются. В связи с важностью этих морфологических изменений для определения тактики хирургического вмешательства — изучение динамики этих процессов представляет научный и практический интерес.
ЦЕЛЬ ИССЛЕДОВАНИЯ: изучение характера и выраженности посттравматических рубцово-спаечных процессов в различные сроки после трепанации черепа у больных с тяжелой черепно-мозговой травмой.
МАТЕРИАЛ и МЕТОДЫ. У 47 пациентов с трепанационными дефектами черепа, так же было осуществлено морфологическое исследование с целью изучения характерного течения регенераторных процессов после трепанации черепа в различные сроки после ЧМТ. Для гистологического исследования брались иссеченные во время хирургического вмешательства оболочечно-мозговые рубцы в следующие сроки после травмы: 17 – 25 дней, 1 – 1,5 месяца, 2 – 2,5 месяца, 3 – 4 месяца, 5 – 7 месяцев, 8 – 11 месяцев, 1 – 1,5 года, 2 – 4 года, 5 – 7 лет и 8 – 12 лет после трепанации черепа.
Материал фиксировался в 10 % растворе формалина. Срезы окрашивались гематоксилином и эозином, по Ван Гизону, по Маллари. Исследование выполняли методом световой микроскопии.
При выполнении реконструктивных операций и патогистологическом исследовании выявились особенности морфологического состояния тканей в зоне трепанационного дефекта, которые оказывали влияние на технические стороны оперативного вмешательства.
РЕЗУЛЬТАТЫ И ИХ ОБСУЖДЕНИЕ. При хирургическом вмешательстве на 17 – 25 сутки после трепанации — вся зона трепанационного дефекта была заполнена кровяными сгустками буро-коричневого цвета.
При микроскопическом исследовании, выполненном в эти сроки выявлено, что от наружной поверхности твердой мозговой оболочки в толщу кровяного сгустка прорастает грануляционная ткань. Для микроскопической картины характерны пучки коллагена с присутствующими гемосидерофагами, сегментоядерными эритроцитами и измененными эритроцитами (рис. 1). Наблюдается разрыхление и разволокнение ткани надкостницы. Отмечается рост новообразованных капилляров, которые имеют синусоидный тип, растянуты и тонкостенны. Основные выявленные патогистологические изменения заключались в формировании единого соединительнотканного лоскута из расположенных в зоне дефекта надкостницы и твердой мозговой оболочки. Происходит постепенное замещение формирующегося соединительно-тканного лоскута грануляционной тканью. Основным итогом этих процессов является происходящая изоляция участка мозга в зоне дефекта от субарахноидального пространства, в результате срастания оболочек между собой и с корой головного мозга.
Рисунок. 1 — Формирующиеся пучки коллагеновых волокон на 17 сутки после трепанации
(окраска гематоксилином и эозином, × 80).
Через 1 – 1,5 месяца после трепанации происходит уплотнение послеоперационных рубцовых изменений. При хирургическом формировании мягкотканнного лоскута технических трудностей не возникает, так как он рыхло спаян с твердой мозговой оболочкой и для его отсепаровывания достаточно легкой тракции и воздействия распатором. Макроскопически отмечается формирование более грубого рубца по краям траепанационного дефекта.
При микроскопии выявлена обильная реваскуляризация на фоне нежноволокнистой соединительной ткани (рис. 2). Характерно наличие лизирующихся костных фрагментов (как следствие манипуляций при трепанации черепа), окруженных остеобластами и остеокластами.
Рисунок 2 — Рыхлая соединительная ткань, врастающая в оболочечно-мозговой рубец через 1,2
месяца после трепанации (окраска гематоксилином и эозином, × 80).
Выявляется наличие оболочечно-мозговых сращений между твердой, паутинной, сосудистой оболочками и корой головного мозга. Кроме того, выявляется связь надкостнично-дурального лоскута с разрастаниями в толще оболочечно-мозговых сращений.
Через 2 – 2,5 месяца после трепанации в зоне дефекта формируется кожный рубец мягко-элластической консистенции. При микроскопии выявляется продолжающееся формирование оболочечно-мозговых сращений двух типов: круговые сращения, располагающиеся вдоль краев костного дефекта и плоскостные сращения, располагающиеся между твердой мозговой оболочкой и мозговой тканью. Рубцовая ткань, состоящего из двух пластинок надкостнично-дурального лоскута, состоит из большого количества частично гиалинизированных коллагеновых волокон (рис. 3). Кроме этого, выявляется активная реваскуляризация в виде прорастающих в рубец со стороны надкостницы капилляров. Врастание рубцовой ткани между мышечными волокнами приводит к их склеротизации и отмиранию. Клеточные скопления представлены макрофагами, полиморфноядерными лейкоцитами и фибробластами (рис. 3). В периферической зоне дефекта обнаруживаются скопления остеобластов, которые формируют тонкие балки и островки. В сроки 3 – 4 месяца после первичной операции происходит окончательное формирование кожного рубца.
Рисунок 3 — Формирующийся волокнистый рубец. Между коллагеновыми волокнами располагаются
веретенообразные фиброциты. 2,5 мес. после травмы (окраска гематоксилином и эозином, ×130).
Надкостнично-дуральный лоскут превращается в конгломерат, замещающийся соединительной тканью и бедный клеточными элементами (рис. 4). Спайки между оболочками и подлежащим мозгом представлены волокнами, исходящими из всех оболочек головного мозга. Между волокнами встречаются лейкоциты и макрофаги.
Рисунок 4 — Новообразованная хрящевая полоска, формирующаяся по краю костного регенерата в толще рубца (4 месяца после травмы, окраска гематоксилином и эозином, ×120).
Через 5 – 7 месяцев по периметру трепанационного дефекта выявляются регенераторные процессы в кости. Некоторые участки регенерирующей кости достигают 1,5 – 2 см в толщину. Новообразованная кость часто прилежит непосредственно к поверхности мозга и связана с ней спайками. В зоне дефекта наблюдается еще более выраженная рубцовая трансформация и сращение твердой мозговой оболочки, надкостницы и апоневроза, что приводит к формированию единого соединительнотканного лоскута. Происходит отложение солей извести, гиалинизация, сморщивание и сложение коллагеновых волокон в пучки. Следствием этих процессов является сдавление и последующая облитерация проходящих между волокнами сосудов (рис. 5).
Рисунок 5 — Рыхлый рубец с большим количеством сосудов (4,5 мес. после трепанации черепа, окраска гематоксилином и эозином, ×100).
Практически такие же изменения наблюдаются в сроки 8 – 11 месяцев после трепанации черепа. Рубцовая ткань представляет собой плотный слой компактно сформированных коллагеновых волокон (рис. 6).
Рисунок. 6 — Гиалиноз стенок сосудов в оболочечно-мозговом рубце (8 месяцев после трепанации черепа, окраска гематоксилином и эозином, × 200)
Через 1 – 1,5 года после трепанации проведение краниопластики связано с техническими трудностями. Формирование мягкотканого лоскута затруднено из-за грубого рубцового перерождения ткани.
Рисунок. 7 — а. умеренно гиалинизированный рубец с гигантскими клетками; (1 год после трепанации черепа, окраска гематоксилином и эозином, × 200); б. хорошо гиалинизированный рубец с отдельными мелкими сосудами (1г. 8 мес. после трепанации черепа, окраска гематоксилином и эозином, × 200;
Дифференцировка тканей в толще рубцового конгломерата невозможна. При формировании лоскута отмечается интенсивное диффузное кровотечение, требующее тщательного гемостаза. В эти сроки отмечается практически полное закрытие дефекта плотным надкостнично-дуральным лоскутом, который состоит из грубоволокнистой соединительной ткани с явлениями гиалиноза (рис. 7 а, б). Краевые костные разрастания тесно прилежат к подлежащему мозгу и достигают 2 – 2,5 см от края дефекта. Спаечный процесс отделяет участки коры от субарахноидального пространства и в этих зонах формируются мелкокистозные участки оболочечно-мозгового рубца.
Через 2 – 4 года после первичной операции оболочечно-мозговые сращения значительно не изменяются и носят характер пористой или мелкокистозной структуры. Заметного увеличения краевых костных разрастаний не происходит, однако они становятся более плотными (рис.8).
Рисунок. 9 — Выраженный гиалиноз рубца (12 лет после трепанации черепа, окраска гематоксилином и эозином, ×200);
В более поздние сроки после трепанации черепа – 4, 6, 9 и 12 лет изменения характеризуются выраженным гиалинозом тканей (рис. 9).
Таблица 1 — Патогистологически динамика морфологических изменений в области трепанационного дефекта вкратце представлена в
ЗАКЛЮЧЕНИЕ. Исследование регенераторных процессов в области трепанационного дефекта в различные сроки после черепно-мозговой травмы и трепанации черепа свидетельствует об их непрерывном характере. Эти процессы направлены на уплотнение рубца и усиление его грубоволокнистого строения. Вовлечение в процесс мышечной ткани способствует его быстрому созреванию, а участие краевого костного регенерата способствует формированию мелко-кистозных перерождений участков оболочечно-мозгового рубца. В образовании спаек принимает участие грануляционная ткань, которая прорастает от краев поврежденной твердой мозговой оболочки. Тесный контакт головного мозга с поврежденной твердой мозговой оболочкой способствует формированию спаек. Наиболее существенным моментом, который способствует образованию оболочечно-мозговых сращений, вероятно, является повреждение мягкой мозговой оболочки и подлежащей ткани головного мозга.
В целом результаты проведенного исследования свидетельствуют о том, что морфологические изменения в зоне трепанационного дефекта наименее выражены в сроки до 4 месяцев после трепанации. Полученные данные являются патоморфологическим обоснованием для выполнения краниореконструктивных оперативных вмешательств в это временной период.
1 Дунаевский, А.Е. Пластическая реконструкция дефектов черепа Клин. хирур. – 1992. — №12. – С. 23 – 26.
2 Зотов, Ю.В. Хирургия дефектов черепа. – СПб.: Айю, 1998. – 280 с.
3 Кравчук, А.Д. Посттравматические дефекты черепа Клиническое руководство по черепно-мозговой травме. — М.: Антидор. — 2002. — Т. 3. — С. 147 – 162.
4 Смирнов Л.И. Патологическая анатомия и патогенез травматической болезни нервной системы. — М.: 1949. – 203 c.
5 Dujovny, M. Cranioplasty: cosmetic or therapeutic? Surg. Neurol. – 1997. — №47 (3). – Р. 294-297.
6 Stula, D. Cranioplasty. — Springer-Verlag; Wien. — New York: 1984. — 113 p.
- реабилитация после краниопластики
- срастаются ли кости черепа после трепанации
- аколько соастается еомть при трепонации черепа
- зарастёт ли череп после трепанации
- инфекция после трипонации
- кости черепа не срастаются
- Мышечный слой ушивали послойно после операции также получали костный лоскут
- отек на голове после трипонации
- после трепанации хрустит кожа на голове
- Реабилитацыя после трепанацыи
- сколько зарастает трепонированный кусок черепа прирастает
- срастаются ли кости черепа
- сростаются ли к
- температура после трепанации черепа
Scientific-Practical Journal of Medicine, "Vestnik KazNMU".
Научные публикации, статьи, доклады, рефераты, диссертации, новости медицины, исследования в области фундаментальной и прикладной медицины, публикации журнала "Вестник КазНМУ" и газеты "Шипагер".
ISSN 2524 - 0692 (online)
ISSN 2524 - 0684 (print)
Читайте также:


