Сколько держится температура при остеомиелите
Профилактика послеоперационных гнойных осложнений при хроническом остеомиелите
В этом отношении важная роль принадлежит общей антибиотикотерапии. Интраоперационная санация очагов инфекции в кости и мягких тканях не способна гарантировать стерильность в области хирургического вмешательства. Неизбежно остающаяся здесь патогенная микрофлора может стать причиной нагноения раны в ближайшие дни после операции или рецидива болезни в отдаленном периоде.
В настоящее время отказались от применения антибиотиков в период подготовки к операции, так как секвестральная коробка, секвестры, остеосклероз и рубцовое перерождение мягких тканей делают антибиотикотерапию в этот период неэффективной. Она создает условия для формирования лекарственной устойчивости микроорганизмов, что снижает ее эффективность в послеоперационном периоде.
Антибиотики вводят внутривенно за 1 ч до операции или во время вводного наркоза в суточной дозе (цефалоспорин и линкомицин). Антибиотики, проникая в здоровые мягкие ткани и кость в зоне операции, дают антибактериальный эффект во время операции и в первые часы послеоперационного периода, когда наиболее высок риск инфицирования тканей.
Общая антибиотикотерапия в послеоперационном периоде требует соблюдения определенных условий.
Вследствие длительного применения антибиотиков при остром и хроническом остеомиелите микрофлора имеет высокую лекарственную устойчивость. Препараты назначают с учетом чувствительности к ним патогенной микрофлоры.
При равных возможностях предпочтительнее применять антибиотики с повышенной тропностью к костной ткани (линкомицин, тетрациклины и т.д.).
Не следует допускать перерыва во введении антибиотиков как в течение суток, так и в период всего курса антибиотикотерапии, так как это приводит к развитию антибиотикорезистентности микрофлоры и понижает эффективность лечения.
Регулярно и повторно исследуют раневое отделяемое (из дренажей, микроирригаторов и др.) на микрофлору и определяют ее чувствительность к антибиотикам. Препараты заменяют в зависимости от полученных результатов.
Для создания высокой терапевтической концентрации антибиотиков в зоне воспаления антибиотики вводят различными путями, в том числе внутрикостно, а иногда применяют регионарное внутриартериальное введение.
Для более эффективного подавления патогенной микрофлоры одновременно применяют различные антибиотики и используют в сочетании с ними другие антимикробные препараты (сульфаниламиды, нитрофураны и др.) и иммунные препараты.
Общая антибиотикотерапия не заменяет санации костной полости через дренажи, микроирригаторы с использованием химических антисептиков.
При проведении иммунотерапии необходимо исходить из того, что у 70—80 % больных хроническим остеомиелитом обнаруживают патогенный стафилококк в виде монокультуры или в ассоциации с другими гноеродными микроорганизмами. В связи с этим главнейшим звеном иммунотерапии являются специфические антистафилококковые иммунные препараты.
В пред- и послеоперационном периодах показано применение стафилококкового анатоксина. При планировании иммунизации минимум половину инъекций включают в предоперационную подготовку. Через 4-5 дней после радикальной операции следует продолжить курс иммунизации стафилококковым анатоксином, благодаря чему возрастает титр антистафилолизинов и улучшаются показатели иммунитета.
Стафилококковый бактериофаг, лизирующий патогенные штаммы стафилококков, можно применять местно и парентерально. В предоперационном периоде ежедневно промывают свищи и через них остеомиелитические очаги, в послеоперационном периоде орошают раствором бактериофага костную полость через введенные микроирригаторы, дренажи; при нагноении делают частые перевязки и вводят в рану смоченные бактериофагом тампоны. Стафилококковый бактериофаг вводят внутримышечно 5-6 раз на курс лечения.
При остеомиелитическом процессе с явлениями сепсиса особенно показано применение средств пассивной специфической иммунизации: введение гипериммунной антистафилококковой плазмы и антистафилококкового гамма-глобулина, полиглобулина, пентаглобина, сандобулина.
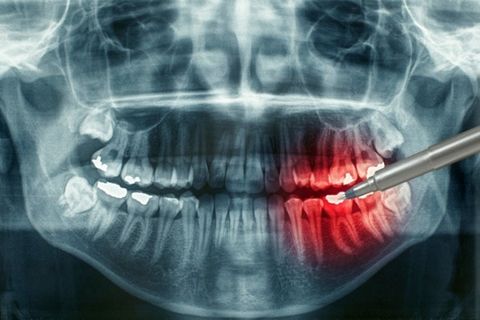
Остеомиелит – это глубокое гнойно-инфекционное воспаление костной ткани с поражением костного мозга, некрозом структур и высоким риском осложнений для всего организма. Наиболее часто поражает кости челюстно-лицевой зоны. Лечением остеомиелита занимаются стоматолог-терапевт, стоматолог-хирург, а также челюстно-лицевой и пластический хирурги.
Общие сведения
Глубокое воспаление костных тканей нарушает процессы трофики в зоне поражения и активизирует деятельность лейкоцитов. Продукты распада начинают разлагать кость с формированием гнойной полости, которая со временем может сильно разрастаться, повышая хрупкость кости и провоцируя появление деформаций.
Если лечение проводят некачественно или не до конца, после адаптации инфекционных возбудителей к препаратам появляются дополнительные мутантные штаммы, которые размывают симптомокомплекс болезни и ослабляют реакцию организма на медикаменты. Со временем это может стать причиной иммунодефицитных состояний и хронизации процесса.
Справка! Анатомически челюстные кости имеют максимально близкий контакт с потенциальным источником инфекции – кариозными зубами и патогенной микрофлорой ротовой полости. Достаточно небольшого повреждения, чтобы бактерии получили доступ к костной ткани и инициировали ее воспаление. Это объясняет высокий процент поражения остеомиелитом челюстно-лицевой области скелета.
Классификация
В зависимости от источника поражения, локализации очага воспаления, механизма развития и специфики течения болезни система МКБ 10 выделяет несколько систематических групп.
По источнику заражения:
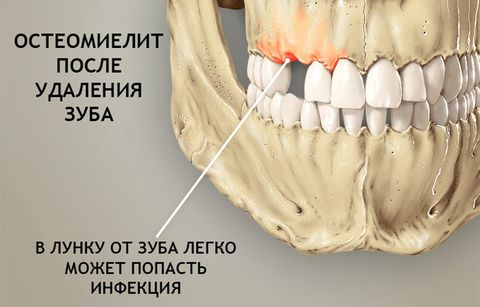
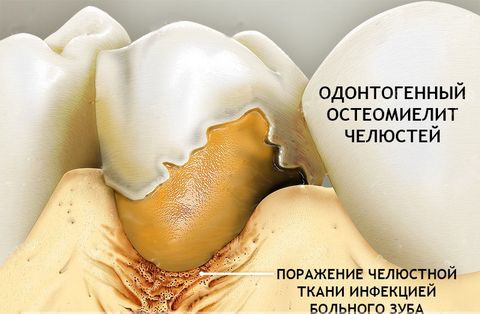
- Одонтогенный остеомиелит – следствие различных зубных инфекций. Согласно статистике, в 80% случаев остеомиелит челюсти возникает на фоне запущенных случаев глубокого кариеса, пульпита и периодонтита. При этом заболевание диагностируют как у взрослых людей (в возрасте 20–40 лет), так и у малышей первых лет жизни.
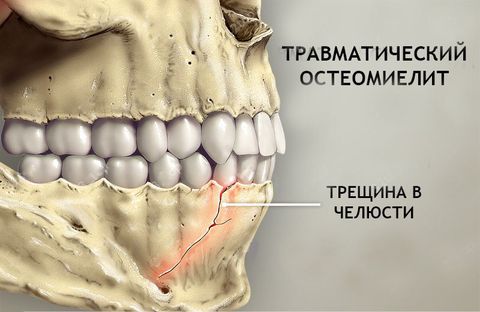
- Травматический и послеоперационный – бактерии и вирусы поражают костные ткани через открытый доступ при переломах, ранах или операциях по удалению зуба, вскрытию абсцесса и т.п.
- Гематогенный и лимфогенный – развивается на фоне общих инфекционных процессов при ослаблении иммунной системы. Часто диагностируется у маленьких детей или после неудачного переливания крови.
- Постлучевой – развивается как осложнение лучевой терапии раковых заболеваний челюсти. Ослабление местного иммунитета приводит к активизации патогенной микрофлоры и развитию гнойно-некротических процессов.
Важно! При остеомиелите костные ткани медленно разрушаются, становятся тонкими и хрупкими. Если вовремя не оказать необходимую помощь, развивается патологическая ломкость костей.
По охвату пораженной площади различают:
- ограниченный остеомиелит – с поражением костной ткани в области 1–2 зуба (характерно для одонтогенных процессов);
- диффузный – с поражением всей челюсти или значительной ее части (при гематогенных процессах, а также генерализованных формах пародонтоза).
Очаг воспаления может быть сконцентрирован в пределах верхней или нижней челюсти. С учетом специфики строения, последний вариант встречается чаще (60-70% случаев), в то время как первый имеет более серьезные признаки осложнения.
По течению заболевания и силе проявления симптомов выделяют 3 последовательные формы, которые могут сменять друг друга по мере развития патологического процесса:
- Острая форма – проявляется внезапно с ярко выраженным комплексом симптомов воспаления с температурой до 40 С, отеком, гиперемией, нагноением тканей и образованием абсцессов. Возникает как ответная реакция на проникновение в организм болезнетворных микроорганизмов.
- Подострая форма – имеет менее яркий симптомокомплекс. Часто возникает при ослаблении признаков воспаления в ответ на прорывание абсцессов и образование свищей.
- Хроническая форма – не имеет ярко выраженных симптомов, но является причиной наиболее тяжелых осложнений. Возникает при недолеченном воспалении с остаточным инфекционным процессом после вскрытия абсцессов. Проявляется некрозом, потерей чувствительности мягких тканей, лимфаденитом, множественными свищами. Дополнительную неприятность доставляют периодические обострения заболевания с образованием новых абсцессов. Требует регулярного контроля со стороны врача-стоматолога даже в период ремиссии.
Течение болезни во многом зависит от скорости постановки диагноза, времени начала лечения, причин болезни, состояния иммунной системы и наличия хронических патологий.
Причины остеомиелита
Воспаление костной ткани носит инфекционный характер. Основные факторы его развития:
- различные стоматологические инфекции (одонтогенные причины) – кариозный пульпит, перикоронит, пародонтит/пародонтоз, кисты зуба, абсцессы;
- болезни ЛОР-органов – ринит, гайморит, скарлатина, ангина, отит и т.п.;
- любые другие инфекции на фоне общего нарушения работы иммунной системы – при наличии сахарного диабета, ревматических заболеваний, иммунодефицитных состояний, а также при сбоях в работе печени и почек;
- травмы, операции удаления зубов, неудачное эндодонтическое лечение;
- болезни и дисфункции височно-нижнечелюстного сустава.
Возбудителями инфекционного процесса могут выступать золотистый стафилококк, некоторые стрептококки и грамотрицательные бактерии, синегнойная и кишечная палочки, клебсиелла и др. Инфекция особо опасна для новорожденных детей, чей иммунитет еще не сформирован, и любое инфекционное заболевание развивается в ускоренном темпе с ярко выраженной симптоматикой.
Симптомы
Набор признаков остеомиелита имеет много общего с другими стоматологическими болезнями, поэтому точный диагноз способен вынести только дипломированный специалист. Список возможных проявлений:
- общее недомогание – слабость, усталость, нарушение сна, потеря аппетита;
- головная боль;
- ощущение обложенности языка;
- острая пульсирующая боль в области очага поражения;
- повышение температуры до 38–40 С, озноб;
- отечность и гиперемия мягких тканей в области десен, неба, щек;
- ассиметрия лица;
- нагноение костной ткани с образованием абсцессов, свищей, секвестров (участков отмерших тканей);
- плохой запах изо рта;
- патологическая подвижность зубов в области поражения;
- набухание и болезненность регионарных лимфатических узлов.
На заметку! При остеомиелите верхней челюсти симптомы распространяются на верхнюю часть лица – отек может охватывать глазничную область (флегмона глазницы), проявляться на небе, переходить на верхние дыхательные пути. Диффузная форма острого остеомиелита нижней челюсти может спровоцировать затруднения с открыванием рта, глотанием пищи, дыханием. Это связано с распространением гнойно-инфекционного процесса на прилегающие структуры.
Диагностика
Основные методы диагностики – внешний визуальный осмотр с опросом пациента, а также рентгенография и анализ крови для выявления скрытых структур и причин патологии. Дополнительно может потребоваться анализ на бакпосев гнойного содержимого.
Справка! Рентгенография позволяет установить размеры и форму очага воспаления, особенности анатомического строения челюсти, выявить пороки ее развития. На рентгене кость, пораженная остеомиелитом, становится более прозрачной (хроническая форма), темной (начальные признаки воспаления) или демонстрирует явные пустые полости и признаки деформации (при запущенной хронической форме).
Остеомиелит челюсти обязательно дифференцируют со следующими схожими заболеваниями:
- гнойный периостит;
- острый периодонтит;
- кисты челюсти;
- туберкулез;
- сифилис;
- актиномикоз;
- опухоли.
Лечение
Назначают комплексное лечение с применением хирургических и консервативных методов. Устраняют причину остеомиелита и симптомы воспаления, чистят очаг нагноения, удаляют некротические участки. Последующая медицинская помощь связана со стимуляцией работы иммунной системы, регенерацией тканей и восстановлением нормальной структуры челюсти после приобретенных дефектов.
- вскрывают абсцессы, расширяют свищи для улучшения оттока гноя;
- проводят секвестрэктомию – через внутриротовой разрез удаляют омертвевшвие секвестры;
- очищают ткани в области очага воспаления до состояния здоровой кости и заполняют пустое пространство биосинтетическими остеотропными препаратами;
- ушивают открытую рану и ставят дренаж.
Одновременно с зачисткой очага воспаления могут удалять источник инфекции – пораженные зубы. Как правило, такие структуры уже не в состоянии выполнять возложенную на них жевательную функцию.
- антибиотики;
- противовоспалительные средства (НПВС);
- иммуностимулирующие и иммуномодулирующие препараты;
- укрепляющие средства – витамины, минералы.
- электрофорез;
- УВЧ-терапия;
- лазерная терапия;
- магнитотерапия;
- ультразвук.
Основные задачи физиотерапии – снизить интенсивность воспалительных процессов, убрать болевой синдром, усилить бактерицидное действие медикаментов, улучшить питание тканей, запустить регенеративные процессы.
На заметку! В тяжелых случаях для лечения остеомиелита используют методы гемосорбции и гипербарической оксигенации. В первом случае кровь очищают от токсинов, пропуская ее через сорбенты, во втором – с помощью барокамеры повышают уровень кислорода в крови, предотвращая тем самым септических шок и замедляя процесс некротизации тканей.
На начальной стадии острой формы заболевания, если воспалительный процесс длится недолго и не имеет ярко выраженного гнойного абсцесса, хирургического вмешательства можно избежать. В этом случае назначают интенсивное консервативное лечение в условия стационара.
Основной комплекс действий в остальных случаях:
- обрабатывают гнойно-воспалительный очаг – вскрывают абсцесс, удаляют инфицированный зуб, обрабатывают полости, ставят дренажи, чистят свищи и секвестры;
- закрепляют положение твердых структур – шинируют подвижные зубы, фиксируют переломы челюсти;
- проводят терапию лекарственными препаратами;
- после острой фазы воспаления дополнительно назначают физиопроцедуры.
Прогноз и профилактика
При своевременной диагностике и выполнении всех предписаний остеомиелит хорошо подается лечению. В противном случае возникает риск следующих осложнений:
- флегмоны, абсцессы, аденофлегмоны – если область поражения достигает глазницы возникает риск частичной или полной потери зрения;
- тяжелые формы синуситов с поражением гайморовых и даже лобных пазух;
- тромбофлебиты и тромбозы крупных лицевых сосудов;
- распространение инфекционного процесса на головной мозг – менингиты, абсцессы мозга;
- инфекционные поражения легких (пневмонии, плевриты), печени, селезенки.
Частым следствием перенесенного остеомиелита челюсти становятся серьезные косметические дефекты с нарушением функциональности челюстно-лицевого аппарата. Для полного восстановления пациенту могут потребоваться услуги челюстно-лицевого и пластического хирурга. Чтобы избежать неблагоприятного сценария, тщательно следите за своим здоровьем и четко придерживайтесь профилактических мер:
- Своевременно лечите любые инфекционно-воспалительные процессы – вне зависимости от того, кариес это или пиелонефрит.
- Соблюдайте правила личной гигиены – старайтесь чистить зубы не менее 2 раз в день, пользуйтесь ополаскивателями. Не забывайте об общей гигиене – чаще мойте руки, меняйте белье, делайте влажную уборку в доме.
- Укрепляйте иммунную систему – хорошо питайтесь, закаляйте организм, больше двигайтесь.
- Избегайте травм челюстно-лицевой зоны и внимательно относитесь к их лечению, если этого не удалось избежать.
Помните, что остеомиелит – это крайняя стадия невнимательного отношения к своему здоровью. Это болезнь запущенного организма со слабой иммунной системой и недостатком питания.
Остеомиелит: симптомы, осложнения, лечение остеомиелита
Остеомиелит
Остеомиелит означает инфекцию кости, которая может быть либо острой (недавнее начало), либо хронической (многолетней).
Бактерии являются обычными инфекционными агентами. Двумя вероятными методами доступа являются первичная инфекция кровотока (включая вторичную инфекцию через кровь после заражения в другом месте в организме) и рану или рану, которая позволяет бактериям непосредственно достигать кости. У взрослых таз и позвоночник являются наиболее уязвимыми, а костные инфекции у детей, как правило, нацелены на длинные кости рук и ног. Без лечения инфекция и воспаление блокируют кровеносные сосуды. Отсутствие кислорода и питательных веществ приводит к смерти костной ткани, что приводит к хроническому остеомиелиту. Другие возможные осложнения остеомиелита включают отравление крови и абсцессы костей.
Симптомы остеомиелита
Симптомы остеомиелита включают:
Уменьшенное перемещение части пострадавшего тела
Кожа может быть красной, горячей и опухшей
Покрывающая оболочка может содержать гной
Спазмы связанных мышц
Необъяснимая потеря веса
События, которые могут вызвать остеомиелит
Кости заражаются кровоснабженными микроорганизмами. В большинстве случаев микроорганизмами являются бактерии, такие как Staphylococcus aureus , но грибы также могут вызывать остеомиелит.
Некоторые из условий и событий, которые могут привести к остеомиелиту, включают:
Бактерии, вводимые во время операции на костях.
Бактерии вводятся при травме кости.
Инфекция протезных имплантатов (таких как искусственный тазобедренный сустав).
Инфекции в других местах тела, которые достигают костей через кровоток.
Первичная инфекция крови (септицемия).
Факторы риска остеомиелита
Некоторые из факторов риска, которые могут повысить восприимчивость человека к остеомиелиту, включают:
Неадекватно контролируемый диабет.
Плохое кровообращение (артериосклероз).
Факторы риска для плохого кровообращения, которые включают высокое кровяное давление, курение сигарет, высокий уровень холестерина в крови и диабет.
Дефицит иммунной системы.
Использование внутривенных препаратов.
Острый остеомиелит
Основные категории острого остеомиелита включают:
Гематогенный остеомиелит — первичная инфекция крови или инфекция из другого места в теле доставляется в кость через кровоток. Дети подвергаются повышенному риску. Бактерии попадают в районы с богатым кровоснабжением, поэтому инфекция имеет тенденцию ориентироваться на растущие части на концах длинных костей.
Прямой прививочный остеомиелит — бактерии доставляются непосредственно в костную ткань через хирургию или травму.
Хронический остеомиелит
Острый приступ остеомиелита может привести к хроническому остеомиелиту, характеризуемому мертвыми зонами кости. Это условие может не отвечать на лечение и повторяться в течение длительного времени. Во многих случаях хронический остеомиелит является полимикробным, что означает более одного инфекционного агента.
Осложнения остеомиелита
Некоторые из осложнений остеомиелита включают:
Абсцесс костной ткани (карман гноя)
Костный некроз (смерть кости)
Воспаление мягких тканей
Хроническая инфекция, которая плохо реагирует на лечение.
Диагностика остеомиелита
Остеомиелит диагностируется с использованием ряда тестов, в том числе:
Сканирование компьютерной томографии (КТ)
Магнитно-резонансная томография (МРТ)
Биопсия костной ткани.
Лечение остеомиелита
Лечение остеомиелита зависит от тяжести, но может включать:
Госпитализация и внутривенные антибиотики.
Длительный (от четырех до шести недель или более) курс антибиотиков, пероральный или внутривенный.
Изменения образа жизни, такие как уход от сигарет для улучшения кровообращения.
Лечение основных причин, таких как диабет.
Замена инфицированной протезной части, если это необходимо.
Хирургия, чтобы очистить и вымыть зараженную кость.
Кожные трансплантаты, если необходимо.
Ампутация, в тяжелых случаях.
Долгосрочная перспектива при остеомиелите
Острый остеомиелит легче лечить, чем хронический остеомиелит. Чем раньше диагноз поставлен и начало лечения, тем лучше перспектива. Если мертвую и больную ткань нужно удалить хирургическим путем, кость восстанавливается в течение нескольких недель. Предотвращение острого остеомиелита включает в себя правильное лечение ран и своевременную медицинскую помощь при инфекциях.
Что такое остеомиелит?
Остеомиелит представляет собой инфекцию кости, чаще всего вызываемую бактериями, реже другими типами патогенных микроорганизмов, часто достигающих кости через кровь. Остеомиелит может быть острым или хроническим и определяется как таковой в первую очередь на основании патологической картины ткани, а не продолжительности инфекции. Наиболее распространенной причиной остеомиелита, острого или хронического, является золотистый стафилококк как у детей, так и у взрослых.
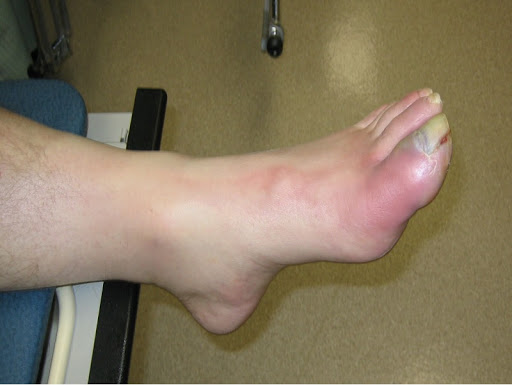
При инфицировании костной ткани часто развивается отек ее мягкой внутренней части (костного мозга). Отекшая внутренняя часть начинает давить на твердую внешнюю стенку кости, приводя к передавливанию кровеносных сосудов костного мозга, в результате чего приток крови к кости снижается или прекращается.
Без достаточного поступления крови возможно отмирание участков костной ткани. Инфекции таких отмерших участков костной ткани сложны в лечении, поскольку в эти участки не проникают естественные клетки организма, специализирующиеся на защите от инфекций, а также антибиотики.
Инфекция также может распространиться за пределы кости и привести к образованию гнойных скоплений (абсцессов) в близлежащих мягких тканях, например, мышечной ткани. Абсцессы иногда самостоятельно прорываются через кожу.
Классификация
Существует два типа остеомиелита, которые более дифференцированы по отношению к профилю, представленному костной тканью, чем по продолжительности самой инфекции:
- Острый остеомиелит, связанный с воспалительными изменениями костей, вызванными патогенными бактериями, симптомы которых обычно появляются через две недели после заражения.
- Хронический остеомиелит представляет собой некроз кости, то есть гибель части костной ткани.
Дальнейшие классификации остеомиелита основаны на предполагаемом механизме инфицирования: например, если он передается через кровь или в результате прямого проникновения бактерий в кость вследствие инфицирования прилегающих мягких тканей или открытой раны.
Причины остеомиелита
Остеомиелит вызывается различными инфекционными агентами. Когда костный мозг (мягкая ткань внутри кости) заражается, он набухает и оказывает давление на кровеносные сосуды в кости, вызывая их разрушение. Найденные микроорганизмы различаются в зависимости от возраста пациентов:
- Бактерии золотистого стафилококка (Staphylococcus aureus) являются наиболее частой причиной острого и хронического остеомиелита у взрослых и детей.
- Стрептококк группы А (пневмококк и К. kingae) являются другими двумя наиболее распространенными патогенными микроорганизмами у детей.
- Стрептококковые инфекции группы В встречаются в основном у новорожденных.
- У взрослых золотистый стафилококк является наиболее распространенным патогеном в кости, связанным с протезными инфекциями.
- Другие возможные микроорганизмы: Staphylococcus epidermidis, Pseudomonas aeroginosa, Serratia marcescens и Escherichia coli.
- Кроме того, грибковые и микобактериальные инфекции также были зарегистрированы у пациентов с остеомиелитом, но они остаются редкими и обычно встречаются у пациентов с нарушенной иммунной функцией (иммунодефицит).
- Есть редкие случаи паразитарной инфекции (эхинококкоз).
- В контексте травмы инфекция очень часто связана с несколькими микроорганизмами.
Механизм действия, который вызывает хронический остеомиелит, заключается в следующем: бактерии прилипают к кости и образуют биопленку, в которой они становятся менее чувствительными не только к иммунной системе пациента, но и к антибиотикам.
Золотистый стафилококк часто поражает госпитализированных людей, поэтому это называется внутрибольничной инфекций — микробом, который поражает больного в результате его госпитализации или посещения лечебного учреждения. Таким образом, инфекция золотистого стафилококка может заражать человека во время установки катетера, протеза или зонда.
Люди, наиболее подверженные риску острого остеомиелита, — это дети, которые чаще поражаются из-за роста областей длинных костей, которые сильно васкуляризируются и подвержены даже незначительным травмам. Более половины случаев острого гематогенного (переносимого с кровью) остеомиелита у детей приходится на пациентов в возрасте до пяти лет. Напротив, хронический остеомиелит у детей встречается очень редко.
Факторами риска, а именно предрасположенностью к остеомиелиту, являются в основном:
- диабет 2 типа;
- заболевание периферических сосудов.
По мере прогрессирования этих состояний заболеваемость хроническим остеомиелитом среди населения увеличивается.
Симптомы остеомиелита
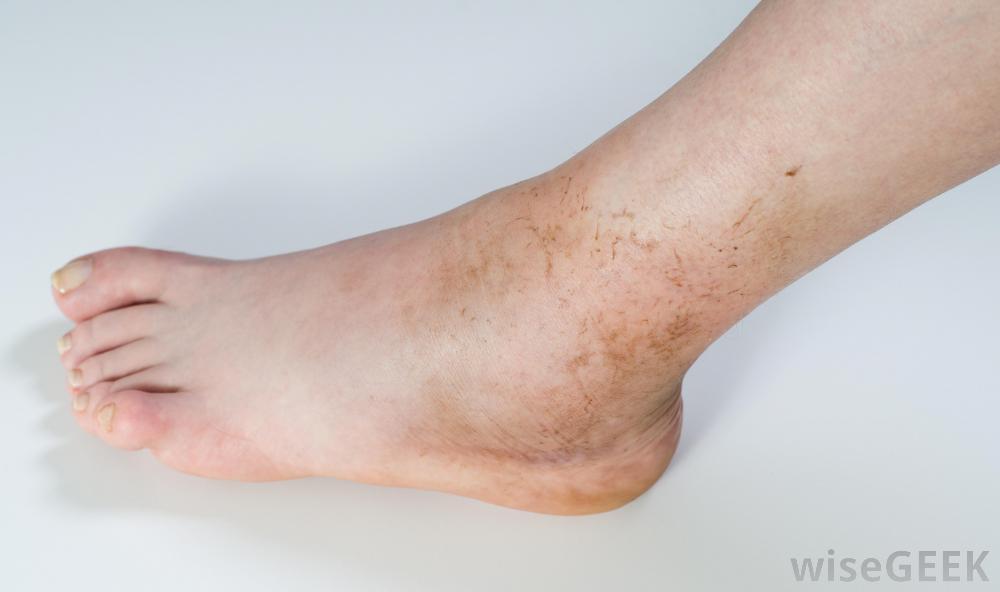
Симптомы острого остеомиелита:
- лихорадка (высокая температура);
- раздражительность;
- местная эритема (покраснение);
- отек;
- чувствительность зараженной кости.
Симптомы хронического остеомиелита:
- часто вторичный по отношению к открытым переломам;
- хроническая боль;
- плохое заживление ран;
- общее недомогание;
- иногда жар.
Симптомы остеомиелита могут быть неспецифичными, и их трудно распознать. Идентификация рассматриваемой бактериальной инфекции не всегда проста, поскольку посевы крови, позволяющие обнаружить их, оказываются положительными только в половине случаев.
Осложнения
Основные осложнения остеомиелита включают:
- Смерть кости (остеонекроз). Инфекция кости может препятствовать циркуляции крови внутри кости, что приводит к ее смерти. Для того чтобы антибиотики помогли, необходимо хирургически удалить отмершие части кости.
- Септический артрит. Иногда инфекция в костях может распространиться на близлежащие суставы.
- Плохой рост. Если остеомиелит возникает в мягких тканях, называемых ростовыми пластинами, на любом конце длинных костей рук или ног, это может повлиять на нормальный рост костей и суставов детей.
- Рак кожи. Если при остеомиелите образовалась открытая рана, которая выделяет гной, существует высокая вероятность того, что на окружающей коже появится плоскоклеточный рак.
Диагностика
Остеомиелит можно заподозрить на основании симптомов и по результатам медицинского осмотра. Например, врачи могут подозревать остеомиелит у больного со стойкой болью в определенном участке кости, сопровождающейся или не сопровождающейся лихорадкой, предъявляющего жалобы на практически постоянную усталость.
Если врачи подозревают остеомиелит, они проводят анализы крови для выявления воспаления, определяя один из следующих показателей:
- скорость оседания эритроцитов (СОЭ — анализ, который заключается в измерении скорости, с которой эритроциты оседают на дно пробирки с кровью);
- уровень С-реактивного белка (белок, циркулирующий в крови, резко повышается в случае воспаления).
Повышенные показатели СОЭ и уровня С-реактивного белка обычно указывают на наличие воспаления. Кроме того, в результатах анализа крови часто выявляют повышение количества лейкоцитов. Однако для диагностики остеомиелита результатов таких анализов крови недостаточно, хотя результаты в пределах нормы, говорящие о незначительном воспалении или полном его отсутствии, снижают вероятность остеомиелита.
Рентген позволяет обнаружить характерные признаки остеомиелита, но в ряде случаев это возможно только спустя 2–4 недели после появления первых симптомов.
В случае сомнительных результатов рентгенологического исследования или тяжелых симптомов проводится компьютерная томография (КТ) или магнитно-резонансная томография (МРТ). С помощью КТ и МРТ можно определить инфицированные участки или суставы и обнаружить инфекцию соседних тканей, например, абсцессы.
Для диагностики инфекции кости и определения микроорганизмов-возбудителей врачи могут взять на анализ образцы крови, гноя, синовиальной жидкости или самой костной ткани. Как правило, при остеомиелите позвоночника образцы костной ткани извлекают с помощью иглы или в ходе хирургического вмешательства.
Лечение остеомиелита
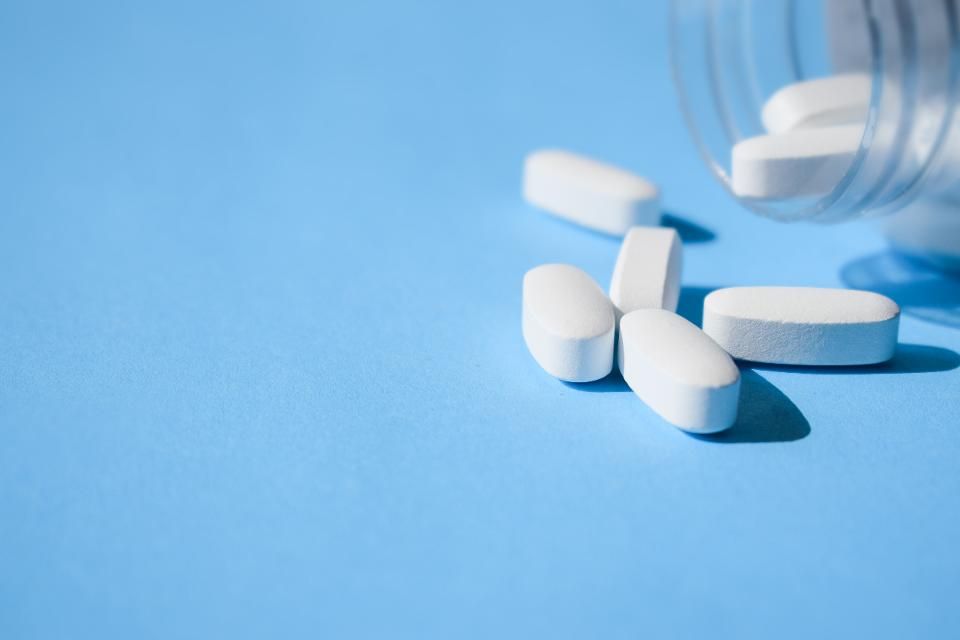
Наиболее эффективным средством лечения детей и взрослых, у которых в недавнее время была инфекция кости, распространившаяся с кровотоком, являются антибиотики. Если определить бактерию-возбудителя инфекции не представляется возможным, применяют антибиотики, эффективные в отношении золотистого стафилококка и многих других типов бактерий (антибиотики широкого спектра действия).
В зависимости от тяжести течения инфекции, антибиотики могут вводить в вену (внутривенно) в течение 4–8 недель. Затем переходят на прием антибиотиков внутрь в течение более длительного периода времени в зависимости от реакции на них пациента. Лечение некоторых больных хроническим остеомиелитом может предусматривать прием антибиотиков в течение нескольких месяцев.
Если обнаружена или подозревается грибковая инфекция, необходимо лечение противогрибковыми препаратами в течение нескольких месяцев. Если инфекция обнаружена на ранних этапах, хирургическое вмешательство обычно не требуется.
У взрослых больных с бактериальным остеомиелитом позвонков антибиотикотерапия обычно длится от 4 до 8 недель. Иногда возникает необходимость в постельном режиме, и больному может потребоваться использовать корсет. Для дренирования абсцессов или укрепления пораженных позвонков (чтобы не допустить сминания позвонков и, как следствие, поражения близлежащих нервов, позвоночного столба или кровеносных сосудов) может потребоваться хирургическое вмешательство.
Если остеомиелит развивается вследствие инфекции близлежащих мягких тканей, сложность лечения возрастает. Обычно проводится хирургическая операция для удаления отмершей ткани и кости, образовавшиеся полости заполняются здоровой кожей или другой тканью. Затем проводится лечение инфекции с помощью антибиотиков. Антибиотики широкого спектра действия необходимо принимать более 3 недель после хирургического вмешательства.
При наличии абсцесса обычно требуется хирургическое вмешательство для его удаления. Также хирургическое вмешательство показано больным со стойкой температурой и снижением массы тела.
Прогноз
При лечении клинический исход острого остеомиелита в целом хороший.
Прогноз неутешителен для людей с длительным (хроническим) заболеванием. Симптомы могут появляться и исчезать годами, даже при хирургическом вмешательстве. Может потребоваться ампутация, особенно у людей с диабетом или плохим кровообращением.
Прогноз для людей с протезной инфекцией частично зависит от:
- здоровья человека;
- типа инфекции;
- того можно ли зараженный протез удалить без проблем.
Можно ли предотвратить остеомиелит?
Самый простой способ предотвратить остеомиелит — сохранять кожу чистой. Все порезы и раны, особенно глубокие, должны быть тщательно очищены. Моте раны водой с мылом, держите их под проточной водой не менее пяти минут подряд, чтобы тщательно их промыть и удалить любую грязь.
Чтобы сохранить чистоту раны после промывки, накройте ее стерильной марлей или чистой тканью. Вы можете нанести заживляющий безрецептурный антибактериальный крем на рану, но самое главное, чтобы он был хорошо очищен. Раны должны начать заживать в течение первых 24 часов и полностью зажить в течение недели.
Рана, для заживления которой требуется больше времени и/или которая вызывает сильную боль, должна быть осмотрена специалистом.
И, как и при многих инфекциях, родители и дети должны тщательно и часто мыть руки, чтобы предотвратить распространение микробов. Дети также должны своевременно проходить необходимые вакцинации.
Читайте также:


