Склеродермия при сахарном диабете
Тяжелые метаболические нарушения, лежащие в основе патогенеза сахарного диабета (СД), приводят к изменениям почти во всех органах и тканях организма, в том числе и в коже. Этиология кожных поражений

Тяжелые метаболические нарушения, лежащие в основе патогенеза сахарного диабета (СД), приводят к изменениям почти во всех органах и тканях организма, в том числе и в коже. Этиология кожных поражений при СД, безусловно, связана с нарушением углеводного обмена и накоплением соответствующих продуктов нарушенного метаболизма, что приводит к структурным изменениям в дерме, эпидермисе, фолликулах и потовых железах. В сочетании с диабетической полинейропатией, микро- и макроангиопатиями, нарушением местного и общего иммунитета это приводит к появлению различных видов сыпи, пигментных пятен, изъязвлений, а также к гнойно-септическим осложнениям.
Кожа больных СД подвергается своеобразным изменениям общего характера. При тяжелом течении болезни она становится грубой на ощупь, тургор ее снижается, развивается значительное шелушение, особенно волосистой части головы. Волосы теряют свой блеск. На подошвах и ладонях возникают омозолелости, трещины. Нередко развивается выраженное желтоватое окрашивание кожных покровов. Ногти деформируются и утолщаются за счет подногтевого гиперкератоза. Диффузное выпадение волос может быть симптомом плохо контролируемого диабета.
В настоящее время описано более 30 видов дерматозов, которые либо предшествуют СД, либо развиваются на фоне манифестного заболевания. Условно их можно разделить на 3 группы:
- Первичные — обусловленные диабетическими ангиопатиями и нарушением метаболических процессов (диабетические дерматопатии, липоидный некробиоз, диабетический ксантоматоз, диабетические пузыри и др.).
- Вторичные — грибковые и бактериальные инфекции.
- Дерматозы, вызываемые препаратами, применяющимися при лечении СД (экзематозные реакции, крапивница, токсидермия, постинъекционные липодистрофии).
Как правило, диабетические поражения кожи имеют длительное и упорное течение с частыми обострениями и трудно поддаются лечению.
Диабетическая дерматопатия. Наиболее частое поражение при диабете выражается в появлении на передней поверхности голеней симметричных красновато-коричневых папул диаметром 5–12 мм, которые затем превращаются в пигментированные атрофические пятна (чаще выявляется у мужчин с большой длительностью СД). Субъективные симптомы отсутствуют, течение длительное, могут исчезать самостоятельно в течение 1–2 лет. Патогенез связан с диабетической микроангиопатией. Специфическое лечение дерматопатии не проводится.
Диабетический пузырь. Относится к редким поражениям кожи при СД. Пузыри возникают внезапно, без покраснения, на пальцах рук и ног, а также на стопе. Размеры варьируют от нескольких миллиметров до нескольких сантиметров. Пузырная жидкость прозрачна, иногда геморрагична и всегда стерильна. В большинстве случаев пузыри заживают без рубцевания через 2–4 нед симптоматического лечения.
Рубеоз. В детском и юношеском возрасте у больных инсулинозависимым СД на коже лба, щек (реже — подбородка) наблюдается гиперемия в виде небольшого румянца, что иногда сочетается с поредением бровей.
Диабетическая эритема. Протекает по типу эфемерных эритематозных пятен, которые наблюдаются в основном у мужчин старше 40 лет, страдающих диабетом в течение непродолжительного времени. Эти пятна характеризуются крупными размерами, резкими границами, округлыми очертаниями и насыщенной розово-красной окраской. Локализуются в основном на открытых кожных покровах — лице, шее, тыле кисти. Субъективные ощущения либо отсутствуют, либо больные жалуются на легкое покалывание. Пятна отличаются весьма непродолжительным сроком существования (2–3 дня), исчезают самопроизвольно.
Диабетическая ксантома. Развивается на фоне гиперлипидемии, причем основную роль играет увеличение содержания в крови триглицеридов. Желтоватые бляшки локализуются преимущественно на сгибательных поверхностях конечностей, на груди, лице, шее и состоят из скопления триглицеридов и гистиоцитов.
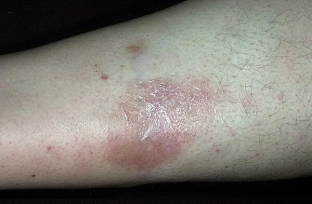
Липоидный некробиоз. Относительно редкий хронический дерматоз, характеризующийся очаговой дезорганизацией и липидной дистрофией коллагена.
Инсулинозависимый СД является наиболее частой причиной липоидного некробиоза и встречается у 1–4% таких больных. Кожные проявления могут быть первыми — и долгое время единственными — проявлениями диабета. Полагают, что у 18–20% больных липоидный некробиоз может возникнуть за 1–10 лет до развития типичных симптомов диабета, у 25–32% больных развивается одновременно с этим заболеванием, однако у большинства (55–60%) СД предшествует поражению кожи. Прямой зависимости выраженности клинических проявлений липоидного некробиоза от тяжести течения диабета не существует.
Заболевание может возникнуть в любом возрасте, однако чаще ему подвержены лица от 15 до 40 лет (преимущественно женщины). Протекает на фоне инсулинзависимого диабета и характеризуется крупными единичными очагами поражения на коже голеней. Заболевание обычно начинается с появления небольших синюшно-розовых пятен или гладких плоских узелков округлых или неправильных очертаний, склонных к периферическому росту с последующим формированием четко отграниченных, вытянутых по длине овальных или полициклических индуративно-атрофических бляшек. Их центральная часть (желтовато-коричневого цвета) слегка западает, а краевая часть (синюшно-красная) несколько возвышается. Бляшки имеют гладкую поверхность, иногда шелушащуюся по периферии. Постепенно центральная часть бляшек атрофируется, на ней появляются телеангиоэктазии, легкая гиперпигментация, иногда изъязвления. Субъективных ощущений, как правило, нет. Боль возникает при изъязвлении.
Внешний вид очагов настолько характерен, что обычно дополнительных исследований не требуется. При атипичных формах проводят дифференциальный диагноз с кольцевидной гранулемой, саркоидозом, ксантоматозом.
Эффективного лечения в настоящее время нет. Применяются средства, нормализующие липидный обмен (Липостабил, Клофибрат, Бензафлавин); улучшающие микроциркуляцию (Курантил, Трентал, Теоникол). Показаны такие препараты, как Аевит, Дипромоний, Никотинамид, Ангиотрофин. Эффективно внутриочаговое введение кортикостероидов, инсулина, Гепарина. Наружно: аппликации 25–30% раствора Димексида, нанесение Троксевазиновой, Гепариновой мазей, наложение окклюзивных повязок с фторсодержащими кортикостероидными мазями. Физиотерапия: фонофорез гидрокортизона, электрофорез Аевита, Трентала. Лазеротерапия: при изъязвлении иногда прибегают к оперативному вмешательству (удалению очагов с последующей кожной пластикой).
Зудящие дерматозы (зуд кожи, нейродермит). Часто являются первыми признаками диабета. Не наблюдается прямой зависимости между тяжестью СД и интенсивностью зуда. Наоборот: замечено, что наиболее сильный и упорный зуд наблюдается при скрытой и легкой формах диабета. У большинства пациентов кожный зуд предшествует развитию не только поражения кожи при СД, но и самому установлению диагноза (от 2 мес до 7 лет). Реже зуд развивается уже на фоне установленного и леченого СД.
Преимущественной локализацией являются складки живота, паховые, межъягодичная, локтевые. Поражения часто односторонние.
Для местного лечения применяются проверенные временем, простые и доступные средства — спиртовые или водные (последние лучше для крупных складок) растворы анилиновых красителей: метиленовой синьки (2–3%), бриллиантовой зелени (1%), а также жидкость Кастеллани, мази и пасты, содержащие 10% борной кислоты. Из местных антимикотиков можно использовать практически любые в виде 1–2% кремов, мазей, растворов. Наружные средства применяют до полного разрешения кожных очагов, а затем еще в течение одной недели. Из системных антимикотиков применяются флуконазол, итраконазол или кетоконазол. Флуконазол назначают по 150 мг/сут однократно, при торпидном течении, по 150 мг/сут 1 раз в неделю в течение 2–3 нед. Итраконазол назначают по 100 мг/сут в течение 2 нед или по 400 мг/сут в течение 7 дней. Кетоконазол назначают по 200 мг/сут в течение 1–2 нед. Целесообразность назначения системных антимикотиков определяется эффективностью, предшествующей терапии, мотивацией пациента, желающего как можно скорее избавиться от проявлений болезни, а также доступностью препаратов.
Инфекционные заболевания. Бактериальные поражения кожи встречаются у больных СД значительно чаще, чем в популяции и трудно поддаются лечению. Диабетические язвы стопы являются наиболее грозным осложнением и могут приводить к ампутации конечности и даже летальному исходу.
Пиодермии, фурункулы, карбункулы, флегмоны, рожа, паронихии и панариции чаще всего вызываются стафилококковой и стрептококковой флорой. Присоединение инфекционно-воспалительных заболеваний кожи, как правило, приводит к тяжелым и длительным декомпенсациям диабета и увеличивает потребность организма в инсулине. Диагноз должен быть подтвержден получением культуры с определением чувствительности к антибиотикам. Больному назначают перорально диклоксациллин или эритромицин (при наличии аллергии к пенициллину). Прием диклоксациллина — основной метод лечения амбулаторных больных, поскольку к нему чувствительны 97% микроорганизмов. Не нагноившиеся поражения можно также лечить с помощью применения тепла местно. При флюктуации фурункул необходимо вскрыть и дренировать. Крупные абсцессы иногда требуют рассечения и дренирования.
В заключение следует отметить, что поражения кожи при диабете являются на сегодняшний день распространенными состояниями, достаточно часто встречающимися в клинической практике. Лечение их имеет определенные трудности и должно начинаться с эффективного контроля за уровнем сахара в крови и отработкой адекватной схемы приема антидиабетических препаратов. Без коррекции углеводного обмена у этой группы пациентов все лечебные мероприятия малоэффективны.
Литература
И. Б. Мерцалова, кандидат медицинских наук
РМАПО, Москва
Заболевание соединительной ткани.
Этиология и патогенез склеродермии
Изучены недостаточно. В возникновении большое значение имеют функциональные расстройства нервной и эндокринной системы. В ряде случаев развивается после родов, абортов, в климактерическом периоде. Чаще болеют женщины. Нередко в очагах наблюдаются расстройства сало — и потоотделения. В последнее время указывается на инфекционную, вирусную природу. Может развиваться после введения сывороток, вакцин, лекарств, после физических и психических травм, охлаждений, ожогов. Важная роль придается аутоиммунным сдвигам на почве нейроэндокринных нарушений, процессам дезорганизации соединительной ткани, иммунным и метаболическим расстройствам. Установлены изменения гуморального и клеточного иммунитета.
Классификация склеродермии
Различают ограниченную и системную склеродермию. Не исключена возможность трансформации ограниченной склеродермии в системную склеродермию.
Склеродермия ограниченная (бляшечная). Женщины болеют в 3 раза чаще, чем мужчины. Может наблюдаться у детей.
Клиника склеродермии
Появляется округлое, розово-красного цвета с фиолетовым оттенком и сиреневым ободком по периферии пятно. Развивается уплотнение поверхностное или проникающее глубоко в дерму, иногда до фасций и мышц. Кожа бело-желтого цвета (цвет слоновой кости). На ней нет волос. Отсутствует пото — и салоотделение, чувствительность уменьшена. Нередко появляются гиперпигментации и телеангиэктазии. Величина очагов различная до 9-10 см и более в диаметре. Могут быть едичные и множественные. Субъективно легкие парестезии. Высыпания преимущественно располагаются на туловище, конечностях, лице. При локализации в складках кожи (чаще паховых) в результате трения могут возникнуть изъязвления. Впоследствие сиреневое кольцо исчезает, рассасывается уплотнение и развивается атрофия кожи. Бляшечная склеродермия иногда сопровождается отложением извести в коже. Течение длительное. Очаги могут существовать иногда несколько лет при хорошем общем состоянии. Нередко в патологический процесс вовлекаются внутренние органы и нервная система. Наблюдаются миокардиодистрофия, гастрит, поражение почек (10-15% случаев). Неврологические нарушения проявляются изменением функций черепно-мозговых нервов, повышением или понижением сухожильных рефлексов, изменением кожной температуры, удлинением чувствительной хронаксии.
Возникает в детском возрасте. Как вариант ограниченной склеродермии. Характерным является линейное расположение.
Клиника. Процесс обычно начинается с волосистой части головы и распространяется на кожу лба, спинку носа, оставляя после себя рубец, как после удара саблей. Локализуется на верхних или чаще на нижних конечностях, где иногда наблюдается плохо заживающие изъязвления. Может располагаться по ходу сосудов и нервов (линейная, листовидная), вокруг туловища (зостериформная), переходить с кожи на слизистую. Клиническое течение как при бляшечной склеродермии — отек-уплотнение-атрофия кожи.
Разновидность ограниченной склеродермии, переходная форма между бляшечной склеродермией и атрофией кожи. Чаще болеют молодые женщины.
Клиника. На туловище, спине появляются синевато-фиолетовые пятна, располагающиеся в глубоких частях дермы и подкожной жировой клетчатки, с просвечивающимися крупными сосудами и гладким, слегка западающим центром. Иногда вокруг пятен отмечается сиреневое кольцо. Характерно отсутствие уплотнения. Нередко наблюдается гиперпигментация.
Дифференциальный диагноз. Витилиго. Более четкие границы. Высыпания часто локализуются симметрично на коже лица, конечностей. В их зоне уменьшено сало- и потоотделение. Поверхность пятен гладкая без атрофии и шелушения. Пятна длительно сохраняются без развития атрофии. Ложная лейкодерма. Появляется на местах бывших очагов отрубевидного лишая, псориаза, у больных, подвергающихся солнечному или ультрафиолетовому облучению. Пет уплотнения. Исчезают после ослабления загара.
Лечение склеродермии
Глюкокортикостероидные гормоны, иммунодепресанты, антибиотики (пеницилин 10-15 млн ЕД на курс лечения), препараты гиалуронидазы (лидаза внутримышечно или подкожно непосредственно в очаги по 64-128 ЕД), противомалярийные препараты (хингамин, плаквенил), ваазоактивные препараты, витамины (А, С, Вь В2, В6, Bt2). Диета богатая витаминами, белками. Диатермия, ультразвук, диадинамические токи, сероводородные ванны. Наружно вазоактивные мази (кремы), аппликации 50% раствора димексида, ультразвук с гидрокортизоном, электрофорез лидазы или йодида калия, апликации парафина или озокерита, грязи, массаж.
Прогноз склеродермии
При ограниченных формах благоприятный. При прогрессирующих менее благоприятный.

Сахарный диабет на сегодняшний день входит в число наиболее распространенных заболеваний, которое может иметь опасные осложнения. Пациенты с сахарным диабетом должны обязательно знать о потенциально возможных проблемах с кожей, связанных с заболеванием, и важно проконсультироваться с врачом до того, как эти проблемы выйдут из-под контроля. В большинстве случаев изменения кожи при сахарном диабете, при условии ранней их диагностики и своевременного начала лечения, обратимы, или их можно вовсе избежать. Узнайте на estet-portal.com. наиболее распространенные изменения кожи при сахарном диабете.
Наиболее распространенные патологии кожи при сахарном диабете
Диабетическая склеродермия характерна для людей с сахарным диабетом II типа. Она возникает редко и проявляется утолщением кожи на задней поверхности шеи и/или на верхней части спины. Лечение заключается в строгом контроле нормального уровня сахара крови. Для смягчения кожи нужно использовать лосьоны с мочевиной и увлажняющие кремы.

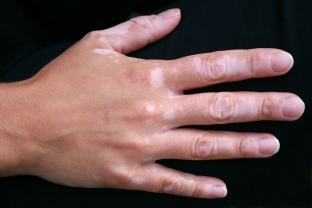
Витилиго чаще встречается на коже при сахарном диабете I типа и проявляется изменением окраски кожи. Какие еще патологии приводят к изменению вида кожи при сахарном диабете, читайте далее на estet-portal.com. Патогенез витилиго заключается в разрушении меланосом – клеток, вырабатывающих пигмент меланин (вещество, которое обусловливает цвет кожи), что приводит к появлению белых, обесцвеченных пятен на коже. Частая локализация: грудь и живот, на лице вокруг рта, носа и глаз.
Нарушение кровообращения в коже при сахарном диабете
Микро- и макроангиопатия являются серьезным осложнениями сахарного диабета как I, так и II типа. Ангиопатия проявляется сужением кровеносных сосудов, воспалением их внутренней стенки, отложением на них атеросклеротических бляшек. Ангиопатии подвержены сосуды большого и малого калибра, то есть по всему организму, включая те сосуды, которые образуют сеть кровоснабжения на уровне кожи.
Эти изменения наступают постепенно, а кожа при сахарном диабете хронически страдает от недостатка кислорода.
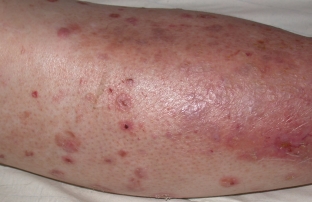
Ангиопатия сосудов кожи при сахарном диабете в итоге может закончиться истончением и нездоровым блеском кожи, особенно на голенях, утолщением и обесцвечиванием ногтей, неприятными ощущениями покалывания, нарушением чувствительности и терморегуляции, выпадением волос.
При возникновении повреждения кожи в местах прогрессирования атеросклероза процесс заживления длится гораздо дольше, чем на здоровой коже, что связано с нарушением трофики.
К патологиям кожи при сахарном диабете относятся такие ее изменения:
- диабетическая липодистрофия;
- диабетическая дермопатия;
- склеродактилия;
- высыпной ксантоматоз;
- диабетическая пузырчатка;
- диссеминированная кольцевая гранулема.
Патологические состояния кожи при сахарном диабете
Диабетическая липодистрофия возникает в местах постоянного введения инсулина, поэтому важно знать возможные зоны и частоту изменения локализации инъекций. Иногда место липодистрофии кожи при сахарном диабете может зудеть или болеть, возможно изъязвление поверхности.

Диабетическая дермопатия представляет собой изменение кровеносных сосудов, снабжающих кровью кожу. Дермопатия проявляется округлыми или овальными поражениями с истонченной кожей, которые локализируются на передних поверхностях голеней. Пятна безболезненны, могут сопровождаться зудом или ощущением жжения.
Склеродактилия – осложнение сахарного диабета, при котором кожа на пальцах рук и ног утолщается, становится восковидной и стянутой, нарушается подвижность межфаланговых суставов, пальцы становится сложно выпрямить. Изменения необратимы.
Высыпной ксантоматоз возникает в виде плотной, восковидной, гороховидной бляшки желтого цвета на поверхности кожи при сахарном диабете, что провоцируется повышением уровня триглицеридов в крови. Бляшки зудят, часто окружены красным ореолом, типичная локализация - лицо или ягодицы, а также задняя поверхность рук и ног, особенно на сгибах конечностей.

Диабетическая пузырчатка или диабетические буллы проявляются изменениями, похожими на волдыри от ожогов. Волдыри могут возникать на пальцах, руках, ногах, ступнях, голенях и предплечьях. Диабетическая пузырчатка не сопровождается болезненными ощущениями и проходит самостоятельно.
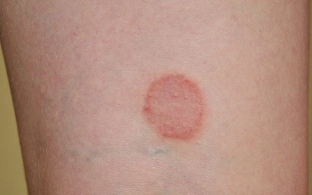
Диссеминированная кольцевая гранулема представлена четко ограниченным кольцевым или дугообразным участком кожи. Элементы сыпи гранулемы на коже при сахарном диабете чаще появляются на пальцах и ушах, а также могут встречаться на груди и животе. Высыпания бывают красного, красно-коричневого или телесного цвета.
Поражения кожи при сахарном диабете, вызванные инсулинорезистентностью
Акантокератодермия проявляется потемнением и уплотнением кожи на определенных участках тела, особенно в области кожных складок. Кожа при сахарном диабете становится твердой, грубой, обретает коричневый цвет, а иногда на ней возникают возвышения, описываемые как вельвет.
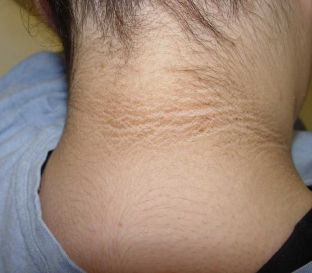
Чаще всего изменения при акантодермии, которые ошибочно воспринимаются как папилломы на коже, возникают на боковых или задней поверхности шеи, в области подмышек, под грудью и в паху. Иногда изменения возникают на коже кончиков пальцев.
Акантокератодермия обычно предшествует сахарному диабету, а поэтому считается его маркером. Важно помнить, что некоторые иные заболевания также могут сопровождаться или вызывать акантоз кожи (акромегалия, синдром Иценко-Кушинга). Считается, что именно акантокератодермия является кожной манифестацией инсулинорезистентности.
Таким образом, при выявлении изменений кожи при сахарном диабете необходимо обращаться к эндокринологу с целью коррекции лечения или дополнительного контроля основного заболевания.
2 февраля 2016 Лечение диабета
Пятна на ногах при сахарном диабете бывают довольно часто. Они имеют цвет, который отличается от обычного кожного покрова, чаще всего бывают на ногах, и доставляют больному значительное беспокойство. Почему же они появляются при этом заболевании?
![]()
Причины поражения кожи
Как известно, диабет относится к очень серьезным хроническим патологиям, и характеризуется нарушениями метаболических процессов. Это приводит к изменениям во всех структурах организма, в том числе страдают и кожные покровы. Практически у всех больных диабетом отмечаются те или иные проявления. К ним относится избыточная сухость, зуд, дерматозы.
В результате нарушенного обмена в тканях и коже накапливаются продукты извращенного метаболизма. Это приводит к тому, что в дерме, волосяных фолликулах и железах начинаются процессы воспаления. А поскольку местный иммунитет значительно снижается, то кожа инфицируется патогенной микрофлорой. Общие нарушения проявляются в виде шелушения, утолщения, появления трещин.
Разновидности кожных проявлений
Все кожные проявления при сахарном диабете можно условно разделить на определенные группы:
- Первичные заболевания. К ним относятся дерматозы, которые развиваются на фоне измененного метаболизма.
- Вторичные. Возникают в результате присоединения инфекционного агента вследствие снижения иммунитета.
- Лекарственные. Такая разновидность бывает при использовании препаратов для лечения основной патологии. Как правило, это аллергические реакции, которые проявляются как сыпь при диабете.
Первичные дерматозы
Проблемы с кожей при сахарном диабете первичного характера развивается в результате поражения мелких кровеносных сосудов.
Клинические признаки диабетической дермопатии проявляются в виде пятен коричневатого оттенка, которые сверху покрыты чешуйками. Форма у них округлая, а типичная локализация – на нижних конечностях. Выявляется у лиц мужского пола при длительном течении диабета.
Такие пятна не сопровождаются никакими ощущениями, и часто принимаются больным за пигментацию. Течение длительное, пятна проходят самостоятельно в течение 1-2 лет. В отдельном лечении такой дерматоз не нуждается.
Это поражение кожи при сахарном диабете бывает только при этом заболевании, и зачастую длительное время относится к единственным его признакам. К счастью, такое поражение бывает нечасто.
Встречается он преимущественно у женщин, и проявляется в виде пятен на голенях, которые имеют иссиня-красный цвет. Иногда рядом с ними возникают узелковые образования. Бляшки имеют склонность к слиянию, и образуют большие пятна с участками западения в центре. При дальнейшем течении в этих местах развивается атрофия, покрытая телеангиэктазиями.
Пока эти места остаются целостными, они не вызывают дискомфорта, но при их изъязвлении начинается сильная боль.
При таком отклонении возникают белесые пятна с отсутствием пигмента. Часто отмечаются при диабете первого типа. Типичная локализация витилиго – на животе и груди, но может проявляться на лице. Лечение этого симптома заключается в использовании крема со стероидами. Кожа с депигментацией должна перед выходом на улицу защищаться кремом от попадания солнечных лучей, во избежание ожогов.
Кожные проявления сахарного диабета могут возникать в результате атеросклеротического поражения сосудов. При недостаточности питания кожа атрофируется, становится тонкой и сухой. Это приводит к частым ее повреждениям, и даже незначительные царапины долго не заживают.
Признаками атеросклероза являются быстрая утомляемость при ходьбе, и необходимость частого отдыха для продолжения движения.
Кожа при сахарном диабете страдает также и при нарушении иннервации. Диабетическая нейропатия приводит не только к изменению чувствительности, но и проявляется в виде волдырей, который локализуются на предплечьях, пальцах, спине. Они по своему внешнему виду похожи на реакцию после ожога, не болезненны, и проходят через три недели самостоятельно. Жидкость в пузырях прозрачная, иногда с примесью крови и абсолютно стерильная.
Выглядит как сыпь при сахарном диабете, имеет характерный желтый цвет в окружении красного ореола. Встречается на спине, задней части ноги, ягодицах. Является спутником пациентов, у которых помимо диабета выявляется высокий холестерин в крови.
Данные коричневые пятна при диабете бывают в паху, на шее и под мышками. Часто сопровождают целлюлит и ожирение.
Проявляется как постоянный и мучительный кожный зуд. Иногда по этому признаку можно определить начало развития сахарного диабета. Некоторые считают, что существует прямая связь тяжести заболевания и выраженности зуда. Но это не так, поскольку есть тяжелые формы диабета, которые не проявляются в виде такого симптома.
Возникает чаще при инсулиннезависимом варианте. Выглядит в виде кожных утолщений на задней части шеи с переходом на верхнюю часть спины. Лечение заключается в контроле уровня сахара и использование крема для смягчения поверхности.
Вторичные дерматозы
Признаками нарушения сахарного обмена могут являться и патологические изменения на коже, сопровождающиеся присоединением инфекции.
Нередко кожные заболевания при диабете протекают в виде дерматозов с присоединением грибковой инфекции. Они начинаются с сильного зуда в области складок, а затем покрываются белым налетом с нарушением целостности в виде трещинок и часто подвергаются изъязвлениям.
Относятся к характерным признакам основного заболевания. У больного нередко констатируется пиодермия, рожа, флегмоны, фурункулез и прочие инфекции. Чаще всего их вызывают стафилококки или стрептококки.
В чем опасность
Кожные заболевания при диабете также часто приводят к появлению язв и очагов инфекции. Организм, и без того ослабленный основным заболеванием, бросает все силы на подавление патологического воспаления. Это приводит к общему снижению иммунных сил.
Кожа в местах воспаления начинает генерировать вещества, которые разрушают инсулин. Это приводит к повышению сахара и еще большему усугублению ситуации. Получается замкнутый круг, где достаточно сложно бывает определить причину и следствие.
Что нужно предпринять
Для того чтобы защитить ткани от проникновения инфекции рекомендуется проводить ряд профилактических мер. К ним относятся:
- Защита кожи от пересыхания.
- Предотвращение появления ранок, порезов и ожогов.
- Использование во время гигиенических процедур только мягких мочалок и нейтральных гелей, поскольку мыло действует агрессивно.
- Отказ от проведения педикюра и маникюра с использованием острых инструментов.
- Ношение только удобной обуви из натуральной кожи.
- Ежедневное самообследование кожных покровов на предмет наличия повреждений с последующей их обработкой антисептическим раствором. Особое внимание следует уделять ногам и стопам.
- Регулярное использование крема для смягчения кожи.
При обнаружении сильного повреждения или признаков нагноения, не следует лечиться самостоятельно. Необходимо обратиться к врачу, так как малейшая ошибка при оказании помощи может иметь при сахарном диабете фатальные последствия.
Лечение
Современный уровень медицины позволяет при своевременном обнаружении воспалительного процесса эффективно бороться с ним. Но следует помнить – заболевания кожи при сахарном диабете возникают в результате нарушения сахарного и других видов обмена. Без стабилизации состояния и нормализации уровня глюкозы в крови лечение, направленное на патологические изменения в самой дерме, не принесут видимого облегчения.
При сахарном диабете протекающие годами нарушения обмена глюкозы вызывают изменения во всех системах и органах, и кожные покровы не являются исключением. В них накапливается много сахара и других токсических продуктов нарушенного метаболизма, и эти вещества приводят к структурной перестройке не только кожи, но и находящихся в ней волосяных фолликулов, потовых и сальных желез. Кроме этого, у всех больных развивается микроангиопатия и полинейропатия, которые отрицательно отражаются на состоянии кожи. По разным данным статистики, ее поражения выявляются примерно у 25-50 % больных.
Как изменяется кожа при сахарном диабете?
У пациентов с диабетом кожные покровы становятся сухими и утрачивают свой тургор. Нередко именно такие проявления, как зуд и сухость кожи, склонность к частым бактериальным и грибковым инфекциям, и становятся первыми сигналами этого опасного заболевания.
У диабетиков кожные покровы приобретают нездоровый желтоватый оттенок, ногти утолщаются и изменяют свою форму, волосы становятся тусклыми и выпадают. Диффузное облысение при этом заболевании может говорить о неправильной терапии и развитии осложнений. Например, при нейропатии нижних конечностей выпадают волосы на голенях.
Как классифицируются поражения кожи при диабете?
В медицинской литературе можно встретить около 30 различных дерматозов, которые выявляются при диабете. Все эти патологии кожи разделяют на 3 группы:
- Первичные. Эти изменения провоцируются осложнениями диабета (нарушениями обменных процессов, полинейропатией, ангиопатией). К ним относят диабетические дермопатии, ксантоматоз, пузыри, липоидный некробиоз и др.
- Вторичные. Создающиеся при диабете благоприятные условия приводят к частым инфекционным поражениям кожи бактериальной и грибковой природы.
- Дерматозы, развивающиеся из-за приема лекарственных препаратов для лечения сахарного диабета. К ним относят экзематозные реакции, токсикодермию, крапивницу и постинъекционную липодистрофию.
Все вышеописанные патологии плохо поддаются терапии, протекают длительно и часто обостряются. В рамках этой статьи мы ознакомимся с самыми частыми патологическими изменениями со стороны кожи у диабетиков.
Диабетическая дермопатия
Впоследствии папулы сливаются и формируют атрофическое округлое пятно, кожа на котором постоянно истончается. Обычно оно не доставляет болезненных ощущений, но иногда у больного в области поражения возникает зуд или жжение. Диабетическая дермопатия не нуждается в лечении и спустя 1-2 года пятна самоустраняются.
Липоидный некробиоз
Это хронически протекающее заболевание развивается на фоне инсулинозависимого диабета и сопровождается дистрофией жировой ткани и дезорганизацией коллагена. Чаще оно выявляется у девушек и женщин 15-40 лет.
Основной причиной липоидного некробиоза является диабетическая микроангиопатия, приводящая к омертвению эластических волокон. Вначале на кожных покровах больного возникают розовато-синюшные плоские и гладкие узелки. Они имеют округлую или неправильную форму, но со временем вытягиваются в длину и формируют овальные бляшки с четко очерченными границами. Их центр желто-коричневого цвета слегка западает, а красно-синюшные края слегка приподняты над поверхностью здоровых тканей. Поверхность этих кожных изменений обычно гладкая, иногда они шелушатся по периферии.
Со временем центр бляшек атрофируется, и на них появляются легкие гиперпигментации и сосудистые звездочки. Сами бляшки не доставляют дискомфорта, но при формировании на них язвочек у больного присутствуют болевые ощущения.
Диабетические волдыри
При тяжело протекающей диабетической полинейропатии на коже возникают большие наполненные прозрачной жидкостью пузыри, которые похожи на проявления ожога. Их диаметр может составлять от нескольких миллиметров, до нескольких сантиметров. Они не сопровождаются болями и могут располагаться на поверхности пальцев, предплечий или голеней. После стабилизации уровня сахара в крови волдыри самоустраняются и обычно не оставляют шрамов.
Диабетический ксантоматоз
Это заболевание провоцируется плохой коррекцией уровня сахара и повышением уровня триглицеридов в крови. У больного возникают гороховидные твердые восковидные бляшки с желтой окраской и красным ободком. Чаще они локализуются в области лица и ягодиц или на сгибах верхних и нижних конечностей. Эти элементы зудят и устраняются на протяжении нескольких недель. Для лечения данного осложнения диабета необходима нормализация уровня сахара и жиров в крови.
Диссеминированная кольцевая гранулема
При этом поражении кожи у больного возникает видоизменный участок кожи с четкими контурами и с сыпью красно-коричневого, красного или телесного цвета. Обычно подобные изменения локализуются на ушных раковинах и пальцах, иногда они появляются на груди или животе.
Изменения кожи вследствие атеросклероза
Эти поражения кожных покровов обнаруживаются примерно у одной трети больных с сахарным диабетом первого типа и вызываются атеросклеротическими поражениями кровоснабжающих кожу сосудов. Их сужение приводит к недостаточному поступлению кислорода и питательных веществ к тканям. В результате кожные покровы становятся холодными на ощупь и истончаются, волосы выпадают, ногти становятся обесцвеченными и утолщенными. Кроме этого, пораженные участки кожи медленней заживают и становятся более восприимчивыми к инфекциям.
Диабетическая склеродермия
Это заболевание наблюдается редко и выявляется у людей с диабетом второго типа. Оно проявляется в виде утолщений кожных покровов задней поверхности шеи и верхней части спины.
Витилиго
Это дерматологическое заболевание часто наблюдается у людей с сахарным диабетом первого типа. Из-за разрушения вырабатывающих пигмент клеток некоторые участки кожи остаются неокрашенными и выглядят как обесцвеченные пятна. Обычно участки гипопигментации располагаются на животе и груди. Иногда они располагаются на лице вокруг глаз, ноздрей и губ.
Акантокератодермия
Это поражение кожных покровов обычно предшествует развитию сахарного диабета второго типа и некоторых других эндокринных патологий. Акантокератодермия является своеобразным маркером диабета и кожной манифестацией инсулинорезистентности. Чаще это изменение кожных покровов наблюдается у людей с ожирением.
На определенных участках кожи, чаще в области естественных кожных складок, у больного возникают уплотнения. Кожа выглядит как загоревшая или грязная, становится дубленой и ее поверхность напоминает такую ткань, как вельвет. Чаще всего области затемнения располагаются на боковой или задней поверхности шеи или в паху, но иногда они присутствуют на локтях и коленях.
Склеродактилия
При этом осложнении сахарного диабета кожа на пальцах рук и ног становится восковидной, утолщенной и стянутой. Из-за этих изменений у больного может затрудняться подвижность фаланговых суставов.
Бактериальные инфекции
Чаще всего кожа больных с сахарным диабетом инфицируется стафилококками. Обычно подобные поражения происходят на фоне плохого контроля уровня сахара в крови. В результате у больного возникают воспаленные узелки – фурункулы. Они формируются возле волосяных фолликулов. Кроме этого, бактериальными инфекциями могут поражаться железы век и ногти.
Грибковые инфекции
При сахарном диабете восприимчивость кожных покровов к различным грибковым инфекциям повышается.
Чаще всего кожа поражается грибками Candida Albicans. Эта грибковая инфекция проявляется в виде пузырьковых высыпаний ярко-красного цвета, покрывающихся чешуйками. Обычно этот микоз поражает следующие участки:
- складки кожи под грудью;
- межпальцевое пространство;
- уголки рта (ангулярный хейлит);
- околоногтевое пространство;
- подмышки;
- паховая область;
- влагалище (у женщин) и половые органы (у мужчин).
Кроме Candida Albicans кожные покровы при сахарном диабете нередко поражаются другими грибковыми заболеваниями:
- паховая эпидермофития – в параанальной и паховой зоне возникает зудящая сыпь красного цвета;
- эпидермофития стоп – на поверхности стоп и в межпальцевом пространстве возникают зудящие шелушения;
- стригущий лишай – проявляется округлыми шелушащимися и зудящими красными пятнами, которые имеют четкие контуры и слегка приподнятые края, они обычно располагаются на лице, волосистой части головы, шее и руках (в редких случаях высыпания наблюдаются на ладонях, стопах и ногтях).
Самой опасной грибковой инфекцией при сахарном диабете является мукороз, который может приводить к смерти больного. Заболевание начинается как синусит и сопровождается субфебрильной лихорадкой и болями в придаточных пазухах носа. Иногда могут присутствовать жидкие кровянистые выделения из носа. Через несколько дней состояние больного резко ухудшается, температура поднимается до более высоких показателей и нарушается сознание. Носовые раковины становятся черными или темно-красными, иногда воспаляется кожа на щеках. У больного появляется зона некроза на твердом небе, развивается пневмония и может наступать слепота. При отсутствии лечения грибковая инфекция распространяется на головной мозг, легкие и другие органы. У больного наступает кома и через несколько дней или две недели наступает смерть.
Рекомендации по уходу за кожей при сахарном диабете
Снизить вероятность возникновения проблем с кожей при сахарном диабете помогут следующие советы специалистов:
- Мыть кожу мягким мылом и тщательно просушивать ее полотенцем (особенно в естественных складках).
- Пользоваться увлажняющими лосьонами и кремами для тела.
- Выпивать в течение дня достаточное количество воды.
- Выбирать белье по размеру и из натуральных тканей.
- Носить удобную обувь, изготовленную из хорошо проветриваемых материалов.
- При появлении любых признаков поражения кожи (пятен, шелушений, потертостей, длительно незаживающих повреждений) обращаться к врачу.
К какому врачу обратиться
При возникновении высыпаний, уплотнений, шелушений, покраснений, нарушений пигментации кожи, зуда и других неприятных ощущений следует обратиться к дерматологу. После постановки диагноза врач порекомендует лечение заболевания и консультацию эндокринолога.
Диабетическая дермопатия и другие поражения кожных покровов при сахарном диабете развиваются вследствие накопления в коже сахара, других токсических продуктов нарушенного обмена веществ и развития полинейропатии и микроангиопатии. Эти проблемы с кожей во многом обусловлены качеством коррекции уровня сахара в крови. В некоторых случаях подобные дерматологические проявления не требуют лечения и проходят самостоятельно, а для устранения других требуется специальная терапия.
Читайте также:



