Синовиальная оболочка не визуализируется
Марио предложил написать реферат на эту тему radiographia.ru/node/2182 Вот я и написал эдакий Краткий курс ВКПб.

При артритах любой этиологии имеется воспаление синовиальной оболочки с последующим повреждением неприкрытой хрящом кости с образованием эрозий, повреждением суставного хряща.
Традиционно при подозрении на воспаление суставов в качестве первого визуализирующего метода применяется рентгенография. Но для неё недоступна визуализация синовиальной гиперплазии и оценка выраженности воспалительных изменений. На начальных этапах ЮХА рентгенологические признаки отсутствуют или минимальны. Рентгенография на ранних стадиях заболевания может выявить только утолщение мягких тканей, периартикулярную остеопению.
Длительная синовиальная пролифераци ведёт к истончению хряща и повреждению кости. Рентгенологически это проявляется как сужение суставной щели и появления костных эрозий по краю сустава. То есть при рентгенографии обнаруживаются последствия воспаления, а не собственно воспалительные изменения сустава.
При ультразвуковом исследовании суставов визуализируется утолщенная синовиальная оболочка, выпот в полости сустава, энергетическое доплеровское картирование выявляет усиление кровотока в синовии. При прогрессировании заболевания эхография выявляет также костные эрозии и истончение суставного хряща. Т.е. ультразвук позволяет оперативно следить за выраженностью воспаления с начальных стадий заболевания.
Утолщение синовии
В коленных суставах при воспалении всегда визуализируется утолщенная синовия. Хорошо визуализируется она в верхнем завороте, может быть равномерно утолщенной или иметь неравномерное утолщение с выростами. При длительном, тяжёлом течении артрита утолщенные синовиальные ворсины приобретают повышенную эхогенность могут создавать вид "рисовых зёрен", которые впоследствие могут становиться суставной мышью.
Нормальный коленный сустав. Продольное сканирование Надколенник без ядра окостенения, гипоэхогенный

Скопление жидкости в верхнем завороте.
.jpg)
В лучезапястных, пястно-фаланговых, межфаланговых суставах верхних конечностей и в мелких суставах нижних конечностей, а также в голеностопных суставах утолщенная синовия выглядит как несжимаемая гипоэхогенная область, выбухающая за линию соединяющую периартикулярные кости.
В тазобедренных суставах п ри синовитах практически не наблюдается утолщения суставной капсулы (её обычная толщина 2 — 2,5 мм) потому, что толщина синовиальной оболочки очень мала (менее мм), что гораздо меньше разрешающей способности сканеров любого класса. Даже утолщенная она отдельно не идентифицируется и заметно не увеличивает общую толщину капсулы.
Выпот в полости сустава
УЗИ способно выявить минимальное количество выпота. В коленном суставе жидкость локализуется в первую очередь в верхнем завороте. При измерении её максимального слоя, не следует надавливать датчиком, иначе жидкость перетечёт и измерения будут недостоверны.
В тазобедренном суставе измерение производится в передней части суставной капсулы. В норме слой жидкости меньше 2 мм, 2 мм — патологический выпот. В первые дни заболевания жидкость анэхогенная, взвесь в выпоте при асептическом синовите появляется обычно к 7 дню. При плохой визуализации можно измерять шеечно-капсуллярное пространство. Это р асстояние от поверхности шейки бедренной кости до капсулы сустава. Помогает при плохой визуализации оценка линии капсулы. В норме капсула вогнутая или ровная, выпуклая — признак скопления жидкости.
ТБС (для взрослых) 1, no effusion; 2, mild effusion with capsular distention of less than or equal to 5 mm; 3, moderate effusion with capsular distention of 6–10 mm; 4, marked effusion with capsular distention greater than 10 mm
Нормальный тазобедренный сустав. Продольное сканирование по передней поверхности

Умеренное количество выпота в полости сустава.

В мелких суставах отличить скопление жидкости, содержащей взвесь, от утолщенной синовии сложно. Может помочь ЦДК, при надавливании на сомнительный участок ЦДК покажет перемещение жидкости.
Гиперемия синовиальной оболочки.
В норме при ЭДК не обнаруживается кровоток в синовиальной оболочке. Для его правильной оценки нужно устанавить минимальные значения фильтров и увеличить усиление принимаемых сигналов до появления цветовых артефактов от поверхности кости, а затем чуть уменьшить, чтобы артефакты исчезли. При воспалении обнаруживаются цветовые сигналы в синовиальных оболочках. Большее количество и большая яркость сигналов свидетельствуют о выраженности гиперемии. Существуют специальные полуколичественные шкалы для оценки выраженности гиперемии, выявляемой при ЭДК.
Полуколичественная оценка признаков воспаления в суставах кистей:
Суставной выпот – сжимаемая анэхогенная инракапсуллярная область 1 – минимальное количество выпота 2 – умеренное без растяжения суставной капсулы 3 – большое с растяжением суставной капсулы Синовит – несжимаемая гипоэхогенная область (утолщение синовии) 1 – минимальное утолщение. Выполнен угол между периартикулярными костями без выбухания за линию, соединяющую кости. 2 – утолщение синовии, выбухающее за линию, соединяющую кости без распространения до диафиза 3 – с распространением до диафизов Эрозия 1 – неровность костной поверхности без формирования дефекта 2 – дефект должен быть виден в двух проекциях 3 – костный дефект с выраженной деструкцией ЭДК 1 – единичные сигналы 2 – сливающиеся сосудистые сигналы в менее, чем ½ площади синовии
3 – сливающиеся сосудистые сигналы в более, чем ½ площади синовии
Или
Newman et al 1 indicated normal or minimal tissue perfusion with either no signal or only a local dark red power Doppler US signal; 2, mild hyperemia with dark red–to-red signal; 3, moderate hyperemia with red-to-orange signal; 4, marked hyperemia with orange-to-yellow signal.
Здоровый коленный сустав. В проекции синовии не регистрируются цветовые сигналы.

Синовит коленного сустава. Усиленный кровоток в проекции утолщенной синовии. Обратите внимание на отсутствие выпота в полости сустава.

Синовит голеностопного сустава. Утолщение синовии, усиление кровотока при ЭДК.


При ЭДК тазобедренных суставов редко можно увидеть гиперемию, т. к. они, по сравнению с коленными, залегают глубже в толще мягких тканей и приходится использовать более низкую частоту сканирования, что ведёт к снижению чувствительности, поэтому отсутствие гиперемии в них не указывает на низкую активность воспалительного процесса.
Некоторые авторы предлагают оценивать кровоток в эпифизарных каналах хряща. Однако, я не видел заметного различия в интенсивности кровотока у детей с воспалением и без него. На мой взгляд этот метод не имеет преимуществ перед выше перечисленными методами оценки воспаления.
Суставной хрящ
При прогрессировании хронического артрита суставной хрящ истончается. В младшем детском возрасте количественно оценить степень его истончения на мой взгляд затруднительно, т.к. линия раздела кость/хрящ представлена неровной эхогенной полоской. Ввиду неравномерности толщины хряща измерения следует проводить в одинаковых точках. При одностороннем поражении сравнивать надо с толщиной хряща в противоположной конечности, т.к. нормальные возрастные значения имеют слишком большой разброс.
Здесь нормативы толщины хряща и методика измерения
На ранних стадиях заболевания надо следить за признаками острого воспаления: количеством жидкости, толщиной синовии, степенью гиперемии при ЭДК. При адекватном ответе на лечение выраженность этих признаков уменьшается. Раньше всех отмечается ослабление или исчезновение гиперемии. У части больных при наступлении клинической и лабораторной ремиссии сохраняется утолщение синовии в и жидкость в полости сустава. Это может свидетельствовать о неполной ремиссии.
В некоторых случаях при воспалении суставов обнаруживается теносиновит. При этом визуализирются утолщенные сухожилия, утолщение синовиальной оболочки сухожилий, усиление кровотока при ЭДК.
Теносиновит сухожилий малоберцовых мышц. Утолщенная гипоэхогенная синовиальная оболочка. Усиление кровотока в ней


Синовит. Поперечное сечение сухожилий.


Почти в 1/3 случаев при синовите коленных суставов имелась киста Бейкера. Значительно чаще, чем у детей без признаков воспаления сустава. Как правило, она имела небольшие размеры. Её можно считать дивертикулом синовиальной оболочки в ослабленном участке стенки капсулы, как грыжевое выпячивание синовии при значительном выпоте в суставе вследствие артрита.
Киста Бейкера. Продольное сканирование в медиальной части подколенной ямки

Киста Бейкера. Поперечное сканирование в медиальной части подколенной ямки
В первую очередь, УЗИ может выявить воспалительные процессы или синовит. Синовиальные суставы, синовиальные сумки и влагалища сухожилий выстланы тонкой синовиальной оболочкой. Она находится в стыке мембраных линий синовиальной суставной капсулы и внутрисуставных связок. Затем, она покрывает кости, а заканчивается на краях суставного хряща.
Гистологически в синовиальной оболочке не имеется отчетливых слоев с поверхностью, состоящей из одного или трех слоев клеток синовиальной мембраны с тонким слоем соединительной ткани, содержащей капилляры. Несмотря на такую сложную структуру нормальная синовиальная оболочка обычно не визуализируется на УЗИ или видна как дискретная структура. Утолщение и воспаление синовиальной оболочки, которые хорошо видны на УЗИ суставов являются отличительными чертами воспалительных артритов, но также видел после травмы, так как часть спектра остеоартроз и как с заболевания суставов, в том числе септический артрит.
Синовит очень хорошо можно показать на УЗИ сустава. Наш опыт обследования больных в Красноярске показывает, что синовит определяется на ультразвуковом исследовании, как появление ненормального гипоэхогенного суставного выпота (по отношению к подкожной жировой клетчатке, но иногда может быть изоэхогенным или гиперэхогенным), утолщение внутрисуставной ткани, которая мало подвижна и слабо сжимаема, с усилением допплеровского сигнала кровотока.
Эхогенность утолщенной ткани синовиальной выстилки и жидкости сильно варьируется, поэтому было предположено, что это связано с количеством внеклеточной жидкости, чем больше жидкости присутствует, тем менее эхогенная ткань. В результате этого, на УЗИ при артрите возможно увидеть синовит, который имеет почти безэховой внешний вид. Морфология воспаленной синовиальной оболочки также может быть разной, иногда появляясь как сплошная опухоль, а иногда и более утонченный внешний вид. При воспалительных артритах на УЗИ, синовит часто встречается в характерных участках отдельных суставов, таких как верхний заворот коленного сустава, или в локтевых бурсах, в запястье вдоль сухожилий лучевой и локтевой кости или пястно-фаланговых суставов.
Синовит показывает разную степень кровоснабжения который при ультразвуковом исследовании можно оценить с помощью допплеровского картирования. Как по цвету, так при энергетическом допплере, сигнал от интенсивного кровотока хорошо обнаруживаются при синовите. При этом направление потока, как правило, не представляет интереса, важна лишь оценка кровоснабжения. Использование энергетического допплеровского картирования не зависит от угла, и, как правило, предпочтительнее. Давление датчиком на исследуемую область может пережать сосуды синовиальной оболочки и предотвратить кровоток и визуализацию сосудов. Следовательно, врачу на УЗИ суставов необходимо создавать минимальное давление датчиком. Гелевая подушка может быть использована, но, как правило, использовать обильное количество акустического геля позволяет проводить ультразвуковое исследование при артрите практически без давления на сустав.
В последние годы наблюдается значительный акцент на количественную оценку кровоснабжения при синовите с использованием допплеровских методик. Активность заболевания коррелирует с кровоснабжением синовиальной и будет обсуждаться позже. Ультразвуковые контрастные средства могут быть обнаружены после их введения по мере того как они достигают синовиальной оболочки и делает любое кровоснабжение крайне очевидным. Это может иметь роль для количественной оценке кровоснабжения.
Таким образом, синовитит на УЗИ:
- В норме синовиальная оболочка не визуализируется на УЗИ.
- Утолщение и воспаление синовиальной оболочки - признак воспалительных артритов.
- По отношению к выпоту, синовиальная гипертрофия не смещается, слабо сжимаема и может проявляться усилением допплеровского сигнала.
- Чрезмерное давление датчиком может сдавить сосуды в синовиальной оболочке, предотвратить подачу в них крови и визуализацию сосудов.
- Ультразвуковое исследование - это надежный способ демонстрации синовита по сравнению с МРТ.
Синовиальный выпот на ультразвуковом исследовании
Суставная жидкость часто появляется в виде безэхового скопления, но иногда имеет более сложный внешний вид. Знание нормальной анатомии сустава, в частности, капсулярных складок и бурс, очень важно при рассмотрении скопления в них жидкости. Как правило, жидкость, выявленная в капсульных углублениях, таких как мешок верхнего заворота колена и сухожильный влагалищный футляр двуглавой мышцы плеча. Гиалиновый хрящ безэховый и иногда его бывает трудно отличить от соседнего скопления жидкости. Обычно тонкая гиперэхогенная полоска между двумя гипоэхогенными зонами видна.
Если появляется жидкость, то она сжимаема. Давление датчиком будет выдавливать жидкость в другие части сустава и, вместе с тем будет отсутствовать допплеровский сигнал, которые выделяет жидкость при гипо - или анэхогенном синовите. Это различие может быть затруднено, особенно при более сложном эхогенном составе жидкости с видимой внутренней структуры синовии. Такой выпот может быть результатом наличия более белковой жидкости, кристаллических отложений фибрина и клеточных обломков. Сжатие более сложной жидкости датчиком (сонопальпация) может привести к движению внутреннего содержимого, и выделению жидкости от твердых тканей.
Крайне редко можно визуализировать все части сустава с помощью ультразвукового исследования, и поэтому должна быть предпринята попытка сместить любую жидкость в глубокие доступные места при движении в суставе во время сканирования. Как синовит наличие выпота является не определенный вывод. УЗИ признаки выпота в суставе не предоставляют информацию о его этиологии. Это особенно важно в контексте септического артрита. Но надо помнить, что из-за инфекции кроме анэхогенного и гипоэхогенного содержимого, могут появиться изменения, которые носят комплексный характер. Распространенное заблуждение заключается в том, что анэхогенный выпот вряд ли будет происходить из-за сепсиса. Единственный способ надежно исключить наличие сепсиса, получение содержимого при аспирации сустава. При наличии выпота, его находка является неспецифической, а отсутствие выпота фактически исключает инфекцию.


Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Коленный сустав - является вторым по величине крупным суставом организма, в функциональном отношение играющим для человека исключительно важную роль, являясь залогом его физической активности. По частоте поражения коленный сустав также занимает второе место [3]. В общей структуре воспалительных и дегенеративно-дистрофических заболеваний коленного сустава ведущее место принадлежит деформирующему остеоартрозу и ревматоидному артриту [4, 7, 8]. Поражение коленного сустава при данной патологии, даже при незначительных нарушениях функций, приводит к значительному дискомфорту для человека, к стойкому снижению трудоспособности, а при длительном течении процесса - к инвалидизации [5]. В связи с тем, что основной контингент больных приходится на работоспособный возраст, то выявление и раннее установление правильного диагноза являются актуальными.
Для диагностики заболеваний коленного сустава в настоящее время применяются различные методы исследования: рентгенография, артроскопия, компьютерная томография (КТ), магнитно-резонансная томография (МРТ), сцинтиграфия. Несмотря на большое количество диагностических методов основная роль в диагностике заболеваний коленного сустава принадлежит традиционной рентгенографии [6]. Однако традиционная рентгенография не может удовлетворять потребностям ранней диагностики, так как в большинстве случаев изменения, определяемые на рентгенограмме, позволяют определить поражение коленного сустава при вовлечении в патологический процесс костных элементов, и зачастую эти изменения уже необратимы и трудны для лечения.
В последнее время интенсивно развивается методика ультразвукового исследования (УЗИ) костно-суставной системы [1, 2]. Применение УЗИ в артрологии относительно новое направление и довольно перспективное.
Цель нашего исследования - оценить значимость и возможности УЗИ в диагностике и дифференциальной диагностике деформирующего остеоартроза и ревматоидного артрита при поражении коленного сустава. Проведение УЗИ у 159 пациентов позволило определить критерии, необходимые для дифференциального диагноза между этими двумя заболеваниями в зависимости от стадии процесса. Авторы показывают, что УЗИ является высокоинформативным методом диагностики, не уступает рентгенологическому методу исследования, и рекомендуют его применение в широкой клинической практике.
Диагностика и дифференциальная диагностика деформирующего остеоартроза и ревматоидного артрита коленного сустава осуществляется с учетом жалоб больного, анамнеза, клинических проявлений, данных лабораторного исследования и диагностических (инструментальных методов), одним из которых является УЗИ. Так как патогенез деформирующего остеоартроза и ревматоидного артрита различен, то и выявляемые при выполнении УЗИ признаки, позволяют провести дифференциальный диагноз.
Деформирущий остеоартроз - дегенеративно-дистрофическое заболевание суставов, характеризующееся первичной дегенерацией суставного хряща, с последующим изменением суставных поверхностей и развитием краевых остеофитов, что приводит к деформации сустава.
Ревматоидный артрит - хроническое системное соединительно-тканное заболевание с прогрессирующим поражением (синовиальных) суставов по типу эрозивно-деструктивного полиартрита.
Для проведения дифференциального диагноза оценивались следующие структуры коленного сустава: мягкие ткани (наличие или отсутствие отека), гиалиновый хрящ (толщина, равномерность толщины, структура, поверхность), изменения синовиальной оболочки (утолщение, наличие разрастаний), состояние суставных сумок, заворотов и суставной полости (наличие выпота), суставные поверхности (появление краевых костных остеофитов).
Проанализированы результаты обследования 159 пациентов с патологией коленного сустава в возрастном диапазоне 18-85 лет, из них 127 (79,9%) женщин и 32 (20,1%) - мужчин. Длительность анамнеза составляла от 3 месяцев до 30 лет. 146 (91,8%) пациентов с диагнозом деформирующий остеоартроз, 13 (8,2%) - с ревматоидным артритом. УЗИ проводились на ультразвуковом аппарате Hawk 2102 XL с использованием линейного датчика с диапазоном частот 6-12 МГц.
Проведено УЗИ у 146 (91,8%) пациентов с диагнозом деформирующий остеоартроз. У 72 (49,3%) пациентов установлена I стадии деформирующего остеоартроза, у 69 (47,3%) - II стадия, у 5 (3,4%) пациентов - III стадия. У 13 (5%) пациентов с поражением коленного сустава диагностирован ревматоидный артрит, из них у 7 (53,8%) пациентов - I стадии заболевания, у 5 (38,5%) - II стадии, у 1 (7,7%) - III стадии (табл. 2-4, рис. 1-3).
| Структура сустава | Норма при УЗИ |
|---|---|
| Мягкие ткани сустава | Отсутствие отека |
| Гиалиновый хрящ | Толщина 3-4 мм, равномерен по толщине, однородный по эхоструктуре, с ровной, четкой поверхностью |
| Синовиальная оболочка | Не визуализируется |
| Суставные сумки и завороты | Гипоэхогенное образование с наличием складок и разветвлений, без выпота |
| Суставная полость | Выпот не определяется |
| Суставные поверхности | Контуры четкие, ровные. Деформации нет |
| Краевые костные остеофиты | Отсутствуют |
| Признаки | Ревматоидный артрит | Деформирующий остеоартроз |
|---|---|---|
| Мягкие ткани сустава | Незначительный отек | Чаще отсутствие отека, реже незначительный отек |
| Гиалиновый хрящ | Толщина 3-5 мм (норма или утолщен, вследствие его набухания) | Неравномерное уменьшение толщины до 1,5-2 мм |
| Синовиальная оболочка | Локальное утолщение до 5 мм с единичными мелкими узелковыми разрастаниями | Очаговое утолщение до 1 мм |
| Суставные сумки и завороты | Однородный выпот в 1-2 синовиальных сумках, объемом до 6-9 мл | - |
| Суставная полость | Выпот в незначительном количестве | - |
| Суставные поверхности | - | Незначительная деформация |
| Краевые костные остеофиты | - | Единичные остеофиты |
| Признаки | Ревматоидный артрит | Деформирующий остеоартроз |
|---|---|---|
| Мягкие ткани сустава | Отек выражен | Отек умеренный |
| Гиалиновый хрящ | Равномерное истончение до 2 мм, появление на поверхности единичных кист и эрозий | Неравномерное истончение до 1,0-1,4 мм, повышение его эхогенности |
| Синовиальная оболочка | Локальное утолщение до 8 мм, или диффузное до 5 мм, появление множественных бахромчатых разрастаний | Очаговое утолщение до 2 мм |
| Суставные сумки и завороты | Мелкодисперсный, плохо перемещающийся выпот в 3 и более сумках, объемом до 15 мл | Однородный выпот в 1-2 синовиальных сумках, объемом до 6-8 мл |
| Суставная полость | Наличие выпота в умеренном количестве | Выпот в незначительном количестве |
| Суставные поверхности | Уплощение суставных поверхностей | Значительная деформация |
| Краевые костные остеофиты | - | Множественные остеофиты |
| Признаки | Ревматоидный артрит | Деформирующий остеоартроз |
|---|---|---|
| Мягкие ткани сустава | Отек значительно выражен | Отек значительно выражен |
| Гиалиновый хрящ | Равномерное истончение до 1 мм и менее, появление на поверхности множественных кист и эрозий | Неравномерное истончение до 1 мм и менее, с гиперэхогенными включениями в структуре |
| Синовиальная оболочка | Диффузная пролиферация до 5 мм, с выраженными бахромчатыми разрастаниями | Очаговое утолщение до 3 мм |
| Суставные сумки и завороты | Значительное количество крупнодисперсного, с хлопьями, легко перемещающегося между сумками выпота | Умеренное количество однородной жидкости в 2 -х и более сумках |
| Суставная полость | Выпот в значительном количестве, неоднородного характера, с появлением гиперэхогенных образований неправильной формы в диаметре 5-10 мм (фибриновые сгустки) | Выпот в умеренном количестве, однородного характера |
| Суставные поверхности | Уплощение и значительная деформация | Выраженная деформация |
| Краевые костные остеофиты | - | Грубые, массивные краевые костные остеофиты |
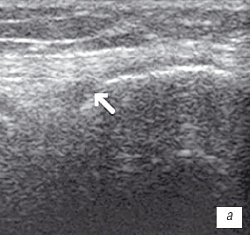
а) Гиалиновый хрящ неравномерно истончен до 1,2 мм.
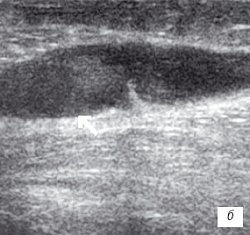
б) Однородный выпот в икроножной сумке.
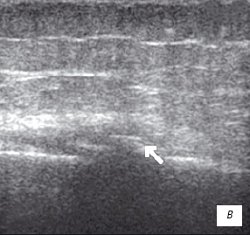
в) Множественные краевые костные остеофиты.
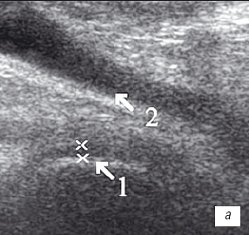
а) Деформирующий остеоартроз. Гиалиновый хрящ неравномерно истончен до 1 мм (1), однородный выпот в верхнем завороте (2).
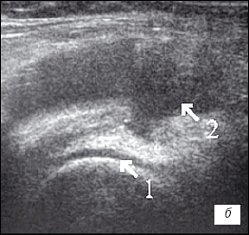
б) Ревматоидный артрит. Гиалиновый хрящ равномерно истончен до 2 мм (1), неоднородный выпот с гиперэхогенными включениями в верхнем завороте (2).
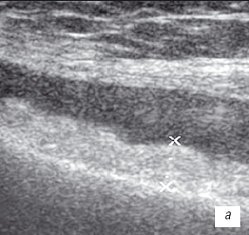
а) Диффузная пролиферация синовиальной оболочки до 5 мм, с бахромчатыми разрастаниями.
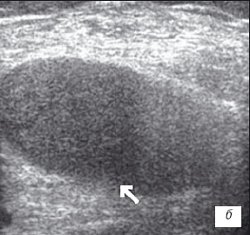
б) Крупнодисперсный с хлопьями выпот в икроножной и полуперепончатой сумках.
в) Значительное количество неоднородного выпота в полости сустава с фибриновыми сгустками.
Таким образом, мы считаем, что УЗИ коленного сустава при деформирующем остеоартрозе и ревматоидном артрите обладает рядом несомненных достоинств. Метод высокой достоверности, информативности, неинвазивности (в отличие от артроскопии), доступен и экономичен (в сравнении с КТ и МТР). УЗИ не имеет противопоказаний, дает возможность визуализировать мягкотканые компоненты сустава, проводить многократные повторные исследования. Одним из достоинств УЗИ является возможность определения ранних патологических изменений при данных заболеваниях, что позволяет проводить диагностику в начале патологического процесса, определять стадию заболевания, и самое главное - осуществлять дифференциальную диагностику этих двух заболеваний.
- Еськин Н.А., Атабекова Л.А., Бурков С.Г. Ультрасонография коленных суставов. // SonoAce International - №10, 2002 г, стр. 85-92.
- Ермак Е.М. Возможности ультрасонографии в прогнозировании развития деформирующего гонартроза. // SonoAce International - №11, 2003 г, стр. 87-91.
- Зубарев А.В. Диагностический ультразвук. Костно-мышечная система. М., СТРОМ, 2002 г., 136 с.
- Лагунова И.Г. Рентгеновская cемиотика заболеваний скелета.- М, 1966.-156с.
- Максимович М.М. Структура инвалидности при артрозах крупных суставов.// Повреждения и заболевания позвоночника и суставов: Материалы научно-практической конференции травматологов - ортопедов. - Минск, 1998.С. 34-35.
- Михайлов А.Н., Алешкевич А.И. Рентгенологическая визуализация коленного сустава в оценке его биотрибологии // Теория и практика медицины: Сб. науч. Тр. Вып. 1// Под редакцией И.Б. Зеленкевича и Г.Г.Иванько.-Минск.-1999.- С.116-118.
- Radin E.L. Osteoarthrosis. What is known about prevention. Clin.Orthopaed., 1987, Vol. 222, Sept, p. 60-65.
- Yunus M.B. Investigational therapy in rheumatoid arthritis: A critical review. Sem. Arthr. Rheum., 1988, Vol. 176, No.3, p. 163-184.

Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Без знания показателей нормы грамотно расшифровать протокол УЗИ коленного сустава невозможно. Только соответствие норме характеризует здоровье органа или сустава, а отклонения от этого соответствия говорят о патологии.

Норма
Сейчас приняты следующие нормы, соответствующие рекомендациям профессора В.А. Доманцевича:
- Отсутствие отёка мягких тканей.
- Равномерное распределение однородного гиалинового хряща, его поверхность должна быть гладкой и ровной, с толщиной 2 – 3 мм.
- Расположенная изнутри суставной капсулы синовиальная оболочка в норме определяться не должна.
- Складки этой оболочки, имеющие самостоятельное название синовиальных сумок должны иметь пониженную эхогенность, допускаются разветвления, однако жидкости быть не должно.
- Для суставных поверхностей здоровых костей характерен ровный и чёткий контур без деформации.
- Патологических костных выростов (остеофитов) в норме быть не должно.
Протокол (образец)
Итоговый диагноз не может быть определен лишь на основе протокола УЗИ – выставить его может лишь лечащий врач или даже консилиум. Полученные результаты имеют важное диагностическое значение не только для определения текущего состояния сустава, но и для прогнозирования прогресса болезни (если процедура выполняется повторно).

Преимущества диагностики
В последнее время ультразвуковое сканирование коленного сустава используется чаще рентгена, потому что признано значительно более информативным методом. Большая, чем у рентгена, информативность – главный плюс УЗИ.
Единственная процедура, которую можно назвать альтернативной УЗИ – это МРТ, позволяющая безболезненно и без проколов кожи получить детальную информацию о состоянии суставов.
В нижеследующем видео можно узнать, в каких случаях назначают УЗИ, а когда оно бесполезно.
Патологии
Ценность ультразвукового обследования коленного сустава в том, что именно эта процедура становится ключом к выявлению различных заболеваний.
Практически также часто суставы поражает артрит, воспаления связок и суставных сумок.
Заболевание носит дегенеративно – дистрофический характер, а его причиной является поражение хрящевых тканей поверхностей сустава. Часто первичное выявление остеоартроза происходит у пациентов, обратившихся с болью. Болевые ощущения возникают после нагрузки, но быстро проходят после отдыха, что говорит о начальных стадиях заболевания. Для запущенного остеоартроза характерны боли в суставах даже у пациента, находящегося в состоянии покоя.
По УЗИ для заболевания характерны следующие специфические признаки:
- нечёткие искаженные контуры бедренной и большеберцовой кости;
- снижение толщины хряща;
- наличие костных выростов;
- гиперэхогенные включения;
- неоднородность структуры менисков.
Медицинский термин “артрит” объединяет болезни колена, основным проявлением которых является воспаление частей сустава.
Неизменным спутником артрита становится боль, к которой присоединяются:
- гиперемия в области заболевания;
- снижение подвижности;
- характерный хруст, возникающий при нагрузке.
Чаще всего врачам приходится иметь дело с ревматоидным артритом, для которого характерно:
- увеличение размеров надколенной сумки;
- утолщение суставной оболочки;
- образование выпота в полости сумки, боковых и задних заворотах.
По этим УЗИ-признакам обычно делается заключение о заболевании артритом.
Бурсит – это самая распространенная суставная патология, которая подразделяется на несколько видов.

Различают подагрический, фрикционный и супрапателлярный бурсит, для каждого из них характерны свои особенности:
- Фрикционный бурсит – так же как и подагрический, очень распространен. Если болезнь носит острый характер, то содержимое суставной сумки сначала анаэхогенно, эхогенность повышается позже.
- Подагрический бурсит – изображение на экране демонстрирует гипоэхогенное содержимое, случается, что врач обнаруживает отдельные гиперэхогенные включения. Для острой стадии характерны воспалительные процессы в прилежащих мягких тканях.
- Супрапателлярный бурсит – может быть причиной боли в колене после ушиба чашечки, который остался без должного внимания. Поражает суставные сумки и связки сустава, характеризуется первичным воспалением надколенной сумки и образованием в ней выпота. УЗИ-признаки этой разновидности бурсита – снижение эхогенности на треугольном участке ткани, а также фиброзные спайки в полости сустава (при длительно развивающемся выпоте).
Термин, объединяющий воспалительные болезни тканей сухожилия и дальнейшая их дистрофия. Страдает собственная связка чашечки колена, что проявляется в виде припухлости и боли пораженного участка.
Тендинит ведет к утолщению связки и понижению её эхогенности. При переходе в хроническую форму ультразвуком могут быть определены кальцификаты или фиброзные включения в ткани связки.

Коленный сустав подвержен разнообразным нагрузкам, а значит, и травмам.
Они могут быть самыми разнообразными: от разрыва связок до повреждения мениска и переломов. Малейшие стабильные негативные ощущения, которых раньше не было, говорят о необходимости УЗИ.
В ходе исследования ультразвуком можно определить не только сам факт травмы, но и её малейшие нюансы. Они станут основой для заключения врача.
- При разрыве мышц будет заметно нарушение целостности волокон.
- Для перелома надколенника характерно нарушение контура чашечки и даже визуализация осколков.
- При разрывах связок могут быть видны гематомы, разрывы волокон, снижение эхогенности.
- Нередко разрывы боковых связок сопровождают разрывы менисков или передних крестообразных связок. Статистические данные разнятся у разных исследователей: одни говорят, что частота таких травм составляет от 7,3%, а другие склонны считать, что на долю разрывов связок колена приходится около 60% всех поражений суставного аппарата.
- Для повреждения мениска характерны нарушения целостности контуров, появление гипоэхогенных включений, отеков и выпота.
Заключение
Метод сонографии обладает значительной диагностической эффективностью, которая, однако, очень зависима от квалификации врача-диагноста и совершенства медицинского оборудования. Современная аппаратура, знание анатомических особенностей организма и клинических признаков болезней – вот залог эффективной диагностики не только заболеваний сустава, но и любых других патологий.
Читайте также:


