Синдром шегрена на узи
Аннотация научной статьи по клинической медицине, автор научной работы — Выклюк М. В.
С целью изучения возможностей ультразвукового исследования в диагностике сиалозов (сиалоаденозов) и синдрома Шегрена обследованы 250 пациентов в возрасте от 20 до 75 лет с подозрением на заболевание околоушных слюнных желез . Ультразвуковое исследование в В-режиме и режиме цветового допплеровского картирования позволило дифференцировать сиалозы и синдром Шегрена . Применение ультразвукового исследования даёт возможность оценить характер и степень поражения слюнных желез, что позволяет планировать вид и объем лечения, а также осуществлять динамическое наблюдение.
Похожие темы научных работ по клинической медицине , автор научной работы — Выклюк М. В.
Possibilities of ultrasound examination for differential diagnostics of syalosis and Shergen syndrome
We examined 250 patients from 20 to 75 years old with suspicions of parotid disorders to study the possibilities of ultrasound diagnostics of syalosis (syaloadenosis) and Shergen syndrome . Ultrasound examination in B-regime and in regime of color Doppler scanning allows us to differentiate syalosis and Shergen syndrome . Ultrasound examination allows estimating the character and level of parotid disorder, to plan the quality and volume of treatment and realize the dynamic monitoring.
ВОЗМОЖНОСТИ УЛЬТРАЗВУКОВОГО ИССЛЕДОВАНИЯ В ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКЕ СИАЛОЗОВ И СИНДРОМА
Московский государственный медико-стоматологический университет,
ректор - проф. О. О. Янушевич; кафедра лучевой диагностики, зав. - член-корр. РАМН А.Ю. Васильев.
Резюме. С целью изучения возможностей ультразвукового исследования в диагностике сиалозов (сиалоаденозов) и синдрома Шегрена обследованы 250 пациентов в возрасте от 20 до 75 лет с подозрением на заболевание околоушных слюнных желез. Ультразвуковое исследование в В-режиме и режиме цветового допплеровского картирования позволило дифференцировать сиалозы и синдром Шегрена. Применение ультразвукового исследования даёт возможность оценить характер и степень поражения слюнных желез, что позволяет планировать вид и объем лечения, а также осуществлять динамическое наблюдение.
Ключевые слова: ультразвуковое исследование, околоушные слюнные железы, сиалоз, синдром Шегрена.
Выклюк Маргарита Витальевна - к.м.н., доцент кафедры лучевой диагностики Московского государственного медико-стоматологического университета; e-mail: mvdoc@mail.ru.
Ультразвуковое исследование является одним из ведущих методов диагностики состояния больших слюнных желез, а также заболеваний неопухолевой природы, в том числе сиалозов и синдрома Шегрена [4]. Сиалозы
относятся к невоспалительным рецидивирующим заболеваниям слюнных и слезных желез [3]. Обычно процесс двухстронний, с частым поражением околоушных слюнных желез [1,2]. Сиалозы наблюдаются при эндокринных заболеваниях, лимфолейкозах, циррозах, хроническом алкоголизме, авитаминозах и других заболеваниях. Возраст пациентов 20-60 лет, страдают как мужчины, так и женщины [5,7].
Синдром Шегрена относится к системным аутоиммунным заболеваниям, характеризуется поражением слюнных и слезных желез с признаками их секреторной недостаточности; болеют преимущественно женщины в возрасте старше 40 лет [1]. Причины заболевания неизвестны. Изменения в железах характеризуются инфильтрацией плазматическими и лимфоидными клетками [6,7].
Материалы и методы
Обследовано 250 пациентов в возрасте от 20 до 75 лет с подозрением на заболевание околоушных слюнных желез. Всем больным выполнено ультразвуковое исследование высокого разрешения в В-режиме и режиме цветового допплеровского картирования. Исследовались околоушные, поднижнечелюстные и подъязычные слюнные железы. Осуществлялась первичная диагностика и динамическое наблюдение в процессе лечения. Исследования выполнялись на ультразвуковом сканере iU-22 (Philips), Logio-5; использовались датчики линейного сканирования с рабочей частотой 5-17 Мгц. Пациенты обследовались амбулаторно или в условиях стационара.
Результаты и обсуждение
Изменения слюнных желез по типу сиалоза выявлены в 38 наблюдениях, по типу синдрома Шегрена - в 54 наблюдениях.
Установлено, что в начальной стадии заболеваний эхографическая картина слюнных желез соответствовала нормальной. Околоушные слюнные железы визуализировались ограниченными образованиями средней эхогенности, с ровными и четкими контурами, однородной структуры. При цветовом
допплеровском картировании отмечалась скудная васкуляризация паренхимы. По мере прогрессирования патологического процесса ультразвуковое исследование определяло изменения больших слюнных желез. Выявленные изменения касались размеров, эхогенности, эхоструктуры паренхимы, а также особенностей васкуляризации.
При синдроме Шегрена отмечалось билатеральное увеличение размеров околоушных слюнных желез у 49 пациентов. Уплотнение капсул было выявлено во всех наблюдениях. Эхоструктура паренхимы визуализировалась однородной в 19 наблюдениях, умеренно неоднородной - в 35 случаях. Во всех наблюдениях в проекции желез определялись дополнительные включения в виде структур округлой и овальной формы, умеренно и резко пониженной эхогенности, которые соответствовали участкам лимфоидной инфильтрации, деструкции паренхимы и расширенным протокам (рис. 1). Указанные структуры сливались в конгломераты, преимущественно в проекции нижних полюсов (рис.2). При цветовом допплеровском картировании васкуляризация в проекции паренхимы и в периферических отделах конгломератов определялась усиленной (рис. 3). У 18 пациентов выявлялись изменения поднижнечелюстных слюнных желез в виде неоднородной структуры паренхимы (рис.4); васкуляризация соответствовала нормальной. Во всех наблюдениях подъязычные слюнные железы визуализировались обычных размеров, эхогенности и эхоструктуры.
При сиалозах у всех пациентов отмечалось двухстороннее умеренное увеличение размеров околоушных слюнных желез. Капсулы визуализировались плотными, контуры неровными, эхогенность паренхимы определялась нормальной в 18 случаях, тенденция к понижению эхогенности была выявлена в 20 наблюдениях. Структура паренхимы желез была неоднородной у 25 больных, наличие дополнительных мелких гипоэхогенных включений, а также кист отмечено у 15 пациентов (рис. 5). При допплерографии отмечалось умеренное усиление паренхиматозной васкуляризации.
Изменения определялись также в поднижнечелюстных слюнных железах: размеры соответствовали норме или были умеренно увеличены; структура визуализировалась неоднородной, васкуляризация соответствовала
нормальной. В трети наблюдений было выявлено изменение подъязычных желез: увеличение размеров, понижение эхогенности и неоднородность
структуры (рис. 6).
Таким образом, ультразвуковое исследование является
высокоинформативным методом выявления и оценки изменений больших слюнных желез при сиалозах и синдроме Шегрена. Метод может быть использован для скрининга, первичной диагностики и динамического контроля в процессе лечения данной категории пациентов, как в поликлинических условиях, так и в условиях специализированного стоматологического стационара.
POSSIBILITIES OF ULTRASOUND EXAMINATION FOR DIFFERENTIAL DIAGNOSTICS OF SYALOSIS AND SHERGEN
M.V. Vyklyuk Moscow State Medical and Dentistry University
Abstract. We examined 250 patients from 20 to 75 years old with suspicions of parotid disorders to study the possibilities of ultrasound diagnostics of syalosis (syaloadenosis) and Shergen syndrome. Ultrasound examination in B-regime and in regime of color Doppler scanning allows us to differentiate syalosis and Shergen syndrome. Ultrasound examination allows estimating the character and level of parotid disorder, to plan the quality and volume of treatment and realize the dynamic monitoring.
Key words: ultrasound examination, parotid, syalosis, Shergen syndrome
1. Васильев В. И. Клиника, диагностика и дифференциальная
2. Васильев В.И. Болезнь Шегрена: клинико-лабораторные,
иммуноморфологические проявления и прогноз: дис. . д-ра мед. наук. -М., 2007. - С. 1-343.
3. Матина В.Н., Сакович А.А., Криволуцкая Е.Г. Неопухолевые заболевания слюнных желез: вопросы систематизации и терминологии // Пародонтология. - 2002. - №1. - С. 74-76.
4. Gritzmann N., Rettenbacher T., Hollerweger A. et al. Sonography of the salivary glands // Eur. Radiol. - 2003. - Vol.13. - P. 964-975.
5. Kumar V., Cotran R.S., Robbins S.L. Disorders of the immune system //Basic pathology. 6th ed. Philadelphia, Pa: Saunders. -1997. - P. 111-112.
6. Niemela R.K., Takalo R., Paakko E. et al. Ultrasonography of salivary glands in primary Sjogren’s syndrome: a comparison with magnetic resonance imaging and magnetic resonance sialography of parotid glands //Rheumatology. - Oxford, 2004. - Vol.43. - P. 875-879.
7. Steiner E., Graninger W., Hitzelhammer J. et al. Color-coded duplex sonography of the parotid gland in Sjogren’s syndrome // Rofo. -1994. -Vol.160. - P. 294-298.
Что такое миоэпителиальный сиаладенит
- Синоним: Миоэпителиальный сиаладенит
- Чаще встречается у женщин (9:1)
- Синдром шегрена второе по частоте ревматическое заболевание (после ревматоидного артрита)
- Заболеваемость 5:1000 ежегодно
- Сочетается с HLA-DR2 и HLA-DR3.
- Аутоиммунные нарушения приводят к деструкции ацинозных клеток и эпителиальных клеток протоков слюнных и слезных желез из-за инфильтрации активированными лимфоцитами.
- Первичная форма
- Этиология не установлена.
Клинические проявления
Симптомы синдрома шегрена:
- Лабораторные исследования: антитела к антигенам La/SS-B и Ro/SS-A (70%)
- Ревматоидный фактор (50%)
- Положительная проба Ширмера
- Биопсия слизистой оболочки губы
- Вторичные формы сочетаются с симптомами основного заболевания (например, артрит, склеродермия).
Какой метод диагностики болезни Шегрена выбрать: МР-сиалография, УЗИ или КТ
- МРТ, МР-сиалография.
- Диффузная (ячеистая) двусторонняя низкая интенсивность сигнала на Т1-взвешенном изображении
- При выраженном фиброзе наблюдается незначительное усиление после введения гадолиния
- Значительное усиление после введения гадолиния свидетельствует о высокой активности процесса
- Высокая интенсивность сигнала на Т2-взвешенном изображении
- Классификация:
- I стадия: Усиление после введения гадолиния, высокая интенсивность сигнала на Т2-взвешенном изображении 2 мм.
- IV стадия: Деструкция паренхимы железы.
- Диффузное поражение со сниженной плотностью (плотность идентична жидкости) с кистами различных размеров и наличием ячеек, в зависимости от стадии заболевания
- Четкое изображение кальцийсодержащих камней.
- Множественные точечные очаги усиления после введения гадолиния/ контрастного вещества
- Смешанное строение: дольчатые структуры, полости и очаги деструкции
- Околоушные железы увеличены, структура ячеистая
- Расширение и стеноз выводных протоков.
- Фиброзные изменения паренхимы
- Уменьшение эхогенности.
- Увеличенные околоушные железы с мелкими или средних размеров узелками и ячеистой паренхимой
- Прогрессирование фиброза с течением времени
- Склонность к образованию камней.
Что хотел бы знать лечащий врач
Какие заболевания имеют симптомы, схожие с болезнью Шегрена
Саркоидоз
- Поражение лимфатических узлов шеи и средостения
- Увеличение околоушных желез с кистозными/ солидными изменениями
- Усиление гранулем после введения контрастного вещества
Доброкачественные лимфоэпитечиальные кисты при ВИЧ- инфекции
- Увеличение околоушных желез
- Множественные кисты с тонкой стенкой
-Возможно увеличение шейных лимфатических узлов
Опухоль Уортина
- Возможно двустороннее поражение
- Четко ограниченное кистозное/сблидное образование с узловыми разрастаниями на стенке кисты
-Обычно расположена в задненижней части железы
Сиаладеноз
- Увеличение околоушных желез
-Сужение протоков в сочетании с гомогенной паренхимой
Лечение синдрома Шегрена
- При вторичных формах - лечение основного заболевания
- Жевательная резинка для стимуляции активности слюнных желез
- Искусственная слюна
- Глазные капли
- Обильное питье
- Бромгексин (стимуляция секреции)
- При образовании абсцесса - хирургическое лечение
Врачи каких специальностей диагностируют и лечат болезнь Шегрена
- Стоматолог (осмотр больного, определение тактики лечения)
Прогноз
- Первый тип обычно имеет доброкачественное течение
- Злокачественная (неходжкинская) лимфома развивается в 4-6% случаев
- Прогноз при втором типе зависит от основного заболевания
Возможные осложнения и последствия
- Изъязвление роговицы
- В редких случаях развивается васкулит или поражение почек и легких.
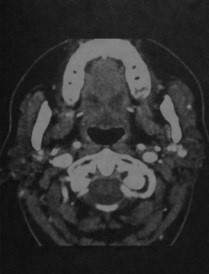
Синдром Шегрена. КТ с контрасти рованием: неоднородная плотность паренхимы обеих желез и уменьшение их размеров вследствие фиброза.
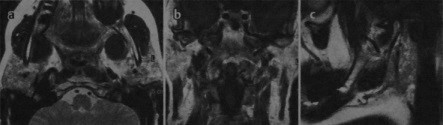
МРТ в трех плоскостях: ткань слюнных желез неоднородна, особенно в левой околоушной железе, наблюдаются мелкие кисты с высокой интенсивностью сигнала на Т2-взвешенном изображении (а).
Содержание статьи:
Синдром Шегрена — аутоиммунная патология соединительной ткани, при которой появляется сухость в глазах и во рту и появляются симптомы поражения экзокринных желез. В патологический процесс вовлекаются слезные, слюнные, потовые, сальные и пищеварительные железы.
Первый раз синдром был описан в конце XIX века окулистом из Швеции Хенриком Шегреном, в честь которого нарушение получило свое название. Доктор изучал больного, которого беспокоили сухость в глазах и во рту, суставные боли. Чаще всего синдром Шегрена диагностируют у женщин в период климакса.
Заболевание разделяют на два вида: первичный, когда он развивается сам по себе; вторичный, когда синдром Шегрена появляется через несколько лет после начала других патологий соединительной ткани, в том числе ревматоидного артрита, болезни Либмана-Сакса, первичного билиарного цирроза, системной склеродермии.
В международной классификации болезней МКБ–10 синдром Шегрена имеет код M35.0.
Формы и стадии заболевания
Выделяют следующие формы синдрома Шегрена:
- 1. Хроническая. Такая форма отличается медленным течением. У пациента отсутствует яркая симптоматика,поражаются в основном экзокринные железы, нарушается их функция.
- 2. Подострая. Синдром Шегрена возникает неожиданно и сопровождается симптомами воспаления, повышением температуры, поражаются не только железы, но и внутренние органы.
По степени выраженности признаков выделяют раннюю, выраженную и позднюю стадию синдрома Шегрена.
Различают следующие степени активности патологии: - 3. При высокой степени активности синдрома Шегрена у человека появляются признаки воспаления конъюнктивиты, роговицы и десен, паротита, увеличения лимфоузлов,печени и селезенке.
- 4. При умеренном течение патологии наблюдается частичное разрушение железистой ткани.
- 5. При минимальной активности синдрома Шегрена в патологический процесс вовлекаются слюнные железы, что становится причиной нарушения их функции и появления ксеростомии. Также может начаться гастрит и кератоконъюнктивит.
Патогенез
Патогенез синдрома Шегрена до конца неизвестен. Выяснено только что при данном заболевании активируется иммунитет, нарушается регуляция В-клеток в крови. Из-за синдрома Шегрена воспаляются и разрушаются железы внешней секреции, нарушается их функция. Происходит замещение железистой ткани на соединительную, уменьшается количество слезной жидкости, слюны, пересыхает поверхность глаза, во рту и в носу.
По мере прогрессирования патологии лимфоидные инфильтраты появляются не только в экзокринных железах, но и во внутренних органах, мышечной ткани, суставах, в результате возникает соответствующая симптоматика.
Причины синдрома Шегрена
Причины синдрома Шегрена до сих пор неизвестны. Факторы-провокаторы могут быть следующими:
- гормональный дисбаланс;
- передозировка медикаментами, различные интоксикации;
- перегрев или переохлаждение организма;
- инфекции, вызванные вирусами, бактериями, грибками, микоплазмами, простейшими;
- хронический стресс, депрессия;
- генетическая предрасположенность;
- повышение иммунологической реактивности.
Симптомы синдрома Шегрена
При развитии синдрома Шегрена могут появиться следующие симптомы:
1. Ксерофтальмия или сухой глаз. Пациента беспокоит жжение, дискомфорт в глазах, фотофобия, резь появляется если смотреть на светящиеся вещи. При прогрессировании синдрома Шегрена ухудшается зрение. Острая боль в глазах усиливается при работе за компьютером. Пациента мучает жажда.Веки чешутся и краснеют. В уголках глаз собирается белый секрет. Можно заменить покраснение конъюнктивы, появление на ней точечных инфильтратов.Глазная щель сужается. Сильная сухость роговицы становится причиной ее помутнения и появления на ней изъязвлений. Неприятные симптомы облегчаются, если пациент лежит с закрытыми глазами.
2. Ксеростомия или сухость в ротовой полости. Она появляется из-за уменьшения слюноотделения. Человека могут беспокоит хейлит, трудности с глотанием и при разговоре, осиплость голоса. По краям губ можно заметить шелушение и язвочки. Из-за сухости языка пациент не может глотать слюну. Из-за синдрома Шенгена повреждается эмаль, появляются кариозные полости,зубы расшатываются и теряются.
4. Сухость слизистой носоглотки и образование на ней корки. У пациента нередко бывают кровотечения из носа, развивается хронический насморк, воспаления ушей и околоносовых пазух. Со временем пропадает голос,ухудшается обоняние и вкусовые ощущения. Из-за воспаления ушей человека беспокоит боль, развивается тугоухость со стороны поражения.
5. Сухость кожных покровов. Она появляется из-за уменьшения количество пота или отсутствия потоотделения. Кожные покровы начинивают зудеть и шелушиться, на них появляются язвочки. На ногах и животе можно заменить гиперпигментацию и мелкие кровоизлияния.
6. Поражение ЖКТ. Могут появиться симптомы воспаления поджелудочной железы, цирроза печени, гипотонической дискинезии желчевыводящих протоков,атрофического гастрита. Пациента беспокоит отрыжка, изжога, горечь в ротовой полости, боли в желудке и в районе печени, тошнота и рвота. Из-за болей при приеме пищи человек отказывается от еды.
Кроме этого, из-за патологии появляются поражения внутренних органов, которые могут наблюдаться не только при синдроме Шегрена:
- злокачественные опухоли кожи и желудка;
- лимфома;
- ангиит;
- дисфункция почек;
- расстройство церебрального кровообращения;
- уменьшения количества тромбоцитов, лейкоцитов, эритроцитов;
- гайморит, трахеит, бронхопневмония.
Диагностика синдрома Шегрена
1. Клинический анализ крови, в котором будет обнаружено снижение количества лейкоцитов и гемоглобина, ускорение СОЭ.
2. Биохимия крови позволяет обнаружить повышенный уровень гамма-глобулина, общего фибрина, серогликоидов, сиаловых кислот. С помощью анализа удается выявить криоглобулина.
3. Иммунологические реакции позволяют обнаружить повышенное содержание иммуноглобулинов lgMи lgG, В-клеток и уменьшение числа Т-клеток.
4. Осмотр глаз лампой Гринчелы-Синчелы или как ее называют щелевой. Она позволяет обнаружить сухость поверхности глаз.
5. Проба Ширмера помогает оценить количество вырабатывающихся слез. Суть ее в следующем полоску фильтровальной бумаги закладывают за нижнее веко и оставляют на 5 минут. По прошествии этого времени измеряют длину полоски, смоченную слезой, если она меньше 5 мм, то возможно у человека синдром Шегрена. Но уменьшение слезоотделения может быть и при других патологиях, также количество слез становится меньше с возрастом.
6. С помощью специальных красителей удается обнаружить эрозии роговицы и конъюнктивы глаз, увидеть дистрофические очаги эпителия.
7. ANA-профиль, который позволяет выявить аутоиммунные состояния. Обнаруживают SSA/Ro and SSB/La. SSA/Ro часто может быть не только при синдроме Шегрена, но и других патологиях. SSB/La является более специфичным маркером.
8. Сиалометрия, которая может проводится 2 способами. Если при стимуляции витамином С за 5 минут выделяется от 2,5 до 6 мл слюны, то это считается нормой. Пациент может собирать слюну в пробирку без стимуляции аскорбиновой кислотой в течение 15 минут. Если по прошествии этого времени ее выделится меньше 1,5 мл, то говорят о наличии синдрома Шегрена.
9. Сиалография — это рентгеноконтрастное исследование. Контрастное вещество вводят в проток околоушной слюнной железы и выполняют рентгенографию этого участка. У пациентов с синдром Шегрена проток местами будет расширен и разрушен.
10. Биопсия губы позволяет выявить инфильтрацию слюнных желез лимфоцитами.
11. УЗИ слюнных железы помогает обнаружить камни в их протоках, выявить гипоэхогенные участки.
12. Магнитно-резонансная томография слезных и слюнных желез.
Чтобы выявить осложнения со стороны других органов назначают:
- рентген легких;
- эзофагогастродуоденоскопия;
- УЗИ сердца.
Лечение синдрома Шегрена
В настоящее время нет специфического лечения синдрома Шегрена, поэтому прописывают симптоматическую и поддерживающую терапию:
1. Для устранения сухости глаз назначаются медикаменты, которые содержат в своем составе гипромеллозу, которая защищает и увлажняет роговицу. Это такие препараты, как Дефислез, Гипромелоза-П, Искусственная слеза.Они противопоказаны при индивидуальной непереносимости их состава, в этом случае они могут стать причиной аллергии. Капли Дефислез и Гипромелоза-П запрещены женщинам в положении и кормящим грудью. Препарат Искусственная слеза можно использовать этим категориям пациенток с осторожностью. Лечение медикаментами, содержащими гипромеллозу может вызвать ощущения слипания век, временный дискомфорт после их закапывания. Их нельзя использовать в комплексе с глазными каплями, в составе которых есть соли металлов. После инстилляции препаратов, содержащих гипромеллозу окружающие предметы могут казаться размытыми, поэтому перед тем как сесть за руль или начать работу с потенциально опасными механизмами нужно выждать в течение четверти часа.
2. Возможно понадобиться ношение мягких контактных линз.
3. Для купирования воспаления слезных желез прописывают циклоспорин.
4. Для устранения сухости ротовой полости назначают медикаменты, который стимулирует отток слюны, к примеру, пилокарпин. Пищу рекомендуется запивать водой.
5. При синдроме Шегрена большая вероятность развития кариеса, поэтому надо тщательно ухаживать за зубами.
6. При появлении мышечно-скелетных симптомов используют нестероидные противовоспалительные средства.
7. Чтобы нормализовать слюноотделение делают новокаиновые блокады, прописывают кальцийсодержащие медикаменты.
8. Для купирования воспаления околоушных желез применяют аппликации с Димексидом, назначают антибиотикотерапию, противогрибковые средства.
9. Если наблюдается поражение слизистой ротовой полости, то чтобы ускорить заживление поврежденных тканей используют аппликации с маслом шиповника или облепихи. Их можно обрабатывать мазью Солкосерил, Метилурацил.
10. Для улучшения пищеварения при недостаточности поджелудочной железы назначают ферментные препараты.
11. При секреторной недостаточной желудка прописывают заместительное лечение соляной кислоты, пепсином.
12. Для устранения сухости слизистой носовой полости используют препараты на основе морской воды, такие как Аквамарис, Аквалор.
13. При тяжелых осложнениях прописывают кортикостероиды, иммунодепрессанты, иммуноглобулины, такие как метотрексат, преднизолон, хлорбутин, циклофосфан.
При развитии язвенно-некротического ангиита, гломерулонефрита, воспалительного полиневропатия, цереброваскулярной болезни проводят экстракорпоральную гемокоррекцию: гемосорбцию, плазмофорез, каскадную плазмофильтрацию.
Прогноз и осложнения
Синдром Шегрена может поражать жизненно важные органы. Аутоиммунная патология может постепенно прогрессировать или наоборот переходить в стадию длительной ремиссии.
У одних пациентов признаки болезни выражены слабо, их могут беспокоить только сухость глаз и слизистой полости рта, у других больных развиваются тяжелые осложнения, в том числе:
- ухудшение зрения;
- дискомфорт в глазах;
- частные инфекции полости рта;
- отек околоушной слюнной железы;
- синуситы, трахеиты, бронхопневмония;
- проблемы с жеванием и глотанием;
- артралгия;
- слабость;
- патологии почек, в том числе гломерулонефрит, почечная недостаточность;
- проблемы с кровообращением головного и спинного мозга;
- неходжкинская и другие виды лимфомы.
У детей, рожденных от женщин больных в период вынашивания плода синдромом Шегрена большая вероятность неонатальной красной волчанки с врожденной блокадой сердца.
Если терапия синдрома Шегрена начата своевременно, то прогноз благоприятным.
Особенностью синдрома Шегрена, в отличие от одноимённой болезни (Шегрена) считают его сочетание с типичными аутоиммунными патологиями человека, такими как системная красная волчанка, системный склероз. Синдром Шегрена диагностируют также при ревматоидном артрите, тиреоидите аутоиммунной природы, хроническом гепатите и циррозе печени.
Болезнь Шегрена, как и одноимённый синдром, в десять раз чаще диагностируется у женщин.
Болезнь Шегрена и ее причины недостаточно изучены. Установлена некоторая связь заболевания с дефектами в иммунной системе, являющимися наследственно обусловленными или приобретёнными. Способствуют болезни Шегрена вирусные патогены и другие возбудители, которые вызывают аутоиммунизацию организма. В результате такие экзокринные органы, как слюнные, слезные, пищеварительные железы (желудочные, поджелудочная), оказываются под воздействием аутоантигенов.
При этом в слюнных железах при сухом синдроме развивается воспаление, количество и характер секрета меняется. Слюна становится вязкой, отделяется с трудом, постепенно её количество уменьшается, что и обусловливает сухой синдром и типичные жалобы больного. При болезни (или синдроме) Шегрена, в большинстве случаев, выявляются специфические изменения в околоушных, поднижнечелюстных железах полости рта.
При вовлечении в процесс воспаления слёзных желёз, количество слёзной жидкости при синдроме (болезни) Шегрена постепенно снижается, что вызывает значительную сухость (сухой кератит и конъюнктивит). Как правило, наблюдаются сочетанные изменения слюнных и слёзных желёз.
Формы и стадии заболевания
Выделяют следующие формы синдрома Шегрена:
- 1. Хроническая
. Такая форма отличается медленным течением. У пациента отсутствует яркая симптоматика,поражаются в основном экзокринные железы, нарушается их функция. - 2. Подострая
. Синдром Шегрена возникает неожиданно и сопровождается симптомами воспаления, повышением температуры, поражаются не только железы, но и внутренние органы. По степени выраженности признаков выделяют раннюю, выраженную и позднюю стадию синдрома Шегрена. Различают следующие степени активности патологии: - 3. При высокой
степени активности синдрома Шегрена у человека появляются признаки воспаления конъюнктивиты, роговицы и десен, паротита, увеличения лимфоузлов,печени и селезенке. - 4. При умеренном
течение патологии наблюдается частичное разрушение железистой ткани. - 5. При минимальной
активности синдрома Шегрена в патологический процесс вовлекаются слюнные железы, что становится причиной нарушения их функции и появления ксеростомии. Также может начаться гастрит и кератоконъюнктивит.
Профилактика
На сегодняшний день не существует какая-либо специфическая профилактика синдрома Шегрена. Единственное, можно предотвратить частое обострение болезни и замедлить ее прогрессию следующими способами:
- Постоянное употребление лекарственных препаратов, которые прописал лечащий врач.
- Проведение мероприятий по профилактике развития вторичных инфекций.
- Ограничение воздействия внешних факторов, способствующих усилению симптоматики.
- Исключение стрессовых ситуаций.
- Пребывание вдали от источников вредного облучения организма.
- Ежедневное достаточное увлажнение воздуха в жилом помещении.
Синдром Шегрена характеризуется частой сменой периодов ремиссии и обострения. Регулярный упадок сил, мышечная слабость, боль в суставах – все это снижает качество жизни человека, больного данным хроническим заболеванием. Высокая смертность наблюдается в тех случаях, если болезнь дополняется острой пневмонией, почечной недостаточностью, онкопатологией.
Патогенез
Патогенез синдрома Шегрена до конца неизвестен. Выяснено только что при данном заболевании активируется иммунитет, нарушается регуляция В-клеток в крови. Из-за синдрома Шегрена воспаляются и разрушаются железы внешней секреции, нарушается их функция. Происходит замещение железистой ткани на соединительную, уменьшается количество слезной жидкости, слюны, пересыхает поверхность глаза, во рту и в носу.
По мере прогрессирования патологии лимфоидные инфильтраты появляются не только в экзокринных железах, но и во внутренних органах, мышечной ткани, суставах, в результате возникает соответствующая симптоматика.
Причины развития
Причины патогенеза остаются не полностью исследованными, поэтому исходя из многолетних сведений, было отмечено, что заболевание обусловлено факторами внешней среды, которые негативно влияют на организм человека, имеющего предрасположенность к недугу. Болезнь Шегрена провоцируется за счёт активации иммунной системы. При этом главная роль уделяется нарушению регулирования В-лимфоцитов в крови и наличие гиперчувствительности.
Поражение экзокринных желез приводит к возникновению дегенеративных процессов, некрозу и атрофии ацинарных желез, а также снижается функциональность слюнных и слезных секретов. Помимо этого, возникает патология в нервных волокнах желез, что объясняется наличием сухости или пересыхания полостей.
Если говорить простыми словами, то причины недомогания следующие:
- Наличие в жизни женщины физических стрессовых процессов, таких как переохлаждение и перегревы организма.
- Частые передозировки медикаментозных препаратов, что вызывает своего рода химические стрессы.
- Эмоциональные стрессы: переживания, депрессия, частые перепады настроения.
- Не исключается появление синдрома Шегрена и во время прогрессирования аутоиммунных заболеваний.
- Реакция иммунной системы при встрече с новым для неё веществом (признак гиперчувствительности).
- Генетическая предрасположенность.
Причина, из-за которой происходит распространение аутоиммунных процессов, заключается в отсутствии компенсирования основных потребностей организма.
Причина в генах является отчасти правомерной, так как имеется способность генов к кодированию и определению нормы реакции в определённых условиях. Таким образом, предрасположенность к заболеванию предков может отразиться на их потомках.
Это заболевание распространено чаще всего у женщин, а у мужчин проявляется только в 5–10% от силы. Это связано с наличием в организме женщин гормональных фонов во время менопауз.
Не исключается поражение организма за счёт воздействия различных вирусов, гепатитов, герпеса и ротавирусов. Это утверждение является необоснованным научно, поэтому в его достоверности нет уверенности.
Таким образом, женщина, переживающая частые психические, физические или химические расстройства, является первым контингентом на прогрессирование заболевания. Помимо желез человека могут быть поражены следующие органы (при обострении):
- Щитовидная железа;
- Печень;
- Почки;
- Кожа;
- Нервы;
- Суставы;
- Лёгкие.
За счёт этого заболевание относится к тяжёлым и требует незамедлительного проведения лечебно-диагностических мероприятий.
Симптомы синдрома Шегрена
При развитии синдрома Шегрена могут появиться следующие симптомы:
1. Ксерофтальмия или сухой глаз
. Пациента беспокоит жжение, дискомфорт в глазах, фотофобия, резь появляется если смотреть на светящиеся вещи. При прогрессировании синдрома Шегрена ухудшается зрение. Острая боль в глазах усиливается при работе за компьютером. Пациента мучает жажда.Веки чешутся и краснеют. В уголках глаз собирается белый секрет. Можно заменить покраснение конъюнктивы, появление на ней точечных инфильтратов.Глазная щель сужается. Сильная сухость роговицы становится причиной ее помутнения и появления на ней изъязвлений. Неприятные симптомы облегчаются, если пациент лежит с закрытыми глазами.
2. Ксеростомия или сухость в ротовой полости
. Она появляется из-за уменьшения слюноотделения. Человека могут беспокоит хейлит, трудности с глотанием и при разговоре, осиплость голоса. По краям губ можно заметить шелушение и язвочки. Из-за сухости языка пациент не может глотать слюну. Из-за синдрома Шенгена повреждается эмаль, появляются кариозные полости,зубы расшатываются и теряются.
3. Воспаление околоушной слюнной железы
4. Сухость слизистой носоглотки и образование на ней корки
. У пациента нередко бывают кровотечения из носа, развивается хронический насморк, воспаления ушей и околоносовых пазух. Со временем пропадает голос,ухудшается обоняние и вкусовые ощущения. Из-за воспаления ушей человека беспокоит боль, развивается тугоухость со стороны поражения.
5. Сухость кожных покровов
. Она появляется из-за уменьшения количество пота или отсутствия потоотделения. Кожные покровы начинивают зудеть и шелушиться, на них появляются язвочки. На ногах и животе можно заменить гиперпигментацию и мелкие кровоизлияния.
6. Поражение ЖКТ
. Могут появиться симптомы воспаления поджелудочной железы, цирроза печени, гипотонической дискинезии желчевыводящих протоков,атрофического гастрита. Пациента беспокоит отрыжка, изжога, горечь в ротовой полости, боли в желудке и в районе печени, тошнота и рвота. Из-за болей при приеме пищи человек отказывается от еды.
Кроме этого, из-за патологии появляются поражения внутренних органов, которые могут наблюдаться не только при синдроме Шегрена:
Если синдром Шегрена диагностирован поздно и не было адекватного лечения, то возможна гибель пациента из-за развития следующих патологий:
- злокачественные опухоли кожи и желудка;
- лимфома;
- ангиит;
- дисфункция почек;
- расстройство церебрального кровообращения;
- уменьшения количества тромбоцитов, лейкоцитов, эритроцитов;
- гайморит, трахеит, бронхопневмония.
Диагностика синдрома Шегрена
В постановке диагноза врачу помогают следующие методы:
1.
Клинический анализ крови, в котором будет обнаружено снижение количества лейкоцитов и гемоглобина, ускорение СОЭ.
Биохимия крови позволяет обнаружить повышенный уровень гамма-глобулина, общего фибрина, серогликоидов, сиаловых кислот. С помощью анализа удается выявить криоглобулина.
Иммунологические реакции позволяют обнаружить повышенное содержание иммуноглобулинов lgMи lgG, В-клеток и уменьшение числа Т-клеток.
Осмотр глаз лампой Гринчелы-Синчелы или как ее называют щелевой. Она позволяет обнаружить сухость поверхности глаз.
Проба Ширмера помогает оценить количество вырабатывающихся слез. Суть ее в следующем полоску фильтровальной бумаги закладывают за нижнее веко и оставляют на 5 минут. По прошествии этого времени измеряют длину полоски, смоченную слезой, если она меньше 5 мм, то возможно у человека синдром Шегрена. Но уменьшение слезоотделения может быть и при других патологиях, также количество слез становится меньше с возрастом.
С помощью специальных красителей удается обнаружить эрозии роговицы и конъюнктивы глаз, увидеть дистрофические очаги эпителия.
ANA-профиль, который позволяет выявить аутоиммунные состояния. Обнаруживают SSA/Ro and SSB/La. SSA/Ro часто может быть не только при синдроме Шегрена, но и других патологиях. SSB/La является более специфичным маркером.
Сиалометрия, которая может проводится 2 способами. Если при стимуляции витамином С за 5 минут выделяется от 2,5 до 6 мл слюны, то это считается нормой. Пациент может собирать слюну в пробирку без стимуляции аскорбиновой кислотой в течение 15 минут. Если по прошествии этого времени ее выделится меньше 1,5 мл, то говорят о наличии синдрома Шегрена.
Сиалография — это рентгеноконтрастное исследование. Контрастное вещество вводят в проток околоушной слюнной железы и выполняют рентгенографию этого участка. У пациентов с синдром Шегрена проток местами будет расширен и разрушен.
Биопсия губы позволяет выявить инфильтрацию слюнных желез лимфоцитами.
УЗИ слюнных железы помогает обнаружить камни в их протоках, выявить гипоэхогенные участки.
Магнитно-резонансная томография слезных и слюнных желез.
Чтобы выявить осложнения со стороны других органов назначают:
- рентген легких;
- эзофагогастродуоденоскопия;
- УЗИ сердца.
Лечение синдрома Шегрена
В настоящее время нет специфического лечения синдрома Шегрена, поэтому прописывают симптоматическую и поддерживающую терапию:
Для устранения сухости глаз назначаются медикаменты, которые содержат в своем составе гипромеллозу, которая защищает и увлажняет роговицу. Это такие препараты, как Дефислез, Гипромелоза-П, Искусственная слеза.Они противопоказаны при индивидуальной непереносимости их состава, в этом случае они могут стать причиной аллергии. Капли Дефислез и Гипромелоза-П запрещены женщинам в положении и кормящим грудью. Препарат Искусственная слеза можно использовать этим категориям пациенток с осторожностью. Лечение медикаментами, содержащими гипромеллозу может вызвать ощущения слипания век, временный дискомфорт после их закапывания. Их нельзя использовать в комплексе с глазными каплями, в составе которых есть соли металлов. После инстилляции препаратов, содержащих гипромеллозу окружающие предметы могут казаться размытыми, поэтому перед тем как сесть за руль или начать работу с потенциально опасными механизмами нужно выждать в течение четверти часа.
Возможно понадобиться ношение мягких контактных линз.
Для купирования воспаления слезных желез прописывают циклоспорин.
Для устранения сухости ротовой полости назначают медикаменты, который стимулирует отток слюны, к примеру, пилокарпин. Пищу рекомендуется запивать водой.
При синдроме Шегрена большая вероятность развития кариеса, поэтому надо тщательно ухаживать за зубами.
При появлении мышечно-скелетных симптомов используют нестероидные противовоспалительные средства.
Чтобы нормализовать слюноотделение делают новокаиновые блокады, прописывают кальцийсодержащие медикаменты.
Для купирования воспаления околоушных желез применяют аппликации с Димексидом, назначают антибиотикотерапию, противогрибковые средства.
Если наблюдается поражение слизистой ротовой полости, то чтобы ускорить заживление поврежденных тканей используют аппликации с маслом шиповника или облепихи. Их можно обрабатывать мазью Солкосерил, Метилурацил.
Для улучшения пищеварения при недостаточности поджелудочной железы назначают ферментные препараты.
При секреторной недостаточной желудка прописывают заместительное лечение соляной кислоты, пепсином.
Для устранения сухости слизистой носовой полости используют препараты на основе морской воды, такие как Аквамарис, Аквалор.
При тяжелых осложнениях прописывают кортикостероиды, иммунодепрессанты, иммуноглобулины, такие как метотрексат, преднизолон, хлорбутин, циклофосфан.
При развитии язвенно-некротического ангиита, гломерулонефрита, воспалительного полиневропатия, цереброваскулярной болезни проводят экстракорпоральную гемокоррекцию: гемосорбцию, плазмофорез, каскадную плазмофильтрацию.
Прогноз и осложнения
Синдром Шегрена может поражать жизненно важные органы. Аутоиммунная патология может постепенно прогрессировать или наоборот переходить в стадию длительной ремиссии.
У одних пациентов признаки болезни выражены слабо, их могут беспокоить только сухость глаз и слизистой полости рта, у других больных развиваются тяжелые осложнения, в том числе:
- ухудшение зрения;
- дискомфорт в глазах;
- частные инфекции полости рта;
- отек околоушной слюнной железы;
- синуситы, трахеиты, бронхопневмония;
- проблемы с жеванием и глотанием;
- артралгия;
- слабость;
- патологии почек, в том числе гломерулонефрит, почечная недостаточность;
- проблемы с кровообращением головного и спинного мозга;
- неходжкинская и другие виды лимфомы.
У детей, рожденных от женщин больных в период вынашивания плода синдромом Шегрена большая вероятность неонатальной красной волчанки с врожденной блокадой сердца.
Если терапия синдрома Шегрена начата своевременно, то прогноз благоприятным.
Общие сведения
Этот синдром первым описал в подробностях в 1933 году офтальмолог Шегрен из Швеции. Позже, в 1965 году, из общего синдрома была выделена отдельная болезнь Шегрена.
Читайте также:


