Синдром шегрена ларссона у новорожденного
Медицинский сайт для студентов, интернов и практикующих врачей педиатров из России, Украины! Шпаргалки, статьи, лекции по педиатрии, конспекты, книги по медицине!
- Главная
- О сайте
- Читателю
Синдром Шегрена–Ларссона. Ихтиозоподобная эритродермия
-
Вы студент медик? Интерн? Детский врач? Добавьте наш сайт в социальные сети!
Распространенность синдрома Шегрена–Ларссона: встречается редко; характерна зональность распространенности; большинство зарегистрированных случаев возникновения данного синдрома встречается на севере и востоке Швеции.
Этиопатогенез синдрома Шегрена–Ларссона.
Синдром Шегрена–Ларссона носит семейный и наследственный характер, передается рецессивно-аутосомным образом. Единокровие родителей играет важную роль в появлении и передаче аномалии этого синдрома. Достоверного патогенеза заболевания нет.
Симптоматология (клиника) синдрома Шегрена–Ларссона.
- Врожденный ихтиоз. Сразу же после рождения, у ребенка устанавливается красная окраска кожных покровов. В течение нескольких дней, они становятся утолщенными, блестящими, покрытыми множеством трещин (сначала тонких, потом более выраженных). Довольно скоро устанавливается типичный вид ихтиоза кожи, покровы становятся гиперкератозными, с зонами лихенификации (в особенности, вокруг больших суставов). Позже, красная окраска покровов исчезает, но их ихтиозоподобный вид остается окончательным.
- Олигофрения. Психическое запоздание, явное после первого года жизни — различной интенсивности, отмечается от слабоумия до идиотизма.
- Спастическая диплегия (форма ДЦП), проявляющаяся в форме спастических парезов или параличей, локализованных, в особенности, на нижних конечностях (напоминая болезнь Литтля).
Непостоянно сочетаюгциеся аномалии:
- дегенерация макулы, с понижением зрения;
- дегенерация мозжечковых путей;
- дистрофия черепа, изменения формы черепа, волосы на голове редкие и ломкие;
- аномалии скелета: врожденная кривая нога, genu valgum, кифосколиоз.
Диагностика синдрома Шегрена–Ларссона.
Дифференциальный диагноз с:
- ДЦП;
- Синдром Руда;
- Синдром Грейтера;
Течение и прогноз синдрома Шегрена–Ларссона — неблагоприятные, ввиду прогрессивного характера клинических признаков. Олигофрения и спастическая диплегия (паралич, поражающий обе половины тела) являются нарушениями, препятствующими в большой мере нормальной жизни этих больных.
Лечение синдрома Шегрена–Ларссона.
Этиологического лечения не существует. Избежание единокровия родителей является полезной профилактической мерой, способной уменьшить число случаев синдрома Шегрена–Ларссона у потомства.
Синдром Шегрена–Ларссона. Ихтиозоподобная эритродермия
-
Вы студент медик? Интерн? Детский врач? Добавьте наш сайт в социальные сети!
Запись "Синдром Шегрена–Ларссона. Ихтиозоподобная эритродермия" опубликована в рубрике Неврология, СИНДРОМЫ в Вторник, Март 5th, 2013 в 4:06 пп. К записи добавлены такие Метки: ихтиоз, олигофрения, парез, синдром, тетрапарез
Синдром Шегрена–Ларссона лечению не поддается. Толковые врачи, даже рекомендуют воздерживаться от рождения детей тем людям, которым поставлен такой диагноз.
Для выявления данной патологии на этапе планирования детей у нас в стране созданы медико-генетические центры.
Для рефератов. Из большого медицинского словаря
Шегрена-ларссона Синдром
(К. G. Т. Sjogren, род. в 1896 г., шведский невропатолог и психиатр; Т. Larsson, совр. шведский психиатр) наследственная болезнь, характеризующаяся олигофренией легкой и средней степени в сочетании со спастической походкой, врожденным ихтиозом, дегенерацией сетчатки, карликовым или гигантским ростом, гипоплазией половых органов и анемией; наследуется по рецессивному типу.
Синдром Шёгрена-Ларссона – это чрезвычайно редкое заболевание, вызванное генными мутациями, носит наследственный характер. Патология получила название по именам исследователей, которые в середине ХХ века описали её проявления, особенности течения и указали на возможные причины развития. Для синдрома характерна территориальная ограниченность – большинство пациентов, имеющих признаки недуга, проживает в скандинавских странах, чаще на Северо-Востоке Швеции.
- Общие сведения о синдроме Шегрена-Ларссона
- Причины возникновения патологии
- Диагностика и лечение
Общие сведения о синдроме Шегрена-Ларссона
Заподозрить, что новорожденный ребенок имеет генные мутации, характерные для синдрома Шегрена-Ларссона, помогает яркий, видимый симптом – ихтиоз. При его развитии кожные покровы приобретают особые свойства. В первые дни после рождения кожа имеет красноватый оттенок, характерный для развития эритемы. Он приобретается за счет расширения капилляров и увеличенного кровяного притока к тканям.
В течение некоторого времени кожа малыша видоизменяется. Она становится сухой, сильно шелушится. Если дотронуться до тела ребенка, ощущается грубый покров. Затем на теле образуются заметные чешуйки, которые приобретают особый цвет (от серого до желтоватого). Медицинская литература позволяет оценить такой признак синдрома Шегрена-Ларссона по фото (представлено ниже).
У больных ихтиоз может наблюдаться на всей поверхности тела и лица, но во многих случаях распространяется в определённых его участках, поражая спину, живот, ягодицы, конечности, шею. Тяжесть ихтиоза не усугубляется со временем, у некоторых больных в течение жизни признаки этого заболевания, наоборот, смягчаются. Кожные патологии не влияют на процесс потоотделения и работу сальных желез, волосы и ногти больных остаются здоровыми.

Другим признаком, указывающим на наличие такого симптомокомплекса у ребенка, является выявление признаков олигофрении. Симптомы этого состояния становятся явными к концу первого года жизни. Олигофрения развивается в различной степени – от незначительного слабоумия до идиотизма.
Ребенок испытывает трудности в речевом общении, иногда вместо слов малыш произносит несвязные, нечленораздельные звуки или мычит. Отягощает картину болезни нарушение неврологического характера – склонность к припадкам.
У больных имеются признаки одной из форм ДЦП – спастической диплегии. Её основными проявлениями называют параличи (чаще нижних конечностей) или снижение силы ног, характерное для спастических парезов. Имеется вероятность деформации стопы, нарушения функций коленных суставов. Двигательная активность детей затруднена или способность самостоятельно передвигаться полностью отсутствует.
Причины возникновения патологии
Специалисты, проводившие исследования заболевания, до настоящего времени точно не установили предпосылки его развития. Синдром Шегрена-Ларссона относится к патологиям, развивающимся из-за мутации генов. Болезнь классифицируют как семейную. Ген от родителей к ребенку передается рецессивно-аутосомным путем. Такой вид наследования предполагает, что у обоих родителей имеется одинаковый набор генов-мутантов.
Если малыш получит две копии измененного гена, синдром точно будет у него развиваться, если только одну, он станет носителем измененного гена, как и его родители. Дети с признаками описываемого синдрома часто появляются в семьях, где сочетаются браком близкие родственники.
Диагностика и лечение
Характерные клинические проявления являются основанием для постановки диагноза. Специалисты оценивают семейный анамнез, проводят дифференциальную диагностику. Этот метод позволяет исключить другие заболевания или синдромы, имеющие сходные симптомы:
- синдром Руда (он сочетает признаки олигофрении, эпилепсии и ихтиоза);
- детские церебральные параличи, развивающиеся совместно с ихтиозоподобным изменением кожи.
Больному назначается лечение для смягчения симптомов. Методов терапии, позволяющих вылечить пациента или способствовать появлению у него положительной динамики, не существует. Семьям, где появился малыш с синдромом Шёгрена-Ларссона, в дальнейшем не рекомендуют заводить детей, так как имеется большая вероятность появления наследников с аналогичной генной аномалией.
Содержание:

Синдром Шегрена-Ларссона – аутоиммунное заболевание, которое поражает соединительную ткань. Также заболевание затрагивает слюнные и слезные железы. Носит хроническое прогрессирующее течение и не лечится.
Название патология получила по имени глазного врача, который впервые описал этот синдром. Чаще всего пациентами становятся женщины перед менопаузой, хотя в некоторых странах патологией в одинаковом количестве страдают и женщины, и мужчины.
Синдром может существовать сам по себе, то есть быть первичным. А может развиться на фоне другого заболевания, чаще всего ревматического, так как эти болезни также носят аутоиммунный характер. Среди таких болезней — ревматоидный артрит, системная красная волчанка, склеродермия, и другие.
Как проявляется
Второй признак – ксеростомия, то есть сухость рта. У пациентов фиксируется значительное уменьшение количества слюны, могут развиваться такие хронические заболевания, как паротит, стоматит, кариес. Жалобы на сухость во рту, появление трещинок в уголках рта, затруднения в речи. На самых поздних стадиях наступает нарушение глотания.
Кроме этих проявлений, могут быть другие и симптомы. Среди них особенно сильно выражены:
- Выраженная сухость кожи.
- Образование корок в носу, сухость носовой полости, частые отиты.
- Зуд и боль во влагалище.
- Частые трахеобронхиты.
- Атрофический гастрит.
- Дискинезия желчевыводящих путей.
- Панкреатит.
- Синдром Рейно.
- Полинейропатия.
- Неврит лицевого нерва.
- Неврит тройничного нерва.
Часто отмечается упадок сил, боль в мышцах и суставах. Если эта патология развивается на фоне других аутоимунных болезней, то симптомы синдрома Шегрена-Ларссона будут переплетаться и с ними, вызывая сложности с диагностикой.
Диагностика
Диагностика затруднена многообразием симптомов. Однако есть ряд анализов, которые позволяют точно поставить диагноз — ANA-профиль и проба Ширмера. При этом оценка проводится на основании результатов анализа слёз. Проба проста – полоску специальной бумаги закладывают за нижнее веко, после чего измеряют, какое количество бумаги было намочено слезами. Тест длится 5 минут. если слезами смочено не более 5 мм, тогда диагноз может быть подтверждён.
Также проводится тест на количество слюны. В течение определённого количества времени пациент собирает слюну в пробирку. Если собралось менее 1,5 мл, тогда диагноз также считается положительным.
Выявить сухость глаза можно при помощи осмотра глаза щелевой лампой. При биопсии губы отмечается инфильтрация слюнных желёз. Может быть проведено УЗИ слюнных желёз.
Лечение
На сегодняшний день нет ни одного действенного лечения этого состояния. Восстановить функцию желёз невозможно, как невозможно вылечить и другие аутоиммунные заболевания, причина которых пока так и остаётся невыясненной.
Пациенту после постановки диагноза оказывается симптоматическая и поддерживающая терапия.
Для лечения сухого глаза используют искусственные слёзы. Дополнительно применяется циклоспорин, который помогает справиться с воспалением на фоне сухости слизистой оболочки.
Для борьбы с сухим ртом рекомендуется использовать пилокорпин, пищу следует запивать водой, а при сильной сухости орошать полость рта глицерином. Из-за высокого риска развития кариеса требуется тщательный уход за зубами.
Кортикостероиды назначаются только в самых тяжёлых случаях и только при развитии осложнений.
Прогноз
Заболевание может быстро прогрессировать, или после прогресса оказаться в периоде ремиссии. Однако прогноз всегда неблагоприятный. Иногда симптомы могут быть выражены слабо, а у части пациентов они проявляются очень сильно, с многочисленными осложнениями. Это серьёзно ухудшает качество жизни человека.
У некоторых может наблюдаться поражение почек, что приводит к гломерулонефриту, а затем к почечному ацидозу. Также большой риск диагностирования неходжкинской лимфомы, причём развивается это осложнение у 5% всех пациентов с этим диагнозом.
Если во время заболевания женщина забеременеет, то есть большой шанс того, что ребёнок родится уже с красной волчанкой и блокадой сердца.
Болезнь Шегрена относится к аутоиммунным отклонениям соединительной ткани. Как и при любом аутоиммунном заболевании достоверно не известны причины данной патологии.
В любом случае у всех пациентов проявляется характерная клиническая картина, связи с которой болезнь получила второе название “сухой синдром”.
Современная медицина в состоянии излечить патологическое отклонение. Лечение должно быть оперативным во избежание тяжёлых последствий аутоиммунного заболевания, вызванного высыханием слизистых оболочек тела.
Причины
В столь раннем возрасте такой синдром может появиться только в случае внутриутробных генетических мутаций или в следствие наследственности. У груднчиков данный синдром встречается крайне редко, однако протекает очень тяжело и чреват серьёзными осложнениями. Это связано с уязвимостью иммунитета младенца и несформированностью желез внешней секреции.
Точные причины возникновения патологической агрессии иммунитета против собственных же клеток до сих пор не известны. Специалисты склоняются к тому, что вызвать такое аутоиммунное нарушение могут следующие факторы:
- генетические отклонения,
- наследственная предрасположенность,
- реакция на ротовирусную или иную инфекцию.
Механизм развития синдрома Шегрена заключается в том, что включается защитный механизм и начинается лимфоплазматическая инфильтрация протоков желез внешней секреции, что приводит к высыханию и обезвоживанию слизистых оболочек глаз и рта, далее других органов.
Симптомы
Синдром Шегрена у новорожденных протекает в острой форме. Развитие хронической формы не возможно, поскольку столь длительное течение болезни может летально завершиться. По этой причине родители младенцев должны быть очень внимательны к состоянию и поведению крохи. При обнаружении одного или нескольких признаков из списка важно немедленно обратиться к неонатологу или педиатру:
- светобоязнь,
- частое моргание,
- покраснение век и глазного яблока,
- сужение глазных щелей,
- регулярное появление вязкого секрета во внутренних уголках глаз,
- воспаление роговицы глаза,
- сухость ротовой полости и губ,
- заеды, трещины на губках,
- стоматит,
- постоянное “висение” на груди мамы,
- отказ от груди,
- капризы и плач без видимых на то причин,
- развитие полиартрита и сопутствующей симптоматики.
Во многих случаях синдром Шегрена сопровождается красной волчанкой, ревматоидным артритом и болезнью Хасимото. Проявления этих аутоиммунных заболеваний также находят своё отражение во внешнем виде и поведении новорожденных.
Для постановки точного диагноза и обнаружения сопутствующих системных отклонений маленькому пациенту проводят различные исследования:
- общий и биохимический анализ крови,
- иммунологические реакции,
- исследование ДНК-клеток,
- тест Ширмера,
- маркировка роговицы и конъюнктивы для выявления очагов воспаления и дистрофии,
- рентген с контрастом с использованием специальной защиты,
- биопсия и УЗИ желез внешней секреции,
- магнитно-резонансная томография слюнных и слёзных желез,
- ЭХО-кардиограмма,
- гастроскопия,
- рентгенография грудной клетки с использованием защиты.
Осложнения
Заболевание в столь раннем возрасте опасно для жизни. Риск представляет не сам синдром, а его симптомы и вторичные патологии, среди которых следует выделить:
- повышенную чувствительность слизистых оболочек к инфекциям,
- развитие язвенных болезней,
- аллергия,
- астма,
- конъюнктивит хронический,
- синусит, пневмония и другие воспаления дыхательных путей,
- почечная недостаточность,
- нарушение кровообращения спинного и головного мозга.
Лечение может вызвать сильное ослабление иммунитета.
Лечение
Лечение синдрома Шегрена поддаётся лечению. При этом симптоматика заболевания может исчезнуть достаточно быстро, однако для полного излечения необходимо пройти полный курс терапии. В младенческом возрасте болезнь развивается стремительно, поэтому важно своевременно выявить синдром и начать устранение его симптомов и лечение самой болезни.
Для получения результата родителям маленького пациента следует:
- выполнять все назначения лечащего врача,
- отказаться от самолечения и использования бабушкиных рецептов,
- продолжить лечебный курс вне зависимости от наличия или отсутствия болезненных симптомов,
- регулярно проветривать помещение,
- ограничить посещение общественных мест,
- при прогулках на улице надевать маску на малыша,
- регулярно проводить влажную уборку дома,
- поддерживать постоянную температуру и влажность воздуха (22С, около 70%),
- оградить младенца от контактрования с аллергенами и другими раздражителями,
- как можно дольше сохранять грудное вскармливание.
Курс лечения будет зависеть от формы болезни и от появившихся в результате неё отклонений. Терапия может включать в себя один или несколько методов лечения.
- гормонотерапия в сочетании с приёмом цитостатических иммуноподавляющих препаратов,
- фармакотерапия в сочетании с гемокоррекцией (фильтрация и переливание плазмы, гемосорбация),
- промывание глаз и других слизистых оболочек антисептическими растворами,
- орошение поражённых слизистых специальными растворами,
- приём антибиотиков и антимикотиков,
- витаминотерапия,
- препараты с содержанием кальция,
- смягчающие аппликации,
- заместительная терапия соляной кислотой,
- ферментотерапия.
Профилактика
Синдром Шегрена является аутоиммунным отклонением, его природа до сих пор не изучена, по этой причине нет возможности разработать специальные меры по предупреждению болезни.
Для снижения риска развития синдрома у новорожденных следует:
- в период беременности вести здоровый образ жизни,
- своевременно лечить все заболевания будущей мамы,
- отказаться от бесконтрольного приёма лекарств в период гестации,
- создать благоприятную эмоциональную атмосферу для будущей мамы на период всей беременности,
- укреплять детский иммунитет,
- своевременно лечить все вирусные и простудные заболевания грудничка,
- не заниматься самолечением,
- устранить воздействие негативных факторов (проветривать квартиру, поддерживать оптимальный микроклимат помещения, избегать контактов с аллергенами),
- сразу после рождения провести полный медицинский осмотр крохи,
- согласиться на лечение в случае выявления аутоиммунных патологий.
Содержание статьи:
Синдром Шегрена — аутоиммунная патология соединительной ткани, при которой появляется сухость в глазах и во рту и появляются симптомы поражения экзокринных желез. В патологический процесс вовлекаются слезные, слюнные, потовые, сальные и пищеварительные железы.
Первый раз синдром был описан в конце XIX века окулистом из Швеции Хенриком Шегреном, в честь которого нарушение получило свое название. Доктор изучал больного, которого беспокоили сухость в глазах и во рту, суставные боли. Чаще всего синдром Шегрена диагностируют у женщин в период климакса.
Заболевание разделяют на два вида: первичный, когда он развивается сам по себе; вторичный, когда синдром Шегрена появляется через несколько лет после начала других патологий соединительной ткани, в том числе ревматоидного артрита, болезни Либмана-Сакса, первичного билиарного цирроза, системной склеродермии.
В международной классификации болезней МКБ–10 синдром Шегрена имеет код M35.0.
Формы и стадии заболевания
Выделяют следующие формы синдрома Шегрена:
- 1. Хроническая. Такая форма отличается медленным течением. У пациента отсутствует яркая симптоматика,поражаются в основном экзокринные железы, нарушается их функция.
- 2. Подострая. Синдром Шегрена возникает неожиданно и сопровождается симптомами воспаления, повышением температуры, поражаются не только железы, но и внутренние органы.
По степени выраженности признаков выделяют раннюю, выраженную и позднюю стадию синдрома Шегрена.
Различают следующие степени активности патологии: - 3. При высокой степени активности синдрома Шегрена у человека появляются признаки воспаления конъюнктивиты, роговицы и десен, паротита, увеличения лимфоузлов,печени и селезенке.
- 4. При умеренном течение патологии наблюдается частичное разрушение железистой ткани.
- 5. При минимальной активности синдрома Шегрена в патологический процесс вовлекаются слюнные железы, что становится причиной нарушения их функции и появления ксеростомии. Также может начаться гастрит и кератоконъюнктивит.
Патогенез
Патогенез синдрома Шегрена до конца неизвестен. Выяснено только что при данном заболевании активируется иммунитет, нарушается регуляция В-клеток в крови. Из-за синдрома Шегрена воспаляются и разрушаются железы внешней секреции, нарушается их функция. Происходит замещение железистой ткани на соединительную, уменьшается количество слезной жидкости, слюны, пересыхает поверхность глаза, во рту и в носу.
По мере прогрессирования патологии лимфоидные инфильтраты появляются не только в экзокринных железах, но и во внутренних органах, мышечной ткани, суставах, в результате возникает соответствующая симптоматика.
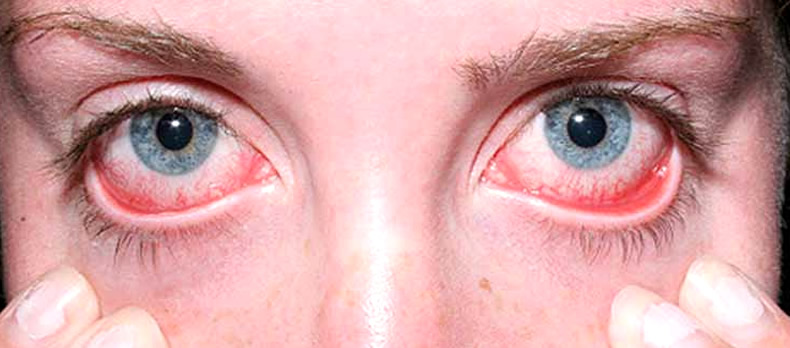
Причины синдрома Шегрена
Причины синдрома Шегрена до сих пор неизвестны. Факторы-провокаторы могут быть следующими:
- гормональный дисбаланс;
- передозировка медикаментами, различные интоксикации;
- перегрев или переохлаждение организма;
- инфекции, вызванные вирусами, бактериями, грибками, микоплазмами, простейшими;
- хронический стресс, депрессия;
- генетическая предрасположенность;
- повышение иммунологической реактивности.
Симптомы синдрома Шегрена
При развитии синдрома Шегрена могут появиться следующие симптомы:
1. Ксерофтальмия или сухой глаз. Пациента беспокоит жжение, дискомфорт в глазах, фотофобия, резь появляется если смотреть на светящиеся вещи. При прогрессировании синдрома Шегрена ухудшается зрение. Острая боль в глазах усиливается при работе за компьютером. Пациента мучает жажда.Веки чешутся и краснеют. В уголках глаз собирается белый секрет. Можно заменить покраснение конъюнктивы, появление на ней точечных инфильтратов.Глазная щель сужается. Сильная сухость роговицы становится причиной ее помутнения и появления на ней изъязвлений. Неприятные симптомы облегчаются, если пациент лежит с закрытыми глазами.
2. Ксеростомия или сухость в ротовой полости. Она появляется из-за уменьшения слюноотделения. Человека могут беспокоит хейлит, трудности с глотанием и при разговоре, осиплость голоса. По краям губ можно заметить шелушение и язвочки. Из-за сухости языка пациент не может глотать слюну. Из-за синдрома Шенгена повреждается эмаль, появляются кариозные полости,зубы расшатываются и теряются.
4. Сухость слизистой носоглотки и образование на ней корки. У пациента нередко бывают кровотечения из носа, развивается хронический насморк, воспаления ушей и околоносовых пазух. Со временем пропадает голос,ухудшается обоняние и вкусовые ощущения. Из-за воспаления ушей человека беспокоит боль, развивается тугоухость со стороны поражения.
5. Сухость кожных покровов. Она появляется из-за уменьшения количество пота или отсутствия потоотделения. Кожные покровы начинивают зудеть и шелушиться, на них появляются язвочки. На ногах и животе можно заменить гиперпигментацию и мелкие кровоизлияния.
6. Поражение ЖКТ. Могут появиться симптомы воспаления поджелудочной железы, цирроза печени, гипотонической дискинезии желчевыводящих протоков,атрофического гастрита. Пациента беспокоит отрыжка, изжога, горечь в ротовой полости, боли в желудке и в районе печени, тошнота и рвота. Из-за болей при приеме пищи человек отказывается от еды.
Кроме этого, из-за патологии появляются поражения внутренних органов, которые могут наблюдаться не только при синдроме Шегрена:
- злокачественные опухоли кожи и желудка;
- лимфома;
- ангиит;
- дисфункция почек;
- расстройство церебрального кровообращения;
- уменьшения количества тромбоцитов, лейкоцитов, эритроцитов;
- гайморит, трахеит, бронхопневмония.
Диагностика синдрома Шегрена
1. Клинический анализ крови, в котором будет обнаружено снижение количества лейкоцитов и гемоглобина, ускорение СОЭ.
2. Биохимия крови позволяет обнаружить повышенный уровень гамма-глобулина, общего фибрина, серогликоидов, сиаловых кислот. С помощью анализа удается выявить криоглобулина.
3. Иммунологические реакции позволяют обнаружить повышенное содержание иммуноглобулинов lgMи lgG, В-клеток и уменьшение числа Т-клеток.
4. Осмотр глаз лампой Гринчелы-Синчелы или как ее называют щелевой. Она позволяет обнаружить сухость поверхности глаз.
5. Проба Ширмера помогает оценить количество вырабатывающихся слез. Суть ее в следующем полоску фильтровальной бумаги закладывают за нижнее веко и оставляют на 5 минут. По прошествии этого времени измеряют длину полоски, смоченную слезой, если она меньше 5 мм, то возможно у человека синдром Шегрена. Но уменьшение слезоотделения может быть и при других патологиях, также количество слез становится меньше с возрастом.
6. С помощью специальных красителей удается обнаружить эрозии роговицы и конъюнктивы глаз, увидеть дистрофические очаги эпителия.
7. ANA-профиль, который позволяет выявить аутоиммунные состояния. Обнаруживают SSA/Ro and SSB/La. SSA/Ro часто может быть не только при синдроме Шегрена, но и других патологиях. SSB/La является более специфичным маркером.
8. Сиалометрия, которая может проводится 2 способами. Если при стимуляции витамином С за 5 минут выделяется от 2,5 до 6 мл слюны, то это считается нормой. Пациент может собирать слюну в пробирку без стимуляции аскорбиновой кислотой в течение 15 минут. Если по прошествии этого времени ее выделится меньше 1,5 мл, то говорят о наличии синдрома Шегрена.
9. Сиалография — это рентгеноконтрастное исследование. Контрастное вещество вводят в проток околоушной слюнной железы и выполняют рентгенографию этого участка. У пациентов с синдром Шегрена проток местами будет расширен и разрушен.
10. Биопсия губы позволяет выявить инфильтрацию слюнных желез лимфоцитами.
11. УЗИ слюнных железы помогает обнаружить камни в их протоках, выявить гипоэхогенные участки.
12. Магнитно-резонансная томография слезных и слюнных желез.
Чтобы выявить осложнения со стороны других органов назначают:
- рентген легких;
- эзофагогастродуоденоскопия;
- УЗИ сердца.
Лечение синдрома Шегрена
В настоящее время нет специфического лечения синдрома Шегрена, поэтому прописывают симптоматическую и поддерживающую терапию:
1. Для устранения сухости глаз назначаются медикаменты, которые содержат в своем составе гипромеллозу, которая защищает и увлажняет роговицу. Это такие препараты, как Дефислез, Гипромелоза-П, Искусственная слеза.Они противопоказаны при индивидуальной непереносимости их состава, в этом случае они могут стать причиной аллергии. Капли Дефислез и Гипромелоза-П запрещены женщинам в положении и кормящим грудью. Препарат Искусственная слеза можно использовать этим категориям пациенток с осторожностью. Лечение медикаментами, содержащими гипромеллозу может вызвать ощущения слипания век, временный дискомфорт после их закапывания. Их нельзя использовать в комплексе с глазными каплями, в составе которых есть соли металлов. После инстилляции препаратов, содержащих гипромеллозу окружающие предметы могут казаться размытыми, поэтому перед тем как сесть за руль или начать работу с потенциально опасными механизмами нужно выждать в течение четверти часа.
2. Возможно понадобиться ношение мягких контактных линз.
3. Для купирования воспаления слезных желез прописывают циклоспорин.
4. Для устранения сухости ротовой полости назначают медикаменты, который стимулирует отток слюны, к примеру, пилокарпин. Пищу рекомендуется запивать водой.
5. При синдроме Шегрена большая вероятность развития кариеса, поэтому надо тщательно ухаживать за зубами.
6. При появлении мышечно-скелетных симптомов используют нестероидные противовоспалительные средства.
7. Чтобы нормализовать слюноотделение делают новокаиновые блокады, прописывают кальцийсодержащие медикаменты.
8. Для купирования воспаления околоушных желез применяют аппликации с Димексидом, назначают антибиотикотерапию, противогрибковые средства.
9. Если наблюдается поражение слизистой ротовой полости, то чтобы ускорить заживление поврежденных тканей используют аппликации с маслом шиповника или облепихи. Их можно обрабатывать мазью Солкосерил, Метилурацил.
10. Для улучшения пищеварения при недостаточности поджелудочной железы назначают ферментные препараты.
11. При секреторной недостаточной желудка прописывают заместительное лечение соляной кислоты, пепсином.
12. Для устранения сухости слизистой носовой полости используют препараты на основе морской воды, такие как Аквамарис, Аквалор.
13. При тяжелых осложнениях прописывают кортикостероиды, иммунодепрессанты, иммуноглобулины, такие как метотрексат, преднизолон, хлорбутин, циклофосфан.
При развитии язвенно-некротического ангиита, гломерулонефрита, воспалительного полиневропатия, цереброваскулярной болезни проводят экстракорпоральную гемокоррекцию: гемосорбцию, плазмофорез, каскадную плазмофильтрацию.
Прогноз и осложнения
Синдром Шегрена может поражать жизненно важные органы. Аутоиммунная патология может постепенно прогрессировать или наоборот переходить в стадию длительной ремиссии.
У одних пациентов признаки болезни выражены слабо, их могут беспокоить только сухость глаз и слизистой полости рта, у других больных развиваются тяжелые осложнения, в том числе:
- ухудшение зрения;
- дискомфорт в глазах;
- частные инфекции полости рта;
- отек околоушной слюнной железы;
- синуситы, трахеиты, бронхопневмония;
- проблемы с жеванием и глотанием;
- артралгия;
- слабость;
- патологии почек, в том числе гломерулонефрит, почечная недостаточность;
- проблемы с кровообращением головного и спинного мозга;
- неходжкинская и другие виды лимфомы.
У детей, рожденных от женщин больных в период вынашивания плода синдромом Шегрена большая вероятность неонатальной красной волчанки с врожденной блокадой сердца.
Если терапия синдрома Шегрена начата своевременно, то прогноз благоприятным.
Читайте также:


