Сильные стреляющие боли в суставах
Характерные особенности артралгии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Блуждающая боль в суставах и мышцах возникает из-за раздражения чувствительных нервных окончаний или их сдавливания. Исключение — гиалиновые хрящи сочленений, в которых нет нервных волокон. Причиной раздражения нейрорецепторов становится расстройство кровообращения или спазм поперечнополосатых мышц, расположенных в любой части тела. Артралгия диагностируется у пациентов, жалующихся на периодически возникающие боли при отсутствии объективных признаков воспалительного или дегенеративно-дистрофического поражения суставов и мышц. В этом случае она считается самостоятельной патологией.

По каким характерным клиническим проявлениям можно отличить артралгию от болей, возникающих при переутомлении:
- боль локализована в суставе, не иррадиирует в другие, рядом расположенные части тела;
- боли несимметричны, возникают только в одном сочленении;
- характер болей, появляющихся периодически в одном суставе, непостоянный: ноющий, режущий, острый;
- боль не тревожит человека в одно и то же время суток — она может появиться как в утренние, так и вечерние часы;
- болевой синдром сохраняется в течение длительного времени, обычно дольше 3 месяцев.
Иногда на прием к вертебрологу, ревматологу, ортопеду родители приводят маленьких детей, постоянно жалующихся на блуждающие боли. В большинстве случаев всей семье требуется консультация психолога. Дети, страдающие от недостатка родительского внимания, придумывают себе болезни, копируя поведение кого-либо из взрослых.
Артралгия не сопровождается ведущими симптомами суставных патологий — болями, усиливающимися при ходьбе, утренней припухлостью суставов и скованностью движений.

Настораживающим фактором становится их сочетание с признаками общей интоксикации организма (лихорадочное состояние), высыпаниями, снижением веса при сохранности или отсутствии аппетита. Такая комбинация клинических проявлений может указывать на аутоиммунные суставные заболевания, развитие остеоартрозов, сформировавшуюся раковую опухоль. Между возникновением первых блуждающих болей и диагностированием тяжелой патологии проходит от одного года до нескольких лет.
Часто появление блуждающих болей — грозный симптом начальной стадии деструктивно-дегенеративных изменений в хрящевых тканях. Через несколько лет у человека диагностируется остеоартроз, или дистрофическая патология суставов. На ее конечной стадии больной утрачивает работоспособность и становится инвалидом. Блуждающие боли предшествуют и развитию других суставных патологий. Стоит насторожиться, если артралгия возникла после воздействия на организм таких провоцирующих развитие многих заболеваний факторов:
- острых или хронических респираторных, кишечных, венерических инфекций;
- травмирования — переломов, вывихов, подвывихов, разрывов мышц, повреждений связочно-сухожильного аппарата;
- чрезмерных нагрузок во время спортивных тренировок или профессиональной деятельности;
- курсового приема гормональных препаратов, антибиотиков, цитостатиков;
- частых стрессов, депрессий;
- патологий, связанных с нарушением обмена веществ;
- дисплазии соединительнотканных структур, или гипермобильности суставов (нарушения образования коллагена).
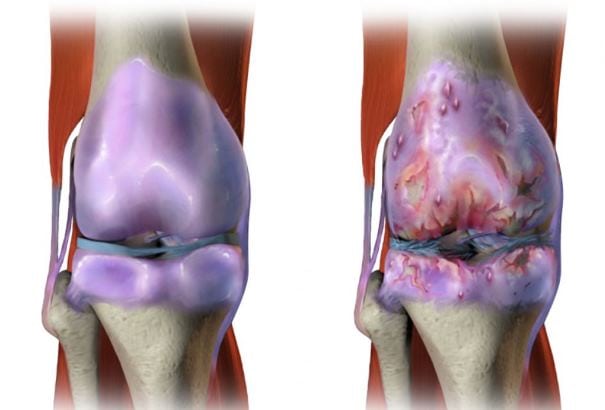
При появлении блуждающих болей срочно требуется диагностика пациентам, наследственно предрасположенным к развитию тяжелых хронических суставных или мышечных патологий.
Артралгия на начальной стадии остеопороза или подагры не сопровождается другими симптомами. Они возникают постепенно, в течение нескольких лет. В утренние часы суставы опухают, ощущается скованность движений. Часто обнаруживается и мигрирующий (блуждающий) артрит. Он протекает на фоне вялотекущего воспалительного процесса, приводящего к разрушению гиалинового хряща. При его обострении или развитии синовита появляются симптомы общей интоксикации организма — высокой температуры, желудочно-кишечных расстройств, слабости, сонливости, быстрой утомляемости.
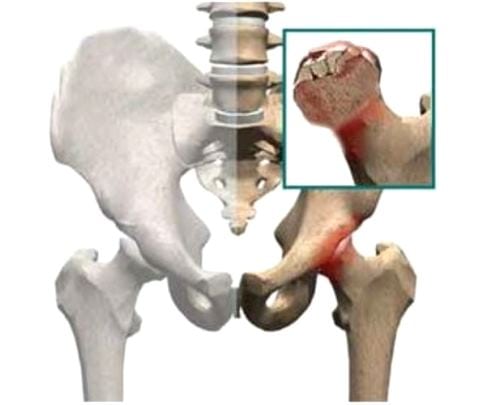
Ревматоидный артрит — аутоиммунная рецидивирующая патология, излечить которую полностью пока врачам не удается. Иногда она проявляется блуждающими болями, возникающими то в одном, то в другом сочленении. Ревматоидный артрит поражает сразу несколько суставов в опорно-двигательном аппарате. Ведущие симптомы тяжелой патологии:
- скованность движений;
- постепенная деформация сочленений. Сначала разрушаются самые крупные суставы, обычно коленные и тазобедренные, а затем боли возникают в локтях, плечах, ступнях.
Для блуждающего ревматоидного артрита характерна смена ремиссий и рецидивов. При его обострении человек страдает от острых болей, гипертермии, покраснения, отечности кожи над поврежденным суставом. На стадии ремиссии интенсивность блуждающих болей ослабевает, а иногда они отсутствуют вовсе. Заболевание трудно поддается лечению и очень часто становится причиной инвалидизации. Трудность терапии заключается в его полиэтиологичности. Причины развития блуждающего артрита до конца не установлены.
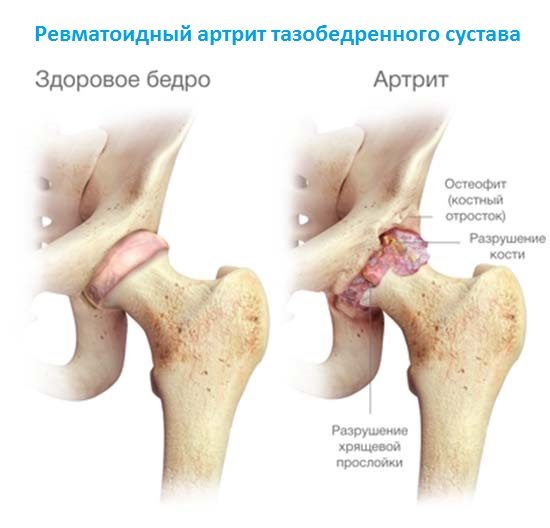
Выяснено, что спровоцировать возникновение заболевание могут стрептококки группы А — возбудители инфекции острого тонзиллита. Выделяемые ими продукты жизнедеятельности токсичны. При ослабленном иммунитете или предрасположенности организма вероятность развития этой формы артрита значительно повышается.
Фибромиалгия
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
В основе ее патогенеза лежит постоянное возбуждение чувствительных нервных окончаний задних рогов спинного мозга. Причины фибромиалгии:
- периферический болевой синдром. В результате травмирования, сдавливания нервов или их воспаления постоянно генерируются болевые импульсы;
- инфекции. Воспаление и раздражение нервных окончаний часто сопровождают инфекционный мононуклеоз, герпес любого типа, боррелиоз;
- стресс. К появлению фибромиалгии приводит длительное нахождение человека в состоянии стресса. К развитию хронического синдрома предрасположены люди, остро переживающие рядовой стресс;
- травмирование. Если боль при вывихах, переломах, разрывах связок становится причиной стресса и тяжелых переживаний, то риск развития фибромиалгии значительно повышается;
- изменения гормонального фона. Причиной блуждающих болей часто становятся нарушения работы щитовидной железы;
- вакцинация или курсовой прием фармпрепаратов. Под воздействием этих факторов могут нарушаться нейромедиаторные процессы, формирующие восприятие болей.

Частые стрессы негативно отражаются на состоянии иммунитета. При его снижении организм начинают атаковать вирусы и болезнетворные бактерии, в том числе из условно-патогенного биоценоза. Для их уничтожения в системный кровоток постоянно выбрасывается огромное количество продуцируемых иммунной системой антител. На определенном этапе происходит сбой — иммуноглобулины атакуют собственные клетки организма, из которых состоят мышцы, связки, сухожилия. Возникают кратковременные блуждающие боли — ведущий симптом фибромиалгии.
При проведении ряда лабораторных исследований было установлено, что от фибромиалгий часто страдают люди с низким уровнем серотонина — гормона радости. Этим объясняется выявление у них депрессивных состояний, а иногда и неврологических нарушений. Важная часть лечения — устранение дефицита нейромедиатора.
Лечение
Если в процессе диагностирования не было установлено патологических причин блуждающих болей в суставах, то лечение направлено только на их устранение. Препаратами первого выбора становятся нестероидные противовоспалительные препараты (НПВП), с такими активными ингредиентами:
- нимесулидом;
- кетопрофеном;
- кеторолаком;
- мелоксикамом;
- диклофенаком;
- ибупрофеном.
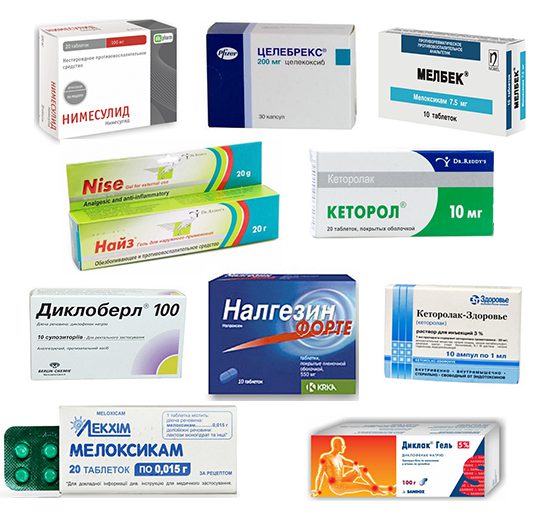
Препараты не предназначены для длительного курсового применения. Для них характерно выраженное системное побочное проявление — поражение слизистой оболочки желудка. Минимизировать изъязвление помогает комбинирование НПВП с ингибиторами протонной помпы (Омепразол, Рабепразол, Эзомепразол), понижающими секрецию соляной кислоты. При слабых, редко возникающих блуждающих болях целесообразно использование НПВП в виде лекарственных форм для локального нанесения на суставы — это гели Фастум и Вольтарен, мази Индометацин и Ибупрофен.
| Препараты для устранения блуждающих болей | Наименования лекарственных средств |
| Артралгия | Нестероидные противовоспалительные средства (Найз, Ортофен, Кеторол, Нурофен, Целекоксиб), хондропротекторы (Структум, Дона, Терафлекс, Глюкозамин, Хондроитин), мази с НПВП (Артрозилен, Диклак, Финалгель, Фастум, Вольтарен, Долгит) |
| Фибромиалгия | Инфузии с Лидокаином, центральные анальгетики (Трамадол), нестероидные противовоспалительные средства, антиконвульсанты с прегабалином, антидепрессанты (Венлафаксин, Дулоксетин, Амитриптилин) |
Лечением болевого синдрома, сопровождающего остеоартрозы, ревматоидные и реактивные артриты занимается ревматолог. Помимо препаратов с анальгезирующим действием, в терапии применяются глюкокортикостероиды, миорелаксанты, средства для улучшения кровообращения в суставах. Пациентам рекомендован прием хондропротекторов, замедляющих прогрессирование патологий. А важной частью лечения фибромиалгий становится стабилизация психологического состояния пациента. В чем заключается терапия:
- консультации у психотерапевта и (или) психолога;
- применение антидепрессантов (Венлафаксина, Дулоксетина, Амитриптилина). Препараты улучшают настроение, нормализуют сон, устраняют психоэмоциональную нестабильность;
- прием антиконвульсантов (Прегабалин). Снижается болевая симптоматика, улучшается настроение. Недостатки — быстрое болезненное привыкание, синдром отмены.

Для усиления терапевтического действия фармакологических препаратов пациентам рекомендованы физиотерапевтические процедуры, массаж, аппликации с парафином, озокеритом. В лечении фибромиалгий применяются акупунктура, гипнотерапия. Обязательно назначаются занятия лечебной гимнастикой или физкультурой. Регулярные тренировки способствуют улучшению кровообращения, повышению тонуса организма.
Блуждающие боли могут указывать на поражение суставов воспалительной или дегенеративно-дистрофической патологией. Ревматологи рекомендуют сразу обращаться за медицинской помощью. Своевременно проведенное лечение позволит избежать прогрессирования заболевания и появления тяжелых осложнений.
Из этой статьи вы узнаете: причины появления сильной, острой, резкой боли в колене, при каких травмах и заболеваниях может появиться такой симптом. Необходимая диагностика, первая помощь. Какие методы лечения применяют, как избавиться от сильной боли.

Автор статьи: Стоянова Виктория , врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Резкая, сильная и острая боль в колене – ярко выраженный симптом. Однако причины его возникновения могут быть совершенно разными:
- Травмы колена: перелом, разрыв связок и мениска, вывих.
- Обострения хронических заболеваний: ревматоидный артрит, артроз.
- Острые воспаления: гнойный артрит, синовит (воспаление синовиальной оболочки сустава), остеомиелит (воспаление кости, костного мозга) и другие патологии.


Нажмите на фото для увеличения
Резкая боль отличается от ноющей, регулярной.
Постоянная гнетущая боль – чаще всего признак хронического заболевания коленного сустава (артроза). Эту патологию сложно вылечить, болезнь часто обостряется. Симптом свидетельствует о вялотекущем воспалении и постепенном дегенеративном перерождении тканей сустава (замена здоровых клеток рубцами, соединительной тканью).
Острая резкая боль в 95 % свидетельствует об острых изменениях, воспалении, повреждениях. Это своего рода сигнальный флажок, которым организм пытается привлечь внимание к проблеме. Какие могут быть патологии: травмы, гнойный артрит, кисты или опухоли колена, обострение артроза. От большинства таких патологий легче избавиться. Однако без своевременного лечения острые процессы:
- быстро становятся хроническими;
- часто рецидивируют (повторяются);
- могут стать причиной тугоподвижности и разрушения сустава (артроза).
Большая часть состояний, при которых возникает острая, резкая боль в колене, очень опасны, поэтому следует немедленно обратиться к врачу.
В 70 % случаев от сильной боли в колене удается успешно избавиться. Изредка беспокоящий симптом проходит самостоятельно.
Методы и результат лечения, а также выбор специалиста зависят от причины симптома:
- при свежих травмах за помощью обращаются к врачу-травматологу;
- при обострении хронического артроза и доброкачественном перерождении тканей – к ортопеду;
- при ревматоидном артрите – к ревматологу.
Причины острой боли в колене
Причины появления острой резкой, сильной боли в колене очень разнообразные. Условно их можно поделить на 2 большие группы:
- Травмы.
- Болезни.
Почему появляется резкая, острая и сильная боль после травм коленного сустава? Повреждению предшествуют давление, удар, ушиб, падение, резкий поворот или вращение голени.
Эти механические воздействия превышают прочность и эластичность тканей. Под влиянием приложенной силы они разрываются, разрушаются. Одновременно повреждаются нервные окончания, которые обеспечивают связь тканей сустава с центральной нервной системой, и возникает сигнал о травме – боль.
-
Перелом костей коленного сустава возникает при нарушениях целостности костной ткани. Кроме острой боли, при переломе можно услышать характерный треск костей и других тканей (связок, сухожилий).
Быстро возникает объемный отек, кровоизлияние в ткани и полость (гемартроз), изменяются очертания коленного сустава (при смещении отломков костей), наступить на ногу невозможно.


Нажмите на фото для увеличения
Сопровождается повреждениями других мягких тканей, изменением очертаний колена, при сильном смещении наступать на ногу невозможно.

Посттравматическая боль в колене не связана с болезнью. Большему риску осложнений травмы и ее переходу в патологию подвержены люди, имеющие:
- хронические патологии суставов;
- травмы в истории болезни;
- возрастные изменения прочности и эластичности тканей.
Механизм появления резкой боли на фоне различных заболеваний имеет нюансы, но его можно уложить в упрощенную схему:
- Ткани коленного сустава воспаляются под влиянием различных факторов – нагрузок, лекарственных препаратов, повторных травм, инфицирования открытой раны.
- Воспаление запускает многочисленные химические реакции – выброс специальных медиаторов воспаления (простагландины), ферментов.
- Из-за происходящих изменений – нарушения кровоснабжения, проницаемости сосудистых стенок, скопления жидкости в области повреждения – развивается кислородное голодание тканей, мышечный спазм, накапливаются токсичные продукты распада клеток.
- Эти вещества в комплексе сильно раздражают и повреждают нервные окончания. В момент, когда их количество становится критическим, центральная нервная система получает сигнал об остром процессе и трансформирует его в острую, резкую боль в колене.
Какие патологии могут стать причиной такой боли?
- Артроз. Внутрисуставной хрящ утрачивает эластичность и прочность, разрыхляется, что со временем приводит к уплотнению, разрушению и деформации костей сустава. Для обострения артроза характерно появление отека, красноты, местной температуры, тугоподвижности колена.
![]()
Нажмите на фото для увеличения - Артрит. Симптом появляется на фоне острого воспаления тканей сустава, которое может быть вызвано отложением солей (подагра), инфекцией, системным заболеванием (ревматизм). Сопровождается покраснением, отеком, увеличением местной температуры, ограничением подвижности сустава.
- Острые бурсит, синовит. Резкая боль возникает при воспалении внутренних синовиальных оболочек капсулы (бурсите) и околосуставных сумок (синовите). Характерный признак – большое количество жидкости в полости или сумке сустава, которую продуцируют раздраженные синовиальные клетки. Сильная боль в колене может появиться в результате сдавления нервных окончаний и сосудов накопившейся жидкостью.

Острые лигаментит, тендинит. Причину возникновения резкой боли при лигаментите (воспалении связок) и тендините (воспалении сухожилий) связывают с нарушением их свободного скольжения, трением об окружающие ткани (сухожильные влагалища), сужением каналов, в которых они проходят. Патологии протекают с нарушением подвижности колена, могут стать причиной развития контрактуры (неправильное сращение тканей), фиксации ноги в определенном положении (согнутом).

Хондроматоз (появление узелков хрящевой ткани в синовиальной оболочке), хондропатия (нарушение питания и омертвение суставного хряща), остеохондрит (отслоение суставного хряща). При этих патологиях нарушается эластичность оболочки сустава, происходит отслоение кусочков суставного хряща в полость. Во время движений отломки и суставная оболочка попадают между поверхностями сустава и блокируют их (двигать ногой невозможно). Одновременно отслоившиеся и ущемленные ткани отмирают, распадаются, вызывают развитие острого воспаления, появление отека.


Внешний вид колена при остеомелите
Причиной сильной боли в колене может стать неврит седалищного нерва (воспаление нерва).
Характерные симптомы, возможные осложнения боли
Острая боль в колене – не патология, а один из основных симптомов, который сигнализирует о серьезных нарушениях и повреждениях тканей колена.
Независимо от причин, человек с болевым синдромом обычно бережет ногу, чтобы не спровоцировать дополнительную травму или приступ. Он не способен или не желает двигаться, опираться на конечность, сгибать и разгибать ее.
Самые характерные признаки причин острой боли перечислены в разделе выше. В 90 % случаев общими признаками травм и острых состояний являются:
- отечность;
- припухлость, изменение очертаний колена;
- нарушение объема движений, скованность до полной неподвижности;
- изменение цвета кожного покрова (появление кровоподтека, красноты, бледности);
- повышение местной температуры (кожа горячая на ощупь).
Любой острый процесс может стать причиной всевозможных осложнений:
- Артроза – постепенного разрушения сустава.
- Артрита – воспаления сустава.
- Контрактуры – фиксации в определенном положении из-за неправильного сращения воспаленных тканей.
- Неподвижности колена – из-за окостенения тканей.
- Разболтанности сустава – при разрыве связок, сухожилий.
- Гнойного расплавления тканей – при инфекционном процессе.
При гнойном расплавлении окружающих тканей и попадании инфекции в кровеносное русло может возникнуть общее воспаление организма (сепсис). Он в большинстве случаев заканчивается летальным исходом.
Диагностика
Предварительный диагноз можно установить в ходе опроса и осмотра пациента, по внешнему виду колена, характеру болей и другим сопутствующим признакам.
Диагностика по характеру болей:
Разрыв менисков, связок и сухожилий
Внезапная пульсирующая боль постепенно стихает в покое и возобновляется при сгибании, поворотах голени
Острая боль сразу после травмы, при попытках наступить на ногу и надавить на область поражения
Сильная, не стихающая боль, изменение контуров сустава – смещенные части выпирают, выступают над поверхностью
Резкая тупая боль на фоне постоянных, ноющих болей, хруста и скованности в суставе после нагрузки и по утрам
Остеохондрит (болезнь Кенига) – возникает при ущемлении отломков хрящевой ткани между суставными поверхностями
Острая, резкая, жгучая боль одновременно в нескольких суставах (например, в обеих коленных)
Острое гнойное воспаление
Пульсирующая дергающая боль
Диагноз подтверждают после проведения:
- диагностических тестов – позволяют уточнить характер повреждений и причину боли;
- инструментальных исследований (рентгенографии, МРТ, УЗИ, КТ, артроскопии, пункции);
- лабораторных исследований (анализов крови на ревматоидный фактор, С-реактивный белок, анализ жидкости, извлеченной из сустава, на патогенных возбудителей и др.).

МРТ коленного сустава
Первая помощь при травмах
Первую помощь пострадавшему нужно оказать, если колено болит из-за травмы.
Уложите пострадавшего горизонтально
Двигаться, наступать на ногу
Подложите под голень и колено небольшой валик (чтобы уменьшить отек)
Растирать, прогревать и массажировать сустав
Приложите к колену лед (на 20 минут 5–7 раз в течение первых суток после травмы)
Вправлять выступающие части колена (при вывихе) или отломки костей (при открытом переломе)
Наложите шину (приложите снаружи и сбоку к ноге длинную палку или зонт, примотайте бинтами на 20 см выше и ниже колена) или фиксирующую повязку
Разгибать, выпрямлять колено, если оно зафиксировалось в определенном положении
При нестерпимой боли пострадавшему можно дать обезболивающий препарат (Кетанов)
Методы лечения
От сильной, резкой, острой боли в коленном суставе удается избавиться в 70 % случаев. После лечения боль проходит полностью и без последствий. Либо она притупляется, становится хронической и беспокоит пациента в моменты обострений, при нагрузках, активных движениях.
Терапия зависит от конкретной причины возникновения симптома:
- Назначают обезболивающие, противовоспалительные препараты.
- Делают пункцию – извлекают жидкость из сустава и окружающих сумок.
- Восстанавливают целостность поврежденных тканей – совмещают отломки костей, зачищают отслоившиеся суставные поверхности, сшивают связки, мениски, сухожилия.
Ноге обеспечивают неподвижность (накладывают гипс, лонгет) на весь период заживления.

Пункция коленного сустава
- Сначала назначают противовоспалительные, обезболивающие препараты и средства, подавляющие активность иммунного ответа – при ревматоидных заболеваниях.
- Затем назначают длительным курсом хондропротекторы, которые приостанавливают разрушение хрящей.
Во время лечения нагрузку на сустав максимально уменьшают.
- Суставную сумку очищают от гноя и расплавленных тканей, промывают антисептиками.
- Назначают курс антибиотиков, противовоспалительных и обезболивающих средств.

- Делают пункцию (извлекают жидкость).
- Полость промывают антисептиками.
- Накладывают тугую, давящую повязку, уменьшают нагрузку на сустав.
Продолжительность лечения зависит от формы заболевания и степени повреждения тканей. Обязательный этап лечения любых суставных патологий – курс лечебной физкультуры в восстановительный период.

Как облегчить сильную боль в колене
Как избавиться от резкой, сильной боли в колене с помощью домашних и народных средств? В 95 % случаев такой симптом – признак острого процесса, поэтому при появлении боли нужно сразу обращаться к врачу.
Народными средствами и препаратами из домашней аптечки в этот момент лучше не пользоваться. Иногда даже прием анальгетиков может работать против организма – боль притупляется, но причина не исчезает.
Патология или травма могут осложниться до хронического процесса, от которого гораздо труднее избавиться.
Если же причина боли в суставе установлена, заболевание находится в стадии ремиссии (протекает со слабо выраженными симптомами), тогда при артрите, артрозе, радикулите, ревматизме некоторыми народными средствами можно:
- предотвратить обострение болезни;
- ослабить острую, сильную боль в колене;
- избавиться от остаточных признаков патологии.
Рецепты народных средств от боли в суставах:
- Мазь с сабельником. Возьмите 5 ст. л. спиртовой настойки сабельника, по 1 ч. л. камфарного спирта, настойки острого красного перца, меда и 50 мл гусиного жира. Жир растопите, вмешайте в него все ингредиенты. После остывания нанесите на колено. Повторите процедуру 2–3 раза в день. Продолжительность лечения – до 4 недель. После 10-дневного перерыва его можно повторить.


Однако все методы домашнего лечения коленного сустава лучше предварительно согласовать с лечащим врачом.
Прогноз на выздоровление
Сильная, резкая боль в колене – признак серьезного повреждения, травмы, обострившегося заболевания. В большинстве случаев от такого симптома удается избавиться, устранив причину с помощью консервативного или хирургического лечения.
Методы, сроки лечения и реабилитации зависят от причины болей в колене. На восстановление после разрыва связок или вывиха может уйти от 4 недель до 2 месяцев, после перелома – до 6 месяцев.
Острые асептические бурситы, синовиты успешно излечиваются за 2–4 недели. От артроза и ревматоидного артрита вылечиться полностью невозможно. Процесс удается только приостановить – профилактикой, приемом лекарств, упражнениями ЛФК.
Читайте также:



