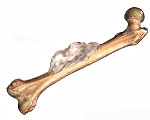
Шишка на головке малоберцовой кости
Опухоль кости – это группа новообразований (как доброкачественных, так и злокачественных), которые образуются из костной или хрящевой ткани. К данной категории принято относить первичные опухоли, однако, некоторые ученые дают данное определение и вторичным процессам, развивающимся в костной ткани при метастазировании злокачественных образований, которые происходят в иных органах.
Эпидемиология и причины возникновения костной опухоли
Злокачественные (раковые) новообразования на кости составляют всего 1% от всех зафиксированных случаев заболевания. В большинстве случаев им подвержены люди молодого и среднего возраста. Наиболее частыми зонами поражения становятся нижние конечности (в 2 раза чаще, нежели верхние).

Среди дополнительных причин также могут быть названы: полученные ранее высокие дозы ионизирующего облучения и проведенные операции по пересадке костного мозга.
Лечением доброкачественных образований занимаются травматологи, онкологи и ортопеды, лечением злокачественных – исключительным образом онкологи.
Симптоматика заболевания
К первым симптомам принято относить следующие:
- Болевые ощущения. Первичные симптомы заболевания незначительны, поэтому их можно принять за привычную для многих боль, например, при остеохондрозе или иных болезнях суставов и позвоночника. Боль локализуется достаточно глубоко, носит систематический характер и возникает не только при физической нагрузке, но и в состоянии покоя. По мере увеличения новообразования в размерах, болевые ощущения становятся постоянными.
- Появление и развитие хромоты не исключается в случае появления новообразования на нижней конечности.
- В месте локализации боли возможно появление припухлости, которая может определяться пальпацией и визуально.
- Среди общих признаков также принято называть: общее ухудшение самочувствия, резкое снижение веса, постоянная слабость и быстрая утомляемость.

Классификация
Даже несмотря на то, что опухоль кости имеет столь невысокое процентное соотношение в общей статистике, классификация данного заболевания достаточно обширна, и существует более 30 видов данного новообразования. Первоначально все их можно подразделить на три основные группы:
- Доброкачественное — это новообразование, которое не подвержено раковому преобразованию и характеризуется более благоприятным прогнозированием в целом.
- Злокачественная — опухоль, отличающаяся агрессивным ростом. В данном случае существует постоянная угроза метастазирования в другие органы, возникающая из-за бесконечного процесса деления пораженных клеток.
- Промежуточный вид – новообразование, которое по своей структуре схоже с доброкачественным видом, но при присутствии благоприятных для перерождения условий, способно перерасти в злокачественный.
- Остеосаркома – самое распространенное злокачественное новообразование, занимающее примерно 60% от иных видов опухолей. Ему подвержены люди в возрасте от 20 – до 30 лет. Область поражения: коленные суставы и трубчатые кости ног, тазовые кости. Данный вид отличается четко выраженной симптоматикой уже на начальном этапе появления. Немногим чаще остеосаркоме подвержены молодые мужчины.
- Хондросаркома – новообразование, которому обычно подвержены представители сильного пола в возрастной категории от 40 – до 50 лет. Немного реже хондросаркома встречается у маленьких детей. Места локализации: плечевой пояс, ребра, тазовые кости.
- Юкстакортикальная хондросаркома – редкий вид ракового образования, составляющий всего 2% от общего числа хондросарком. Место поражения – метафизарая часть бедренной кости.
- Саркома Юинга – новообразование, локализующееся в костномозговом содержимом трубчатых костей. Группа риска — дети (преимущественным образом мальчики), но при этом не исключается вероятность появления и развития в старшем возрасте.
- Ангиосаркома – заболевание, характерное как для мужчин, таки для женщин, достигших возраста 40-50 лет. Область локализации – конечности (преимущественно нижние).
- Фибросаркома – достаточно редко встречающийся вид новообразования. Обнаруживается лишь в 1-4 % от всех случаев злокачественного поражения. Область локализации: коленный сустав, конечностей, возможно поражение челюсти. Появляется у мужчин и женщин в возрастном промежутке от 20 – до 40 лет.
- Миелома.
- Мезенхимома и другие.






- Остеома – опухоль, выявляющаяся максимально часто в юношеском возрасте и у подростков. Зона поражения: кости черепа, плечевого пояса и бедер. Возможна самая опасная локализация новообразования на внутренней пластинке костей черепа. Остеома бывает двух типов: гиперпластическая (новообразование, появляющееся из костной ткани) и гетеропластическая (из соединительной ткани).
- Остеохондрома – опухоль, развивающаяся в хрящевой зоне длинных трубчатых костей. В 30 % выявляется в области колена, однако, возможно появление в головке малоберцовой кости, в позвоночнике, в костях таза и в проксимальной части плечевой кости.
- Хондрома – новообразование, развивающееся главным образом из хрящевой ткани. Возможная зона поражения: кости верхних и нижних конечностей (стопы, кисти), трубчатые кости и ребра. В 5-8% всех случаев существует угроза превращения в злокачественное образование.
- Хондробластома.
- Липома и т.д.
Принципиальное отличие злокачественных образований от доброкачественных — ускоренные темпы роста первых. Для них характерно первоначальное наличие неподвижного, уплотненного, но зачастую безболезненного образования, агрессивно увеличивающегося в размерах.

Диагностика заболевания
Кроме осмотра, сбора анамнеза и проведения общеизвестных процедур по исследованию крови, диагностика заболевания предполагает проведение следующих исследований:
- Клиническое обследование;
- Цитологическое исследование;
- Применение методов медицинской визуализации (рентгеновские исследования, магниторезонансная и позитронно-эмиссионная томография, радиоизотопное изучение).
- Для образования характерны значительные размеры;
- Отмечаются процессы прорастания новообразования в мягкие ткани;
- Разрушение клеток костной ткани.
- Новообразование имеет четко очерченные границы и отличается небольшими размерами;
- Нет прорастания в прилежащие мягкие ткани;
- Вокруг опухоли присутствует толстый ободок склероза.
Этап развития опухоли, ее распространенность и анатомические взаимодействия с тканями, прилежащими к ней, помогают определить дополнительные обследования: МРТ, ангиография, КТ, сканирование с пораженной костью.
Только в случае применения полного комплекса обследования существует возможность точного определения типа новообразования, его параметров, стадии развития и точного места расположения пораженного участка костной ткани.

Для онкологии костной ткани, как и для иных видов раковых опухолей, характерны четыре этапа развития.
- Новообразование находится в пределах кости и не дает метастазы в близлежащие структуры. Опухоль не представляет особой опасности для пациента, так как легко поддается современным методам лечения вплоть до полного выздоровления. Основная опасность в том, что выявить онкологию на этом этапе достаточно сложно в связи с отсутствием ярко выраженной симптоматики. Единственная возможность обнаружения – систематическое наблюдение и проведение регулярных обследований.
- Вторая стадия характеризуется наличием злокачественного образования в костной ткани, но отмечается склонность к метастазированию. На прилежащих мягких тканях уже обнаруживаются одиночные пораженные клетки.
- Многочисленные образования появляются на разных участках кости. Апитичные клетки присутствуют в большем количестве на соседних мягких тканях и обнаруживаются в лимфоузлах.
- Для данного этапа характерно обнаружение злокачественного образования не только в кости. Пораженные клетки с током крови и лимфы попадают на соседние или отдаленные органы. Метастазы обнаруживаются повсеместно.
Лечение
Выбор метода лечения новообразований зависит от нескольких факторов:
- Этапа развития и качества новообразования;
- Физических характеристик опухоли и скорости ее роста;
- Общего физического состояния пациента (возраст, наличие иных заболеваний и т.д.).
Среди общепринятых способов лечения новообразования выделяют:
- Хирургическое вмешательство;
- Лучевая терапия;
- Криохирургия.
Системное медикаментозное лечение включает химиотерапию, гормональную терапию, биологическое лечение.
Щадящие хирургические операции назначаются, как правило, пациентам с доброкачественными новообразованиями. Операция по удалению опухоли может сопровождаться, при появлении необходимости, резекцией кости – удалению ее части. После этого проводится процедура костной пластики, при которой недостающая часть ткани заменяется трансплантатом.
Химия терапия предполагает применение противоопухолевых медикаментозных средств с целью уничтожения атипичных клеток. Данный метод не используется лишь при лечении хондросаркомы.
Лучевое лечение может быть дополнительным способом при хирургическом вмешательстве, допустимо в качестве основного для тех пациентов, которые отказываются делать резекцию, либо выявлены противопоказания к ее проведению.

Современной техникой, позволяющей заменить традиционную хирургию, является криохирургия.
Данный метод может быть использован в случаях лечения некоторых злокачественных образований, либо же в тех ситуациях, когда иные проведенные терапевтические методы оказались безуспешными.
С целью лечения злокачественных новообразований применяются аномально низкие температуры (до -198 ° С). Разрушительная сила мороза приводит к созданию внутри пораженного участка множества ледяных кристаллов, которые оказывают давление на внутриклеточную полость. В результате такое воздействие приводит не только к разрыву апитичных клеток, но и к прекращению их питания. В дальнейшем это становится главным препятствием к их росту и делению.
Прогнозы
Самый благоприятный прогноз ожидает пациента в случае обнаружения новообразования на первой стадии болезни. В 80% случаев адекватного лечения может быть обеспечена 5-летняя выживаемость заболевших. На следующей стадии процент успеха резко сокращается до 62. Лечение злокачественного образования, выявленного на двух последних стадиях, позволяют пациентам прожить 5 и более лет лишь в 30%.
Профилактика
Среди основных методов профилактики новообразований называют:
- Здоровый образ жизни;
- Регулярный прием поливитаминных комплексов;
- Квалифицированное наблюдение за патологиями и хроническими болезнями, в случае их обнаружения;
- Систематическое прохождение профилактических осмотров;
- Своевременное обращение за квалифицированной помощью к опытным медицинским специалистам;
- Наблюдение и профессиональное лечение потенциальных предраковых образований.

Природа появления опухоли костной ткани до сих пор до конца не изучена, поэтому пострадать от нее может каждый.
Оперативная тактика при опухолях головки малоберцовой кости различна в зависимости от величины опухоли и степени деструкции головки.
Приводим наши рекомендации.
I. При небольших опухолях, не разрушающих кортикальный слой головки малоберцовой кости по медиальной поверхности, т.е. в области соединения с наружным мыщелком большеберцовой кости, основной опасностью является повреждение малоберцового нерва. В связи с этим доступ осуществляют из разреза, проведенного по проекции малоберцового нерва до уровня шейки малоберцовой кости, затем по границе между латеральной и задней группами мышц. После рассечения фасции выделяют малоберцовый нерв, который после некоторой мобилизации в области шейки малоберцовой кости отодвигают вместе с мышцами кпереди, затем пересекают малоберцовую кость. Особая осторожность необходима при отделении мышц по медиальной поверхности малоберцовой кости и межкостной перегородке, так как несколько ниже шейки малоберцовой кости на переднюю поверхность выходит передняя берцовая артерия, которую легко повредить неосторожным движением. Отсекают сухожилие двуглавой мышцы и при небольших ротационных движениях головкой рассекают связочный аппарат сустава между головкой и большеберцовой костью.
II. При выходе опухоли за пределы головки малоберцовой кости, практически при полном ее разрушении, основной трудностью во время операции следует считать выделение опухоли без нарушения целости капсулы. Наиболее сложным моментом является рассечение связок, особенно прочных на задней поверхности малоберцовой кости в области межберцового сочленения. Если не рассечь связки, фиксирующие головку малоберцовой кости, то во время ротационных движений верхнего отдела малоберцовой кости капсула опухоли повреждается и абластичность операции нарушается. В этих случаях необходимо производить разрез по задней поверхности головки малоберцовой кости с таким расчетом, чтобы обеспечить доступ прямо к межберцовому сочленению, подойдя к задним связкам, и рассечь их. При хорошо осуществленной мобилизации малоберцового нерва по задней поверхности голени нетрудно произвести и все остальные моменты операции.
III. Опухоль головки малоберцовой кости, особенно больших размеров, достигает подколенного сосудисто-нервного пучка, отделение которого от опухоли является основным, наиболее важным и сложным моментом операции. В этих случаях разрез следует делать в подколенной впадине по медиальному краю опухоли, т.е. по средней линии подколенной области. Сначала выделяют большеберцовый и малоберцовый нервы, а затем отводят медиально сосудистый пучок, который часто непосредственно прилежит к опухоли. Поскольку для удаления большой опухоли приходится делать длинный разрез, остальные этапы выполняются легче. Малоберцовый нерв часто бывает распластан на поверхности опухоли, и в целях абластики его иногда иссекают вместе с опухолью.
С.Т.Зацепин и Г.В.Богданский отметили, что после удаления верхнего отдела малоберцовой кости появляются симптомы, свидетельствующие о нарушении функции наружнобоковой связки коленного сустава, поэтому рекомендуют подшивать сухожилие двуглавой мышцы бедра и наружную боковую связку коленного сустава лавсановым швом к остаткам связочного аппарата и к наружному мыщелку большеберцовой кости.
Доступ к задней поверхности проксимального отдела большеберцовой кости является более сложным, но он в значительной степени определяет успех оперативного вмешательства. Доступ осуществляют из продольного разреза, проведенного по средней линии подколенной области и верхней трети голени. Дальнейший подход зависит от величины и расположения опухоли, характера предлагаемого оперативного вмешательства и вида костной пластики. При небольшой опухоли — хондробластоме, которая, по нашим данным, часто располагается по задней поверхности большеберцовой кости у прикрепления задней крестообразной связки, подход может быть осуществлен совершенно бескровно путем раздвигания мышечных волокон сначала икроножной, а затем камбаловидной мышцы. Этот доступ применен нами более чем у 20 больных.
При наличии большой опухоли, когда необходимо осуществить широкий доступ, мы выделяем большеберцовый и малоберцовый нервы, затем переднюю и заднюю большеберцовые артерии, после чего отсекаем наружную или внутреннюю головку икроножной мышцы либо обе сразу. Затем постепенно отсекаем все мышечные волокна, прикрепляющиеся к задней поверхности малоберцовой и болынеберцовой костей так, чтобы на их задней поверхности оставались лишь берцовые артерии и вены. Следует указать, что передняя берцовая артерия препятствует смещению задней и тем самым резко ограничивает возможности операции, у некоторых больных ее следует пересекать.
С.Т.Зацепин
Костная патология взрослых
Опухоли костей – группа злокачественных и доброкачественных новообразований, возникающих из костной либо хрящевой ткани. Чаще в эту группу относят первичные опухоли, но ряд исследователей называет опухолями костей и вторичные процессы, которые развиваются в костях при метастазировании злокачественных новообразований, расположенных в других органах. Для уточнения диагноза используется рентгенография, КТ, МРТ, УЗИ, радионуклидные методы и биопсия тканей. Лечение доброкачественных и первичных злокачественных опухолей костей обычно оперативное. При метастазах чаще используются консервативные методики.
МКБ-10




- Доброкачественные опухоли костей
- Остеома
- Остеоид-остеома
- Остеобластома
- Остеохондрома
- Хондрома
- Злокачественные опухоли костей
- Остеогенная саркома
- Хондросаркома
- Саркома Юинга
- Цены на лечение
Общие сведения
Опухоли костей – злокачественное или доброкачественное перерождение костной либо хрящевой ткани. Первичные злокачественные новообразования костей встречаются редко и составляют около 0,2-1% от общего числа опухолей. Вторичные (метастатические) костные опухоли являются распространенным осложнением других злокачественных новообразований, например, рака легких или рака молочной железы. У детей чаще выявляются первичные опухоли костей, у взрослых – вторичные.
Доброкачественные опухоли костей обнаруживаются реже злокачественных. Большинство новообразований локализуется в области трубчатых костей (в 40-70% случаев). Нижние конечности поражаются вдвое чаще верхних. Проксимальная локализация считается прогностически неблагоприятным признаком – такие опухоли протекают более злокачественно и сопровождаются частыми рецидивами. Первый пик заболеваемости приходится на 10-40 лет (в этом периоде чаще развивается саркома Юинга и остеосаркома), второй – на возраст после 60 лет (чаще возникают фибросаркомы, ретикулосаркомы и хондросаркомы). Лечением доброкачественных опухолей костей занимаются ортопеды, травматологи и онкологи, злокачественных – только онкологи.


Доброкачественные опухоли костей
Одна из самых благоприятно текущих доброкачественных опухолей костей. Представляет собой нормальную губчатую или компактную кость с элементами перестройки. Чаще остеома выявляется в подростковом и юношеском возрасте. Растет очень медленно, может годами протекать бессимптомно. Обычно локализуется в костях черепа (компактная остеома), плечевых и бедренных костях (смешанные и губчатые остеомы). Единственная опасная локализация – на внутренней пластинке костей черепа, поскольку опухоль может сдавливать мозг, вызывая повышение внутричерепного давления, эпиприпадки, расстройства памяти и головные боли.
Представляет собой неподвижное, гладкое, плотное безболезненное образование. На рентгенограмме костей черепа компактная остеома отображается в виде овального или округлого плотного гомогенного образования с широким основанием, четкими границами и ровными контурами. На рентгенограммах трубчатых костей губчатые и смешанные остеомы выявляются, как образования, имеющие гомогенную структуру и четкие контуры. Лечение – удаление остеомы в сочетании с резекцией прилегающей пластинки. При бессимптомном течении возможно динамическое наблюдение.
Опухоль кости, состоящая из остеоида, а также незрелой костной ткани. Характерны малые размеры, хорошо заметная зона реактивного костеобразования и четкие границы. Чаще выявляется у молодых мужчин и локализуется в трубчатых костях нижних конечностей, реже – в области плечевых костей, таза, костей запястья и фаланг пальцев. Как правило, проявляется резкими болями, в отдельных случаях возможно бессимптомное течение. На рентгенограммах выявляется в виде овального или округлого дефекта с четкими контурами, окруженного зоной склерозированной ткани. Лечение – резекция вместе с очагом склероза. Прогноз благоприятный.

Опухоль кости, по строению похожая на остеоид-остеому, но отличающаяся от нее большими размерами. Обычно поражает позвоночник, бедренную, большеберцовую и тазовые кости. Проявляется выраженным болевым синдромом. В случае поверхностного расположения может выявляться атрофия, гиперемия и отек мягких тканей. Рентгенологически определяется овальный или округлый участок остеолиза с нечеткими контурами, окруженный зоной незначительного перифокального склероза. Лечение – резекция вместе со склерозированным участком, расположенным вокруг опухоли. При полном удалении прогноз благоприятный.
Другое название этой опухоли - "костно-хрящевой экзостоз", локализуется в зоне хряща длинных трубчатых костей. Состоит из костной основы, покрытой хрящевым покровом. В 30% случаев остеохондрома выявляется в области колена. Может развиваться в проксимальной части плечевой кости, головке малоберцовой кости, позвоночнике и костях таза. Из-за расположения вблизи сустава нередко становится причиной реактивного артрита, нарушения функции конечности. При проведении рентгенографии выявляется четко очерченная бугристая опухоль с негомогенной структурой на широкой ножке. Лечение – резекция, при образовании значительного дефекта – костная пластика. При множественных экзостозах ведется динамическое наблюдение, операция показана при быстром росте или сдавлении соседних анатомических образований. Прогноз благоприятный.

Доброкачественная опухоль кости, развивающаяся из хрящевой ткани. Может быть одиночной либо множественной. Локализуется хондрома в костях стопы и кисти, реже – в ребрах и трубчатых костях. Может располагаться в костномозговом канале (энхондрома) или по наружной поверхности костей (экхондрома). Озлокачествляется в 5-8% случаев. Обычно течет бессимптомно, возможны неинтенсивные боли. На рентгеновских снимках определяется округлый либо овальный очаг деструкции с четкими контурами. Отмечается неравномерное расширение кости, у детей возможна деформация и отставание роста сегмента конечности. Лечение хирургическое: резекция (при необходимости с эндопротезированием или костной пластикой), при поражении костей стопы и кисти иногда требуется ампутация пальцев. Прогноз благоприятный.
Злокачественные опухоли костей

Опухоль кости, возникающая из костной ткани, склонная к бурному течению, быстрому образованию метастазов. Развивается преимущественно в возрасте 10-30 лет, мужчины страдают вдвое чаще женщин. Обычно локализуется в метаэпифизах костей нижних конечностей, в 50% случаев поражает бедро, затем следуют большеберцовая, малоберцовая, плечевая, локтевая кости, кости плечевого пояса и таза. На начальных стадиях проявляется тупыми неясными болями. Затем метаэпифизарный конец кости утолщается, ткани становятся пастозными, образуется видимая венозная сеть, формируются контрактуры, боли усиливаются, становятся невыносимыми.
На рентгенограммах бедра, голени и других пораженных костей на начальных стадиях выявляется очаг остеопороза со смазанными контурами. В последующем образуется дефект костной ткани, определяется веретенообразное вздутие надкостницы и игольчатый периостит. Лечение – оперативное удаление опухоли. Раньше применяли ампутации и экзартикуляции, теперь чаще выполняют органосохраняющие операции на фоне пред- и послеоперационной химиотерапии. Дефект кости замещают аллопротезом, имплантатом из металла или пластика. Пятилетняя выживаемость – примерно 70% при локализованных опухолях.
Злокачественная опухоль кости, образующаяся из хрящевой ткани. Встречается редко, как правило – у пожилых мужчин. Обычно локализуется в ребрах, костях плечевого пояса, костях таза и проксимальных отделах костей нижних конечностей. В 10-15% образованию хондросаркомы предшествуют экхондромы, энхондромы, остеохондроматоз, солитарные остеохондромы, болезнь Педжета и болезнь Олье.
Проявляется интенсивными болями, затруднением движений в прилегающем суставе и отечностью мягких тканей. При расположении в позвонках развивается пояснично-крестцовый радикулит. Течение обычно медленное. На рентгенограммах обнаруживается очаг деструкции. Кортикальный слой разрушен, периостальные наложения выражены нерезко, имеют вид спикул или козырька. Для уточнения диагноза могут назначаться МРТ, КТ, остеосцинтиграфия, открытая и проникающая игольчатая биопсия. Лечение чаще комплексное – химиохирургическое или радиохирургическое.
Третья по распространенности злокачественная опухоль кости. Чаще поражает дистальные отделы длинных трубчатых костей нижних конечностей, реже выявляется в области костей плечевого пояса, ребер, таза и позвоночника. Описана в 1921 году Джеймсом Юингом. Обычно диагностируется у подростков, мальчики страдают в полтора раза чаще девочек. Является чрезвычайно агрессивной опухолью – еще на этапе постановки диагноза у половины больных обнаруживаются метастазы, выявляемые при помощи обычных методов исследования. Частота микрометастазирования еще выше.
На ранних стадиях проявляется неясными болями, усиливающимися по ночам и не стихающими в покое. В последующем болевой синдром становится интенсивным, нарушает сон, препятствует повседневной активности, вызывает ограничение движений. На поздних стадиях возможны патологические переломы. Характерны также общие симптомы: снижение аппетита, кахексия, повышение температуры, анемия. При осмотре выявляется расширение подкожных вен, пастозность мягких тканей, местная гипертермия и гиперемия.
Для уточнения диагноза может назначаться рентгенография, КТ, МРТ, позитронно-эмиссионная томография, ангиография, остеосцинтиграфия, УЗИ, трепанобиопсия, биопсия опухоли, молекулярно-генетическое и иммуногистохимическое исследования. На рентгеновских снимках определяется зона с участками деструкции и остеосклероза. Кортикальный слой нечеткий, расслоен и разволокнен. Выявляется игольчатый периостит и выраженный мягкотканный компонент с однородной структурой.
Лечение – многокомпонентная химиотерапия, лучевая терапия, при возможности осуществляется радикальное удаление опухоли (включая мягкотканный компонент), при этом в последние годы часто применяются органосохраняющие операции. При невозможности удалить новообразование полностью выполняется нерадикальное вмешательство. Все операции проводятся на фоне пред- и послеоперационной лучевой и химиотерапии. Пятилетняя выживаемость при саркоме Юинга – около 50%.
Остеома вообще, как и остеома берцовой кости относится к доброкачественным видам новообразований. Выглядит она длительное время медленно разрастающееся полушарие.
В течение многих лет этот опухолевый процесс может развиваться в организме без малейших внешних проявлений (при полном отсутствии симптомов).
В прошлые времена остеомой называли любую патологию костной ткани, появлялась ли она вследствие травматического воздействия, либо становилась результатом воспалительного процесса, либо была спровоцирована причинами невротического характера. Современная медицина, несмотря на трудности с постановкой этого диагноза, уже не причисляет к остеоме все возможные заболевания костей.
Возможные очаги локализации
Этот вид опухолевого новообразования может появиться:
- в лобных, гайморовых или клиновидных пазухах;
- на плоских костях черепа;
- на плечевых, больших берцовых и бедренных костях.
Кроме этого, болезнь может появиться и на костях позвоночника. Некоторые виды остеом способны поражать не только кости, но и другие ткани организма, к примеру, мозговую ткань, плевру, сердечную оболочку, диафрагму, а также области организма, в которых крепятся мышцы и сухожилия (например, область мыщелка).
Это новообразование расползается на костях скелета.
Если опухоль расположена над костной поверхностью, то ее называют экзостоз. Если же новообразование представляет собой закрытую опухоль, которая окружена спонгиозным веществом, то ее называют эндостоз.
Обычно остеома представляет собой единичную опухоль, но бывают случаи и множественных новообразований.
Остеома большеберцовой кости бывает различной как по виду, так и по структуре. По составу остеома может быть твердой, губчатой или комбинированной (мозговидной). В большинстве случаев новообразование имеет твердую форму (опухоль плотная, как слоновая кость) и не имеет в своей структуре клеток костного мозга.
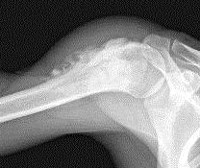
Рентгеновский снимок берцовой кости
Среди всех опухолей длинных трубчатых костей остеома большой берцовой кости стоит на втором месте по частоте возникновения (как на правой, так и на левой нижней конечности).
Первое место прочно удерживает остеома бедренной кости, на третьем месте – остеома плечевой кости. Так как это – доброкачественный вид опухоли, метастаз практически не бывает.
Остеома почти никогда не метастатирует в близлежащие ткани и органы.
Однако, в процессе роста этого новообразования оно может давить на соседние анатомические области организма. Это может спровоцировать нарушения их работы, такие, как ухудшение зрения и даже припадки (похожие на эпилептические).
Проявление внешних признаков и побочных эффектов напрямую связано с местоположением доброкачественного образования данного типа.
Пациенты мужского пола страдают от этого заболевания примерно в два раза чаще, чем женщины.
Есть вероятность появления болевых ощущений еще до того, как рентгенографическое исследование выявит какие-либо отклонения от нормы.
Причины появления
Исчерпывающего и однозначного ответа на вопрос о первопричинах возникновения остеом у современной медицины нет.
На данный момент специалисты одной из причин, способных вызвать возникновение этого заболевания, называют наследственность.
Примерно у половины всех пациентов с этим диагнозом родители также болели остеомами.
Особенно это характерно для случаев множественных экзостозов.
Также, среди возможных причин возникновения этого вида новообразований специалисты называют:
- травматические воздействия (особенно повторные);
- переохлаждение;
- сопутствующие болезни, например, сифилис, подагра или ревматизм.
Внешние признаки заболевания
На данный момент медицинская наука не располагает сведениями о том, что при данной костной патологии развивается опухолевый процесс в тканях. Начальная стадия заболевания в большинстве случаев протекает без каких-либо внешних признаков, но в дальнейшем в пораженной опухолью области появляются болевые ощущения, которые могут отдаваться в близлежащих суставах.
На первом этапе эти болевые ощущения не столь сильны, но с развитием опухолевого процесса постепенно усиливаются.
Другими внешними симптомами остеомы большой берцовой кости являются:
- усиление болевых ощущений в ночное время, которых купируются при помощи анальгетических препаратов;
- появление припухлостей мягких тканей;
- мышечная атрофия;
- дискомфорт и странные ощущения во время движения (возможна даже хромота);
- участившиеся переломы конечностей.
Остеоид-остеома в правой большой берцовой кости
Если новообразование развивается на кости, расположенной близко к поверхности кожного покрова, то припухлость проявляется в большей степени. Если остеома имеет локализацию в области сустава, то у больного развивается симпатический синовит. На фоне этого заболевания у многих больных начинаются нарушения в гормональной системе.
Рентгенологическое исследование показывает остеому как четко ограниченную область светлого цвета округлой формы.
Однако, при остеоме берцовой кости рентген на определенных стадиях развития процесса показывает новообразование как шаблон обычной кости или утолщение на ней.
Лечение
Лечение этого заболевания относится к компетенции специалиста – ортопеда или травматолога.
Самым эффективным и оптимальным методом лечения признается консервативная терапия в форме хирургического вмешательства. Врачи производят резекцию пораженного опухолью участка и одним блоком удаляюи как пораженную часть кости, так и зону остеосклероза, которая этот участок окружает.
Не следует забывать, что лечение путем оперативного вмешательства необходимо лишь в тех случаях, когда развитее новообразования вызвало нарушение функционирования соседних внутренних органов, а так же если опухоль вызывает постоянные сильные болевые ощущения, приводит к появлению ограниченности в движениях, вызывает нарушение статики конечностей и задерживает развитие и рост костей.
В некоторых случаях, когда опухоль достигает больших размеров, но не вызывает физического дискомфорта, хирургический метод лечения могут применить по показаниям косметического характера (для улучшения внешнего облика пациента). Однако к остеоме большой берцовой кости косметические показания не имеют отношения, так как, в основном, они касаются остеом лицевых костей.
В случаях, когда остеома не вызывает никаких физических неудобств у пациента и не сопровождается ярко выраженными внешними симптомами, если само новообразование не разрослось до сколь-нибудь значимого размера, то лечение обычно не назначают и ограничиваются регулярным динамическим наблюдением за больным.
Если операция по удалению остеомы берцовой кости проведена квалифицировано и опухоль удалена в полной мере, то рецидивы остеомы – достаточно редкое явление.
Для пациентов прогноз при этом заболевании обычно вполне благоприятен, поскольку такая опухоль, как остеома, характеризуется медленным ростом, никогда не перерастает в злокачественную форму и, в большинстве случаев, не проникает в ткани окружающих органов.
YouTube responded with an error: API key not valid. Please pass a valid API key.
Читайте также:


