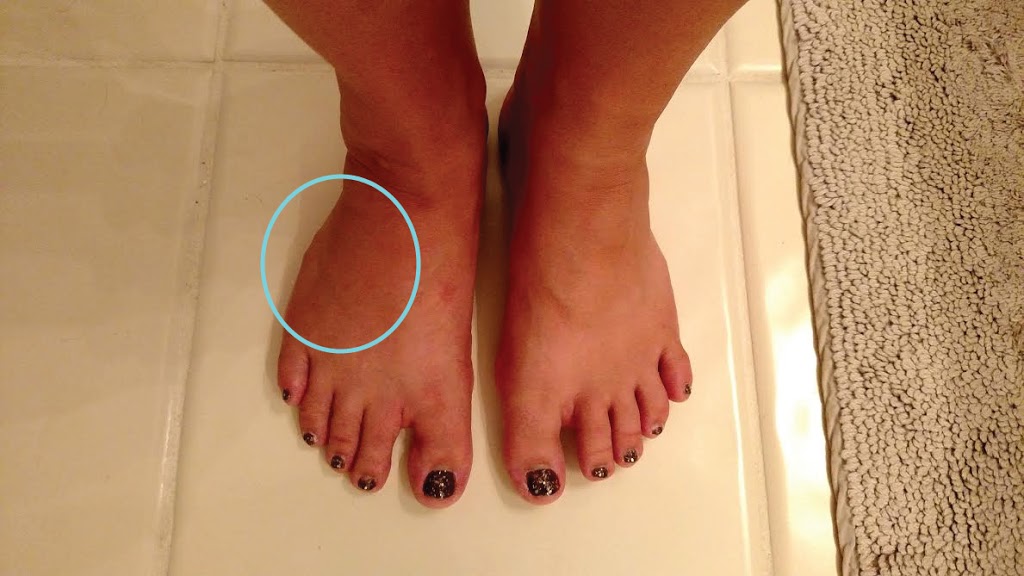
Шишка между клиновидной и плюсневой кости
Стопа имеет очень сложное строение, и, несмотря на ее сравнительно небольшую величину, патологии любого рода в этой зоне влекут нарушение функционирования всей нижней конечности. Плюсневые кости - не исключение.
Анатомия стопы
В состав нее входит 26 костей, и она подразделена на 3 части: предплюсна, плюсна и фаланги пальцев.
К костям предплюсны относятся 3 клиновидные, пяточная, ладьевидная, кубовидная, таранная (является частью голеностопа) кости. Все они посредники перехода голеностопа в ступню.
Костей плюсны 5 - первая плюсневая кость стопы, затем вторая, третья и так по счету пальцев. Их основное предназначение – поддержание и создание свода стопы, без чего движение человека было бы невозможным. Это мелкие трубчатые косточки, они очень хрупкие. Между ними имеется пространство.
Фаланг пальцев 14. Они являются подвижными суставчиками, имеют хрящи. Большой палец имеет 2 фаланги, другие пальцы – 3. Своды стопы функционально очень важны, потому что при движениях ног они выполняют роль амортизатора.
Причины болей
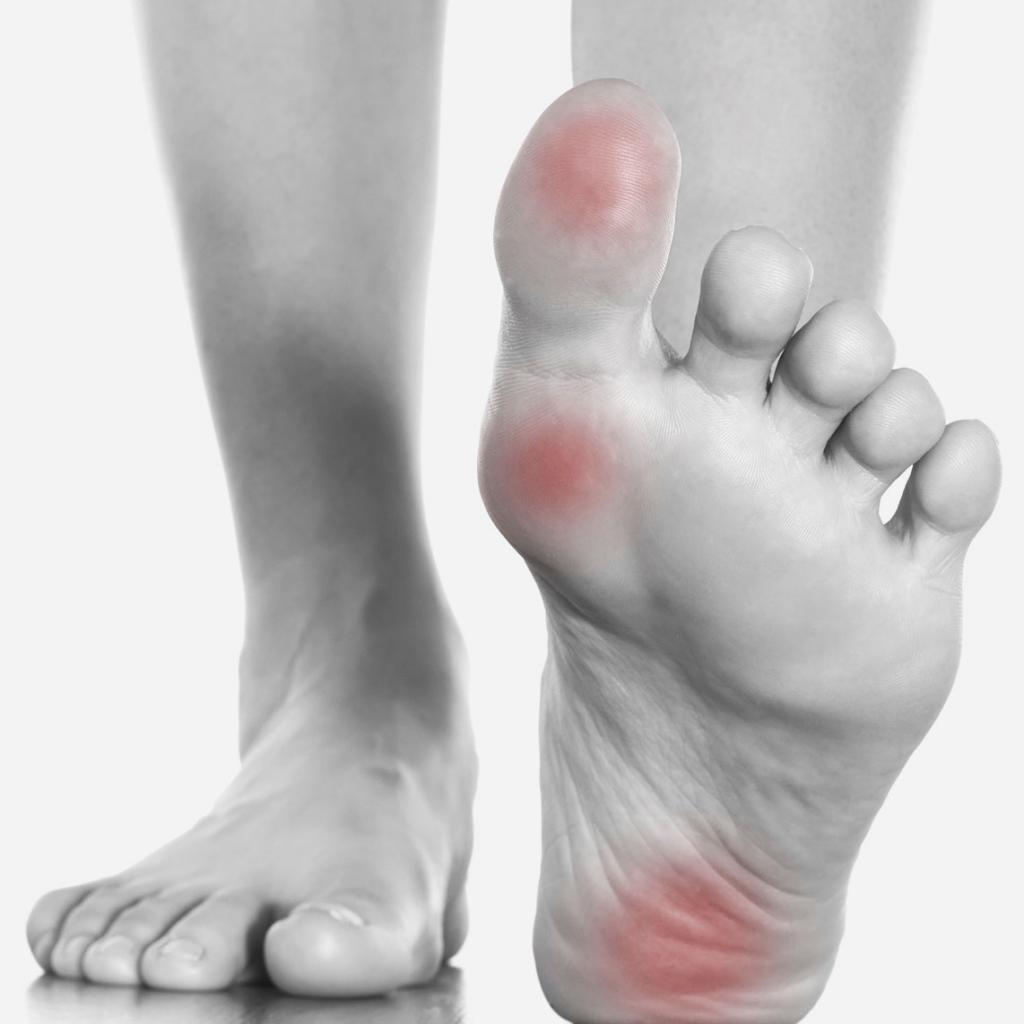
Если болят плюсневые кости стопы, причины и лечение всегда взаимосвязаны настолько, что можно говорить об этиопатогенетической терапии. Боли связаны со многими заболеваниями. Они различаются по своему характеру, длительности, распространенности. Могут быть одно- или двусторонними, кратковременными и постоянными, в виде жжения, парестезий и пр.
Наиболее распространены следующие патологии:
- Воспаление подошвенной фасции. Причиной становится постоянное давление на подошвенный апоневроз, поддерживающий свод стопы. Фасция занимает пространство между пяткой и плюсной. Патология характерна при большом весе, плоскостопии, занятиях спортом. Боли в своде и пятке возникают сразу после сна.
- Артриты. Болит и сам сустав, и стопа. Проявляется это зудом и жжением.
- Лигаментоз – поражение связок стопы, может быть 2-сторонним. Развивается при больших нагрузках на стопу, нарушенном кровообращении и микротравмах связок.
- Пяточные шпоры – появление костного нароста в месте крепления фасции к пяточной кости. При этом почти всегда имеется хронический фасцит. Боль появляется при ходьбе.
- Сбой в кровоснабжении. При этом стопа болит и при ходьбе, и в покое.
- Защемление нервного ответвления между костями стопы или в месте выхода из позвонка. Чаще возникает после родов.
- Доброкачественные невриномы. Боли возникают между 3-м и 4-м пальцем. Они могут быть в виде покалывания, жжения, боли, чаще с 1 стороны. При ношении узкой обуви боль усиливается.
- Переломы, вывихи.
- Метаболические нарушения с остеопорозом. Боль усиливается при нажатии на кости.
- Функциональная недостаточность стоп – это проблема толстяков, беременных, гиподинамии и больших нагрузок на ноги. После длительного стояния в ступнях появляются разлитые боли.
- Плоскостопие – имеется распластывание свода, меняется форма ступни. Голени и стопы быстро утомляются и сильно болят.
- Патологические нарушения – бородавки, вросший ноготь, искривление большого пальца. Являются результатом неудобной обуви.
- Возрастные изменения стоп – жировая ткань на стопах с возрастом уменьшается, происходит деформация плюсны, нарушения кровообращения и остеопорозы. Роль играет интенсивная нагрузка на стопы.
Симптомы и лечение наиболее частых патологий
Часть плюсневых костей образует подвижные суставы с пальцевыми фалангами. Как и в других суставах, здесь имеется суставной хрящ и суставная сумка. При ушибе или падении головки могут сместиться, и возникает мучительная боль в месте повреждения. Подвижность сустава резко нарушена, наступить на ступню и пошевелить пальцами ног невозможно.
Сустав становится отечным, увеличивается в размере, кожа над ним краснеет. Головка сама может деформироваться с появлением на ней наростов.
Лечение ушиба плюсневой кости стопы определяется картиной рентгена. Чаще возникает необходимость хирургического вмешательства. И хотя проводится оно с местной анестезией, это радикальный вид терапии.
Лечение плюсневых костей стопы выражается тогда в возвращении головки кости в анатомически правильное положение и фиксировании ее металлической спицей.
Костные наросты удаляют. Обувь после такого вмешательства подойдет только ортопедическая для поддержания костей стопы.
Плоскостопие развивается по разным причинам:
- аномалии строения стопы с рождения;
- ношение узкой обуви или высокий каблук;
- ожирение;
- повышение нагрузки при тренировках;
- травмы ног со слабостью мышц.
Лечение чаще всего консервативное. Пациент выполняет специальные упражнения для тренировки свода, постоянно использует ортопедические стельки. Полезно хождение босиком по песку или гальке и плавание.
Убрать плоскостопие полностью возможно только у детей, пока кости растут. Взрослым остается только следить, чтобы патология не прогрессировала. Плоскостопие может стать причиной вальгусного большого пальца, который боль усиливает.
Патологии суставов
Артрит — воспаление сустава, артроз — дегенеративные изменения хряща. Лечение артроза плюсневых костей стопы включает в себя и прием хондропротекторов. Они подпитывают остатки хряща. Воспаленный сустав также отекает, увеличивается, становится горячим на ощупь, болит при ходьбе.
Для артроза характерен хруст при движениях. В процесс воспаления вовлекаются окружающие ткани, связки, мышцы. Это называется периартритом и периартрозом. Если артрит полностью излечим, то при артрозе этого нет, процесс можно только затормозить. Тогда применимо только симптоматическое лечение плюсневых костей стопы.
Для терапии травм применяют специальные фиксирующие повязки. Также для лечения важна первопричина. Если речь идет об инфекции, назначается антибактериальная терапия. В других случаях можно обойтись местным лечением в виде мазей и гелей и пр. Для снятия боли назначают анальгетики. Лечение воспаления плюсневой кости стопы по схеме назначается только врачом.
Нервные нарушения
Нарушение проводимости нервных импульсов с появлением боли могут возникать в следующих случаях:
- защемление нерва между костями плюсны;
- защемление нерва на уровне позвонков;
- воспаление нервной ткани при переохлаждениях, ношении узкой обуви;
- невринома между фалангами пальцев.
В качестве лечения будут назначаться сеансы массажа, физиотерапии, одежда по сезону и удобная обувь. При воспалении можно применить мази и гели, согревающие и противовоспалительные.
Лечение плюсневых костей стопы может заключаться в мануальной терапии, если защемление находится в позвоночнике и сопровождается смещением позвонков. Целью становится возврат позвонков на место.
Метаболические нарушения в костях
Они связаны с дефицитом витаминов, Са, цинка, фосфора и пр. Чаще всего возникает остеопороз. При этом кости становятся хрупкими и подвержены переломам. Патология обычно симметрична и сначала поражает мелкие кости.
Боли появляются при нагрузках и в конце дня. Визуально стопа не изменяется, но все нарушения видны на рентгене.
Для лечения необходим прием препаратов Са и витаминов с минералами, правильное питание. Не менее важна и высота каблука, которая не должна превышать 4-5 см.
Лечение плюсневых костей стопы направлено на предотвращение разрушения костей в дальнейшем. Таким больным нельзя заниматься спортом и иметь серьезные нагрузки. Также следует нормализовать вес.
Болезни сосудов
Чаще всего боли связаны с варикозом. При нем нарушается отток крови от ступней. Целью лечения становится восстановление тонуса вен, укрепление стенок сосудов, распределение нагрузок на ноги.
Лекарства могут применяться местно и перорально. Используют препараты для улучшения микроциркуляции, флеботоники, витамины, антиагреганты и пр. Вообще надо сказать, что различны причины болей плюсневых костей стопы ног, а лечение может быть консервативным и радикальным.
Диагностика
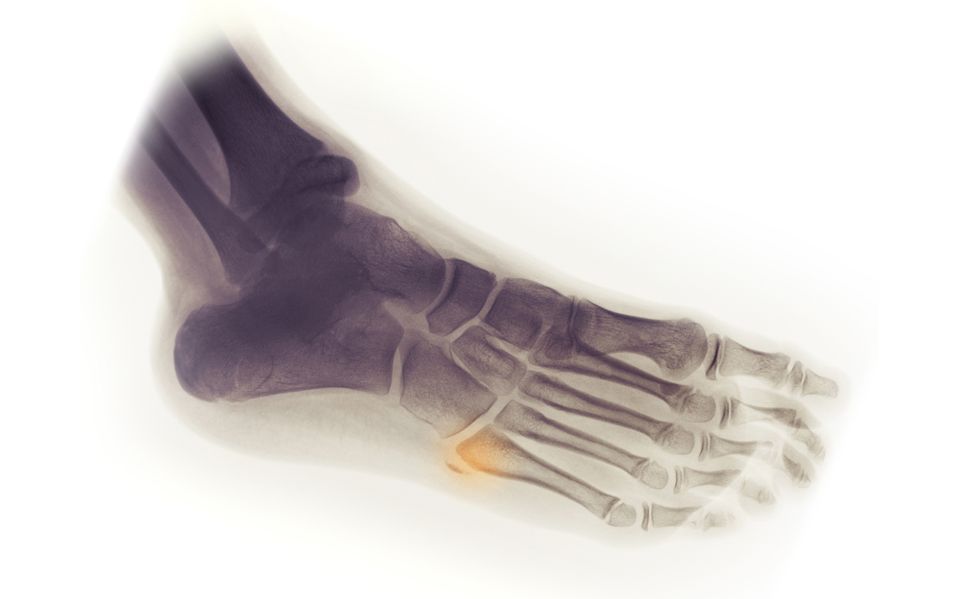
Визуальный осмотр не может дать достаточно информации для постановки диагноза. Назначается рентгенография в 2 проекциях. Это основной метод диагностики.
Также применяется УЗИ, при необходимости МРТ или КТ. Сложность диагностики в том, что пациенты чаще всего приходят с запущенными формами патологий, потому что, например, при переломах мелких костей многие к врачам не идут и продолжают ходить с переломами.
Общие принципы лечения
Лечение болей плюсневых костей стопы всегда и во всех отношениях индивидуально. Начинается все с консервативного лечения, к операциям стараются прибегать редко.
Необходимое лечение боли плюсневых костей стопы врач назначает только после определения причины. Терапия начинается с ограничения нагрузок на стопу. Воспаление потребует применения противовоспалительных средств, переломы – наложения гипса, вывихи – эластичной повязки.
Метаболические нарушения лечатся гормонами, витаминно-минеральными комплексами, ангиопротекторами, хондропротекторами и пр. Плоскостопие подразумевает ношение специальных стелек и обуви. Вне обострения заболеваний обязательными становятся ЛФК, массаж, физиотерапия.
Нарушения кровообращения, невриномы, вросший ноготь требуют радикального хирургического лечения.
Переломы подробно
Плюсневые кости трубчатые и мелкие, поэтому именно они подвержены переломам. И это не зависит от возраста, пола и профессии. Переломы плюсны встречаются в 5 % случаев всех переломов, и в 20 % переломов ног. Симптомы при этом настолько разные, что многие не догадываются о переломе. Обращение к врачу при этом необходимо.
Статистика переломов плюсны
Наиболее часто ломаются 4-й и 5-й кости плюсны. Они ломаются чаще. Перелом наружной 5-й кости часто бывает осложнен смещением. Период реабилитации при таком переломе наиболее длительный.
Менее частым является перелом 1-й кости. Реже всех страдают 2-я и 3-я кость. Они находятся в середине и защищены лучше.
2-я, 3-я и 4-я плюсневые кости страдают при прямом направлении удара (падение на стопу тяжелого предмета или ДТП). При непрямом ударе повреждаются 1-я и 5-я кости. Усталостный перелом возникает в 4-й кости.
Причины переломов
Основными причинами переломов являются:
- удар по стопе;
- подворачивание стопы;
- падение тяжести на ногу;
- неудачное приземление после падения или прыжка;
- мелкие однообразные повторяющиеся травмы (например, танцы, спорт).
А также заболевания костной системы.
Классификация переломов
По линии надломов переломы могут быть: поперечными, Т-образными, косыми, винтообразными и клиновидными. Переломы бывают со смещением обломков и без.
Виды перелома
По характеру повреждения перелом бывает травматический и усталостный (стрессовый перелом). Травматический возникает при прямом ударе, падении с высоты, наезде на стопу, подвывихе.
Усталостный перелом возникает при повторных ушибах и постоянных нагрузках. Его еще называют перелом Дойчелендера или маршевый.
Диагностируется чаще всего у призывников, т. к. у них резко увеличивается нагрузка на стопу. Также в группу риска с таким переломом входят балерины, танцоры, атлеты, гимнасты, футболисты. Стрессовые переломы обычно не имеют ярких проявлений и часто игнорируются, поэтому приводят к осложнениям. Они выражаются в смещении кости и травмировании соседних костей.
Другие виды переломов по анатомическому принципу
При переломе Джонса кости травмируются у основания 5-й плюсневой кости. Перелом этот всегда множественный осколочный, и после него кости не срастаются. Лечение перелома пятой плюсневой кости стопы будет успешным только в случае точного диагноза, который довольно сложен.
При отрывном переломе стопы костный отломок кости отсоединяется при сильном натяжении сухожилий. Диагностировать патологию также сложно, потому что все симптомы напоминают растяжение связок. Сочетается часто с переломом голеностопа.
При авульсивном переломе линия слома поперечная, без смещения. При этом у основания 5-й плюсневой кости параллельно возникает растяжение сухожилий голеностопа.
При субкапитальном переломе травмируется шейка плюсневых костей.
Также переломы бывают открытые и закрытые.
Симптомы и признаки
В момент получения травмы можно услышать характерный хруст и ощутить сильную боль. Поврежденный палец может стать укороченным, неестественно отклониться в сторону, а на месте перелома быстро возникают отек и гематома. Движение становится невозможным.
Первая помощь
Сразу обязательна иммобилизация стопы с помощью шин или других подручных средств. Фиксация производится по всей стопе до верхней трети голеностопа. Поврежденная нога должна быть слегка приподнята. Это значительно снижает риск острой боли и упрощает транспортировку пострадавшего.
К месту повреждения можно приложить на 20 минут лед, который уменьшит боль и не даст быстро развиться отеку.
Повторить прикладывание льда можно через 10 минут. При наличии ран необходимо наложить асептическую повязку.
При смещении костных обломков или открытом переломе самим вправлять перелом нельзя. Это делает только врач после проведения рентгена.
Для купирования боли можно выпить "Пенталгин", "Анальгин". Транспортировка только в горизонтальном положении на носилках.
Принципы лечения
Общая схема лечения:
- иммобилизация стопы с наложением гипса;
- закрытая репозиция (без разреза тканей сопоставляются фрагменты кости).
Остеосинтез проводится при множественных оскольчатых переломах и больших смещениях. Это операция, в ходе которой обломки восстанавливают по их анатомическому размещению. Костные обломки фиксируются специальными пластинами, спицами или винтами. И только после синтеза накладывают гипс.
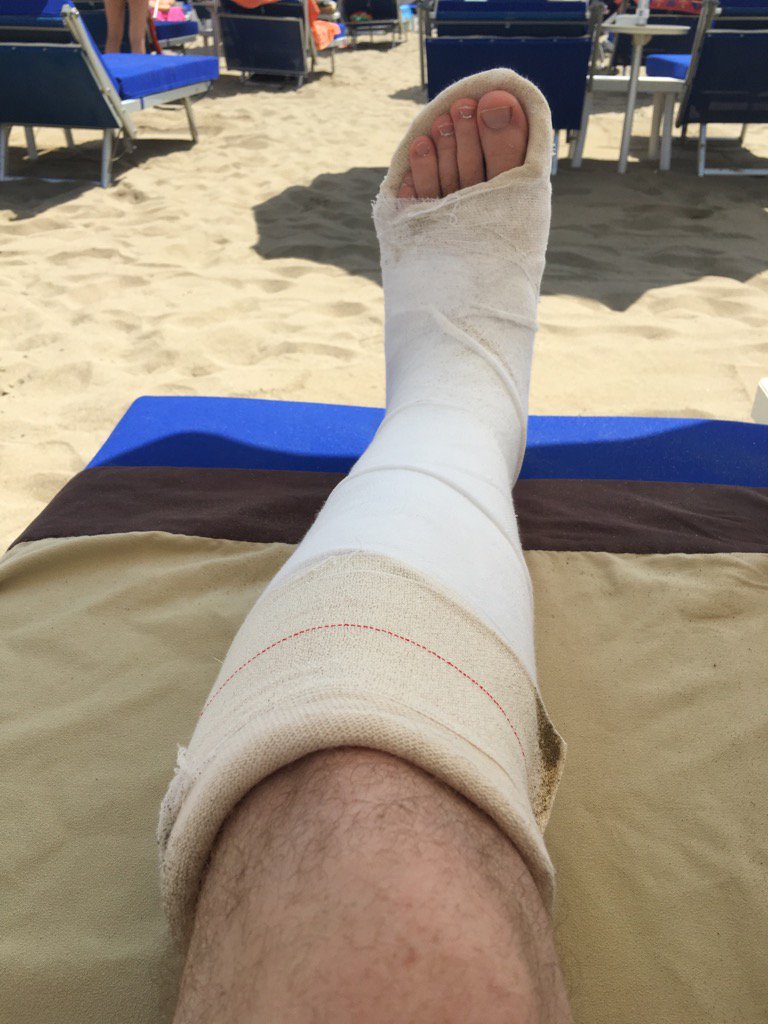
Лечение перелома 5-й плюсневой кости стопы требует наложения гипсового сапожка. Его используют в большинстве переломов стопы. При переломе 5-й плюсневой кости в гипсе ходят 1,5 месяца.
Ортез
Ортез применяется при легких единичных травмах. Он стабилизирует стопу и уменьшает нагрузку на нее.
Сколько заживает перелом?
В среднем на это уходит 6-8 недель. Скорость сращивания зависит от возраста, уровня кальция в крови, наличия сопутствующих заболеваний и точности выполнения предписаний врача.
Операция
Оперативное лечение перелома пятой плюсневой кости стопы требуется только при сильном смещении 3-й и 4-й плюсневых костей. Чаще это бывает при переломе головки кости.
Реабилитация и восстановление
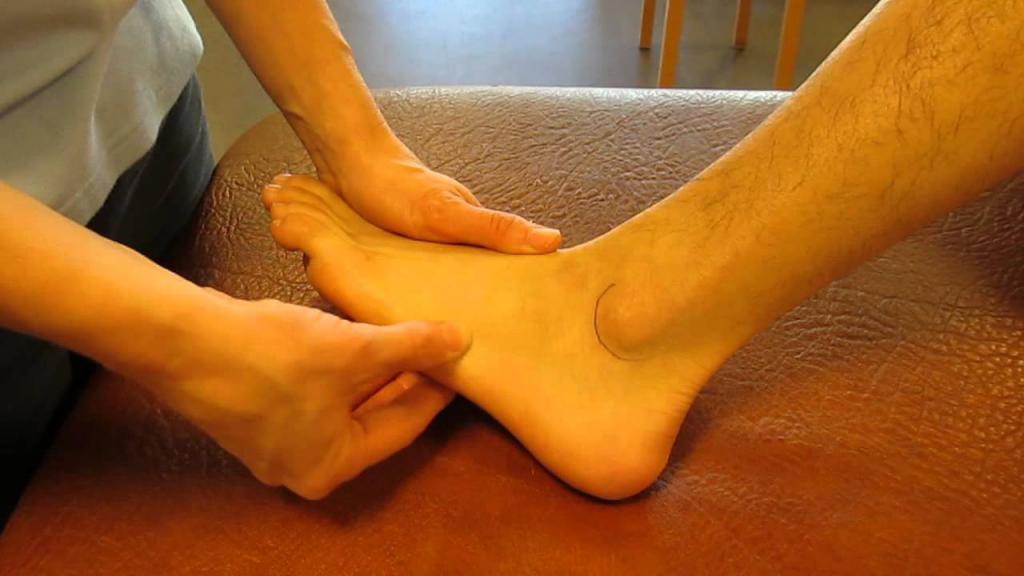
Для разгрузки стопы требуется использование костылей вплоть до полного срастания перелома. Реабилитация ставит своей целью восстановление работы мышц и сухожилий стопы, нормализацию подвижности суставов. Проводится под наблюдением ортопеда.
В примерный комплекс реабилитации входит:
- Физиотерапия – стимулирует рост и заживление костной ткани.
- Лечебная гимнастика и ЛФК показаны уже через месяц после травмы. Процедуры укрепляют мышцы, увеличивают подвижность суставов. Главные упражнения – сгибание и разгибание пальцев, подъем и опускание на носочки.
- Массаж начинают после снятия иммобилизации. Он улучшает кровоснабжение и уменьшает отек, повышает мышечный тонус.
- Ношение супинаторов формирует правильный свод стопы и равномерно распределяют нагрузки. Их надо носить 6-12 месяцев.
Осложнения
При неправильном лечении перелома плюсневой кости стопы или игнорировании реабилитации перелом чреват осложнениями. Среди них:
- артриты и артрозы;
- деформация костей стопы;
- хронические боли в стопе;
- формирование костных шипов;
- некроз и остеомиелит.
При лечении перелома плюсневых костей стопы огромное значение придается правильной реабилитации и восстановлению.
Перелом плюсневых костей
Переломы плюсневых костей – это довольно распространенные травмы стопы, возникающие вследствие прямого удара или непрямого повреждения (скручивание стопы). Многие из этих переломов достаточно просты в лечении и характеризуются благоприятными результатами. Однако в случаях сращения в порочном положении или несращения эти переломы могут стать причиной выраженной метатарзалгии и остеоартрита суставов среднего отдела стопы. Плюсневые кости являются частой локализацией стрессовых переломов и могут сочетаться с повреждениями других частей стопы.
Плюсневые кости – это короткие несколько изогнутые к тылу трубчатые кости переднего отдела стопы. Каждая кость имеет головку, шейку, диафиз и основание. Каждая плюсневая кость имеет числовое наименование от 1-го до 5-го в направлении изнутри наружу (от самой большой к самой маленькой). Основание каждой плюсневой кости сочленяется с одной или более костями предплюсны, а головка – с проксимальной фалангой пальца. Основания плюсневых костей кроме того сочленяются друг с другом, образуя межплюсневые суставы. В функциональном отношении все пять плюсневых костей являются единым несущим комплексом переднего отдела стопы. Три медиальных луча служат ригидным рычагом, участвующим в ходьбе, а два латеральных луча обеспечивают некоторую мобильность, необходимую, например, при ходьбе по неровной поверхности.
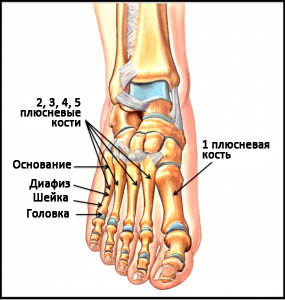
Рис. Анатомия плюсны
Первая плюсневая кость наиболее крупная по сравнению с остальными и является наиболее важной в отношении нагрузки и обеспечения баланса стопы. Сращение в порочном положении или несращение этой кости хуже всего переносится пациентами. Эта кость не имеет общих связок с соседней второй плюсневой костью, поэтому они двигаются независимо друг от друга.
Вторая, третья и четвертая плюсневые кости более тонкие и могут быть зоной локализации стрессового перелома или травматического перелома в результате прямой или непрямой травмы.
Пятая плюсневая кость делится на три зоны, называемые зонами 1, 2 и 3 в направлении от основания к головке.
Зона 1 – это основание пятой плюсневой кости и место прикрепления сухожилия короткой малоберцовой мышцы. В этой зоне возможны отрывные переломы вследствие тяги сухожилия и прикрепляющихся здесь связок.
Зона 2 – это граница метафиза и диафиза 5-ой плюсневой кости. Перелом в этой области называется переломом Джонса, и именно при этом переломе наиболее вероятно формирование ложного сустава вследствие бедного кровоснабжения этой области. Многие из переломов Джонса являются стрессовыми, связанными с повторяющимися перегрузками этой области.
Зона 3 – это диафиз 5-ой плюсневой кости, здесь чаще всего встречаются травматические переломы вследствие прямого удара или скручивания плюсневой кости.
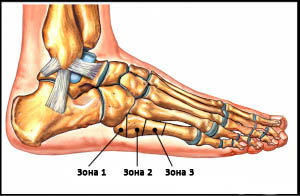
Рис. Зоны 5-ой плюсневой кости. Такое условное деление представляет важность в клиническом плане: переломы в каждой из этих зон характеризуются отличными друг от друга прогнозами и тактикой лечения.
Большинство переломов плюсневых костей возникают в результате травмы, однако встречаются также стрессовые переломы и переломы на фоне нейропатии стопы. Пациенты с травматическими переломами плюсневых костей жалуются на боль, отек, кровоизлияния и боль при пальпации стопы, а также ограничение возможности нагрузки на ногу. За исключением случаев тяжелых травм явных деформаций стопы при переломах плюсневых костей не возникает.
Прямой удар по стопе позволяет предположить поперечный или оскольчатый перелом диафиза, тогда как при скручивающем механизме возникают косые или спиральные переломы.
В ходе физикального обследования врач обращает внимание на точную локализацию болевых ощущений, которая обычно соответствует зоне перелома. Нейрососудистое исследование должно выполняться для оценки чувствительности и кровообращения стопы и пальцев.
Пациентам с подозрением на перелом плюсневых костей назначается рентгенография стопы. Снимки должны захватывать стопу целиком для исключения других повреждений.
На рентгенограммах в боковой проекции оценивается смещение головок плюсневых костей, а косые рентгенограммы позволяют обнаружить переломы с минимальным смещением.
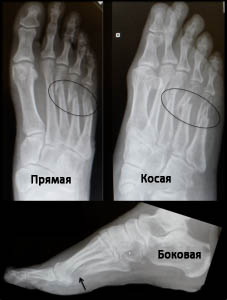
Рис. Переломы плюсневых костей на рентгенограммах (в прямой, косой и боковой проекциях).
Оригинальное описание этого термина принадлежит легендарному ортопеду сэру Роберту Джонсу, который в 1902 году диагностировал у себя такой отрывной перелом в результате травмы, полученной во время танца..
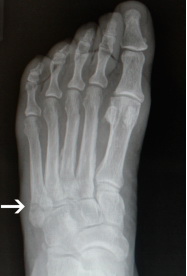
Рис. Рентгенограмма при переломе танцора (отрывном переломе) в 1 зоне 5 плюсневой кости.
Истинный перелом Джонса – это перелом во 2 зоне 5-ой плюсневой кости. Линия такого перелома распространяется в область сочленения 5 плюсневой кости с четвертой. Перелом возникает вследствие растягивающих нагрузок вдоль наружной 5-ой плюсневой кости при подворачивании стопы. Такая ситуация часто возникает у пациентов с высоким сводом стопы. Большинство переломов Джонса – это стрессовые переломы, связанные с повторяющимися нагрузками, хотя он может быть следствием и единственной травмы. У спортсмена подобная травма может быть следствием резкой смены направления бега, когда пяточная кость отрывается от земли.
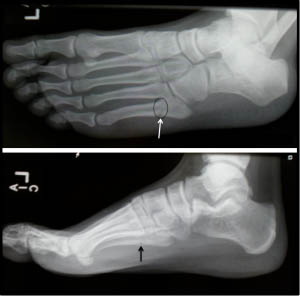
Рис. Перелом Джонса в метадиафизарной зоне 5 плюсневой кости.
Переломы в области оснований плюсневых костей нередко сопровождаются повреждением предплюсне-плюсневых суставов – повреждения Лисфранка. Чтобы обнаружить подобные повреждения, врач должен очень внимательно оценивать рентгенограммы. Признаками повреждения Лисфранка могут быть увеличение интервала между 1-ой и 2-ой плюсневыми костями, мелкие переломы в области оснований 1-ой и 2-ой плюсневых костей, нарушение нормального соотношения между краем клиновидной и основанием 2-ой плюсневой кости. Для исключения этого повреждения наиболее информативна компьютерная томография (КТ).
При подозрении на повреждение Лисфранка, даже если на рентгенограммах ничего не видно, может быть также показано МРТ.
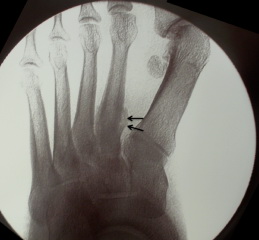
Рис. Стрессовый перелом 2 плюсневой кости.
У пациентов с нарушенной чувствительностью стопы, например, вследствие диабетической нейропатии, также могут развиваться стрессовые переломы плюсневых костей. Частой локализацией таких переломов, особенно у пациентов с высоким сводом стопы или варусной деформацией нижней конечности, является метадиафизарная зона 5-ой плюсневой кости (перелом Джонса).
После переломов пальцев переломы плюсневых костей – это самые частые переломы костей стопы. У детей чаще встречаются переломы первой и пятой плюсневых костей, что связано только с их анатомическим положением. У взрослых чтобы произошел перелом более крупной и прочной 1 плюсневой кости, необходима значительная сила, поэтому встречаются они намного реже. При травмах стопы чаще всего повреждается 5-ая плюсневая кость.
Перелом плюсневых костей следует подозревать у всех пациентов с прямой травмой стопы и болью при ходьбе. Также следует подозревать сочетанное повреждение Лисфранка, особенно при наличии у пациента кровоизлияний на подошвенной поверхности стопы. Не следует забывать и о возможных повреждениях плюснефаланговых суставов и фаланг пальцев.
Задачей лечения является восстановление нормального положения всех пяти плюсневых костей с целью сохранения сводов стопы и обеспечения нормального распределения нагрузок на головки плюсневых костей.
Тактика лечения определяется локализацией повреждения. Большинство изолированных переломов центральных (2-4) плюсневых костей, а также переломы 1-ой плюсневой кости без смещения можно лечить консервативно с использованием фиксирующего ботинка с постепенным увеличением по мере переносимости нагрузки на стопу.
Смещение перелома 1-ой плюсневой кости обычно свидетельствует о нестабильном характере перелома и требует хирургической стабилизации.
Лечение переломов 5-ой плюсневой кости зависит от зоны повреждения. Отрывные переломы без смещения (перелом танцора или переломы в 1 зоне) могут требовать лишь симптоматической терапии и ношения жесткой обуви до момента сращения перелома. Однако полное заживление отрывных переломов 5-ой плюсневой кости наступает только через 8 недель или более.
При переломах Джонса необходима иммобилизация и исключение нагрузки на протяжении 6 недель, и затем еще в течение 6 недель использование обуви с жесткой подошвой и постепенное увеличение нагрузки на стопу. Для ускорения заживления и снижения вероятности формирования ложного сустава этим пациентам может быть сразу предложено хирургическое лечение.
Большинство переломов плюсневых костей при соответствующем лечении заживают нормально, однако осложнения все же возможны. Неправильное сращение, несращение, особенно 1 плюсневой кости, или дегенеративные изменения предплюсне-плюсневых и плюсне-фаланговых суставов могут стать причиной метатарзалгии и значительного нарушения функции стопы. Кроме того, в области деформации на подошвенной или тыльной поверхности стопы вследствие неправильной консолидации перелома могут формироваться кератозы (болезненные мозоли). Как и при любых других переломах, употребление в пищу адекватного количества витамина D позволяет предотвратить риск замедленной консолидации и несращения перелома.
Пациентам с сосудистым дефицитом и нейропатией, как правило, показано консервативное лечение, поскольку риск инфекционных осложнений и несращения у таких пациентов выше. Пациентам с сахарным диабетом хирургическое лечение выполняется по обычным показаниям при условии хорошего состояния кровообращения конечности и сохранения защитной чувствительности.
При каких-либо травмирующих воздействиях, когда стопа подвергается значительным перегрузкам, сложно что-либо сделать, чтобы предотвратить перелом костей стопы. Определенной эффективностью здесь может быть ношение соответствующей обуви с защитными свойствами.
Что такое косточка на ноге
Косточка на ноге или вальгусная деформация переднего отдела стопы — это заболевание, при котором на стопе появляются косточки или “шишки” на ноге. Большой палец стопы постепенно смещается в наружную сторону, и головка плюсневой кости начинает выпирать.
Причины появления косточки на ноге
Существует несколько причин для появления косточки на стопах ног:
- избыточный вес;
- неправильно подобранная обувь — тесная, с зауженным носом, высокими каблуками, неустойчивыми колодками;
- наследственность;
- травма ноги;
- плоскостопие;
- гормональные изменения;
- инфекционные заболевания;
- пожилой возраст;
- климактерический синдром;
- сахарный диабет;
- профессия, связанная с длительным пребыванием на ногах.
Первые признаки и симптомы косточки на ноге
Врачи выделяют несколько стадий косточки на ноге переднего отдела стопы, которые служат симптомами заболевания:
- первая стадия — угол выпирания не больше 20°; вы видите покраснения и утолщения кожи в области 2-5 пальцев, но кроме вечерней усталости ног вас ничего не беспокоит;
- вторая стадия — искривление до 30°; при ходьбе вы ощущаете боли в стопе, лодыжки и голени; косточка явно выпирает;
- третья стадия — деформация большого пальца в 50°; даже небольшая нагрузка на стопу причиняет сильную боль; вы меняете обувь на мягкие туфли-тапочки;
- четвертая стадия — угол искривления выше 50°; вам больно и в движении, и в состоянии покоя; больные суставы ноют; ноги отекают; фаланги второго и среднего пальцев деформируются наряду с большим пальцем.
Как лечить косточку на ноге
Первое, что нужно запомнить — не занимайтесь самодиагностикой и самолечением. Обязательно обратитесь к врачу. Только специалист может точно определить, почему болит косточка на ноге большого пальца, чем мазать и какие дополнительные средства использовать.
Не менее важна своевременность. Вальгусная деформация стопы развивается очень быстро. Если вы будете тянуть с посещением врача, то не только откажетесь от обычных туфель, но и заработаете хронические проблемы со здоровьем — косточки на ногах провоцируют патологии позвоночника, коленного и тазобедренного суставов.
Лечение деформации начинается с определения стадии роста косточки на ноге — как лечить зависит от того, насколько запущена болезнь:
- На первой и второй стадии развития вальгусной косточки на ноге лечение включает в себя мази, кремы, гели, компрессы, массаж, примочки, стяжки, шины, бандажи, лечебную гимнастику и физиотерапию.
- На третьей стадии при деформации соседних фаланг могут назначить хирургические манипуляции — рекомендации, как убрать косточку на среднем пальце ноги, как лечить воспаление, будут строго индивидуальны.
- На четвертой стадии роста косточки на ногах лечение медикаментозное уже не поможет и потребуется ортопедическая операция.
Помимо основного лечения нужно самостоятельно позаботиться о состоянии своих ног — носить специальную обувь, делать самомассаж и корректировать питание, если причиной деформации стал избыточный вес.
Если боль от нароста стала слишком сильной, можно снять болевой синдром и сделать укол в косточку на большом пальце ноги. Однако будьте осторожны, у некоторых обезболивающих лекарств есть побочные эффекты.
Если выбирать, чем лечить косточки на ногах, мази будут самым простым и популярным решением. Их не нужно готовить, легко наносить, и при соблюдении всех инструкций мази при воспалении косточки на стопе ноги действительно помогают.
Популярное средство при заболеваниях суставов — мазь Вишневского от воспаления косточки на ноге. В ее состав входит касторовое масло, деготь из бересты и другие вещества, которые эффективно борются с воспалительным процессом.
Если вы ищете, чем обезболить косточку на ноге, попробуйте нестероидные противовоспалительные средства — Пироксикам или Диклофенак от косточки на ноге. При регулярном использовании этих препаратов течение болезни замедляется.
Не менее полезные средства, помогающие снять боль косточки на ноге, — мази обезболивающие, например, Вальгусстоп. Она оказывает комплексное воздействие на пораженную область и уменьшает костный нарост за 30-45 дней.
Лечение косточки на ноге Димексидом также хорошо справляется с болевым синдромом. Из Димексида и масляного раствора Хлорофиллипта можно сделать хорошую мазь от косточки на ноге — просто смешайте 3 мл Хлорофиллипта и 1 мл Димексида. Такое средство вызывает мощный противовоспалительный эффект.
На полках аптек часто встречается крем от косточки на большом пальце ноги с акульим жиром и лавром. Он содержит большое количество витаминов и жирных кислот, необходимых для лечения вальгусной деформации стопы.
Эффективная мазь от косточки на ноге — Бишофит. Лекарство не раздражает кожу, его легко совмещать с лечебной гимнастикой, физиотерапией и другими медикаментами. Средство не имеет сердечно-сосудистых противопоказаний.
Прежде чем использовать любую мазь для суставов ног, косточку очистите от остатков предыдущих средств — вымойте ноги с мылом или протрите влажной салфеткой.
Подробнее о том, какой мазью снять воспаление косточки на ноге, какой мазью мазать косточки на ногах при сильной боли, узнаете из таблицы.
| Название | Действие | Как использовать |
| Мазь Вальгусстоп | Мазь от косточек на ногах нормализует кровообращение, уменьшает боль и спазмы, борется с отеками и воспалением. | Втирайте средство в деформированную область и подождите, пока оно не впитается. Затем наденьте ортопедический фиксатор. Повторяйте процедуру каждый день в течение месяца, после чего прервите на 2 недели. |
| Мазь из Димексида и Хлорофиллипта | Мазь при воспалении косточки на ноге быстро снимает болевой синдром и замедляет развитие вальгусной деформации. | Смочите ватный диск мазью и приложите к косточке на 15-30 минут. Курс лечения длится 14 дней, затем сделайте перерыв на 7 дней и продолжите терапию. |
| Диклофенак | Препарат замедляет течение заболевания, уменьшает чувствительность нервных окончаний и купирует боль, улучшает эластичность хрящевых тканей. | Распределите мазь от боли косточек на ногах тонким слоем по больному участку и втирайте легкими массирующими движениями. Повторяйте процедуру 2-3 раза в сутки в течение 10-14 дней. |
| Мазь Вишневского | Средство смягчает, увлажняет и регенерирует кожу, снимает воспаление, согревает и удаляет отек. | Обильно нанесите мазь на марлевую ткань, сложенную в несколько слоев, и приложите к больному месту. Меняйте компресс 5 раз в стуки. |
| Бишофит | Лекарство воздействует на циркуляцию крови и улучшает питание хрящевых тканей стопы. | Втирайте мазь против косточек на ногах в деформированную область 2 раза в день. Если боль обострилась, используйте мазь 3 раза в день. Курс лечения составляет 2 недели. |
| Мазь с акульим жиром и лавром | Акулий жир улучшает кровоснабжение стопы, лавр восстанавливает эластичность хрящевой ткани. Оба средства купируют воспалительный процесс и стимулируют местный иммунитет. | Распарьте ноги в горячей воде. Нанесите крем от косточек на ногах на огрубевший участок и втирайте до полного впитывания. |
При небольшой деформации стопы помогут ортопедические стяжки и шины:
- полужесткие шарнирные шины — конструкция не позволяет пальцу отклоняться в сторону, не заметна под обувью, уменьшает степень нагрузки и не болезненна;
- жесткие ночные фиксаторы — фиксируют большой палец в правильном положении и постепенно меняют угол его отклонения;
- стельки — делают нагрузку на стопу более равномерной и уменьшают мышечный спазм в районе большого пальца ноги;
- дневные корригирующие межпальцевые прокладки — защищают косточку от давления обувью и формирует правильное расположение пальцев;
- ортопедические стяжки — поддерживают поперечный свод стопы.
Одним из обязательных атрибутов отхода ко сну должен быть самомассаж. Он расслабит ваши ноги, укрепит мышцы и не позволит косточке расти дальше.
Способы самомассажа при косточке на ноге:
- Сожмите руку в кулак и двигайте им вдоль и поперек стопы.
- Встаньте на специальный коврик — резиновый, пунктуационный, с камушками. Переминайтесь с ноги на ногу, пока смотрите телевизор.
- Положите на пол счеты с костяшками, сядьте в кресло или на стул, поставьте ноги на устройство и перекатывайте шарики подошвой.
Задача лечебной гимнастики — укрепить ваши суставы и мышцы, поэтому она особенно эффективна на 1 и 2 стадии заболевания. Используя следующие упражнения, вы со временем победите болезнь и избавитесь от неприятных наростов:
- Медленно сгибайте и разгибайте пальцы ног, пока не устанете.
- Сильно согните пальцы и держите 20-30 секунд.
- Напрягите стопу, не сгибая пальцы.
- Напрягите стопы, вытяните пальцы и держите 30 секунд.
- Катайте стопой бутылку по полу 5-6 минут.
Повторяйте каждое упражнение 2-3 раза каждый день.
При лечении косточки на ногах физиотерапия — одно из лучших средств обезболивания и расслабления. К методам физиотерапии относится:
- грязелечение в стационаре;
- ультразвуковое лечение;
- лекарственные массажные ванночки;
- электрофорез.
Ортопедическая обувь и стельки должны быть основой лечения вальгусной деформации стопы. Это ключевой метод, как бороться с косточкой на большом пальце и косточкой на 2 пальце ноги, как лечить деформацию среднего пальца и мизинца.
Ортопедическая обувь выпрямляет деформированный сустав, правильно распределяет нагрузку на стопу, разгружает проблемные места и снимает напряжение с ног и позвоночника, защищает от быстрой усталости при ходьбе.
Выбирайте ортопедическую обувь с учетом следующих требований:
- удобная колодка;
- мягкая сгибаемая подошва;
- жесткий супинатор;
- просторный, не стесняющий движения носок;
- каблук до 3-4 см.
Если параллельно с деформацией большого пальца появилась косточка на втором пальце ноги, лечение и выбор обуви будут такими же. Только к ортопедической обуви добавьте специальные гелевые разделители между пальцев и защитные колпачки на суставы, которые оградят наросты от дополнительных трений.
Средства народной медицины полезны, когда нужно минимизировать боль и приостановить дальнейшее искривление стопы и пальцев.
Что можно использовать при вальгусной деформации стопы:
- пластырь с прополисом;
- компресс с лопухом и скипидаром;
- компресс с натертым луком;
- смесь из яйца, залитого уксусом, вазелина и свиного жира;
- отвар из измельченной марены;
- настой одуванчика на растворе йода.
Многие фитопрактики советуют принимать йодно-солевые ванночки.
Ингредиенты:
- Соль морская или поваренная — 2 ст.л.
- Йод — 10-15 капель.
- Вода — 1 л.
Как приготовить: Растворите в воде соль и йод и перелейте в тазик. Добавьте воды таким образом, чтобы ее уровень покрывал ваши ступни.
Как использовать: Опустите ноги в тазик на 20 минут. Повторяйте процедуру 2 раза в неделю курсом 30-45 дней. После каждого сеанса делайте сеточку из йода на косточке.
Результат: Йодно-солевая ножная ванна снимет боль, отеки и припухлость.
Ортопедические операции
Какая именно операция показана при косточках на ногах, зависит от степени деформации стопы. При легкой деформации вам сделают бурсэктомию — спилят выдающиеся части кости и выровняют мышцы, связки, сухожилия. При средней и сильной деформации требуется остеотомия, чтобы вернуть правильное положение плюсневой кости. После обеих операций вы сможете ходить уже не следующий день. Только придется носить специальную обувь и не перегружать стопу.
Хирурги проводят несколько видов остеотомии — шевронная, клиновидная плюсневая остеотомия и остеотомия первой плюсневой кости типа SCARF или по Шарфу.
При шевронной остеотомии основание головки первой кости плюсны распиливают V-образно и исправляют кость в нужном направлении и расстоянии. Затем фиксируют обломки винтами, а ненужные части и лишнюю капсульную ткань сустава удаляют.
При плюсневой остеотомии шишки на ногах удаляют методом клиновидной резекции — выделяют основание плюсневой кости и высекают маленький треугольный кусочек, чья вершина направлена внутрь. Затем края кости сопоставляют и фиксируют титановой пластиной и винтами. Костное разрастание — экзостоз иссекают.
Остеотомия по Шарфу или Scarf-остеотомия похожа на шевронную операцию. Здесь также делают костный разрез и соединяют части кости в правильном направлении. Однако в данном случае рассечение имеет Z-образную форму. После отделения начала кости от основания ее перемещают к суставной поверхности фаланги пальца, соединяют, фиксируют швами и винтами и удаляют серединную ткань.
Профилактика
Чтобы предотвратить развитие косточки на ноге, следуйте рекомендациям:
- Покупайте правильную обувь — с круглым носом, из мягких материалов, широкую в поперечнике, с каблуком до 4 см.
- Если предпочитаете шпильки, вставляйте специальную стельку с поперечным корректором для поддержания стопы.
- При занятиях бегом или прыжковым спортом носите специальные кроссовки и кеды с утолщенной подошвой, чтобы не перегружать передний свод стопы.
- Периодически делайте массаж подошвы ног, ходите босиком по квартире.
- Нормализуйте свое питание, делайте утреннюю зарядку и включите в нее элементы приседаний, перекаты с пятки на носок, ходьбу на носочках.
Подробнее о косточке на ноге смотрите в видео:
Читайте также:


