Ревматизм сердца что это такое у детей лечение
Ревматизм у детей – это заболевание, имеющее аллергическую и инфекционную природу, системно поражающее синовиальные оболочки суставов, соединительную ткань сердца и сосудов, серозные оболочки кожи, ЦНС, глаз легких, печени и почек.
В медицинской терминологии можно встретить ещё одно название детского ревматизма – болезнь Сокольского-Буйко.
Средний возраст, когда диагностируется эта болезнь, варьируется в пределах от 7 до 15 лет. Ревматизм не имеет популяционной ограниченности и распространен во всем мире.
Симптомы ревматизма у детей
Первые признаки болезни можно заметить минимум через неделю после перенесенной стрептококковой инфекции и максимум через месяц.

Симптомы манифестации ревматизма следующие:
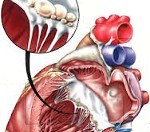
Ревмокардит. Характеризуется воспалительным процессом в нескольких или всех слоях стенки сердца, может сопровождаться перикардитом (поражение наружной оболочки сердца), миокардитом (воспаление сердечной мышцы), эндокардитом (воспаление соединительной оболочки сердца) и панкардитом (включает воспаление всех слоев сердца). Среди жалоб, предъявляемых маленькими пациентами, вызванных ревмокардитом, можно отметить быструю утомляемость, появление одышки, возникновение болей в сердце, развитие тахикардии.
Полиартрит. Сопровождается поражением в основном крупных и средних суставов, появлением болей в них. Развивается болезнь симметрично.
Малая хорея. Поражает чаще девочек и появляется в виде повышенной раздражительности, плаксивости, частой смены настроения. Затем начинают страдать походка, видоизменяется почерк, речь становится невнятной. В наиболее тяжелых случаях ребенок будет не в состоянии самостоятельно принимать пищу и обслуживать себя.
Кольцевая эритема. Сопровождается высыпаниями, имеющими вид бледных, слегка розоватых колец. Преимущественно располагаются на животе и на груди. Пораженные участки не зудят и не шелушатся.
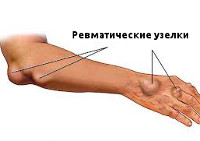
Ревматические узелки. Формируются в виде подкожных образований, локализуются преимущественно на затылке и в том месте, где суставы присоединяются к сухожилиям.
Это пять ведущих симптомов, сопровождающие детский ревматизм. Параллельно больной может страдать от лихорадки, болей в животе, носовых кровотечений. Опасны повторные атаки ревматизма, которые происходят спустя год. При этом симптомы интоксикации нарастают, развиваются пороки сердца, среди которых: пролапс митрального клапана, аортальная недостаточность, стеноз устья аорты и пр.
Причины ревматизма у детей
Среди причин, приводящих к развитию ревматизма в детском возрасте, относят:
Во-вторых, наследственный фактор . Как показывают исследования, заболевание ревматизмом прослеживаются у членов одной семьи.
В-третьих, длительное носительство стрептококковой инфекции в носоглотки может спровоцировать неадекватную работу иммунной системы и вызвать ревматизм в детском возрасте.
К тому же имеются второстепенные факторы , влияющие на развитие болезни. К таковым можно отнести переутомление, переохлаждение и плохое питание, что, в свою очередь, снижает иммунитет и повышает риск заражения инфекционными болезнями.
Диагностика ревматизма у детей

Заподозрить наличие болезни у ребенка может как педиатр, так и детский ревматолог.
Причиной для проведения дальнейших исследований служат конкретные критерии, которыми руководствуется каждый доктор:
Любой из видов кардита;
Формирование подкожных узлов;
Наследственная предрасположенность к ревматизму;
Положительная реакция на специфическую терапию.
К тому же имеются малые критерии оценки, позволяющие заподозрить болезнь, это: артралгия, лихорадка, специфические показатели крови (ускорение СОЭ, снижение гемоглобина, нейрофильный лейкоцитоз и пр.).
Поэтому помимо изучения анамнеза, стандартного осмотра и опроса больного, необходимо осуществление лабораторных исследований:
Также есть смысл проведения рентгена грудной клетки. Это исследование позволяет определить конфигурацию сердца (митральную или аортальную), а также кардиомегалию.
Проведение ЭКГ позволит увидеть нарушения в работе сердца, а фонокардиография определить наличие поражения клапанного аппарата.
Для того, чтобы обозначить присутствие порока сердца у ребенка, ему показано проведение ЭхоКГ.
Осложнения ревматизма у детей
Болезнь опасна своими осложнениями. Среди них можно выделить формирование порока сердца. При этом поражаются его клапаны и перегородки, что приводит к нарушению функциональности органа. Часто прогрессирование порока происходит при повторных атаках болезни на организм ребенка. Поэтому так важно, вовремя отвести больного на консультацию кардиохирурга и при необходимости провести операцию в специализированной клинике.
Среди прочих возможных осложнений выделяют воспаление внутренней оболочки сердца, тромбоэмболию, нарушения ритма сердца, формирование сердечной недостаточности застойного характера. Эти состояния являются смертельно опасными, могут спровоцировать развитие инфаркта таких жизненно важных органов, как: селезенка и почки. Часто встречается ишемия головного мозга, недостаточность кровообращения.
Чтобы избежать осложнений болезни важно своевременно заметить признаки ревматизма и начать лечение.
Лечение ревматизма у детей
Медикаментозное лечение сводится к устранению возбудителя, приведшего к развитию болезни. Чаще всего для этого используется антибактериальная терапия, основанная на пенициллине. Вводится средство парентерально на протяжении 10 дней. Минимальный срок такой терапии составляет неделю. Дозировка подбирается врачом индивидуально и зависит от тяжести течения болезни и веса ребенка. Затем используется бициллин-5 или 1. Когда у ребенка наблюдается аллергическая реакция на пенициллин, следует произвести его замену на эритромицин.
Популярными современными средствами для лечения ревматизма являются вольтарен и метиндол. Они обладают выраженными противовоспалительными эффектами.
Когда сердечная мышца и стенки сердца не поражены, а воспалительный процесс незначителен, больному не рекомендован приём гормональных средств. Врач осуществляет подбор лишь противовоспалительных препаратов в соответствующей дозировке.
Кроме того, ребенку необходимо вспомогательная терапия, которая заключается в назначении витаминных комплексов, приеме препаратов калия. В стационаре дети, как правило, проводят до 2 месяцев. Врачи, которые наблюдают маленьких пациентов – кардиологи и ревматологи.
Важно санировать все имеющиеся очаги воспаления, без этого терапия ревматизма не будет успешной. Речь идёт о кариесе, гайморите, тонзиллите.
Когда пациент находится на стадии ремиссии, ему показано санаторное лечение. Для профилактики используют курсовой приём НПВП осенью и весной. Время приема – 1 месяц.
Современные препараты, которые целесообразно использоваться для лечения детского ревматизма:
НПВП (индометацин, вольтарен, бруфен и пр.);
Кортикостероидные гормоны (триамцинолон, преднизолон);
Иммунодепрессанты (делагил, хлорбутин и пр.).
При своевременном обращении к доктору, риск летального исхода сводится к минимуму. В зависимости от степени поражения сердца, будет зависеть тяжесть прогноза при болезни. Если ревмокардиты прогрессируют и рецидивируют, то это представляет наибольшую угрозу для здоровья ребенка.
Во время активизации болезни, маленькому пациенту важно придерживаться определенной диеты, которая основывается на нескольких принципах:
Исключение пищи, богатой простыми углеводами. Это обусловлено тем, что такие продукты часто во время обострения болезни провоцирует аллергические реакции, котонные ранее могли и не наблюдаться.
Меню стоит максимально разнообразить фруктами и овощами.
В острую фазу болезни необходимо съедать по одному яйцу в день, исключая воскресенье.
Если наблюдаются серьезные нарушения в работе сердца, то на несколько дней (на 3 дня), необходимо воздержаться от белковой пищи, употребляя только овощи и фрукты. Можно в день выпивать до 300 мл молока.
Важно насытить организм витамином С. Поэтому необходимо употреблять зелень и цитрусовые.
Стоит понимать, что терапия ревматизма должна быть комплексной и основываться не только на приеме медикаментов, но и на грамотно организованном питании, и на правильном распорядке дня.
Профилактика ревматизма у детей

Так как болезнь опасна серьезными осложнениями, то важна её своевременная профилактика. Относительно ревматизма, принято выделять как первичные профилактические меры, так и вторичные. Первые направлены на то, чтобы предотвратить заболевание и не допустить заражения ребенка, а вторые на предупреждение случаев рецидива болезни, а также прогрессирование ревматизма.
Для того, чтобы избежать болезни, профилактические мероприятия должны проводиться с самого детства:
Во-первых, необходимо грамотно организовать быт ребенка, сюда входят занятия физической культурой, длительное времяпрепровождение на свежем воздухе, закаливание, правильное питание с низким содержанием углеводной пищи.
Во-вторых, это укрепление психики ребенка. Эти, меры позволят поддерживать защитные силы на должном уровне и в случае заражения помочь организму быстрее справиться с инфекцией.
В-третьих, к первичным профилактическим мерам относят изоляцию больного стрептококковой инфекцией и наблюдение за контактными детьми. Это позволит вовремя выявить зараженных и быстрее начать лечение, а также не допустить распространение болезни в коллективах.
В-четвертых, если произошло заражение, то необходимо как можно быстрее начать лечение. Доказано, что, если терапия стрептококковой инфекции стартовала не позднее, чем на третий день заражения, риск развития ревматизма сводится к нулю.
Родителям важно осознавать, что первичная профилактика – это необходимая мера, за которую ответственны не только медицинские работники. Чтобы сохранить здоровье ребенка, необходимо внимательно относиться к любым симптомам недомогания и вовремя обращаться за квалифицированной помощью.
Что касается вторичной профилактики, то она обусловлена склонностью ревматизма рецидивировать. Поэтому дети с подобным диагнозом длительное время находятся на врачебном контроле. Их наблюдает ревматолог, кардиолог, ортопед и иные узкие специалисты.
Важно поддерживать иммунитет больного на должном уровне, что обеспечит высокую сопротивляемость организма ревматизму. К тому же на особом контроле у медиков должны быть дети, в чьих семьях имеются случаи заболевания среди близких родственников, в том числе, братьев и сестер.



Ревматизм сердца – тяжелое системное заболевание, имеющее инфекционно-аллергическую природу и развивающееся у человека в любом возрасте, поэтому им нередко страдают дети. Вся сложность недуга заключается в том, что он поражает не сам орган, а соединительную ткань, оболочку. Данную болезнь также называют ревматической лихорадкой.
Причины и последствия
Спровоцировать ревматизм сердца у детей могут различные факторы, поэтому очень сложно предугадать и предотвратить возникновение проблемы. В числе самых распространенных можно выделить несколько причин.
- Наследственность – если у одного из родителей или других членов семьи диагностирован ревматизм сердца, ребенок находится в зоне риска.
- ОРЗ, тонзиллит, скарлатина, ангина, фарингит и другие заболевания, вызываемые гемолитическим стрептококком А-группы. Однако просто заразиться недугом недостаточно – для того, чтобы в организме ребенка начался патологический процесс, должен произойти иммунный сбой.
- Длительное воздействие инфекции.
- Переохлаждение, переутомление, неправильное и несбалансированное питание – каждый из этих факторов может спровоцировать снижение иммунитета и, как следствие, повысить риск заражения инфекционными заболеваниями.
Сердечная форма ревматизма у детей может проявиться в любом возрасте, однако в зоне риска находятся ученики младших классов и подростки (7-15 лет).
Особую опасность представляют осложнения данного заболевания, главным из которых является формирование порока сердца. В данном случае страдают перегородки и клапаны, что снижает функциональность органа.
Симптомы
При любых признаках недуга не рискуйте здоровьем ребёнка - обратитесь к врачу! Выберите специалиста сами или обратитесь в нашу справочную службу. Вас готовы принять лучшие врачи Москвы:
Ревматические болезни сердца у детей вызывают различные проявления. Степень тяжести симптомов напрямую зависит от формы протекания недуга, однако некоторые из них проявляются в любом случае.
К основным клиническим проявлениям относят:
- малую хорею, отражающуюся в виде повышенной раздражительности, резких перемен настроения, изменения походки и почерка;
- ревмокардит, характеризующийся воспалением в разных слоях сердечных стенок (иногда сопровождается панкардитом, миокардитом, перикадитом и эндокардитом);
- ревматические узелки, формирующиеся под кожей ребенка;
- анулярную эритему, сопровождаемую высыпаниями в виде колец на груди и животе;
- полиартрит, поражающий крупные, а также средние суставы и провоцирующий боли в них.
При проявлении одного или нескольких тревожных симптомов необходимо оперативно обратиться за консультацией к кардиологу.
Диагностика
Ревматизм сердца у детей может протекать по одному из четырех сценариев. Все потому, что эксперты выделяют несколько разновидностей заболевания.
- Острый тип, характеризующийся ярким началом и быстрым завершением. Заболевание сопровождается повышением температуры и значительными отклонениями в показателях лабораторных анализов. Болезнь поражает не только сердце, но также центральную нервную систему, кожу, легкие и суставы.
- Подострый тип отличается растянутым началом – симптомы проявляются в период от 3 месяцев до полугода. Зачастую болезнь сопровождается тяжелым кардитом.
- Затяжной тип отличается постепенным развитием болезни – заболевание проявляется более 6 месяцев.
- Латентная форма сердечного ревматизма характеризуется бессимптомностью.
В процессе диагностики заболевания кардиолог использует различные методы. После первичного осмотра ребенка доктор может назначить лабораторные анализы крови на СОЭ и лейкоциты, а также дать направления на рентген грудной клетки, электрокардиографию и УЗИ сердца (ЭхоКГ).
Лечение
После постановки точного диагноза доктор назначает лечение пациенту. Первый этап терапии включает в себя прием антибиотиков, антигистаминных препаратов, иммуномодуляторов, лекарств для сердца и диуретиков. Однако помимо медикаментозного лечения, доктора в большинстве случаев прописывают ребенку строгий постельный режим с постепенным расширением физической активности, строгую диету, дыхательные упражнения, а также курс ЛФК.
На втором этапе кардиолог подбирает оптимальные средства реабилитации ребенка. Врач может дать направление на санаторно-курортное лечение (в течение 3 месяцев), а также составить новый план приема препаратов и витаминотерапии.
Третий, заключительный этап лечения, – наблюдение в диспансере. В ходе обследования в клинике врачи могут своевременно определить риск возникновения рецидива и предотвратить развитие осложнений.
Процесс лечения ревматизма у ребенка может занять несколько лет. Чтобы достичь положительного результата, родителям необходимо строго следовать рекомендациям доктора. Следует понимать, что отклонения от установленного курса лечения, прием препаратов без контроля кардиолога и замена лекарств народными средствами могут спровоцировать развитие осложнений и даже привести к летальному исходу.
Профилактика
Профилактические мероприятия, позволяющие минимизировать риск заболевания ревматизмом сердца, разделяются на два вида – первичный (до недуга) и вторичный (после перенесенной болезни).
В свою очередь, вторичная профилактика предусматривает непрерывное наблюдение за состоянием ребенка на протяжении 5 лет, с регулярным прохождением анализов и диагностических процедур. Другие рекомендации дает лечащий врач, исходя из индивидуальных показателей.
Подобрать квалифицированного специалиста, имеющего богатый опыт в лечении ревматизма сердца у детей, Вы можете на нашем портале, изучив карточки докторов или запросив консультацию у сотрудника справочной службы.
Ревматизм — это болезнь, характеризующаяся изменениями соединительной ткани кровеносной системы воспалительного характера. По-другому, этот недуг называют ревматическая лихорадка, ревматизм сердца. Чаще заболевание протекает с поражением сердечного органа.
Причины
Причины развития ревматизма сердца связано с β-гемолитическим стрептококком, вызывающим также тонзиллит, фарингит.
К способствующим причинам относят охлаждение организма, молодой возраст, наследственность.
Факторы риска
- Диагноз ревматизм у близких родственников.
- Женский пол
- Возраст 7-15 лет
- Стрептококковая инфекция в анамнезе.
Развитие
Развитие ревматизма сердца происходит, благодаря стрептококку, синтезирующему токсин, тропный к тканям сердца. В соединительной ткани кровеносной системы развивается воспаление, а потом включается синтез антител к сердечной мышце — миокарду. Антитела в крови к собственным тканям начинают вырабатываться потому, что у стрептококка и миокарда есть схожие антигены.
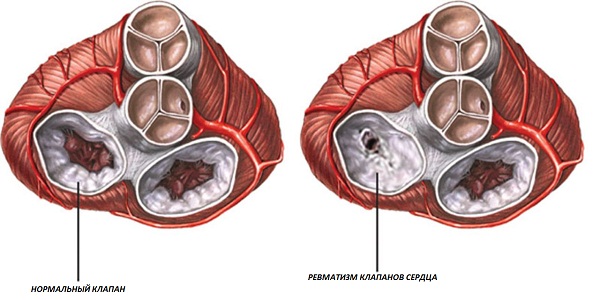
Нормальные клапаны сердца и при ревматизме
В основе ревматизма сердца лежат два процесса:
- Иммунное воспаление – причина нарушения структуры соединительной ткани кровеносной системы.
- Неспецифическое воспаление.
Фазы ревматизма сердца:
- Активная.
- Неактивная.
Симптомы
Начинается ревматизм сердца у детей в детстве и связан он со стрептококковой ангиной. Через 10-12 дней после инфицирования, проявляется первая атака болезни.
Варианты течения заболевания:
- Острое – ярко начинается и быстро завершается. Первая атака развивается на протяжении 2-3 месяцев.
Характеризуется высокой температурой, значительными лабораторными сдвигами. В процесс вовлекаются сердце, кожа, суставы, ЦНС, лёгкие. При адекватной терапии, симптомы заболевания быстро проходят.
- Подострое – растянутое начало заболевания. Симптомы развиваются 3-6 месяцев.
Умеренная выраженность процесса, не характерно вовлечение различных органов. Часто главным проявлением является тяжёлый кардит сердца.
- Затяжное – развитие болезни постепенное, симптомы ревматизма сердца проявляются на протяжении более 6 месяцев
Такое течение характерно для возвратного ревматизма, поражается преимущественно сердце. Эффект от лечения не выражен.
- Латентное – признаки сердечного ревматизма не выявляются.
Диагностировать латентный ревматизм можно только по факту приобретённого порока сердца. В этот период повышается СОЭ, нарастают антистрептолизин — О (АСЛ-О), антистрептокиназа (АСК).
Второй период проявляется поражением одного или нескольких органов: ревмокардит, полиартрит, поражением лёгких, плевры, почек, кожи, нейроревматизм.
Ревмокардит
Поражение сердца при ревматизме называется ревмокардитом или ревматизмом сердца. Чаще встречается вовлечение в процесс миокарда с эндокардом. Реже к ним присоединяется перикард.
Состояние пациента тяжёлое: дыхание становится нормальным только в положении сидя или стоя, увеличен живот, кожа становится синюшной, отёки на ногах.
При осмотре выявляется частый пульс у человека. При аускультации сердца – тоны глухие, аритмичные, при прослушивании лёгких могут быть выявлены хрипы в нижних отделах, говорящие о застое по малому кругу кровообращения. При осмотре живота выявляется увеличенная болезненная печень, что говорит о застое по большому кругу кровообращения. В брюшной полости может скапливаться жидкость – развивается асцит.
Перебои в работе сердца — один из симптомов ревмокардита
- Очаговый миокардит сердца, проявляющийся неспецифическими симптомами болезненности в проекции сердечной мышцы и редкими перебоями в его работе. Состояние больного сохраняется удовлетворительным.
- При ревматическом эндокардите специфических признаков развития заболевания нет. Потливость, хроническая усталость, повышенная температура, развитие тромбоэмболического синдрома, характеризующегося образованием тромбов в артериях большого круга кровообращения. О перенесённом эндокардите свидетельствует сформировавшийся порок сердца.
- Возвратный ревмокардит — повторное возникновение симптомов ревмокардита. Отличительная особенность – возвращение заболевания происходит в сердце с пороком, поэтому клинические проявления тяжелее. Течение болезни затяжное, возникает мерцательная аритмия, отёки ног, передней брюшной стенки, асцит, хрипы в лёгких.
Выделяют ревмокардит по степени тяжести:
- Выраженный при диффузном воспалении стенки сердца.
- Умеренно выраженный – несколько очагов поражения сердца.
- Слабо выраженный – один очаг в сердце.
Ревматический полиартрит
Ревматический полиартрит характеризуется болезненностью крупных и средних симметричных суставов, их отёком, покраснением кожи над поражёнными суставами, двигательная активность которых ограничена. Болезненность хорошо купируется нестероидными противовоспалительными препаратами. Часто поражение суставов происходит вместе с патологией сердца.
Ревматизм кожи
На коже туловища и голеней появляются высыпания в виде колец называемые кольцевидная эритема. Также появляются безболезненные плотные узелки, расположенные обычно на внешней стороне локтевых, коленных суставов.
У детей
Острое и подострый ревматизм сердца у детей встречается чаще. Развиваются кардит, полиартрит, поражение кожи, нервной системы.
В школьном возрасте чаще болеют девочки, течение болезни становится затяжным, формируется порок сердца.
18-21 год
Остро, с полиартрита и высокой температуры, развивается ревмокардит у ребенка в возрасте 18-21 года. Заканчивается полным выздоровлением или митральной недостаточностью.
У взрослых
Основное проявление болезни у взрослых – ревматизм сердца с последующим формированием порока. Полиартрит крупных суставов. Больше встречается латентное течение заболевания.
Диагностика
Диагностика основывается на жалобах и клинических проявлениях заболевания, выявляющиеся при опросе и осмотре пациента.
План обследования:
- Общеклинические анализы крови, мочи;
- Биохимический анализ крови: кроме основных показателей, определяются С-реактивный протеин, серомукоид.
- Исследование крови на АСЛ-О, АСК;
- Посев флоры из зева;
- ЭКГ сердца;
- Эхо-КГ;
- Доплерография сосудов;
- Рентгенологические методы.
Допплерографическое исследование
Лечение ревматизма сердца
- Режим. При поражении сердца рекомендуют строгий постельный режим на 15-30 дней. При поражении суставов или нервной системы, режим менее строгий: пациенту можно вставать. Расширение режима проводят, ориентируясь на улучшение самочувствия и лабораторных тестов пациента.
- Принципы диеты: ограничение соли, достаточное количество белка, витамина С и калия, который особенно необходим при ревматизме сердца. Ограничить потребление легко усваиваемых углеводов и воды.
- Терапия антибиотиком пенициллином, в частности его продлённой формой – бициллином-5. Начинать лечение сердечного ревматизма нужно с обязательной кожной пробы, чтобы избежать возникновение тяжёлых аллергических реакций. Если у человека развилась на пенициллин реакция, его заменяют на эритромицин.
- Необходимо остановить воспалительный процесс. Нестероидные противовоспалительные препараты используют для лечения ревмокардита лёгкой и средней степени тяжести, а также полиартрита (индометацин, вольтарен). Глюкокортикостероиды назначают при тяжёлом и угрожающем жизни течении ревмокардита (преднизолон).
- Метаболическое лечение. Что это такое? Это назначение препаратов, улучшающих обменные процессы в миокарде (рибоксин, кокарбоксилаза).
- Симптоматическая терапия: диуретики при отёках, антиаритмические препараты при развитии аритмии, дофамин при снижении сократительной функции сердца.
- Санаторное лечение.
Профилактика
Профилактика ревматизма сердца у детей и взрослых проводится в несколько этапов.
Первичная:
- Предупреждение развития острых заболеваний верхних дыхательных путей. Активный образ жизни, закаливание, сбалансированное правильное питание, организация режима дня, сна и бодрствования. Своевременное обращение к врачу, назначение антибиотика, отказ от самолечения.
Вторичная:
- Проводится у пациентов, перенёсших заболевание и заключается в регулярном введении антибиотика для предотвращения рецидивов.
- Существует закономерность – чем младше был ребёнок, когда развилась первая атака ревматизма, тем вероятность возврата патологии выше.
- Пациентам, не перенёсшим ревмокардит, вторичную профилактику проводят на протяжении последующих 5 лет.
- Если было поражение сердца – до момента исполнения 25 лет.
- При сформированном пороке сердца – длительная профилактика.
Очень многое зависит о правильности и своевременности поставленного диагноза. Прогноз благоприятен, если ревматизм сердца выявили на раннем этапе, когда можно избежать развития порока сердца.
Ревматизм у детей – инфекционно-аллергическое заболевание, протекающее с системным поражением соединительной ткани сердечно-сосудистой системы, синовиальных оболочек суставов, серозных оболочек ЦНС, печени, почек, легких, глаз, кожи. При ревматизме у детей может развиваться ревматический полиартрит, ревмокардит, малая хорея, ревматические узелки, кольцевидная эритема, пневмония, нефрит. Диагностика ревматизма у детей основана на клинических критериях, их связи с перенесенной стрептококковой инфекцией, подтвержденных лабораторными тестами и маркерами. В лечении ревматизма у детей применяются глюкокортикоиды, НПВС, препараты хинолинового и пенициллинового ряда.
- Причины ревматизма у детей
- Классификация ревматизма у детей
- Симптомы ревматизма у детей
- Диагностика ревматизма у детей
- Лечение ревматизма у детей
- Прогноз и профилактика ревматизма у детей
- Цены на лечение
Общие сведения
Ревматизм у детей (ревматическая лихорадка, болезнь Сокольского-Буйо) – системное заболевание воспалительного характера, характеризующееся поражением соединительной ткани различных органов и этиологически связанное со стрептококковой инфекцией. В педиатрии ревматизм диагностируется преимущественно у детей школьного возраста (7-15 лет). Средняя популяционная частота составляет 0,3 случая ревматизма на 1000 детей. Ревматизм у детей характеризуется острым началом, нередко длительным, на протяжении многих лет, течением с чередованием периодов обострений и ремиссий. Ревматизм у детей служит распространенной причиной формирования приобретенных пороков сердца и инвалидизации.

Причины ревматизма у детей
Накопленный в ревматологии опыт позволяет отнести ревматизм у детей к инфекционно-аллергическому заболеванию, в основе которого лежит инфекция, вызванная β-гемолитическим стрептококком группы А (М-серотип), и измененная реактивность организма. Таким образом, заболеваемости ребенка ревматизмом всегда предшествует стрептококковая инфекция: тонзиллит, ангина, фарингит, скарлатина. Этиологическое значение β-гемолитического стрептококка в развитии ревматизма у детей подтверждено обнаружением в крови большинства больных противострептококковых антител – АСЛ-О, антистрептокиназы, антистрептогиалуронидазы, антидезоксирибонуклеазы В, обладающих тропностью к соединительной ткани.
Ведущими факторами вирулентности β-гемолитического стрептококка выступают его экзотоксины (стрептолизин-О, эритрогенный токсин, гиалуронидаза, протеиназа), обусловливающие пирогенные, цитотоксические и иммунные реакции, вызывающие повреждение сердечной мышцы с развитием эндомиокардита, нарушений сократимости и проводимости миокарда.
Кроме этого, протеины клеточной стенки стрептококка (липотейхоевая кислота пептидогликан, полисахарид) инициируют и поддерживают воспалительный процесс в миокарде, печени, синовиальных оболочках. М-протеин клеточной стенки подавляет фагоцитоз, оказывает нефротоксическое действие, стимулирует образование антикардиальных антител и т. п. В основе поражения кожи и подкожной клетчатки при ревматизме у детей лежит васкулит; ревматическая хорея обусловлена поражением подкорковых ядер.
Классификация ревматизма у детей
В развитии ревматизма у детей выделяют активную и неактивную фазы. Критериями активности ревматического процесса выступают выраженность клинических проявлений и изменения лабораторных маркеров, в связи с чем выделяют три степени:
- I (минимальная активность) - отсутствие экссудативного компонента воспаления; слабая выраженность клинических и лабораторных признаков ревматизма у детей;
- II (умеренная активность) – все признаки ревматизма у детей (клинические, электрокардиографические, рентгенологические, лабораторные) выражены нерезко;
- III (максимальная активность) – преобладание экссудативного компонента воспаления, наличие высокой лихорадки, признаков ревмокардита, суставного синдрома, полисерозита. Присутствие отчетливых рентгенологических, электро- и фонокардиографических признаков кардита. Резкие изменения лабораторных показателей – высокий нейтрофильный лейкоцитоз. Резко положительный СРБ, высокий уровень сывороточных глобулинов, значительное повышение титров антистрептококковых антител и пр.
Неактивная фаза ревматизма у детей отмечается в межприступный период и характеризуется нормализацией самочувствия ребенка, инструментальных и лабораторных показателей. Иногда между приступами ревматической лихорадки сохраняется субфебрилитет и недомогание, отмечается прогрессирование кардита с формированием клапанных пороков сердца или кардиосклероза. Неактивная фаза ревматизма у детей может продолжаться от нескольких месяцев до нескольких лет.
Течение ревматизма у детей может быть острым (до 3-х месс.), подострым (от 3 до 6 мес.), затяжным (более 6 мес.), непрерывно-рецидивирующим (без четких периодов ремиссии длительностью до 1 года и более), латентным (скрыто приводящим к формированию клапанного порока сердца).
Симптомы ревматизма у детей
Клинические проявления ревматизма у детей многообразны и вариабельны. К основным клиническим синдромам относят ревмокардит, полиартрит, малую хорею, анулярную эритему и ревматические узелки. Для всех форм ревматизма у детей характерна клиническая манифестация спустя 1,5-4 недели после предшествующей стрептококковой инфекции.
Поражение сердца при ревматизме у детей (ревмокардит) происходит всегда; в 70-85% случаев – первично. При ревматизме у детей может возникать эндокардит, миокардит, перикардит или панкардит. Ревмокардит сопровождается вялостью, утомляемостью ребенка, субфебрилитетом, тахикардией (реже брадикардией), одышкой, болями в сердце.
Повторная атака ревмокардита, как правило, случается через 10-12 месяцев и протекает тяжелее с симптомами интоксикации, артритами, увеитами и т. д. В результате повторных атак ревматизма у всех детей выявляются приобретенные пороки сердца: митральная недостаточность, митральный стеноз, аортальная недостаточность, стеноз устья аорты, пролапс митрального клапана, митрально-аортальный порок.
У 40-60% детей с ревматизмом развивается полиартрит, как изолированно, так и в сочетании с ревмокардитом. Характерными признаками полиартрита при ревматизме у детей являются преимущественное поражение средних и крупных суставов (коленных, голеностопных, локтевых, плечевых, реже - лучезапястных); симметричность артралгии, мигрирующий характер болей, быстрое и полное обратное развитие суставного синдрома.
На долю церебральной формы ревматизма у детей (малой хореи) приходится 7-10% случаев. Данный синдром, главным образом, развивается у девочек и проявляется эмоциональными расстройствами (плаксивостью, раздражительностью, сменой настроения) и постепенно нарастающими двигательными нарушениями. Вначале изменяется почерк и походка, затем появляются гиперкинезы, сопровождающиеся нарушением внятности речи, а иногда – невозможностью самостоятельного приема пищи и самообслуживания. Признаки хореи полностью регрессируют через 2-3 месяца, однако имеют склонность к рецидивированию.
Проявления ревматизма в виде анулярной (кольцевидной) эритемы и ревматических узелков типично для детского возраста. Кольцевидная эритема представляет собой разновидность сыпи в виде колец бледно-розового цвета, локализующихся на коже живота и груди. Зуд, пигментация и шелушение кожи отсутствуют. Ревматические узелки можно обнаружить в активную фазу ревматизма у детей в затылочной области и в области суставов, в местах прикрепления сухожилий. Они имеют вид подкожных образований диаметром 1-2 мм.
Висцеральные поражения при ревматизме у детей (ревматическая пневмония, нефрит, перитонит и др.) в настоящее время практически не встречаются.
Диагностика ревматизма у детей
Достоверность диагноза ревматизма у детей обязательно должна быть подтверждена лабораторно. Изменения гемограммы в острую фазу характеризуются нейтрофильным лейкоцитозом, ускорением СОЭ, анемией. Биохимический анализ крови демонстрирует гиперфибриногенемию, появление СРБ, повышение фракций α2 и γ-глобулинов и сывороточных мукопротеинов. Иммунологическое исследование крови выявляет повышение титров АСГ, АСЛ-О, АСК; увеличение ЦИК, иммуноглобулинов А, М, G, антикардиальных антител.
При ревмокардите у детей проведение рентгенографии грудной клетки выявляет кардиомегалию, митральную или аортальную конфигурацию сердца. Электрокардиография при ревматизме у детей может регистрировать различные аритмии и нарушения проводимости (брадикардию, синусовую тахикардию, атриовентрикулярные блокады, фибрилляцию и трепетание предсердий). Фонокардиография позволяет зафиксировать изменения тонов сердца и шумы, свидетельствующие о поражении клапанного аппарата. В выявлении приобретенных пороков сердца при ревматизме у детей решающая роль принадлежит ЭхоКГ.
Дифференциальную диагностику ревмокардита проводят с неревматическими кардитами у детей, врожденными пороками сердца, инфекционным эндокардитом. Ревматический полиартрит необходимо отличать от артритов другой этиологии, геморрагического васкулита, СКВ. Наличие у ребенка церебрального синдрома требует привлечения к диагностике детского невролога и исключения невроза, синдрома Туретта, опухолей мозга и др.
Лечение ревматизма у детей
Терапия ревматизма у детей должна быть комплексной, непрерывной, длительной и поэтапной.
В острой фазе показано стационарное лечение с ограничением физической активности: постельный режим (при ревмокардите) или щадящий режим при других формах ревматизма у детей. Для борьбы со стрептококковой инфекцией проводится антибактериальная терапия препаратами пенициллинового ряда курсом 10-14 дней. С целью подавления активного воспалительного процесса назначаются нестероидные (ибупрофен, диклофенак) и стероидные противовоспалительные препараты (преднизолон). При затяжном течении ревматизма у детей в комплексную терапию включаются базисные препараты хинолинового ряда (гидроксихлорохин, хлорохин).
На втором этапе лечение ревматизма у детей продолжается в ревматологическом санатории, где проводится общеукрепляющая терапия, ЛФК, грязелечение, санирование очагов инфекции. На третьем этапе наблюдение ребенка специалистами (детским кардиологом-ревматологом, детским стоматологом, детским отоларингологом) организуется в условиях поликлиники. Важнейшим направлением диспансерного наблюдения служит антибиотикопрофилактика рецидивов ревматизма у детей.
Прогноз и профилактика ревматизма у детей
Первичный эпизод ревмокардита сопровождается формированием пороков сердца в 20-25% случаях; однако возвратный ревмокардит не оставляет шансов избежать повреждения клапанов сердца, что требует последующего кардиохирургического вмешательства. Летальность от сердечной недостаточности, обусловленной пороками сердца, доходит до 0,4-0,1%. Исход ревматизма у детей во многом определяется сроками начала и адекватностью терапии.
Первичная профилактика ревматизма у детей предполагает закаливание, полноценное питание, рациональную физическую культуру, санацию хронических очагов инфекции (в частности, своевременную тонзиллэктомию). Меры вторичной профилактики направлены на предупреждение прогрессирования ревматизма у детей, перенесших ревматическую лихорадку, и включают введение пенициллина пролонгированного действия.
Читайте также:


