Ревматическая эритема у детей
Ревматические болезни (РБ) занимают одно из видных мест в структуре заболеваемости детского возраста. По сводным отчетным данным МЗ РФ, распространенность болезней ревматического круга составляет 5,7 на 100 000 детского населения.
Ревматические болезни (РБ) занимают одно из видных мест в структуре заболеваемости детского возраста. По сводным отчетным данным МЗ РФ, распространенность болезней ревматического круга составляет 5,7 на 100 000 детского населения.
Ревматические заболевания детского возраста представлены в отечественной рабочей классификации РБ (1988—1998 гг.). Это ревматическая лихорадка (ревматизм), диффузные болезни соединительной ткани, ювенильные артриты, системные васкулиты, другие болезни суставов, костей и мягких тканей.
Среди клинических проявлений при целом ряде РБ важное место занимают кожные изменения, правильная оценка и интерпретация которых играет большую роль в дифференциально-диагностическом поиске, способствует достоверному и своевременному распознаванию болезни.
В данной статье освещены особенности кожного синдрома при некоторых ревматических заболеваниях детского возраста, наблюдаемых авторами.
Ревматическая лихорадка (ревматизм) рассматривается как системное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе, развивающееся в связи с острой инфекцией β-гемолитическим стрептококком группы А у предрасположенных лиц, главным образом у детей и подростков 7—15 лет.
К диагностическим критериям относятся полиартрит, поражение сердца, хорея, аннулярная эритема и ревматические узелки.
Среди кожных проявлений кольцевидная эритема (аннулярная сыпь) наблюдается у 7—10% детей, обычно не сопровождается субъективными жалобами, не возвышается над уровнем кожи, исчезает при надавливании, преимущественно локализуется на коже туловища, реже — на руках и ногах. Кольцевидная эритема, как правило, отмечается в дебюте заболевания, при стихании активности она исчезает, но может и персистировать в течение ряда месяцев.
Ревматические узелки в последние годы встречаются очень редко, в основном у детей с возвратным ревматизмом. Это округлые, плотные, варьирующие по размерам от нескольких миллиметров до 1–2 см, безболезненные образования. Преимущественная локализация — у мест прикрепления сухожилий, над костными поверхностями и выступами, в области коленных, локтевых, пястно-фаланговых суставов, в затылочной области и области ахилловых сухожилий. Количество узелков варьирует от одного до нескольких. Они персистируют от 7—10 дней до двух недель и реже — до одного месяца.
Специального местного лечения ни аннулярная эритема, ни ревматоидные узелки не требуют.
С современных позиций ЮРА рассматривается как самостоятельная нозологическая форма неизвестной этиологии, характеризующаяся сложными аутоиммунными процессами патогенеза, наличием большого каскада воспалительных и иммунологических процессов, развивающихся на генетически измененном фоне и сопровождающихся системной дезорганизацией соединительной ткани с преимущественным вовлечением в патологический процесс суставов и прогрессирующим течением заболевания.
Самый серьезный вариант по характеру клинических проявлений, течению и прогнозу — это системный вариант ЮРА, который подразделяется на две формы: болезнь Стилла и субсепсис Висслера-Фанкони.
Встречается, как правило, у детей раннего возраста, обычно начинается остро, сопровождается гектической лихорадкой, выраженной реакцией со стороны ретикулоэндотелиальной системы (лимфаденопатия, гепатолиенальный синдром), вовлечением в патологический процесс внутренних органов (полисерозиты), поражением суставов, значительными сдвигами лабораторных показателей.
Классическим признаком системного варианта является наличие кожных изменений в виде нефиксированной эритематозной сыпи, которая представляет собой розового цвета, пятнисто-папулезные, реже мелкоточечные кожные элементы, располагающиеся на груди, животе, руках, ногах. Они исчезают при легком надавливании, не сопровождаются субъективными проявлениями и значительно усиливаются при лихорадке и на высоте активности патологического процесса. Сыпь нередко сохраняется длительное время, может появляться при обострении заболевания.
У 5—10% детей с полиартикулярной формой ЮРА отмечается появление ревматоидных узелков. Узелки плотновато-эластичной консистенции обычно подвижны, не спаяны с подлежащими тканями, кожа над ними иногда эритематозно изменена. Узелки могут спонтанно исчезать или сохраняются в течение длительного времени. Их появление считается неблагоприятным прогностическим признаком.
Представляет собой острое воспалительное состояние, характерными особенностями которого следует считать гектическую лихорадку, персистирующие сыпи, артралгии или нестойкий артрит, гепато- и/или спленомегалию, лимфаденопатию, а также высокий лейкоцитоз со сдвигом влево, увеличение СОЭ и анемию в крови. Картина болезни напоминает сепсис и болезнь Стилла.
Отличительной чертой сыпи следует считать ее стабильность. Сыпь значительно усиливается при повышении температуры.
В целом заболевание отличает клинический полиморфизм. Наиболее характерным является формирование склеродермических очагов бляшечной или полосовидной формы, локализующихся в различных областях, чаще на конечностях и туловище. Очаги могут встречаться гипо/гиперпигментированные, с желтоватым либо красноватым оттенком. У многих детей определяется достаточно выраженное уплотнение кожи, сочетающееся у некоторых из них с уплотнением подкожных мягких тканей. Субъективные ощущения у большинства заболевших отсутствуют, однако могут наблюдаться зуд и боль. С течением времени очаги претерпевают отчетливую трансформацию с формированием остаточных изменений в виде атрофии и/или дисхромии кожи.
У детей с системной склеродермией отмечается более выраженный спектр признаков со стороны кожи и подкожных мягких тканей, их относительно большая неспецифичность.
Это тяжелое прогрессирующее системное заболевание мышц, кожных покровов и сосудов микроциркуляторного русла с менее отчетливым поражением внутренних органов, нередко осложняющееся кальцинозом и гнойной инфекцией. В клинической картине имеют место лихорадка, прогрессирующая мышечная слабость, вплоть до полной обездвиженности, интенсивные мышечные боли, нарастающая мышечная и общая дистрофия.
Системные васкулиты (СВ) — это группа болезней, характеризующихся первичным деструктивно-пролиферативным поражением стенки сосудов различного калибра, приводящим ко вторичным изменениям органов и тканей. Существующие классификации СВ учитывают калибр пораженных сосудов, характер воспаления, гистологические данные, иммунологические особенности процесса. Кожные феномены включены в разные схемы оценки активности. К ним относятся: петехии/экхимозы, сетчатое ливедо, кожные некрозы, язвы, узловатая эритема, узелки по ходу сосудов.
Наиболее значимыми с точки зрения частоты вовлечения кожи заболеваниями из группы системных васкулитов являются геморрагический васкулит и узелковый полиартериит.
Наиболее распространенный системный васкулит у детей, характеризующийся поражением мелких сосудов с изменениями прежде всего кожи, кишечника, почек. Основные проявления: нетромбоцитопеническая пурпура, артрит и артралгии, абдоминальные боли, желудочно-кишечные кровотечения и гломерулонефрит. Почти в половине случаев отмечается рецидивирующий характер процесса. Прогноз чаще благоприятный.
Почти у всех больных наблюдаются изменения кожи. Характерна симметричная петехиальная сыпь и/или пальпируемая пурпура, локализующаяся преимущественно дистально на нижних конечностях, усиливающаяся после пребывания ребенка в вертикальном положении и наблюдающаяся в течение нескольких дней. Данные изменения настолько характерны, что занимают одну из ведущих позиций среди других диагностических критериев. Наряду с этим встречаются эритематозные, папулезные и везикулезные элементы.
Представляет собой некротизирующий васкулит периферических и центральных артерий среднего и мелкого калибра. Ювенильный узелковый полиартериит характеризуется некротизацией кожи с подлежащими мягкими тканями и слизистых с развитием полиморфной клинической симптоматики. Изменения могут касаться любого органа и развиваться на фоне довольно выраженных общих симптомов болезни (лихорадки и кахексии). Кроме этого, отмечаются потеря веса, кожные изменения, абдоминальные и мышечно-скелетные боли, вовлечение центральной нервной системы.
Кожные изменения отмечаются более чем у половины больных и нередко являются одним из первых симптомов болезни. Наиболее типичны болезненные подкожные узелки по ходу сосудов, ливедо (сетчатое или древовидное). Ливедо, встречающееся у большинства больных, может сохраняться и в периоды ремиссий, становясь более ярким при обострении. У каждого третьего пациента развивается тромбангиитический синдром с быстрым формированием некрозов кожи и слизистых оболочек, гангрены дистальных отделов конечностей. Также могут наблюдаться папуло-петехиальные высыпания, везикулы, буллы. Значимость кожных изменений в диагностике состояния подчеркивается наличием кожных симптомов в диагностических критериях заболевания.
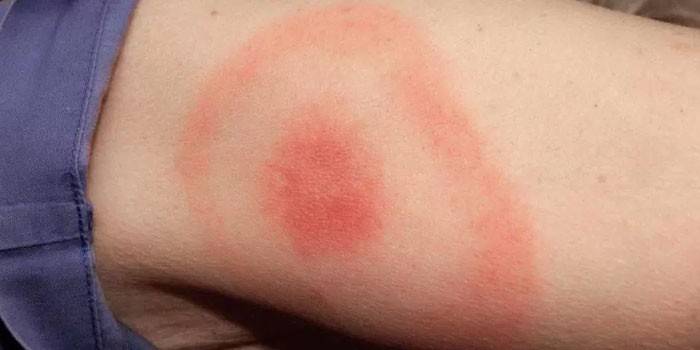
Это полисистемное заболевание, вызываемое спирохетой Borrelia burgdorferi, которая переносится иксодовыми клещами. Кожные изменения представлены, прежде всего, клещевой мигрирующей эритемой на месте укуса клеща. Эритема представляет собой красное, растущее по периферии пятно диаметром не менее 5 см, гомогенно окрашенное или кольцевидной формы с просветлением в центре. В трети случаев эритема может сопровождаться зудом и болезненностью. Эритема может самопроизвольно исчезать, однако возможны прогрессирование и хронизация процесса, появление вторичных эритем кожи. Достаточно редко отмечаются также появление уртикарных элементов, узловатая эритема, единичная доброкачественная лимфоцитома кожи и — у взрослых — хронический атрофический акродерматит. Из других клинических признаков встречаются гриппоподобный синдром, увеличение регионарных лимфоузлов, проявления со стороны нервной системы (поражение лицевого и других черепно-мозговых нервов и радикулопатия), сердца (атриовентрикулярная блокада), артралгии, артрит, иногда поражение глаз.
Кожные изменения встречаются при болезни Кавасаки, смешанном заболевании соединительной ткани, периодической болезни и других редких заболеваниях, относящихся к ревматологической рубрике.
Лечение кожных изменений, при большинстве ревматических заболеваний сводится к купированию основных симптомов болезни. Одно из ведущих мест в спектре антиревматических средств занимают глюкокортикостероиды. Наиболее интенсивным методом введения стероидов является пульс-терапия, при которой доза вводимого препарата достигает 20–30 мг/кг в сутки. Курс составляет три дня, при необходимости показано повторное введение. Дозы, назначаемые внутрь, варьируют в зависимости от нозологической формы и степени активности процесса от 1-2 мг/кг (в расчете на преднизолон) до 0,5–0,7 мг/кг в сутки. Поддерживающей может считаться доза 0,1–0,3 мг/кг в сутки. Нередко ГКС назначаются в сочетании с НПВП в стандартных дозах. Среди базисных средств, дополняющих ГКС, препаратом выбора на сегодняшний день (особенно при ЮРА) является метотрексат (расчетная доза 10 мг/мІ в неделю). Используются также азатиоприн (1,5 мг/кг в сутки), циклоспорин А (сандиммун) (3,5—5 мг/кг в сутки), циклофосфан, сульфасалазин, препараты золота, хинолиновые средства, а также их сочетания. Определенная роль в лечении ревматических заболеваний отводится иммуноглобулинотерапии, которая осуществляется курсами по несколько циклов внутривенного введения из расчета 0,4-0,5 г/кг на одно введение. В последнее время ведется поиск новых эффективных и безопасных лекарственных средств, таких, как ингибиторы фактора некроза (ремикейд, этанерцепт и др.), мофетила микофенолат, лефлуномид и др.
Применяется также и местная терапия. Назначаются аппликации ДМСО, солкосерила, индовазина, крема долгит, мадекассола, гепарина и других местных средств. Немаловажную роль также играют физиотерапевтические процедуры, в том числе курортотерапия. Во многих случаях в лечебный комплекс включаются антифиброзные препараты (пеницилламин, а также мадекассол, колхицин, ферменты и др.), глюкокортикостероиды, средства, влияющие на систему микроциркуляции (пентоксифиллин, никошпан и др.). Обсуждается необходимость использования иммунодепрессантов (метотрексата, азатиоприна и др.), хинолиновых производных (плаквенил), системной энзимотерапии.
При дерматомиозите в ходе лечения кожных изменений определенную роль играют солнцезащитные препараты, противовоспалительные и противозудные средства, стероидные мази. Эффективны в отношении дерматологических проявлений заболевания хинолиновые производные. При резистентности кожных изменений наряду с использованием ГКС и плаквенила в лечебный комплекс могут быть добавлены дапсон, мофетила микофенолат (позволяет постепенно уменьшить дозу ГКС), такролимус (топическое применение при эритематозных, отечных изменениях).
Таким образом, кожные изменения, нередко являющиеся неотъемлемой частью сложной картины нарушений во всем организме, занимают значимое место в практике педиатра и детского ревматолога. Именно кожный синдром, впервые выявляемый на приеме у дерматолога или врача первого контакта, должен настораживать в плане возможного развития одного из заболеваний ревматологического круга.
Д. Л. Алексеев, кандидат медицинских наук
Н. Н. Кузьмина, доктор медицинских наук, профессор
С. О. Салугина, кандидат медицинских наук
Институт ревматологии РАМН, Москва
Причиной кожных заболеваний чаще становится какая-то другая патология и кольцевидная эритема не стала исключением. Заметные красные пятна в форме колец, как правило, проявляются у молодых и взрослых мужчин, женщин болезнь поражает значительно реже. Еще одно название этой патологии – анулярная эритема.
Что такое кольцевидная эритема
Многие демотические заболевания имеют схожие внешние признаки, поэтому определить тип патологии может только врач дерматолог. Кольцевидная эритема – это недуг, которые относится к инфекционно-токсическим болезням хронического характера. В отличии от других кожных заболеваний это можно распознать и самостоятельно. Типичным проявлением становятся кольцевидные пятна на коже яркого красного цвета, они не шелушатся, сопровождаются общим недомоганием, головной болью, ростом температуры, отеком.
Причины кольцевидной эритемы
Кожные покровы плотно связаны со всеми органами тела, поэтому часто реагирует на любые происходящие изменения в организме человека. Причины кольцевидной эритемы кроются в нарушении работы одной из систем, патология не является самостоятельным заболеванием. Ниже приведены некоторые возможные спусковые механизма для проявления недуга:
- туберкулез;
- злокачественные опухоли;
- интоксикации различного характера;
- грибковые инфекции;
- аллергические реакции;
- дефекты иммунной системы, как правило, лимфоцитарного звена;
- хронические локальные очаги инфекции;
- аутоиммунные, ревматические болезни;
- нарушения работы ЖКТ;
- глистные инвазии, тканевые и кишечные формы (трихинеллез, аскаридоз, стронгилоидоз);
- болезнь Лайма (передается через укус клеща);
- гормональные нарушения.

В отличии от взрослых у ребенка проявляется патология более выраженной клинической картиной. Кольцевидная эритема у детей имеет вид полузамкнутых или полностью замкнутых кругов красного или пурпурного цвета с розово-синим оттенком. Очаги могут переплетаться между собой и образуют кружевные узоры на коже. Внутри кольцо имеет характерный бледный оттенок. Наблюдается эритема кольцевидная у детей, как правило, страдающих сердечными заболеваниями, ревматизмом.
Проявится заболевание у ребенка может быстро и так же быстро исчезнуть. Лечение направлено на борьбу с хроническими очагами инфекции. Педиатр назначает сульфаниламиды, комплексные витамины, антибактериальные средства. В курс лечения могут входить гомеопатические медикаменты:
- Сепия 6 – вечером нужно выпить 1 гранулу;
- Бариум муриатикум 6 – между завтраков и обед 3 гранулу в день.
- Прополис детям для иммунитета
- Заместительная гормональная терапия
- Диастаз прямых мышц живота у женщин, мужчин и детей
Симптомы кольцевидной эритемы
У заболевания существует определенный алгоритм развития. Симптомы кольцевидной эритемы начинаются с образования на коже красных или розово-желтых шелушащихся пятен. Болезнь начинает прогрессирование и образуются кольцевидные элементы, возвышающиеся слега над поверхностью. Цвет на крае колец более яркий, диаметр может быть больше 15 см, в некоторых случаях в области высыпаний появляется зуд. Эритематозные элементы имеют следующие характерные внешние признаки:
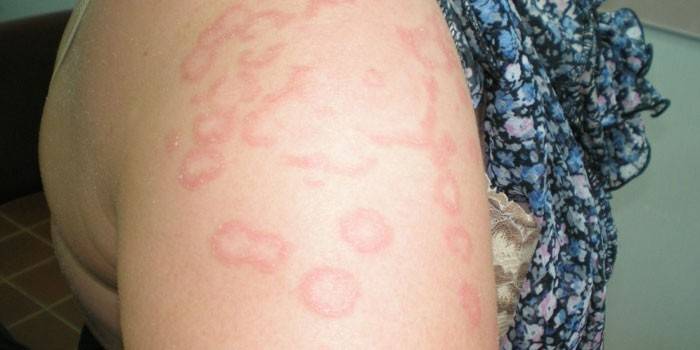
Виды кольцевидной эритемы
У этого заболевания есть несколько видов и разные варианты клинических проявлений. Выделяют следующие виды кольцевидной эритемы:
- Центробежная – характерным признаком становится большое количество эритем в виде валика, которые возвышаются над кожными покровами. Со временем форма очага меняется, он разрастается.
- Мигрирующая эритема – относится к хроническим формам патологии, признаки воспалительного процесса сходи с дерматозом. Становится болезнь последствием бактериальных или вирусных инфекций.
- Ревматическая – становится прямым признаком наличия ревматизма. Характерным проявлением становятся бледно-розовые еле различимые пятна. Встречается у детей и подростковом возрасте.
Эритему кольцевидную по клиническим проявлениям делят на:
- гирляндообразную – пятна появляются на короткий срок;
- везикулярные – мгновенное возникновение и быстрое исчезновение, по периферии колец образуются полости с экссудатом (везикулы);
- шелушащееся – наружная кайма образования шелушится.
Как правило это заболевание связано с раком, в некоторых случаях является последствием миелопролиферативных патологий. Центробежная эритема Дарье наблюдается в роли паранеопластического процесса у больных старше 50 лет в одинаковой мере у женщин и мужчин. Патология развивается остро, может протекать длительное время (от нескольких месяцев до десятков лет). Первые признаки:
- Отечные шелушащиеся пятна розового или красного цвета.
- Далее появляется большое количество эритематозных элементов в форме кольца с уртикарным краем, бледной, гладкой и плоской серединой. Диаметр – 1-2 см, со временем цвет становится буроватым.
- С ростом элемента его диаметр достигает 15 см.
- Кольца формируются в гирлянды, дуги и фестончатые элементы.
Через некоторое время эритемы исчезают, после них остаются застойные пигментные пятна. Вскоре появляются новые кольцевидные пятна рядом с этими местами. Локализуются очаги, как правило, на туловище, проксимальных отделах конечностей, намного реже – шея, ягодицы, губы, лицо. Как правило, болезнь проявляется только внешне, субъективные симптомы отсутствуют, но в редких случаях больные жалуются на жжение и зуд.

- Бисквитный торт
- Переходный возраст у мальчиков
- Головоломки для взрослых: логические загадки с ответами
Это кожное покраснение постоянно увеличивается, с расширением границ кольца центр начинается очищаться, приобретая цвет здоровой кожи. Мигрирующая эритема становится последствием укуса иксодового клеща, присасывающегося к коже человека. Насекомое впрыскивает бактерию, которая часто становится причиной развития болезни Лайма. Если своевременно не начать терапию заболевания, оно переходит в хроническую форму, вылечить становится патологию крайне сложно. У данной формы патологию выделяют следующие особенности:
- При отсутствии лечения бактерия распространяется по организму человека, поражает сустав, нервную систему, сердечную мышцу.
- Если девушка забеременела сразу после укуса или во время, то возбудитель передастся ребенку.
Появлением этого заболевания становится объективным и важным показателем наличия ревматизма в активной фазе. Крайне редко патология встречается у взрослых людей (менее 2%). Кольцевидная ревматическая эритема чаще диагностируется у детей, подростков и людей до 30 лет. Очаги, как правило, имеет бледный розовый цвет, реже – сине-розовый, пурпурно-красный. Кольца замкнутые или полузамкнутые, могут пересекать границы друг друга, образуя кружевной рисунок.
Окрашенная полоска этих колец не возвышается или слегка выделяется над поверхностью кожи. Внутренняя часть очага имеет здоровую или бледную окраску кожных покровов. Иногда возникает первой диффузная эритема, в центральных зонах происходит развитие, но сохраняется эритемная окраска тонкого ободка. Терапия заболевания включает комплексный подход с борьбой против первоначального недуга.
Лечение кольцевидной эритемы
Данная патология не является самостоятельным заболеванием, поэтому эффективной терапия будет пи определении первопричины. Лечение кольцевидной эритемы должен назначить дерматолог и врач, который специализируется на основном недуге: ревматолог, иммунолог, невролог, эндокринолог, инфекционист. Нужна ли госпитализация определяют после обследования и определения общего состояния пациента. Как правило, лечение проводится амбулаторно, используют местные и системные препараты.
- Антигистаминные гели, кремы, мази. Препараты устраняют зуд, покраснение, отек, который провоцируют гистамины. Эффективны при аллергической природе патологии, средства купируют развивающуюся гиперчувствительность.
- Медикаменты с цинком (Деситин, Скин-кап). Принцип действия средств не изучен до конца, но зуд, шелушение, воспаление в дерме они устраняют эффективно.
- Глюкокортикоидные кремы, мази (Синафлан, Акридерм). Средства замедляют размножение, снижают активность Т-лимфоцитов, что помогает купировать изменения на поверхности кожи. Применять такие медикаменты можно только по назначению врача, с полным соблюдением правил из инструкции. При неправильном использование можно спровоцировать грибковые, бактериальные инфекции, атрофию кожи.

- Антибиотики. Их применение оправдано при инфекционной природе патологии, к примеру, Лайм-боррелиоз. Для лечения используют цефалоспоринами или пенициллином в течение 10 дней.
- Десенсибилизирующие медикаменты (кальция хлорид, тиосульфат натрия). Они помогают выходить токсинам, аллергенам из кровеносного русла, стабилизируют мембраны иммунных клеток, снижают проницаемость стенки сосудов, купируя выброс гистамина.
- Цитостатики (Метотрексат). Медикамент угнетает созревание, размножение иммунных клеток, что снижается проявление, активность аутоиммунных заболеваний.
- Противоглистные средства. Прописываются больному, если при диагностировании были выявлены в каловых массах яйца глистов, в некоторых случаях проводят несколько курсов терапии.
- Глюкокортикоиды. Используют инъекции или таблетки при длительной упорной эритеме, ревматических патологиях.
Прогноз и профилактика кольцевидной эритемы
Следует помнить, что патология поддается лечению только при определении первоисточника проблемы. Всех заболевших интересует прогноз и профилактика кольцевидной эритемы. В медицинской практике отмечается положительная динамика при том, что патология относится к хроническим заболеваниям. Исследования доказывают, что эритема не переходит в злокачественную форму, но проводить терапию нужно обязательно. В результате отсутствия адекватной терапии эритемы на коже образуются эрозии, после заживления они оставляют пигментные пятна. В качестве профилактических мер:
- При появлении аллергии на медикаменты сразу же прекращать их прием.
- Грибковые, инфекционные заболевания, которые ведут к эритеме, вовремя выявлять и лечить.
- Контролировать работу ЖКТ, проводить обследование и терапии при наличии проблем.
- Отказаться от вредных привычек, сбалансировать свое питание.
- Не допускать контакта химических раздражителей с кожей.
Фото кольцевидной эритемы
Видео
Кольцевидная эритема (стойкая эритема) – полиэтиологическое кожное заболевание с эриматозным характером и рецидивирующим протеканием, вследствие которого на коже образуются кольцеобразные пятна. Чаще всего этому заболевания подвержены дети, подростки и молодые мужчиныКольцевидная эритема является длительно протекающим хроническим заболеванием кожных покровов. Природа – инфекционная, аллергическая, токсическая.
Особенности
- Эритема относится к группе кожных дефектов, имеющих схожие проявления, дифференцировать которые может только опытный врач.
- Проявляется на туловище в виде кольцевидных пятен.
- Пятна постепенно формируют очаги в форме колец (отсюда название патологии – кольцевидная эритема).
- Существуют десятки видов эритем (без специализированных знаний самостоятельно отличить центробежную эритему от кольцевидной невозможно).
- Течение болезни длительное, часто возникают рецидивы, некоторые формы с трудом поддаются лечению.
- Продолжительность болезни – несколько месяцев (но случается и до десятка лет).
- Кольцевидная эритема появляется у детей и взрослых одинаково часто.
- Некоторые формы патологии, например кольцевидная эритема Дарье, появляются чаще у мужчин молодого возраста.
Факторы, приводящие к болезни
Причины кольцевидной эритемы самые разнообразные: от повышения температуры воздуха до купания в горячей воде. Также покраснение может появиться вследствие воздействия на кожу физических факторов. Нормальным (физиологическим) считается временное покраснение. Оно обычно быстро и самостоятельно проходит после удаления раздражителя (температуры, лекарственных мазей, массажа, стресса, воздействия солнца).
Насторожить должно возникновение пятен при отсутствии очевидной причины. Это сигнал патологии, а значит, следует организовать визит к дерматологу. Врач определит, возникла ли у пациента кольцевидная эритема либо это другое кожное образование. Патологические процессы обычно проявляются стойкими изменениями цвета кожи.
Причины развития кольцевидной эритемы следующие:
- аллергия, интоксикация (признаки отравления организма), гельминтозы;
- новообразования;
- грибковые поражения;
- иммунные сдвиги;
- хронические инфекционные процессы в организме;
- нарушение нормального функционирования пищеварительного тракта;
- болезнь Лайма (возникает от укуса зараженного клеща);
- ревматические заболевания;
- туберкулез;
- гормональные нарушения.
Как видно, самые важные причины кольцевидной эритемы – это факторы бактериального, вирусного и паразитарного характера. Также кольцевидная эритема возникает часто на фоне гормональных сдвигов (эндокринные нарушения). Посредством кожи осуществляются важные обменные процессы, именно поэтому на ней появляются симптомы патологии как результат интоксикации организма. Кожа чувствительно реагирует на все, что происходит с организмом: не только какая-либо болезнь, но и погрешности в питании отражаются на внешнем виде кожных покровов. Поэтому нарушение внутреннего равновесия, вызванное воспалениями, гормональными сдвигами, инвазией глистов, несет за собой риск развития кольцевидной эритемы не только у взрослых, но и у детей.
По выраженности воспаления кольцевидная эритема бывает:
Симптомы
В зависимости от клинической формы кольцевидная эритема дает те или иные симптомы. Рассмотрим некоторые из них.
- Простая кольцевидная эритема – как реакция на аллергический агент (еду, лекарства). Пятна красноватые, шелушения нет, течение довольно легкое (образования исчезают в течение нескольких дней). Стойкая эритема, в отличие от простой, протекает длительно.
- Шелушащаяся форма – образующееся пятно красного цвета в скором времени начинает шелушиться. В центре покраснения заметна некоторая пигментация, постепенно цвет тускнеет. Пятна достигают значительных размеров – до 20 см. В центре образования почти не меняются, рост происходит по периферии. Данная форма развивается несколько месяцев. Когда высыпания исчезают, кожа пигментирована. Часто случаются рецидивы, с течением лет кожные покровы приобретают странные рисунки (участки гиперпигментации). Причиной возникновения шелушащейся формы часто являются гельминтозы и онкологические заболевания.
- Центробежная кольцевидная эритема Дарье – имеет неясную этиологию (но не исключен вирусный, бактериальный и грибковый фактор). Отличается появлением множественных мелких розоватых пятен, несколько возвышающихся над кожей. Пятна имеют тенденцию к росту и изменению формы. Особенностью эритемы Дарье является кольцевидная форма образований. В основном они появляются на туловище, реже на лице.
- Еще одним видом центробежной кольцевидной эритемы является редкая разновидность волчанки, аутоиммунного заболевания. Покраснение как бы расходится от центра лица к его краям, не проявляясь неприятными физическими ощущениями. Возникает как самостоятельное заболевание (кольцевидная эритема Биетта) или выступает как признак другой болезни.
Основные симптомы кольцевидной эритемы
Более яркие проявления имеет кольцевидная эритема у детей. Цвет пятен в оттенках красного, бурого с синевой. Образования легко сливаются, внутри них бледные участки.
Клинические особенности кольцевидной эритемы Дарье
Возникает в основном на фоне онкологии, у женщин и мужчин в одинаковой степени. Начало острое, течение разное (месяцы либо годы). Чаще возникает кольцевидная эритема у взрослых пациентов старше 50 лет. Пятна розовые, красные, внутри бледные, вначале болезни они достигают диаметра до 2 см. Пятно растет, цвет меняется с красного на бурый, размеры увеличиваются до 15 см в диаметре. Кольца внешне напоминают гирлянду или дугу. Позднее кожа пигментируется.
Лечение
Поставить правильный диагноз – нелегкая задача, поэтому врач назначает ряд методов, служащих для уточнения и подтверждения той или иной формы болезни. Перед тем как провести обследование проводится осмотр пострадавшего участка тела и опрос пациента.
Специфическая диагностика включает:
- анализ крови;
- серологические методы – выявляют наличие и уровень антител к бактериальному/вирусному источнику болезни;
- аллергические тесты – помогают понять, присутствует ли аллерген;
- если пятна выделяют жидкость (экссудат), она забирается для исследований;
- дифференциация с симптоматически похожими патологиями: токсидермией, грибком, волчанкой, лепрой.
Успех лечения зависит от возможности устранения причины, вызвавшей кожные проявления кольцевидной эритемы. Для этого врачом назначаются следующие системные средства:
- препараты для лечения основной болезни (антимикробные);
- гипосенсибилизирующие – применяются в комплексной терапии кожных патологий, снижают чувствительность к аллергическому агенту. К группе относятся препараты кальция, тиосульфата натрия;
- противоаллергические средства – уменьшают зуд и шелушение пятен;
- цитостатики – замедляют рост опухолей, снижают признаки аутоиммунных болезней;
- лечение гельминтозов – прописывается тем, у кого обнаружены глисты. Иногда для устранения гельминтов нужно пройти несколько курсов терапии;
- глюкокортикоиды – гормональные стероидные средства, обладающие широким спектром действия, способствуют быстрому устранению симптомов болезни, оказывают противовоспалительное действие, противоаллергическое, иммунорегулирующее.
Названные медикаментозные группы применяются внутрь, их действие направлено на лечение основной причины болезни и внешних проявлений на коже. Лечение кольцевидной эритемы сопряжено также с применением местных средств, наносимых на кожу в местах ее поражения:
- антигистаминные мази, гели, крема – служат для устранения зуда и покраснения, очень эффективны при кольцевидной эритеме аллергической причины;
- цинкосодержащие – способствуют уменьшению зуда, шелушения и воспаления;
- стероидные мази и крема – замедляют рост пятен, снимают внешние проявления (зуд), улучшают вид кожи.
Препараты подбираются только врачом. Детям также назначается терапия основной болезни и ее результата – кольцевидной эритемы. Применяются препараты, улучшающие общее самочувствие и состояние кожи. Могут назначаться антибиотики и сульфаниламиды, витаминные и гомеопатические средства – как для приема внутрь, так и наружно.
Многие из описанных групп средств можно применять непродолжительное время (стероиды – от 5 до 14 дней, далее пауза). Нужно помнить, что кольцевидная эритема всегда нуждается в лечении. Ведь пятна, даже если проходят самостоятельно, могут оставить следы – пигментированные участки кожи. Применять медикаменты нужно под наблюдением врача. Если лекарства используются неправильно, может быть спровоцирована вторичная инфекция (грибковая, бактериальная), так как кожа уязвима и очень чувствительна.
Профилактика
Кольцевидная эритема – болезнь неприятная, ее трудно скрыть от окружающих. Патология может долгое время не реагировать на способы лечения, предложенные врачом. Однако если удается выявить точную причину, проблема успешно ликвидируется. При точном диагнозе и начатом вовремя лечении прогноз благоприятный. Наблюдается положительная динамика, несмотря на то, что это хроническое заболевание. Болезнь не переходит в злокачественную форму, однако при отсутствии лечения или несоблюдении врачебных назначений может присоединиться вторичная инфекция.
Как предупредить заболевание?
Кольцевидная эритема не появится, если своевременно санировать очаги болезней. При возникновении аллергии следует немедленно прекратить воздействие аллергена, если он известен. Особенно внимательно следует относиться к инфекционным болезням, грибковым поражениям, нарушениям работы ЖКТ, гормональным сдвигам – на их фоне нередко развиваются проблемы с кожей.
Читайте также:


