Ревматическая болезнь сердца лекция
ЛЕКЦИЯ № 10. Заболевания и пороки сердечно-сосудистой системы: ревматическая болезнь, недостаточность митрального клапана, митральный стеноз
1. Ревматическая болезнь сердца, острая ревматическая лихорадка
Ревматическая болезнь сердца, или острая ревматическая лихорадка, – заболевание инфекционно-аллергического характера, поражающее соединительную ткань, преимущественно сердца и сосудов.
Также в патологический процесс вовлекаются суставы, кожа, центральная нервная система, серозные оболочки.
Этиология. Наиболее частым причинным агентом является ?-гемолитический стрептококк группы А.
Острой ревматической лихорадке обычно предшествуют заболевания, вызванные этим возбудителем: стрептококковая ангина, обострение хронического тонзиллита, кожная стрептококковая инфекция.
Иногда отмечается наследственная предрасположенность: ревматизмом порой страдают несколько членов одной семьи.
Патогенез. Связан с аутоиммунными механизмами. В ответ на поступление стрептококковых антигенов в организме формируются антистрептококковые антитела.
Соединяясь с антигенами и компонентами системы комплемента, образуются иммунные комплексы, которые фиксируются на эндотелии сосудов микроциркуляторного русла, эндокарде сердца, соединительной ткани организма. Развиваются иммунное воспаление, специфические ревматические гранулемы и фибриноидный некроз.
В конечном итоге соединительная ткань подвергается склерозированию, что и определяет проявления болезни. Первая атака болезни вызывает развитие панкардита, т. е. поражение всех оболочек сердца.
Клиника. Опрос. Заболеванию всегда предшествует какая-либо стрептококковая инфекция, поэтому очень важно выяснить, не перенес ли больной в предшествующие 10–14 дней заболевание ангиной, обострение тонзиллита, рожу. Обычно больной предъявляет жалобы на лихорадку (гектического типа), причем чаще значительную, до 40 °C, слабость, интенсивную потливость. Жалобы, отражающие поражение сердечной мышцы, включают в себя боли в области сердца, интенсивность которых невелика, боли постоянны, иногда больные отмечают перебои в работе сердца. Физическая нагрузка сопровождается появлением слабости, одышки, иногда можно отметить появление отеков на нижних конечностях. При возникновении перикардита появляются соответствующие жалобы. Другая группа жалоб отражает вовлечение в процесс суставов и свидетельствует о ревматическом полиартрите.
Они включают в себя боли, отечность, припухлость и покраснение крупных суставов. Характерной особенностью именно ревматического артрита является поражение крупных суставов (коленных, локтевых, тазобедренных), летучесть поражения, т. е. боли в одном суставе полностью сменяются на следующий день болями в другом, поражение, как правило, симметричное, нарушается функция суставов – сгибание, разгибание и другие движения выполняются не в полном объеме.
Осмотр. Поражение кожи – кольцевидная эритема – кольцевидные покраснения на коже туловища, лица, не вызывают болевых ощущений или зуда. Можно отметить бледность кожных покровов, отечность нижних конечностей. Пульс малый, возможна аритмия. Суставы гиперемированы. Иногда поражается нервная система, появляется малая хорея (тики, гиперкинезы).
Перкуссия. Увеличение границ относительной тупости сердца.
Пальпация. Иногда пальпируются ревматические узелки, небольшие гороховидные подкожные образования на разгибательной поверхности крупных суставов. Суставы припухшие, горячие на ощупь.
Аускультация. Тоны сердца ослаблены, возможно появление ритма галопа, нередко на верхушке выслушивается систолический шум.
Лабораторная диагностика. Показатели воспалительного процесса не только помогают установить сам факт заболевания, но и определить степень активности процесса. В общем анализе крови наблюдаются увеличение СОЭ до высоких значений, лейкоцитоз со сдвигом лейкоцитарной формулы влево. Появляется С-реактивный белок. Изменяется соотношение белка – количество альбуминов уменьшается, а глобулинов увеличивается, повышен уровень фибриногена.
ЭКГ-признаки неспецифичны. Возможны снижение вольтажа зубцов, появление признаков нарушения сердечного ритма, трофические изменения отражаются смещением сегмента S-T ниже изолинии, иногда уменьшением амплитуды зубца Т.
2. Недостаточность митрального клапана
Левое предсердно-желудочковое отверстие в норме закрыто в результате плотного смыкания створок митрального клапана. В результате этого во время систолы левого желудочка кровь поступает только в одном направлении – в аорту. Митральный клапан препятствует поступлению крови во время систолы левого желудочка в полость левого предсердия.
Сущность митральной недостаточности заключается в том, что в результате определенных причин клапан не полностью прикрывает левое предсердно-желудочковое отверстие и часть крови во время систолы желудочка возвращается в полость левого предсердия. Объем крови, находящейся в нем, значительно увеличивается (это кровь, поступившая из легочных вен, и часть крови, вернувшейся из желудочка), предсердие дилатируется и гипертрофируется. Соответственно, объем крови, поступающий в левый желудочек из предсердия, также значительно увеличивается. Желудочек подвергается дилатации, а поскольку нагрузка на него значительно увеличивается, то и компенсаторной гипертрофии.
Достаточно длительное время гемодинамика может осуществляться по данному типу. Подобный тип гемодинамики является компенсированным за счет усиленной работы левого желудочка. Вторая фаза развития порока – фаза декомпенсации – наступает при неспособности левого желудочка выполнять свою функцию в прежнем объеме. В предсердии накапливается более значительное количество крови, чем прежде.
Повышение давления в левом предсердии ведет к повышению давления в легочных венах и рефлекторному спазму капилляров, артериол малого круга, а это вызывает повышенную нагрузку на правый желудочек. Декомпенсированный порок сопровождается гипертрофией правого желудочка и снижением его сократительной способности, что проявляется явлениями застоя крови в большом круге.
Этиология. Заболевания, сопровождающиеся разрушением, укорочением створок клапана, развитием в них соединительной ткани, – это ревматический эндокардит, инфекционный эндокардит, диффузные заболевания соединительной ткани. Относительная недостаточность (расширение отверстия при сохранных клапанах) возникает при дистрофических заболеваниях миокарда, миокардитах. Известно такое состояние, как функциональная недостаточность – наследственные дисплазии соединительной ткани могут вызывать пролапс клапана (невозможность его плотного закрытия).
Жалобы. При компенсированном пороке больные жалоб не предъявляют. Декомпенсация сопровождается снижением сократительной возможности левого желудочка, застоем по малому кругу кровообращения. Возникают одышка, особенно при физической нагрузке (а при прогрессировании процесса – даже в покое), кашель и даже кровохарканье.
Осмотр. При компенсированном пороке отклонений от нормы нет. При декомпенсированном пороке наблюдается акроцианоз.
Пальпация. Смещение верхушечного толчка влево (гипертрофия левого желудочка).
Перкуссия. Отражает гипертрофию левых отделов сердца, желудочка – смещение левой границы латерально, предсердия – верхняя граница смещена вверх. Декомпенсированный порок – смещение правой границы латерально (гипертрофия правого желудочка).
Аускультация. Ослабление I тона, систолический шум на верхушке. Начало декомпенсации – акцент II тона над легочной артерией.
Рентгенологическое исследование. Увеличение границ сердца влево, вверх. Легочная гипертензия – расширение корней легких.
ЭКГ. Признаки гипертрофии левого предсердия, левого, а затем и правого желудочков.
3. Митральный стеноз
Наиболее частой причиной порока является перенесенный ревматизм. Сущностью этого порока является сужение левого предсердно-желудочкового отверстия. В результате этого кровь, которая во время систолы предсердий в норме полностью поступает в левый желудочек, не может в полном объеме перемещаться в него. Часть этой крови остается в левом предсердии. Кроме того, в него поступает кровь из легочных вен. Левое предсердие переполняется кровью, расширяется, а поскольку оно вынуждено выполнять значительную работу по перекачиванию крови через суженное предсердно-желудочковое отверстие, оно подвергается компенсаторной гипертрофии. Неспособность его в течение продолжительного времени компенсировать порок приведет к дальнейшей дилатации предсердия – это признак начавшейся декомпенсации. Повышение давления в левом предсердии вызывает повышение давления в легочных венах, а затем рефлекторно и в артериолах легких, что приводит к повышенной нагрузке на правый желудочек, для выполнения которой он подвергается компенсаторной гипертрофии. Если правый желудочек не способен в полной мере выполнять свою функцию, возникает застой крови в большом круге кровообращения.
Жалобы. Обусловлены застоем крови по малому кругу кровообращения. Возникают одышка при физической нагрузке, а затем и в покое, кашель, иногда возможно кровохарканье (примесь крови в мокроте), отмечается сердцебиение при физической нагрузке. Возможно появление болей в сердце ноющего характера, не имеющих связи с физической нагрузкой.
Перкуссия. Увеличение верхней границы сердца вверх (за счет гипертрофии левого предсердия) и правой – латерально (за счет гипертрофии правого желудочка).
Пальпация. Иногда на верхушке сердца определяется диастолическое дрожание (симптом кошачьего мурлыканья).
ФКГ-данные совпадают с аускультативными: амплитуда I тона увеличена, II – не изменена; регистрируются тон открытия митрального клапана и диастолический шум, продолжительность которого зависит от степени сужения отверстия. Легочная гипертензия проявляется увеличение амплитуды II тона относительно амплитуды его над аортой.
ЭКГ. Признаки гипертрофии левого предсердия: увеличение зубца Р в I и II отведениях, появление двухвершинного зубца. Гипертрофия правого предсердия: электрическая ось сердца отклонена вправо, в правых грудных отведениях увеличивается зубец R, а в левых – S.
ЛЕКЦИЯ № 1. Заболевания сердечно-сосудистой системы. Ревматизм
Ревматизм (болезнь Сокольского—Буйо) – это системное воспалительное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе, которое развивается у предрасположенных к нему лиц (как правило, это лица молодого возраста) в связи с острой инфекцией ?-гемолитическим стрептококком группы А.
Это определение болезни было дано в 1989 г. В. А. Насоновым. Оно отражает все характерные черты заболевания:
1) преимущественное поражение сердечно-сосудистой системы;
2) роль патологической наследственности;
3) значение стрептококковой инфекции.
Сущность болезни заключается в поражении всех оболочек сердца, но главным образом миокарда и эндокарда с возникновением деформации клапанного аппарата – порока сердца и последующим развитием сердечной недостаточности.
Поражение других органов и систем при ревматизме имеет второстепенное значение и не определяет его тяжести и последующего прогноза.
Этиология. Бета-гемолитические стрептококки группы А являются причиной поражения верхних дыхательных путей. Именно поэтому возникновению ревматизма, как правило, предшествуют ангина, обострение хронического тонзиллита, а в крови у заболевших выявляется повышенное количество стрептококкового антигена и противострептококковых антител (АСЛ-О, АСГ, АСК, антидезоксирибонуклеазы В (анти-ДНКазы В)).
Такая связь с предшествующей стрептококковой инфекцией особенно выражена при остром течении ревматизма, сопровождающемся полиартритом.
Патогенез. При ревматизме возникает сложный и многообразный иммунный ответ (реакции гиперчувствительности немедленного и замедленного типов) на многочисленные антигены стрептококка. При попадании в организм инфекции вырабатываются противострептококковые антитела и образуются иммунные комплексы (антигены стрептококка + антитела к ним + комплемент), которые циркулируют в крови и оседают в микроциркуляторном русле. Токсины и ферменты стрептококка также оказывают повреждающее действие на миокард и соединительную ткань.
Вследствие генетически обусловленного дефекта иммунной системы из организма больных недостаточно полно и быстро элиминируются стрептококковые антигены и иммунные комплексы. Ткани таких больных обладают повышенной склонностью фиксировать эти иммунные комплексы. Здесь играют роль и перекрестно реагирующие антитела, которые, образуясь на антигенах стрептококка, способны реагировать с тканевыми, в том числе кардиальными, антигенами организма. В ответ развивается воспаление на иммунной основе (по типу гиперчувствительности немедленного типа), при этом факторами, реализующими воспалительный процесс, являются лизосомные ферменты нейтрофилов, фагоцитирующих иммунные комплексы и разрушающихся при этом. Этот воспалительный процесс локализуется в соединительной ткани преимущественно сердечно-сосудистой системы и изменяет антигенные свойства ее и миокарда. В результате развиваются аутоиммунные процессы по типу гиперчувствительности замедленного типа, и в крови больных обнаруживаются лимфоциты, реагирующие с сердечной тканью. Этим клеткам придают большое значение в происхождении органных поражений (главным образом сердца).
В соединительной ткани при ревматизме возникают фазовые изменения: мукоидное набухание – фибриноидные изменения – фибриноидный некроз. Морфологическим выражением иммунных нарушений являются клеточные реакции – инфильтрация лимфоцитами и плазмоцитами, образование ревматической, или ашофф-талалаевской, гранулемы. Патологический процесс завершается склерозированием.
Другим морфологическим субстратом поражения сердца при ревмокардите является неспецифическая воспалительная реакция, аналогичная таковой в суставах и серозных оболочках: отек межмышечной соединительной ткани, выпотевание фибрина, инфильтрация нейтрофилами и лимфоцитами.
Заболевание течет волнообразно, обостряясь под влиянием инфекции или неспецифических факторов (переохлаждения, физического напряжения, стресса и пр.), что связано с аутоиммунным характером патологического процесса.
При поражении сердца воспалительный процесс может распространяться на все оболочки сердца (панкардит) либо изолированно на каждую из оболочек. Морфологические изменения при ревматизме обнаруживаются прежде всего в миокарде, поэтому именно миокардит в ранние сроки определяет клиническую картину. Воспалительные изменения в эндокарде (вальвулит, бородавчатый эндокардит), поражение сухожильных нитей и фиброзного кольца клинически выявляются спустя 6–8 недель после атаки ревматизма. Чаще всего поражается митральный клапан, затем аортальный и трехстворчатый. Клапан легочной артерии при ревматизме практически никогда не поражается.
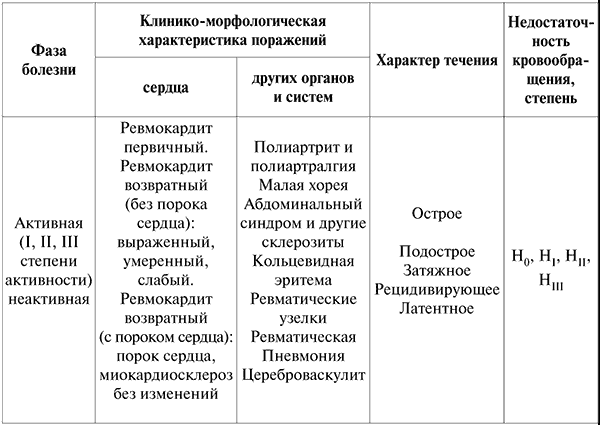
Классификация ревматизма. В настоящее время принята классификация и номенклатура ревматизма, одобренная в 1990 г. Всесоюзным научным обществом ревматологов, отражающая фазу течения процесса, клинико-анатомическую характеристику поражения органов и систем, характер течения и функциональное состояние сердечно-сосудистой системы (см. табл. 1).
Клиническая картина. Все проявления болезни можно разделить на сердечные и внесердечные. Описывать клиническую картину болезни можно с этих позиций.
I этап: выявляется связь болезни с перенесенной инфекцией. В типичных случаях спустя 1–2 недели после ангины или острого респираторного заболевания повышается температура тела, иногда до 38–40 °C, с колебаниями в течение суток в пределах 1–2 °C и сильным потом (как правило, без озноба).
При повторных атаках ревматизма рецидив болезни часто развивается под влиянием неспецифических факторов (таких как переохлаждение, физическая перегрузка, оперативное вмешательство).
Классификация ревматизма
Наиболее частым проявлением ревматизма является поражение сердца – ревмокардит: одновременное поражение миокарда и эндокарда. У взрослых ревмокардит протекает нетяжело. Больные предъявляют жалобы на слабые боли или неприятные ощущения в области сердца, легкую одышку при нагрузке, значительно реже отмечают перебои или сердцебиения. Эти симптомы не являются специфичными для ревматического поражения сердца и могут наблюдаться при других его заболеваниях. Природа таких жалоб уточняется на последующих этапах диагностического поиска.
Ревмокардит у больных молодого возраста, как правило, протекает тяжело: с самого начала болезни отмечаются сильная одышка при нагрузке и в покое, постоянные боли в области сердца, сердцебиения. Могут появляться симптомы недостаточности кровообращения в большом круге в виде отеков и тяжести в области правого подреберья (за счет увеличения печени). Все эти симптомы указывают на диффузный миокардит тяжелого течения.
Перикардит так же, как внесердечные проявления ревматизма, встречается редко. При развитии сухого перикардита больные отмечают лишь постоянные боли в области сердца. При экссудативном перикардите, характеризующемся накоплением в сердечной сумке серозно-фибринозного экссудата, боли исчезают, так как происходит разъединение воспаленных листков перикарда накапливающимся экссудатом.
Появляется одышка, которая усиливается при горизонтальном положении больного. Вследствие затруднения притока крови к правому сердцу появляются застойные явления в большом круге (отеки, тяжесть в правом подреберье вследствие увеличения, печени).
Наиболее характерным для ревматизма является поражение опорно-двигательного аппарата в виде ревматического полиартрита. Больные отмечают быстро нарастающую боль в крупных суставах (коленных, локтевых, плечевых, голеностопных, лучезапястных), невозможность активных движений, увеличение суставов в объеме.
Отмечается быстрый эффект после применения ацетилсалициловой кислоты и других нестероидных противовоспалительных препаратов с купированием в течение нескольких дней, часто и нескольких часов всех суставных проявлений.
Ревматические поражения почек также крайне редки, выявляются лишь при исследовании мочи.
Поражения нервной системы при ревматизме встречаются редко, преимущественно у детей. Жалобы сходны с жалобами при энцефалите, менингоэнцефалите, церебральном васкулите иной этиологии.
Абдоминальный синдром (перитонит) встречается почти исключительно у детей и подростков с острым первичным ревматизмом. Характеризуется внезапностью возникновения, лихорадкой, а также признаками дисфагии (возникают диффузные или локализованные схваткообразные боли, тошнота, рвота, задержка или учащение стула).
На II этапе диагностического поиска небольшое значение имеет обнаружение признаков поражения сердца.
При первичном ревмокардите сердце обычно не увеличено. При аускультации выявляются приглушенный I тон, иногда появление III тона, мягкий систолический шум на верхушке. Эта симптоматика обусловлена изменениями миокарда. Однако нарастание интенсивности, продолжительности и стойкости шума могут указывать на формирование недостаточности митрального клапана. Уверенно судить о формировании порока можно спустя 6 месяцев после начала атаки при сохранении приведенной аускультативной картины.
В случае поражения клапана аорты может выслушиваться протодиастолический шум в точке Боткина, а звучность II тона может сохраняться. Лишь спустя много лет, после формирования выраженной недостаточности клапана аорты, к данному аускультативному признаку присоединяется ослабление (или отсутствие) II тона во II межреберье справа.
У больных полиартритом отмечаются деформация суставов за счет воспаления синовиальной оболочки и околосуставных тканей, болезненность при пальпации сустава. В области пораженных суставов могут появляться ревматические узелки, которые располагаются на предплечьях и голенях, над костными выступами. Это мелкие, плотной консистенции безболезненные образования, исчезающие под влиянием лечения.
Кольцевидная эритема (признак, практически патогномоничный для ревматизма) – это розовые кольцевидные элементы, не зудящие, располагающиеся на коже внутренней поверхности рук и ног, живота, шеи и туловища. Этот признак встречается исключительно редко (у 1–2 % больных).
Ревматические пневмонии и плевриты имеют те же физикальные признаки, что и аналогичные заболевания банальной этиологии. В целом внесердечные поражения в настоящее время наблюдаются крайне редко, у лиц молодого возраста при остром течении ревматизма (при наличии высокой активности – III степени). Они нерезко выражены, быстро поддаются обратному развитию при проведении противоревматической терапии.
На III этапе диагностического поиска данные лабораторно-инструментального исследования позволяют установить активность патологического процесса и уточнить поражение сердца и других органов.
При активном ревматическом процессе лабораторные исследования выявляют неспецифические острофазовые и измененные иммунологические показатели.
Острофазовые показатели: нейтрофилез со сдвигом лейкоцитарной формулы крови влево; увеличение содержания 2-глобулинов, сменяющееся повышением уровня – глобулинов; повышение содержания фибриногена; появление С-реактивного белка; возрастает СОЭ. Что касается иммунологических показателей, то повышаются титры противострептококковых антител (антигиалуронидазы и антистрептокиназы более 1: 300, анти-О-стрептолизина более 1: 250).
На ЭКГ иногда выявляются нарушения ритма и проводимости: преходящая атриовентрикулярная блокада (чаще I степени – удлинение интервала Р-Q, реже – II степени), экстрасистолия, атриовентрикулярный ритм. У ряда больных регистрируется снижение амплитуды зубца Т вплоть до появления негативных зубцов. Указанные нарушения ритма и проводимости нестойкие, в процессе противоревматической терапии быстро исчезают. Если изменения на ЭКГ стойкие и остаются после ликвидации ревматической атаки, то следует думать об органическом поражении миокарда.
При фонокардиографическом исследовании уточняются данные аускультаций: ослабление I тона, появление III тона, систолический шум. В случае формирования порока сердца на ФКГ появляются изменения, соответствующие характеру клапанного поражения.
Рентгенологически при первой атаке ревматизма каких-либо изменений не выявляется. Лишь при тяжелом ревмокардите у детей и лиц молодого возраста можно обнаружить увеличение сердца за счет дилатации левого желудочка.
При развитии ревмокардита на фоне уже имеющегося порока сердца рентгенологическая картина будет соответствовать конкретному пороку.
Эхокардиографическое исследование при первичном ревмокардите каких-либо характерных изменений не выявляет. Лишь при тяжелом течении ревмокардита с признаками сердечной недостаточности на эхокардиограмме обнаруживают признаки, указывающие на снижение сократительной функции миокарда и расширение полостей сердца.
Диагностика. Распознавание первичного ревматизма представляет большую трудность, так как наиболее частые его проявления, такие как полиартрит и поражение сердца, неспецифичны. В настоящее время наибольшее распространение получили большие и малые критерии ревматизма Американской ассоциации кардиологов.
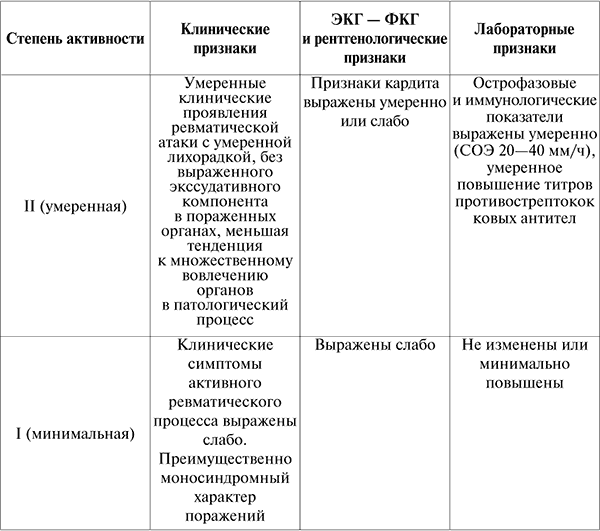
Сочетание двух больших или одного большого и двух малых критериев указывает на большую вероятность ревматизма лишь в случаях предшествующей стрептококковой инфекции. При постепенном начале ревматизма имеет значение предложенная А. И. Нестеровым в 1973 г. (см. табл. 2) синдромная диагностика: клинико-эпидемиологический синдром (связь со стрептококковой инфекцией); клинико-иммунологический синдром (признаки неполной реконвалесценции, артралгии, повышение титров противострептококковых антител, а также обнаружение диспротеинемии и острофазовых показателей); кардиоваскулярный синдром (обнаружение кардита, а также экстракардиальных поражений) (см. табл. 3).
Критерии ревматизма

Степени ревматизма

Дифференциальная диагностика. Ревматический полиартрит необходимо дифференцировать с неревматическими (см. табл. 4).
Ревматические и неревматические полиартриты


Подозрительны в отношении ревматизма следующие заболевания и симптомы:
Ревматические болезни. Ревматизм. Ревматоидный полиартрит. Системная красная волчанка. Васкулиты. Миокардиты. Эндокардиты. Пороки сердца. Кардиосклероз.
Ревматические болезни (rheuma (лат.) - поток, струя) - группа иммунногенных воспалительных заболеваний системы соединительной ткани. В их основе лежит прогрессирующая деструкция соединительной ткани, вызванная иммунопатологическими реакциями. К ревматическим болезням относятся ревматизм, ревматоидный полиартрит, анкилоизирующий спондилоартрит (болезнь Бехтерева), системная красная волчанка, узелковый периартериит, системная склеродермия, дерматомиозит, сухой синдром Шегрена.
Среди иммунопатологических реакций, лежащих в основе поражения соединительной ткани при ревматических болезнях, основное значение имеют цитотоксические аутоантитела, иммунные комплексы, цитотоксические реакции ГЗТ. Общность иммунопатологической основы и системный характер иммунопатологических реакций обусловливают определенную схожесть клинико-морфологической картины ревматических заболеваний с развитием гемолитических анемий, микроваскулитов, появлением антинуклеартных антител, развитием гломерулонефритов, полисерозитов, артритов, миокардита, лимфаденопатии, гепатоспленомегалии. Вместе с тем имеются и различия в топографии преобладающих поражений, так что при ревматизме в основном поражается соединительная ткань сердца, при ревматоидном полиартрите - соединительная ткань суставов, при узелковом периартериите - стенки сосудов мелкого и среднего калибра, системная склеродермия - поражение соединительной ткани кожи, дерматомиозит - поражение кожи и скелетной мускулатуры, системная красная волчанка - более генерализованное поражение соединительной ткани.
Ревматизм - системное иммуногенное воспалительное заболевание соединительной ткани с преимущественой локализацией процесса в сердце. Заболевание возникает у предрасположенных к нему лиц главны образомв возрасте 7-15 лет в связи с инфекцией бета-гемолитическим стрептококком группы А. В основе развития иммунопатологических реакций лежит общность антигенов миокарда с антигенами клеточной стенки стрептококков. При этом возникающие иммунные реакции направлены не только против стрептококков, но и против миокарда (перекрестные иммунные реакции с участием антител). Воспалительный процесс в сердце и других органах при ревматизме протекает на основе реакций ГНТ (аутоантитела, ИК-васкулиты) и ГЗТ (гранулема).
Ревматизм распространен во всем мире. Наибольшая заболеваемость отмечается в странах с низким экономическим уровнем. Распространенность ревматических пороков около 1,4% в общей популяции. Смертность около 5-10 на 100.000 населения.
Патологическая анатомия.
Основные поражения отмечаются в СЕРДЦЕ. Поражаются все его слои: эндокард, миокард, эпикард.
Миокардит - узелковый (гранулематозный), диффузный межуточный, очаговый межуточный (последние 2 без гранулем). В наибольшей степени страдает левый желудочек и сосочковые мышцы. Гистологически в КМЦ жировая и белковая дистрофия, фрагментация клеток проводящей системы. Весьма характерным является образование гранулем (ревматические гранулемы). Впервые они описаны Л.Ашоффом в 1904 г и затем более детально Талалаевым в 1929 г. Гистологически ревматическая гранулема представляет собой типичную макрофагальную гранулему с фибриноидным некрозом в центре, примесью лимфоцитов и фибробластов. Цикл развития гранулемы 3-4 месяца, после чего она подвергается склерозу. Типичные ревматические гранулемы наиболее часто образуются в передней стенке левого желудочка. При стихании воспаления в миокарде развивается диффузный или очаговый кардиосклероз. При значительной степени поражения миокарда возможно развитие сердечной недостаточности.
Ревматический эндокардит - поражается митральный клапан изолированно или вместе с аортальным клапаном. В зависимости от степени активности течения ревматического процесса различают 4 формы клапанного эндокардита. Низкая активность процесса - фибропластический эндокардит с усиленным фиброзом створок клапанов, диффузный вальвулит; высокая степень активности процесса - острый бородавчатый и возвратно-бородавчатый эндокардит. Бородавчатые тромботические наложения мелкие, многочисленные, полупрозрачные, располагаются вдоль линии смыкания створок, на митральном клапане располагаются на предсердной стороне, а на аортальных клапанах - на желудочковой стороне; сопровождаются значительной деформацией створок. В тромботических наложениях микробов нет, в прилежащем эндокарде фибриноидный некроз, отмечается воспалительная инфильтрация с гранулемами Ашоффа-Талалаева. В финале ревматического эндокардита формируется порок сердца - недостаточность клапана, его стеноз или их сочетание.
Ревматический перикардит - серозно-фибринозный, фибринозный ("волосатое" сердце), может сочетаться с плевритом и перитонитом (ревматический полисерозит).
СУСТАВЫ - ревматический полиартрит (см. ниже).
НЕРВНАЯ СИСТЕМА - поражаются все ее отделы. Развиваются васкулиты, тромбоз, глиальные узелки, диапедезные кровоизлияния, небольшие очажки размягчения мозга, дистрофические и некробиотические изменения нейронов в симпатических ганглиях, коры больших полушарий, мозжечка, подкорковых ядер. Периферические полиневриты с эпиневральным и периневральным фиброзом. Клинически поражение ЦНС имеет вид малой хореи.
КОЖА И ПОДКОЖНАЯ КЛЕТЧАТКА - кольцевидная эритема (очень характерна для фазы обострения), ревматические узелки (подкожные образования 1-2 см в диаметре и мельче, располагаются у мест прикрепления сухожилий в области коленных, локтевых, пястнофаланговых суставов, в области лодыжек, ахиллова сухожилия. В отличие от ревматоидных узлов они более мелкие, многочисленные и более распространенные, гистологически нет
палисадообразного расположения клеток вокруг очагов фибриноидного некроза).
РПА - системное иммуногенное воспалительное заболевание соединительной ткани с преимущественным поражением суставов по типу хронического прогрессирующего эрозивно-деструктивного полиартрита. Чаще (в 2-3 раза) болеют женщины. Этиология не установлена. В патогенезе большое значение имеет изменение структуры IgG с приобретением им аутоантигеннызх свойств. Образующиеся к нему аутоантитела классов IgA, IgM и IgG представляют собой т.н. ревматоидный фактор, который выявляется у 60-80% больных и очень хорошо активирует систему комплемента. Образующиеся ИК осаждаются в основном в микрососудах синовиальных оболочек суставов, вызывая их продуктивное воспаление (синовиит). Синовиит при РПА характеризуется гиперплазией ворсинчатого слоя синовиальной оболочки, на которой появляются разрастания микроворсинок и образованием грануляционной ткани в синовиальной оболочке. Хроническое воспаление оболочки сустава приводит к формированию т.н. паннуса. Последний представляет собой воспалительно измененную утолщенную синовиальную оболочку сустава, наползающую на суставную поверхность. В суставном хряще при этом развиваются тяжелые дистрофические изменения с образованием микротрещин, щелей, эрозий и некрозов, обнаруживаются отложения ИК. В дальнейшем развивается склероз синовиальной оболочки и анкилоз сустава. В прилегающей костной ткани - остеопороз.
СРАВНИТЕЛЬНАЯ ХАРАКТЕРИСТИКА ПОРАЖЕНИЯ
СУСТАВОВ ПРИ РЕВМАТИЗМЕ И РЕВМАТОИДНОМ ПОЛИАРТРИТЕ
| РЕВМАТИЗМ | РЕВМАТОИДНЫЙ ПОЛИАРТРИТ |
| Обычно в молодом возрасте до 20 лет. (ювенильный РПА редок). Воспаление суставов острое экссудативное, серозно-фибринозное, рецидивирующее. Поражения полностью обратимы, переходов в хроническую форму нет. Рентгенологические изменения отсутствуют. Поражаются крупные и средние суставы. Поражения суставов симметричные. Характерна "летучесть" поражения. Ревматические узелки в коже и подкожной клетчатке - фибриноидный некроз с умеренной макрофагально-фибробластической реакцией, но без палисадообразного расположения клеток. В отличие от ревматоидных узлов они более мелкие и многочисленные. | Обычно в возрасте старше 20 лет Воспаление подострое, с постепенным началом, однако неуклонно прогрессирует, весма выражен деструктивный компонент. Рентгенологические изменения очень выражены: сужение суставной щели, эрозии эпифизов, анкилозы. Отмечается тенденция рецидивировать в ранее пораженных суставах. Выражен остеопороз костей. Поражаются преимущественно мелкие суставы: проксимальные межфаланговые, пястнофаланговые, плюснефаланговые, межзапястные, лучезапястные, коленные. Поражения суставов симметричные. Лишь в 10% случаев развивается моно- или олигоартрит крупных суставов (ювенильный РПА). Ревматоидные узлы и узелки - располагаются в коже и подкожной клетчатке чаще в области локтевых суставов. Вокруг некрозов грануляционная ткань с палисадным расположением гистиоцитов. Вторичные осложненния РПА: вторичный амилоидоз, гломерулонефрит, пиелонефрит, в скелетных мышцах локальный миозит. В 15-20% случаев развивается сухой синдром Шегрена (см. ниже). |
СИСТЕМНАЯ КРАСНАЯ ВОЛЧАНКА.
Вообще различают 3 вида красных волчанок - дискоидная (ДКВ), системная (СКВ) и синдром лекарственной красной волчанки. ДКВ и СКВ встречаются главным образом у женщин, в 3-5% случаев ДКВ переходит в СКВ. Для обеих форм красной волчанки характерно эритематозное поражение кожи лица в виде бабочки, туловища, конечностей, повышенная чувствительность кожи к УФЛ, а также появление энантем на слизистых оболочках.
Чаще встречается ДКВ и она характеризуется поражением только кожи лица. Однако наиболее тяжелой формой является СКВ. Ее этиология неизвестна, подозревают участие вирусов кори, краснухи, парагриппа. Одним из основных аутоантигенов при СКВ является собственная ДНК, которая становится аутоантигенной, как полагают, в результате ее гибридизации с РНК вирусов.
В отличие от других ревматических болезней СКВ характеризуется большей степенью генерализации процесса и, следовательно, большим полиморфизмом своей клинико-анатомической картины.
Основным типом иммунопатологических реакций при СКВ являются циркулирующие ИК, обусловливающие развитие распространенных деструктивно-пролиферативных васкулитов, волчаночного бородавчатого эндокардита Либмана-Сакса, волчаночного иммунокомплексного гломерулонефрита. Волчаночный иммунокомплексный гломерулонефрит - возникает часто. Может протекать по типу типичного острого волчаного гломерулонефрита с резким утолщением базальных мембран капилляров клубочков в виде проволочных петель и образованием очагов фибриноидного некроза. В других случаях имеет вид обычного гломерулонефрита. Протекает тяжело. Почки увеличены, пестрые, с участками кровоизлияний.
Бородавчатый эндокардит Либмана-Сакса - возникает примерно у трети больных СКВ, поражаются створки и хорды митрального и трикуспидального клапана, тромботические наложения располагаются на обеих сторонах клапанных листков. Выраженной деформации клапанов не происходит. Тромботические наложения средней величины, состоят из фибрина и не содержат бактерий. В подлежащем эндокарде воспаление вокруг очагов фибриноидного некроза с гематоксилиновыми тельцами (кариорексис). Особенно часто поражается перикард; миокардит возникает не всегда.
Могут поражаться суставы, но обычно не тяжело. В лимфоидных органах и крови появляются "волчаночные клетки" - это макрофаги или нейтрофилы, фагоцитирующие различные клетки с распадающимся ядром (гибель ДНК). Большое количество "волчаночных клеток" является весьма типичным диагностическим признаком СКВ.
Причины смерти: почечная недостаточность, вторичные инфекции из-за лечения кортикоидами (туберкулез, сепсис), васкулиты с инфарктами головного мозга и миокарда.
"СУХОЙ" СИНДРОМ ШЕГРЕНА (Сьёгрена) - характеризуется поражением многих экзокринных желез, среди которых наиболее значимым является поражение слезных и слюнных желез с развитием симптомов сухого керато конъюнктивита и ксеростомии. Кроме этого отмечается сухость кожи, влагалища, поражаются также слизистые железы трахеобронхиального дерева и ЖКТ. В строме этих экзокринных желез отмечается лимфогистиоцитаарная инфильтрация с атрофическими изменениями эпителиальных клеток. Нередки сочетания СШ с аутоиммунным тиреоидитом Хасимото, а также с хроническим активным гепатитом. Кроме этого СШ может сочетаться с другими ревматическими заболеваниями, особенно с РА (в 15-20% случаев РА).
МИОКАРДИТ - острое или хроническое воспаление мышцы сердца (миокарда). Обычно возникает вторично при вирусных инфекциях (полиомиелит, энтеровирусы, корь, инфекционный мононуклеоз, Коксаки-инфекция, цитомегаловирусы, ОРВИ), риккетсиозах (сыпной тиф), бактериальных инфекциях (дифтерия, скарлатина, туберкулез, сифилис, сепсис) и протозойных заболеваниях (трипаносомоз, токсоплазмоз). Возможен также поствакци нальный миокардит. Первичные миокардиты имеют инфекционно-аллергическую природу и к ним обычно относят поражение миокарда при ревматизме и при так называемом идиопатическом миокардите Абрамова-Фидлера.
Идиопатический миокардит Абрамова-Фидлера (изолированный миокардит, злокачественный миокардит, гигантоклеточный миокардит) - встречается редко, однако протекает весьма тяжело и имеет неблагоприятный прогноз для здоровья и жизни. Патоморфологически проявляется распространенным поражением миокарда, однако без существенного вовлечения в воспали тельный процесс клапанного и париетального эндокарда и перикарда (чем отличается от поражения сердца при ревматизме).
Макроскопически сердце увеличено в размерах, дряблое, полости растянуты, с тромботическими наложениями на пристеночном эндокарде, мышца на разрезе пестрая. Выделяют 4 морфологических типа данного миокардита: дистрофический, воспалительно-инфильтративный, смешанный, сосудистый.
Дистрофический (деструктивный) тип характеризуется преобладанием гидропической дистрофии и лизисом КМЦ, реактивные воспалительные изменения отсутствуют.
Воспалительно-инфильтративный тип представлен серозным отеком и воспалительной инфильтрацией миокарда разнообразными клетками - нейтрофилами, макрофагами, лимфоцитами, плазматическими клетками и особенно эозинофилами. Встречаются весьма характерные для этого заболевания гигантские многоядерные клетки.
Смешанный тип - сочетание дистрофических и воспалительных изменений. Сосудистый тип - отмечается преобладающее поражение сосудов миокарда в виде васкулитов.
В исходе миокардита развивается очаговый или диффузный кардиосклероз. Осложнения - наиболее опасные в виде тромбоэмболии артерий большого круга кровообращения, которые нередко могут выступать в качестве первых симптомов заболевания.
ЭНДОКАРДИТ - воспаление эндокарда. Различают клапанный, пристеночный, трабекулярный, хордальный и папиллярный разновидности эндокардита. Эндокардит обычно возникает при инфекционных заболеваниях (инфекционный эндокардит), но может возникать и неинфекционный (абактериальный) эндокардит.
Инфекционный эндокардит - чаще развивается при различных бактериальных инфекциях (обычно септический эндокардит), а также туберкулезе, сифилисе, грибковых инфекциях, риккетсиозах и вирусных инфекциях. Одним из видов инфекционного эндокардита является фибропластический париетальный эндокардит с эозинофилией (эндокардит Леффлера, рестриктивная кардиомиопатия). Неинфекционный эндокардит развивается при ревматизме, системной красной волчанке (абактериальный бородавчатый эндокардит Либмана-Сакса) и у ослабленных больных старческого возраста (абактериальный марантический, кахектический эндокардит, в том числе при хронической почечной недостаточности и у раковых больных). Абактериальные эндокардиты будем рассматривать при изучении ревматизма и системной красной волчанки.
Абактериальный марантический (кахектический) эндокардит характеризуется преимущественным поражением створок митрального клапана, реже - аортального и трехстворчатого клапанов. Тромботические наложения очень мелкие (1-5 мм), единичные или множественные, возникают вдоль краев смыкания створок. Довольно хрупкие и легко вызывают тромбоэмболию. Эти абактериальные тромботические наложения могут вторично инфицироваться и трансформироваться в бактериальный эндокардит.
ПОРОКИ СЕРДЦА - стойкие анатомические дефекты стенок сердца и/или клапанов; бывают врожденными и приобретенными. Врожденные пороки сердца возникают в результате нарушения формирования сердца и отходящих от него сосудов в периоде эмбриогенеза. Наиболее частыми разновидностями врожденных пороков являются дефект межжелудочковой перегородки, триада, тетрада и пентада Фалло, незаращение боталлова протока, коарктация аорты (дуги или грудного отдела).
Приобретенные пороки сердца чаще бывают ревматической и атеросклеротической природы. Реже в их развитии принимает участие септический бактериальный эндокардит, сифилис, бруцеллез, а также травматические повреждения клапанов или разрывы некротизированных сосочковых мышц при инфарктах миокарда.
Наиболее часто развивается в левом желудочке, так как большинство патологических процессов поражает именно этот отдел сердца.
q Атеросклеротический (диффузный мелкоочаговый)
q Постинфарктный (мелко- или крупноочаговый)
q Постмиокардитический (диффузный фиброз)
q При артериальной гипертонии (диффузный сетчатый)
q Посттравматический и послеоперационный (крупноочаговый соответственно месту травмы)
Мелкоочаговый кардиосклероз может не сопровождаться сердечной недостаточностью, крупноочаговый и диффузный кардиосклероз всегда вызывают развитие хронической сердечной недостаточности с клинической картиной сердечной астмы.
Читайте также:


