Рентген анатомия костей у детей
Кость новорожденного резко отличается от кости взрослого. На рентгенограмме новорожденного получают отображение лишь обызвествленные диафизы; хрящевые эпифизы, как и все мелкие косточки, не различимы, за исключением лишь дистального эпифиза бедра, а также пяточной, таранной и кубовидной костей, окостенение которых начинается еще в утробном периоде. Наличие указанных обызвествлений является признаком доношенности плода.
В связи с ростом ребенка постепенно появляются точки окостенения в эпифизах длинных трубчатых и в других мелких костях, за счет которых идет рост кости в длину. Пока не произойдет полного окостенения, между эпифизом и телом кости будет выявляться светлая полоска — хрящевая прослойка, называемая эпифизарной зоной или эпифизарной линией.
Имеются отработанные таблицы, по которым можно довольно точно определить возраст растущего организма на основании учета появления ядер окостенения и срастания эпифиза с метадиафизом.
Эпифизарная линия будет тем шире, чем моложе больной, она ограничена со стороны эпифиза костной пластинкой, окружающей губчатое вещество эпифиза — базальной зоной окостенения, и со стороны губчатого вещества метафиза — плотным костным валом, называемым зоной предварительного или препараторного обызвествления.
Окончательный синостоз эпифизов с диафизами наступает к 24—25 годам, у женщин на 2—4 года раньше; на месте эпифизарной зоны (линии) на рентгенограммах длительное время выявляется более интенсивная густая линия, называемая эпифизарным рубцом.
Сроки наступления пневматизации костей черепа также имеют свою закономерность: сосцевидных отростков— на 6—8 месяце; решетчатой кости на 9 месяце — 2-м году, клиновидной кости на 3-м году; гайморовой полости — на 8-м году; лобных пазух на 11—12-м году жизни.
Рентгенологическая диагностика заболеваний костей в сущности своей сводится к скиалогическому анализу тех или иных отклонений от нормального рентгеновского изображения.
Рентгенологическая картина изменения кости при любом патологическом процессе складывается из следующих компонентов: изменение формы, объема, величины, контуров, структуры кости и окружающих тканей.
Первоначальным рентгенологическим признаком заболевания костей в отличие от травм являются изменения костной структуры. Умение правильно оценить их — основная задача своевременной рентгенодиагностики. Остальные изменения появляются значительно позже и обнаружение их на снимках не представляет больших трудностей.
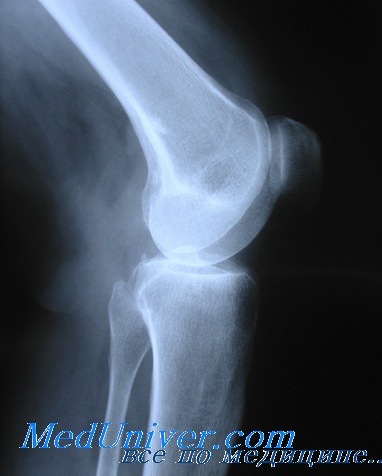
Основным и наиболее часто выявляемым рентгенологическим симптомом при заболеваниях костей является остеопороз. Остеопорозом или разрежением кости (рарефикацией) называется уменьшение костного вещества без изменения объема, но с сохранением обычной структуры кости. Это дистрофический, рефлекторно возникающий процесс, сопровождающий или осложняющий то или иное патологическое состояние организма, или заболевание с не совсем установленной этиологией и патогенезом.
При остеопорозе происходит в основном истончение и исчезновение некоторого количества костных балок как губчатого, так и компактного вещества, что ведет к увеличению межтрабекулярных пространств и расширению гаверсовых и фолькмановских каналов. Исчезающие костные трабекулы замещаются в отличие от деструкции, нормальными элементами кости — жировой тканью, кровью, костным мозгом, который из миелоидного превращается в фиброзный и жировой.
Рентгенологическими признаками остеопороза являются:
а) уменьшение интенсивности тени кости, в выраженных случаях кость по плотности затенения приближается к плотности тени окружающих мягких тканей;
б) истончение костных балок и трабекул;
в) расширение межтрабекулярного пространства;
г) расширение костномозгового канала;
д) истончение кортикального слоя кости, контуры которой более рельефно выделяются на фоне общего уменьшения костного вещества, становятся как бы подчеркнуты карандашом; в некоторых случаях происходит разволокнение кортикального слоя;
е) появление крупнопетлистого рисунка губчатого вещества. Наличие последнего признака следует отличать от деструкции, при которой костные балки, трабекулы и петлистость, ячеистость костной структуры исчезают совсем.
По характеру теневого отображения остеопороз может быть: очаговым, неравномерным (пятнистым) и равномерным (диффузным).
Неравномерный остеопороз в виде отдельных островков наблюдается чаще при острых процессах: невритах, каузальгиях, переломах, флегмонах, ожогах, обморожениях и часто является первоначальной фазой, после которой наступает диффузный остеопороз. Равномерный (диффузный) остеопороз наблюдается при хронических, длительно протекающих процессах.
По локализации остеопороз различают: местный — вокруг очага поражения; регионарный, захватывающий целую анатомическую область — сустав; распространенный (вся конечность); системный (весь скелет).
Кость новорожденного резко отличается от кости взрослого. На рентгенограмме новорожденного получают отображение лишь обызвествленные диафизы; хрящевые эпифизы, как и все мелкие косточки, не различимы, за исключением лишь дистального эпифиза бедра, а также пяточной, таранной и кубовидной костей, окостенение которых начинается еще в утробном периоде. Наличие указанных обызвествлений является признаком доношенности плода. В связи с ростом ребенка постепенно появляются точки окостенения в эпифизах длинных трубчатых и в других мелких костях, за счет которых идет рост кости в длину. Пока не произойдет полного окостенения, между эпифизом и телом кости будет выявляться светлая полоска — хрящевая прослойка, называемая эпифизарной зоной или эпифизарной линией. Имеются отработанные таблицы, по которым можно довольно точно определить возраст растущего организма на основании учета появления ядер окостенения и срастания эпифиза с метадиафизом. Эпифизарная линия будет тем шире, чем моложе больной, она ограничена со стороны эпифиза костной пластинкой, окружающей губчатое вещество эпифиза — базальной зоной окостенения, и со стороны губчатого вещества метафиза — плотным костным валом, называемым зоной предварительного или препараторного обызвествления. Окончательный синостоз эпифизов с диафизами наступает к 24—25 годам, у женщин на 2—4 года раньше; на месте эпифизарной зоны (линии) на рентгенограммах длительное время выявляется более интенсивная густая линия, называемая эпифизарным рубцом. Сроки наступления пневматизации костей черепа также имеют свою закономерность: сосцевидных отростков— на 6—8 месяце; решетчатой кости на 9 месяце — 2-м году, клиновидной кости на 3-м году; гайморовой полости — на 8-м году; лобных пазух на 11—12-м году жизни.
Изучены возрастные особенности развития костей кисти детей на рентгенограммах. Для каждого возрастного периода существуют свои особенности развития, которые влияют на интерпретацию полученных рентгенограмм. При знании данных отличий возможно более точное определение травматических повреждений. В связи, с чем целью нашего исследования было определение особенностей строения костей кисти детей в различных возрастных периодах на основе сравнительной морфологии.
Для изучения особенностей строения костей кисти в детском возрасте на базе 17 детской городской больницы нами было проведено исследование на 25 рентгенограммах детей разных возрастов.
В исследовании использовался рентгенологический метод, что позволило минимизировать степень риска для испытуемых и получить необходимый материал.
В результате работы были получены данные об отличиях костей кисти для каждого возраста, о временном промежутке окостенения сегментов кисти.
Таким образом, изучение особенностей развития костей кисти является важнейшей задачей при изучении их анатомии и рентген анатомии у детей. Определение ряда отличий для каждого конкретного возраста позволяет более точно определить травматические повреждения кисти.
Изображения рентгена костей детей несколько отличается от их изображения у взрослых по многим параметрам. Точное определение травматических повреждений костей кисти у детей является возможным только в условиях знания всех особенностей нормального развития сегментов кисти, а также их рентгеноанатомии, характерные для определенного возрастного периода. Многие авторы достаточно часто описывают физиологическую волнистость контуров метафиза в период, предшествующий появлению ядер окостенения апофизов, которая зачастую принималась за проявление деструкции и т. п. Также не редко отмечалась и ошибочная диагностика отрывных метафизарных переломов или нераспознанных остеоапофизеолизов вследствие недостаточности представлений о показателях рентгеноанатомической нормы формы, контуров и положения относительно поверхности метафиза ядер окостенения апофизов.
В литературе приводятся данные развернутого описания нормальной рентген анатомии костной системы детей. Они отражают весь комплекс ее отличий от нормальной рентген анатомии у взрослых на различных стадиях постнатального формирования.
Так в возрасте до 4 месяцев дистальные метаэпифизы костей кисти сохраняют степень оссифицированности, которая достигается к концу внутриутробного развития. Для данного возрастного периода характерно хрящевое строение эпифизов коротких трубчатых костей кисти и всех костей запястья. На рентгенограммах в этом возрасте видны только диафизы и частично метафизы трубчатых костей и кисти. Основой анализа может служить только форма, контуры и структура диафизов коротких трубчатых костей и оссифицированная часть их метафизов.
Возраст от 4месяцев до 2 лет характеризуется появлением центров оссификации двух костей запястья — центральной и крючковидной.
Начало окостенения костей запястья происходит в 4 месяца. В этот же период оссифицируются метафизы коротких трубчатых костей кисти.
На рентгенограммах, кроме метадиафизов пястных костей, фаланг пальцев, становятся различимы два овальных, относительно небольших ядра окостенения центральной и крючковидной костей
Отличительной особенностью 3 лет является возникновение центра оссификации III кости запястья — трехгранной.
В возрасте 4 лет начинает окостеневать полулунная кость запястья.
В возрастном периоде от 4 с половиной до 7 с половиной лет основным отличительным признаком проявления энхондрального костеобразования кисти является начало окостенения трех костей запястья — ладьевидной, трапециевидной и кости трапеции. Начало их окостенения не имеет таких точных возрастных сроков, как другие кости запястья. Возможно, отметить лишь то, что в большинстве случаев наблюдается определенная последовательность появления их центров оссификации: вначале центр оссификации кости трапеции, затем ладьевидной кости и в последнюю очередь — трапециевидной. Одновременно с этим к концу возрастного периода заканчивается окостенение хрящевых моделей эпифизов пястных костей и фаланг пальцев, происходит оформление архитектоники костной структуры эпиметафизов коротких трубчатых костей кисти и костей предплечья.
Для возраста 8—9 лет характерно возрастание степени оссифицированности костей запястья. Окостенение завершается к концу данного возрастного периода практически полностью. Хрящевое строение сохраняют лишь гороховидная кость, сесамовидная кость, небольшая кость I пястно-фалангового сустава и метаэпифизарные ростковые зоны коротких трубчатых костей кисти.
Возрастной срок появления центра оссификации гороховидной кости запястья — 10 лет.
Периоду 12—14 лет соответствует завершение стадии постнатального формирования скелета кисти. Показателем наступления этой стадии служат окостенение сесамовидной кости пястно-фалангового сустава I пальца.
116. Рентгеносемиотика дегенератовно-дистрофических заболеваний опорно-двигательного аппарата (деформирующий артроз, асептический некроз, артропатия позвоничника).
Деформирующий остеоартроз — дегенеративно-дистрофическое заболевание (Dégénération от франц. — процесс разрушения клеток или органов), различной этиологии, связанное с разрушением хрящевой ткани суставных поверхностей, характеризующееся постоянным прогрессивным течением, развитием компенсаторных реакций в виде костных около- или внутрисуставных разрастаний, деформацией образующих сустав структур, проявляющееся нарушением функции сустава и болевым синдромом.
Характерные признаки: неравномерное сужение суставной щели: наиболее выражено в сегментах, испытывающих максимальную нагрузку; субхондральный склероз (уплотнение костной ткани); наличие остеофитов - костных краевых разрастаний, увеличивающих площадь соприкосновения, изменяющих конгруэнтность (сопоставление) суставных поверхностей; медленное прогрессирование процесса.
По Келлгрену-Лоренсу:
0 -- нет рентгенологических признаков остеоартрита (No radiographic findings of osteoarthritis);
1 -- незначительные остеофиты сомнительного клинического значения (Minute osteophytes of doubtful clinical significance);
2 -- выраженные остеофиты, суставная щель не изменена (Definite osteophytes with unimpaired joint space);
3 -- выраженные остеофиты, умеренное сужение суставной щели (Definite osteophytes with moderate joint space narrowing);
4 -- выраженные остеофиты, грубое сужение суставной щели и субхондральный склероз (Definite osteophytes with severe joint space narrowing and subchondral sclerosis).
По Альбеку:
0 -- нет рентгенологических признаков остеоартрита (No radiographic findings of osteoarthritis);
1 -- сужение суставной щели 15 мм)(Severe bone attrition (> 15 mm)).
По Брандту:
0 -- нет рентгенологических признаков остеоартрита (No radiographic findings of osteoarthritis);
1 -- сужение суставной щели менее, чем на 25% с вторичными изменениями* ( 75% joint space narrowing with secondary features).
Асептический некроз — омертвение участка костной ткани в субхондральном отделе суставной поверхности кости, обычно связанное с локальным нарушением кровообращения в определенном участке кости . Заболевание обычно развивается на фоне травмы сустава, применения кортикостероидов, злоупотребления алкоголем, панкреатита, серповидноклеточной анемии, ионизирующей радиации и др.
Гистологически некроз характеризуется лизисом остеоцитов при сохранении плотного межуточного вещества. В некротизированном участке кости увеличивается удельная масса плотных веществ еще и за счет прекращения кровоснабжения, в то время как в окружающей костной ткани из-за гиперемии усилена резорбция. По причинам, вызывающим некротизацию костной ткани остеонекрозы можно разделить наасептические и септические некрозы.
Асептические остеонекрозы могут возникать от прямой травмы (перелом шейки бедра, оскольчатые переломы), при нарушениях кровоснабжения в результате микротравмирования (остеохондропатии, деформирующие артрозы), при тромбозах и эмболиях (кессонная болезнь), при внутрикостных кровоизлияниях (некроз костного мозга без некроза кости).
К септическим остеонекрозам относятся некрозы, возникающие при воспалительных процессах в кости, вызванных инфекционными факторами (остеомиелиты различной этиологии).
На рентгенограмме некротизированный участок кости выглядит более плотным по сравнению с окружающей его живой костью. На границе некротизированного участкапрерываются костные балки и за счет развития соединительной ткани, отделяющей его от живой кости, может появляться полоса просветления.
Остеонекроз имеет такое же теневое изображение, как и остеосклероз - затемнение. Тем не менее, сходная рентгенологическая картина обусловлена различной морфологической сущностью. Дифференцировать эти два процесса иногда, а именно при отсутствии всех трех рентгенологических признаков некроза, можно только с учетом клинических проявлений и при динамическом рентгенологическом наблюдении.
Если рассосавшаяся кость замещается гноем или грануляциями (при септическом некрозе) или соединительной или жировой тканью (при асептическом некрозе), то образуется очаг деструкции. При так называемом колликвационном некрозе происходит разжижение некротических масс с образованием кисты.
В ряде случаев, при высокой регенераторной способности кости некротизированный участок подвергается рассасыванию с постепенным замещением его новой костной тканью (иногда даже избыточной), происходит так называемое вживление.
При неблагоприятном течении инфекционного процесса в кости происходит отторжение, т.е. секвестрация, некротизированного участка, который превращается, таким образом, в секвестр, свободно лежащий в полости деструкции, содержащий чаще всего гной или грануляции.
На рентгенограмме внутрикостный секвестр имеет все признаки, характерные для остеонекроза, с обязательным наличием полосы просветления, обусловленной гноем или грануляциями, окружающей, более плотный участок отторгнутой некротизированной кости.
В ряде случаев при разрушении одной из стенок костной полости небольшие секвестры вместе с гноем через свищевой ход могут выходить в мягкие ткани либополностью, либо частично, одним концом, все еще находясь в ней (т.н.пенетрирующий секвестр).
В зависимости от локализации и характера костной ткани секвестры бываютгубчатыми и кортикальными.
Губчатые секвестры образуются в эпифизах и метафизах трубчатых костей (чаще при туберкулезе) и в губчатых костях. Интенсивность их на снимках очень мала, они имеют неровные и нечеткие контуры и могут полностью рассасываться.
Кортикальные секвестры формируются из компактного слоя кости, на рентгенограммах имеют более выраженную интенсивность и более четкие контуры. В зависимости от размеров и расположения кортикальные секвестры бываюттотальными - состоящими из всего диафиза, и частичными. Частичные секвестры, состоящие из поверхностных пластинок компактного слоя, называются корковыми; состоящие из глубоких слоев, образующих стенки костного мозгового канала называются центральными; если секвестр образуется из части окружности цилиндрической кости, он носит название проникающего секвестра.
Артропатия – вторичное поражение суставов на фоне других заболеваний и патологических состояний. Может развиваться при аллергии, некоторых инфекционных заболеваниях, эндокринных нарушениях, хронических заболеваниях внутренних органов, метаболических нарушениях и нарушениях нервной регуляции. Клиника артропатий может существенно различаться. Общими отличительными чертами являются боли, асимметричность поражения, зависимость суставного синдрома от течения основного заболевания и слабо выраженные изменения по результатам инструментальных исследований (рентгенографии, КТ, МРТ). Диагноз артропатия выставляется в случае, если суставной синдром и внесуставная симптоматика не соответствуют диагностическим критериям подагрического или ревматоидного артрита. Лечение проводится с учетом основного заболевания.
В возрасте 3 - 6 лет суставной хрящ принимает активное участие в росте костного отдела эпифиза. Начиная с 10 и до 18 лет преобладают процессы уменьшения массы росткового хряща и продолжаются изменения, направленные в сторону приспособления суставного хряща к новым возрастным функциональным нагрузкам. Костно-суставная система достигает полной дифференцировки к 20 - 25 годам жизни человека.
Череп у новорожденного имеет большой свод и малое основание. В лобной и затылочной костях сохраняются швы, которые нередко зарастают только к 10 годам. Основная кость новорожденного состоит из трех, а затылочная - из четырех частей. Нижняя челюсть разделена соединительнотканной прослойкой на две части. В определенных местах черепных швов сохраняются участки соединительной ткани - роднички. Различают передний (большой, лобный) родничок на месте соединения лобной и теменных костей: задний (малый, затылочный) в области соединения теменных и затылочной костей: две пары боковых родничков - передние боковые (клиновидные) и задние боковые (сосцевидные). Передний родничок зарастает к 2 годам, остальные - в первые месяцы жизни ребенка. Внутренняя поверхность костей свода черепа у новорожденного гладкая (рис. 82) и только иногда на рентгенограммах могут быть выявлены просветления, которые обусловлены пахионовыми грануляциями и венозными выпускниками.
До года жизни ребенка рисунок пальцевидных вдавлений - костное отображение рельефа головного мозга и отпечатки сосудистых борозд слабо выражены и появляются в основном только после уплотнения швов и закрытия родничков.
Турецкое седло у детей раннего возраста плоское. Позади пирамид височных костей рентгенологически имеется просветление, соответствующее сигмовидному синусу, а сзади венечного шва выявляется такое же разрежение ткани за счет основотеменного синуса. Примерно к 7 годам формирование черепа заканчивается.
Позвоночник. В каждом позвонке развиваются три ядра окостенения, из которых одно находится в теле его и два - в полудужках. Слияние костных частей тел позвонков происходит после рождения ребенка. Обе половины дужек в разных отделах позвоночника срастаются в период от 1 года до 10 - 12 лет, а тела позвонков и их дужки соединяются к 3 - 6 годам. На рентгенограммах у детей раннего возраста форма позвонков овальная; высота межпозвонкового хрящевого диска достигает высоты тела позвонка. К 3 годам жизни форма тени позвонков начинает приближаться к четырехугольной. Концы остистых и поперечных отростков, а также наружные отделы замыкающих пластинок тел позвонков долго сохраняют хрящевое строение, поэтому рентгенологически здесь отмечаются просветления. В возрасте 9 - 11 лет у девочек и 10 - 12 лет у мальчиков в этих местах появляются добавочные точки окостенения в виде округлых свободных костных фрагментов. В грудном отделе позвоночника четыре верхних позвонка шире всех остальных грудных позвонков. В поясничном отделе позвоночника рентгенологически выявляются крупные тела позвонков и невысокие по сравнению с ними межпозвонковые пространства. Крестец у ребенка первого года жизни состоит из тела и боковых масс, которые срастаются к 5 годам. Иногда между боковыми массами и бугристостью подвздошных костей определяются добавочные ядра окостенения. Между отдельными крестцовыми позвонками долго сохраняются межпозвонковые хрящевые диски. В центре тел позвонков вдоль всего позвоночного столба могут выявляться на рентгенограммах просветления, морфологической основой которых являются проходящие здесь межсегментарные сосудистые борозды. Изгибы позвоночника у новорожденного не выражены. Когда ребенок начинает держать голову, появляется шейный лордоз и одновременно развивается грудной кифоз. При переходе ребенка в выпрямленное положение создается поясничный лордоз. Окончательное формирование шейного и грудного изгибов заканчивается к 7 годам, поясничного - к 15 - 16 годам.
Ребра. Окостеневают из нескольких точек. На первом году жизни различают тело ребра и добавочные точки окостенения, расположенные в области головки, бугорка и нижней поверхности ребра, которые могут иногда сохраняться до 16 лет.
Грудина. У новорожденного она разделяется хрящом на 7 сегментов. К 11 годам количество их уменьшается до 3 - 4. Рукоятка грудины на рентгенограммах у детей относительно крупнее, чем у взрослых. По верхнему ее краю отмечается выраженное углубление. Нередко рентгенологически определяются округлые участки просветлений в местах сохранения необызвествленной хрящевой ткани.
Лопатка. Развивается из трех основных и нескольких добавочных точек окостенения. При этом угол лопатки, эпифизарные части плечевого и клювовидного отростков долго сохраняют хрящевое строение. Только к 11 годам полностью окостеневает эпифиз клювовидного отростка, а к 14 годам появляются ядра окостенения в плечевом отростке и в нижнем углу лопатки. Нередко на рентгенограммах ядро окостенения в плечевом отростке представлено не одной точкой, а 2 - 5 мелкими костными ядрышками.
Плечевая кость. Имеет самостоятельное ядро окостенения в головке. При этом такие же точки окостенения имеют большой и малый бугорки плечевой кости. Обычно до 3 лет они существуют как отдельные костные образования и хорошо определяются рентгенологически. После 7 лет у девочек и 8 лет у мальчиков проксимальный эпифиз плечевой кости представлен на рентгенограммах уже единым костным образованием. Синостоз в области эпиметафизарного хряща происходит у девочек в 14 - 15 лет, а у мальчиков примерно на 1,5 - 2 года позже. В дистальном отделе плечевой кости к 1,5 годам жизни ребенка появляется точка окостенения в головчатом возвышении. Примерно к 5 годам у девочек и к 7 годам у мальчиков рентгенологически выявляются точки окостенения в головке лучевой кости и во внутреннем надмыщелке плечевой кости. Формирование ядра окостенения в блоке плечевой кости происходит па 2 года позже. Наружный надмыщелок появляется у девочек к 9 годам, у мальчиков - на 1 год позже. Локтевой отросток, как правило, имеет 2 - 3 точки окостенения, развивающиеся одна за другой, начиная с 7 лет у девочек и на 1 год позже у мальчиков. Все синостозы в дистальных отделах плечевой кости заканчиваются к 15 - 16 годам у девочек и к 17 - 18 годам у мальчиков.
Кисть и предплечье. В костях кисти и предплечья имеется определенная последовательность появления ядер окостенения. На первом этапе развиваются точки окостенения, которые характерны для детей до 3-летнего возраста. Ранее всех, а именно на 5-м месяце жизни ребенка, определяются на рентгенограммах центры окостенения в головчатой и крючковатой костях. В дальнейшем окостеневает дистальный эпифиз лучевой кости, эпифизы фаланг и пястных костей. Примерно к концу 3-го года формируются ядра окостенения в трехгранной и полулунной костях. После 4 лет наступает как бы второй этап окостенения, во время которого все остальные кости запястья приобретают центры костесозидания. В это же время окостеневает и дистальный эпифиз локтевой кости с шиловидным отростком, развиваются сесамовидные кости. В среднем к 7 годам окостенение заканчивается, однако гороховидная кость нередко окончательно формируется только к 13 - 14 годам. В коротких трубчатых костях кисти только один из двух эпифизов имеет точку окостенения. Так, в фалангах и 1 пястной кости ядра костеосозидания появляются в проксимальном эпифизе. Во всех остальных пястных костях они образуются в дистальных эпифизах. Тем не менее иногда может происходить развитие добавочных точек окостенения (псевдоэпифизы), которые появляются в противоположных концах костей. Обычно псевдоэпифизы отмечаются у девочек только до 12 - 13 лет, а у мальчиков - до 14 - 15 лет.
Синостозы эпиметафизарных зон коротких трубчатых костей кисти развиваются также в определенной последовательности. Раньше всего появляется костное слияние в 1 пястной кости; в дальнейшем наступает заращение росткового хряща во всех фалангах и остальных пястных костях. Позже описанного происходит синостоз в локтевой кости и только в последнюю очередь - в лучевой.
Кости таза. На рентгенограммах у детей раннего возраста они отличаются тем, что крылья подвздошных костей плоские, подвздошные ямки выражены слабо. Вертлужные впадины мелкие, своды их из-за неравномерного обызвествления грубоволокнисты. К 8 годам в своде вертлужной впадины и в V-образном хряще появляется множество добавочных точек окостенения. Поэтому нередко у детей в возрасте 12 - 14 лет рентгенологически можно наблюдать развитие дополнительных костей, одна из которых имеет треугольную форму и располагается между подвздошной и седалищной костями; другая овальной формы и занимает место между подвздошной и лонной костями. В костях таза длительно сохраняются апофизы, например в 12 - 14 лет развиваются апофизы бугров седалищных костей. Вдоль крыльев подвздошных костей и у верхне-задней части вертлужной впадины апофизарные точки окостенения выявляются даже в 14 - 15-летнем возрасте. Нередко на рентгенограммах имеются просветления в центре крыла подвздошной кости и по нижнему контуру вертлужной впадины, обусловленные как конституциональным строением, так и проекциями крупных сосудов.
Бедренная кость и кости голени. У новорожденного они представлены полностью развитыми диафизами, в то время как проксимальный эпифиз бедренной кости проявляется только точкой окостенения, возникающей в среднем на 5-м месяце жизни ребенка. Вначале она фрагментирована, однако в 2 года представлена уже единым и крупным образованием. В возрасте 2 - 3 лет появляется точка окостенения большого вертела и только в 8 - 9 лет у девочек и 10 - 11 лет у мальчиков возникает центр окостенения в малом вертеле.
Синостоз вертелов происходит у девочек в 17 - 18 лет, а у мальчиков на 1 - 1,5 года позже. Обычно в эти же сроки синостозирует эпифиз головки с диафизом бедренной кости.
Точка окостенения в дистальном эпифизе бедра появляется первой из всех точек окостенения скелета. Считается, что при наличии данной точки окостенения и при этом только с поперечным ее размером в 5 - 7 мм новорожденного можно отнести к доношенным. В течение первых лет жизни ребенка дистальный эпифиз бедра оформляется в виде двух костных мыщелков и межмыщелковой ямки. Иногда во внутреннем мыщелке бедра могут появляться мелкие добавочные точки окостенения.
Синостозирование дистального эпифиза при отсутствии отклонений в половом развитии происходит у девочек к 16 годам, а у мальчиков - к 17 - 18 годам.
Надколенник. Окостеневает за счет многих центров окостенения, которые появляются на рентгенограммах в разные сроки жизни ребенка. Основные точки окостенения возникают в среднем у девочек в 4 года и у мальчиков в 5 лет.
В проксимальном эпифизе большеберцовой кости ядро окостенения формируется незадолго до рождения ребенка и обусловливает развитие не только костного массива самого эпифиза, но и обоих мыщелков. Выемка на месте будущей бугристости кости возникает у девочек в 1,5 года и у мальчиков в 2 года. В дальнейшем к 13 - 14 годам в этом месте рентгенологически определяются 2 - 3 костных ядра, которые полностью синостозируют с костью к 15 годам. Ядро окостенения дистального эпифиза большеберцовой кости образуется на первом году жизни ребенка, а внутренняя лодыжка окостеневает полностью только в 8 - 9 лет.
В проксимальном эпифизе малоберцовой кости ядро окостенения развивается до 5 лет, а в наружной лодыжке дистального эпифиза - к 2 годам.
Стопа. У ребенка первого года жизни она имеет развитые центры окостенения в таранной, пяточной и кубовидной костях. В таранной кости примерно к 10 годам появляется видимое на рентгенограммах добавочное ядро окостенения, из которого формируется задний ее отросток. Ладьевидная кость образуется из нескольких ядер окостенения, полностью синостозирующих к 5 годам. В 1 и 2 клиновидных костях ядра окостенения возникают в конце 1 - 2 года жизни ребенка. Апофиз пяточной кости рентгенологически различим в 6 - 10 лет, а слияние его с основной костью заканчивается к 13 - 16 годам. Среди коротких трубчатых костей стопы раньше всего окостеневают диафизы плюсневых костей. Все фаланги и 1 плюсневая кость имеют самостоятельные точки окостенения в проксимальном эпифизе. В остальных плюсневых костях первичные точки окостенения появляются только в дистальных эпифизах. В 1 плюсне-фаланговом суставе на рентгенограммах выявляются две самостоятельные сесамовидные косточки - медиальная и латеральная, которые окостеневают у девочек к 10 годам и у мальчиков к 14 годам. Синостоз эпифизов плюсневых костей происходит у девочек в 15 - 16 лет, у мальчиков - в 17 - 19 лет.
Отдельные этапы развития костей скелета и анатомические особенности строения костно-суставного аппарата иллюстрируют рис. 83 и табл. 2 и 3.
Читайте также:


